Функции: 1 функция: регуляция состава кислотно-основного состояния организма и состава внеклеточной жидкости. 2 функция: выведение из организма токсических веществ или продуктов метаболизма, подлежащих удалению. 1) Почки становятся основным выделительным органом лишь после рождения человека, до этого главную роль играет плацента. 2) Начиная с конца 3-й недели эмбрионального периода развитие почки проходит в 3 стадии: пронефрос, мезонефрос и метанефрос. В это время возможно формирование таких пороков развития как поликистоз почек, агенезия, аплазия и прочие. 3) Морфологическое созревание почек заканчивается к 3-5 годам, а функциональное к 6-7 годам. 4) Одновременно почки постепенно поднимаются из тазовой области в поясничную, совершая поворот на 900 и поворачиваясь выпуклым краем в латеральную сторону. В это время возможно развитие ряда аномалий: подковообразная почка, односторонняя тазовая почка, дистопическая почка и прочие. 5) С возрастом естественно увеличивается и масса и размеры почек (до 20 лет). Но у ребенка относительно размеров его тела их величина большая.(у новорожденных 1/100 М.т., у взрослых –1/200). У детей раннего возраста форма почек не бобовидная, а более округлая, более удлиненной она становиться после 15 лет. 6) До 7-8 летнего возраста почки расположены относительно низко из-за большей их величины и укорочения поясничного отдела позвоночника. 7) Снаружи почка покрыта плотной фиброзной капсулой, окружает почку жировая капсула, которая у детей не выражена. Поэтому у детей почки могут смещаться вниз – нефроптоз. 8) У детей до 2-х лет почки имеют дольчатый характер, недостаточно развит корковый слой (заканчивает формирование к 5 годам). Соединительно-тканные прослойки выражены слабо. 9) До 2-х летнего возраста нефрон недостаточно дифференцирован. До 5-летнего возраста в капсуле почечного клубочка обнаруживается кубический эпителий, который затрудняет процессы фильтрации. 10) Клубочки у детей грудного возраста расположены компактно. Размеры клубочков маленькие→ снижена общая фильтрующая способность почек. 11) Канальцы (особенно у новорожденных) короткие и узкие→сниженареабсорбция. (диаметр почечных телец и мочевых канальцев увеличивается до 30 лет). 12) Почечные лоханки у детей младшего возраста расположены преимущественно внутрипочечно. В них слаборазвиты мышечная и эластическая ткани. По форме – такие же, как у взрослых. 13) Кровеносная система почек у детей раннего возраста характеризуется преобладанием рассыпного типа ветвления почечной артерии, венозная сеть сильно выражена, и только к 4 годам схема ветвления вен внутри почки мало отличается от таковой у взрослых. До 12 лет лимфатическая система в почках развита гораздо лучше, а клапанный аппарат выражен слабее, чем у взрослых. Лимфатические сосуды тесно связаны с лимфатическими сосудами кишечника. 29 14) У детей мочеточники имеют больший диаметр, у новорожденных мочеточники имеют извилистый ход, мышечная оболочка в раннем возрасте развита слабо→ гипотоничны. 15) Мочевой пузырь у новорожденных веретенообразный, у детей первых лет жизни - грушевидный. В период второго детства (8- 12 лет) мочевой пузырь яйцевидный. 16) У детей вместимость мочевого пузыря находиться в прямой пропорциональной зависимости от возраста ребенка (у новорожденного – 30 мл, у 15-летнего ребенка –400 мл). 17) У детей слабо развиты циркулярный мышечный слой и эластическая ткани. 18) Мочевой пузырь расположен выше (выступает над лобковым сочленением), поэтому его можно пропальпировать. Так верхушка мочевого пузыря у новорожденных достигает половины расстояния между пупком и лобковым симфизом и его стенка не покрыта брюшиной. В возрасте 1-3 лет дно мочевого пузыря расположено на уровне верхнего лобкового симфиза. У подростков дно пузыря находится на уровне середины, а в юношеском возрасте - на уровне нижнего края лобкового симфиза. В дальнейшем происходит опускание дна мочевого пузыря, в зависимости от состояния мышц мочеполовой диафрагмы. 19) Опорожнение мочевого пузыря в норме до года – неконтролируемый высшей нервной деятельностью процесс. Допустимо ночное недержание мочи – энурез (периодический) до 4- х-5-летнего возраста 20) У мальчиков длина уретры растет с возрастом (от 5-6 см до 14-20 смс ускорением в период полового созревания); слабо развита эластическая ткань и соединительно-тканная основа. 21) У девочек мочеиспускательный канал короче и шире (1-2 см), у женщин – 3-6 см. Эти особенности строения уретры у девочек служат основной причиной того, что у них чаще возникают воспалительные заболевания мочевого пузыря – циститы и пиелонефриты, так как инфекция легко попадает по короткой женской уретре в мочевой пузырь. 22) Слизистая оболочка мочеиспускательного канала у детей очень тонкая, нежная, легкоранимая, складчатость её слабо выражена. У детей снижена способность почек поддерживать гомеостаз низкая клубочковая фильтрация 30 снижен клиренс эндогенногокреатинина (с возрастом увеличивается, что характеризует увеличение клубочковой фильтрации) снижена реабсорбция первичной мочи (низкая осмолярность концентрация мочи; транзиторная глюкозурия у новорожденных при небольшой сахарной нагрузке). Это связано с незрелостью эпителия дистальных канальцев. низкая активность ферментов, которые обеспечивают выделение кислых радикалов (быстрое развитие ацидоза при различных заболеваниях) у новорожденных ограничена продукция аммиака (т.е. нет механизма экономии оснований) повышена реабсорбция натрия (задержка натрия в тканях способствует развитию отёков и других проявлений гиперсалемии) замедлена секреция различных веществ, особенно у новорожденных, что надо учитывать при назначении медикаментозной терапии. В младшем возрасте отсутствует ЮГА. Т.о. компенсаторные возможности у детей ограничены, особенно у новорожденных, у которых может возникнуть транзиторное состояние - почечная недостаточность. Кроме того, почки новорожденных, несмотря на низкую осмолярность мочи не способны быстро выводить из организма избыток воды (как в норме у взрослых людей), что надо учитывать при составлении питьевого режима и питания. При различных инфекциях легко возникает ацидоз и гипоксия.
2. Лечение острого бронхита: этиопатогенетическая + симптоматическая терапия.
1. Постельный режим до нормализации температуры тела;
2. Молочно-растительная, обогащенная витаминами диета
3. Обильное питье (чай, морс, отвар шиповника, щелочные минеральные воды, горячее молоко с «боржоми» в соотношении 1:1)
4. Местные сосудосуживающие препараты для восстановления носового дыхания: оксиметазолин, тетризолин (тизин), ксилометазолин;
5. Жаропонижающие средства в возрастной дозировке при повышении температуры выше 38,5. Препарат выбора – парацетамол РД 10-15мг/кг;
6. Противокашлевые средства (в случае сухого навязчивого кашля): синекод, глауцин, либексин. Противопоказание к назначению: гиперсекреция слизи и бронхоспазм;
7. Отхаркивающие (показаны при всех клинических вариантах течения бронхитов): рефлекторно действующие препараты - термопсис, алтея, солодка, терпингидрат, эвкабал, бронхикум; препараты резорбтивного действия (усиливающие регидратацию слизи за счет транссудации плазмы, усиления перистальтики мелких бронхов и повышения активности мерцательного эпителия) - йодиды натрия и калия, натрия гидрокарбонат,хлорид аммония, солевые растворы + муколитики (разжижающие слизь путем воздействия на гель-фазу мокроты): бромгексин, амброксол, цистеин, ацетилцистеин, химотрипсин;
8. Бронхолитики в виде ингаляций (при клинических признаках бронхиальной обструкции):
В-адреномиметики, антихолинергические (ипратропия бромид (атровент), ипратропия бромид-фенотерол (беродуал), метилксантины (препараты теофиллина). Сальбутамол, фенотерол, кленбутерол, салметерол (сервент), формотерол (оксис турбухалер, форадил). Фенспирид (эреспал) – бронхорасширяющий, противовоспалительный, снижает реактивность бронхов, уменьшает секрецию слизи, нормализует мукоцилиарный клиренс, 4 мг/кг массы тела в сутки в течение 7 дней;
9. Регидратацию дыхательных путей осуществляют увлажненными, паровыми ингаляциями с щелочными растворами (+минеральными), +эфирные масла при отсутствии аллергических реакций;
10. Дренирование и удаление мокроты с помощью лечебной гимнастики, вибрационного массажа, постурального дренажа;
11. Проведение борьбы с дегидратацией, ацидозом, сердечной недостаточностью, витаминотерапия;
12. Антибактериальная и противовирусная терапия по строгим показаниям (фебрильная лихорадка в течение 3 и более дней, нарастание признаков инфекционного токсикоза и дыхательной недостаточности, выраженная асимметрия физикальных данных, восп.изменения в анализах периферической крови – нейтрофильный лейкоцитоз,
увеличение СОЭ).
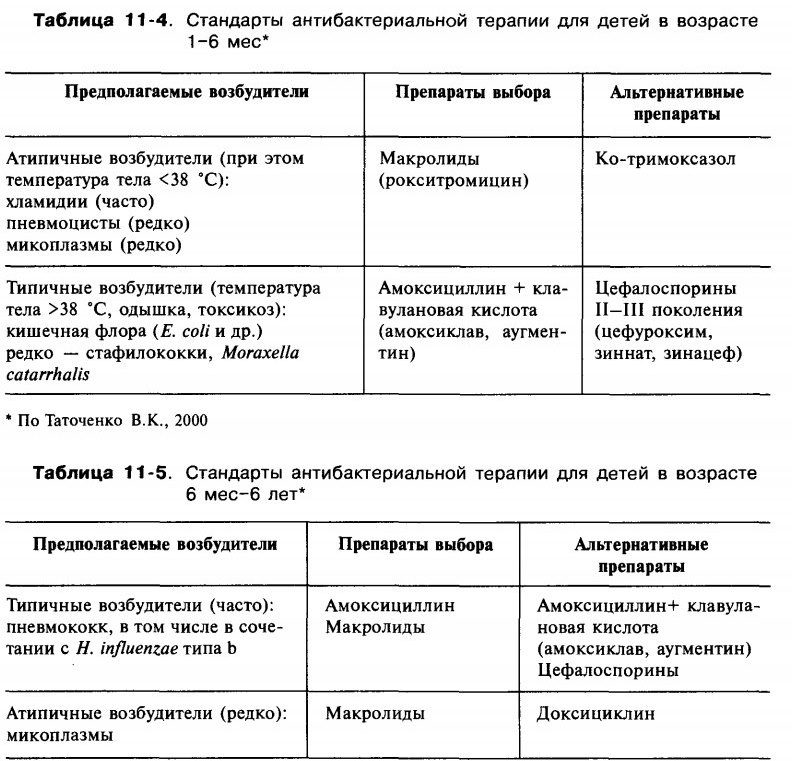
 В период ремиссии: постоянное соблюдение режима дня, утренняя гимнастика, занятия ЛФК с применением упражнений для укрепления дыхательных мышц, а также диафрагмы и мышц грудной клетки. Необходимы длительные прогулки на воздухе, подвижные игры, плавание, лыжные и пешие прогулки.
В период ремиссии: постоянное соблюдение режима дня, утренняя гимнастика, занятия ЛФК с применением упражнений для укрепления дыхательных мышц, а также диафрагмы и мышц грудной клетки. Необходимы длительные прогулки на воздухе, подвижные игры, плавание, лыжные и пешие прогулки.
БИЛЕТ №52
1. Синдром гипербилирубинемии у новорожденных. Различие их
Физиологическая желтуха клинические критерии
Динамика желтухи
появляется спустя 24-36 часов после рождения;
нарастает в течение первых 3-4 дней жизни;
начинает угасать с конца первой недели жизни;
исчезает к 7-10 дню у доношенных, 14-21 у недоношенных.






