Височно-нижнечелюстной сустав (ВНЧС) был описан в 1802 г. анатомом П.А. Загорским.
Особенности строения и функции ВНЧС обусловлены силой и тонусом жевательных мышц, конфигурацией суставных поверхностей, формой внутрисуставного диска, сумки и связок, прикусом и т.п. Это единственный сустав, осуществляющий нетипичные движения в трех плоскостях.
У маленького ребенка до 7 мес ВНЧС не имеет характерных для сустава сформированных элементов — суставной головки, впадины. Суставная головка покрыта тонким слоем гиалинового хряща и надкостницей, а суставная ямка с суставным бугорком — только надкостницей с хорошо развитым камбиальным и фиброзным слоями. С возрастом вместо гиалинового на суставных поверхностях образуется соединительнотканный (волокнистый) хрящ. Суставная ямка плоская, суставные поверхности покрыты нежным соединительнотканным хрящом. Лишь с началом прорезывания постоянных зубов суставной отросток оформляется окончательно, суставная ямка становится глубже. Движения превалируют в передне-заднем направлении, а боковые почти отсутствуют. При этом очень хорошо иллюстрируется взаимосвязь анатомии и функции сустава. Грудной ребенок сосет молоко и не жует твердой пищи. Благодаря таким движениям нижней челюсти (в передне-заднем направлении) ликвидируется врожденная физиологическая микрогения. Боковые движения необходимы для жевания твердой пищи. Поэтому с возрастом, при прорезывании зубов и укреплении жевательных мышц, функция сустава усложняется — развиваются движения в 3 плоскостях.
Мыщелковый отросток является зоной продольного роста нижней челюсти. Инконгруэнтность сустава нивелируется благодаря капсуле и двояковогнутому диску. Задний свод суставной ямки граничит с барабанной полостью, что может способствовать распространению воспалительных процессов из сустава на ухо и наоборот. Вены сустава хорошо анастомозируют с венами среднего уха, слуховой трубы, наружного слухового хода, а также с крыловидным венозным сплетением. Венозная кровь, направляющаяся от органа слуха, вливается в венулы сплетения капсулы сустава и лишь потом, через суставные вены, достигает лицевой вены (эти пути проникновения инфекции надо помнить, так как именно они обуслов-
т распространение воспалительного процесса из одной анатомической области в другую).
Наличие общих источников анимальной (п. trigeminus) и вегетативной иннер-ации объясняет возникновение глазных и ушных симптомов при заболеваниях
ВНЧС.
Причинами заболеваний ВНЧС у детей могут быть окклюзионные нарушения воспалительные процессы в зубо-челюстной области и жевательных мышцах ушиб и ранение сустава, в том числе и травмирование при тяжелых родах, одноразовые кратковременные перегрузки его, инфекционные, эндокринные заболевания, нарушения обмена веществ и роста костей (несоответствие между ростом альвеолярного и мыщелкового отростков нижней челюсти), отиты.
Перечисленные причины чаще наблюдаются в определенном возрасте. Так, например, воспалительные процессы, которые могут заканчиваться тяжелыми осложнениями в суставе, преобладают у детей грудного возраста; травматические повреждения наблюдаются у детей 3-9 лет, что анатомически обосновано — наиболее слабым местом является шейка суставного отростка; окклюзионные нарушения чаще всего возникают при окончательных изменениях и формировании прикуса, что совпадает с периодом полового созревания.
В XIX ст. Мюллер сделал первую попытку классифицировать болезни ВНЧС, отделив воспалительные заболевания суставов (артриты) от дистрофических (артрозов). Ныне в соответствии с наиболее распространенными классификациями различают такие нозологичные формы заболеваний ВНЧС:
1. По этиологическим факторам:
а) врожденные пороки развития;
б) приобретенные заболевания:
— воспалительные (артриты);
— дистрофические (артрозы, вторичные деформирующие артрозы);
— воспалительно-дистрофические (артрито-артрозы).
2. По течению заболевания: острые, хронические, хронические в стадии обострения.
3. Анкилозы (фиброзные, костные):
— врожденные и приобретенные;
— односторонние, двусторонние;
— воспалительные, травматические.
Во всех учебниках по хирургической стоматологии анкилозы разделяют на врожденные и приобретенные. Однако под врожденными следует понимать анкилозы, возникающие в первые 3-5 мес после рождения и обусловленные травмированием сустава при родах и септическими состояниями.
Обследование ВНЧС для выявления его заболеваний проводят в такой последовательности:
1- Опрос родителей и пациента.
2. Обследование нижней части лица. Бимануально (после введения двух пальцев с обеих сторон в наружные слуховые ходы) анализируют движения нижней челюсти. Осуществляют пальпацию суставов и жевательных мышц, оценку прикуса и окклюзионных контактов зубов, определяют характер окклюзии.
3. При необходимости выполняют цитологическое исследование суставной
91е;

Рис. 85. Изображение височно-нижнечелюстных суставов на спиральной компьютерной томограмме с мультипланарной реконструкцией

|
Рис. 86. Рентгенограмма височно-нижнече-люстного сустава ребенка в укладке по Шул-леру
[ткости, механографию, электромиографию, артрографию, реографию, артро-
копию, рентгенографию BI1ЧС, томографию, ортопантомографию, спиральную
■омпьютерную томографию в трех измерениях (рис. 85). У детей младшего воз-
пста сделать рентгенограмму из-за лабильного психоэмоционального состояния
трудно, поэтому перед проведением ее осуществляют седативную подготовку.
Существуют специальные рентгенологические укладки для выявления изменений в ВНЧС, снимки в укладке по Шуллеру проводят с открытым ртом, при этом определяются размеры верхне- и заднесуставной щели, характер смещения суставной головки (рис. 86).
В укладке по Парма — с закрытым ртом — определяются контуры суставной щели, что позволяет обнаружить изменения в области суставной головки и суставной щели. Рентгенография костей черепа в прямой лобно-носовой проекции информирует о положении суставных головок при их травмировании. На орто-пантомограмме определяются мыщелковый и венечный отростки, но не всегда четко видны все элементы сустава. Поэтому если возникают трудности в диагностике заболевания ВНЧС, наиболее информативной будет компьютерная томография сустава в трех измерениях.
ОСТРЫЙ АРТРИТ
Термин "артрит" предложил Гиппократ. Это воспаление суставного хряща, капсулы и связочного аппарата, которое может иметь инфекционное, травматическое или аллергическое происхождение. Инфекционные артриты могут возникать у детей любого возраста, а травматические — чаще в возрасте 3-9 лет.
Жалобы детей при острых артритах (Artritis articulationis temporomandibularis acutae) ВНЧС разной этиологии — на припухлость тканей и боль в околоушно-жевательной области с иррадиацией ее в ухо и затылок, скованность движений нижней челюсти (наиболее ранний и стойкий симптом), невозможность нормального приема пищи, повышение температуры тела. При ревматическом артрите возникает боль в обоих ВНЧС, ревматоидном — в одном ВНЧС и коленном или плечевом суставе.
Клиника. Может наблюдаться асимметрия лица вследствие отека мягких тканей околоушной области, болезненных при пальпации. Открывание рта болезненное и ограниченное. Объем движений сохраняется, но нижняя челюсть смещается в сторону больного сустава, поскольку возникает защитная реакция жевательных мышц на стороне поражения.
Для ревматического артрита характерно медленное усиление боли утром и уменьшение под вечер, ночью во время сна и в покое. Боль отличается стойкостью. Характерно образование ревматоидных узелков на разгибательной поверхности предплечья рядом с локтевым суставом, изменения со стороны сердца (ревмокардит).
В первые дни заболевания острым артритом рентгенологическое исследование малоинформативно, но иногда выявляется незначительное расширение суставной щели вследствие выпота экссудата. При дальнейшем развитии воспалительного процесса появляются вторичные деструктивные изменения: частичное сужение сустав-поп щели, участки деструкции и уплотнение кости головки мыщелкового отростка.
Заболевания височно-нижнечелюстного сустава
Одним из главных рентгенологических признаков всех видов артрита является околосуставной остеопороз, сопровождающийся равномерным уменьшением количества костных балок в единице объема кости и разрежением ее структуры.
Особенность острых артритов, возникающих у детей после родовой травмы, — это затрудненная их диагностика. Заболевание у грудных детей практически не диагностируется, поэтому не лечится. К сожалению, в дальнейшем оно завершается развитием анкилоза, что проявляется у ребенка постепенным сведением челюстей и трудностями при его кормлении. Именно с такой жалобой мать ребенка обращается к врачу. При травматическом артрите в области ВНЧС могут возникнуть гематомы, при надавливании на подбородок возникает боль в травмированном суставе.
Диагноз острого травматического или инфекционного артрита основывается на жалобах (боль в околоушной области с иррадиацией в ухо и затылок, невозможность нормального питания, болезненное открывание рта, скованность движений в суставе и нарушения общего состояния), данных объективного обследования (болезненный при пальпации отек мягких тканей околоушной области, ограниченное из-за боли открывание рта, смещение челюсти в сторону больного сустава при ее движениях), данных рентгенологического обследования (в начале заболевания — расширение суставной щели за счет выпота экссудата, а дальше — ее частичное сужение).
Диагноз ревматического артрита устанавливают, основываясь на таких признаках, как утренняя скованность сустава, боль в нем, отек мягких тканей вокруг сустава, поражение других суставов, наличие подкожных узелков в области костных утолщений, рыхлого муцинового сгустка при исследовании синовиальной жидкости, характерная рентгенологическая картина (краевые "узуры" на боковых участках суставных поверхностей) и заключения педиатра о наличии у ребенка ревматизма.
Дифференциальную диагностику острых артритов ВНЧС проводят с острыми паротитами, острыми лимфаденитами и абсцессами околоушной области, острыми отитами.
Лечение. В зависимости от причины развития артрита лечение включает: ограничение движений нижней челюсти разными видами ортодонтических аппаратов и иммобилизирующими повязками, механическищадящую диету (жидкая нища), компрессы с 5 % раствором ДМСО на область ВНЧС, физиотерапевтические процедуры — фонофорез гидрокортизона, трилон Б, электрофорез ДМСО, калия йодида, лидазы; УВЧ, соллюкс, парафин, озокерит. Кроме того, назначают противовоспалительные нестероидные препараты: ацетилсалициловую кислоту, салицилат натрия, салициламид, бутадион, индометацин, флюрена-мовую и мефенаминовую кислоты, бруфен, ибупрофен и их аналоги, диклофе-нак, вольтарен. При невозможности использования вышеперечисленных препаратов назначают производные салициловой кислоты.
При необходимости в схему лечения включают антибиотики, сульфаниламиды, антигистаминные препараты, витамины (группы В и С).
Хирургические методы лечения у больных острым артритом не применяют.
ХРОНИЧЕСКИЙ АРТРИТ
Хронический артрит (artritis articulationis temporomandibularis chronica) разви-ается незаметно, на протяжении продолжительного времени, и выявляется чаще в'пред- и пубертатный период (12-15 лет).
Первично-хронические артриты у детей наблюдаются редко.
Жалобы ребенка обычно лишь на утреннюю скованность и незначительную боль в ВНЧС, усиливающуюся при движениях челюсти, появление "хруста" при этом, головную боль, возможны обмороки, шум в ушах, снижение слуха, иногда сухость во рту или жжение в языке (что напоминает синдром Костена у взрослых). Появление "хруста" свидетельствует о переходе воспалительного процесса в дистрофический.
Клиника. Лицо симметричное. Пальпация сустава и козелка уха несколько болезненная. Бимануальная пальпация через наружный слуховой проход выявляет трение суставных поверхностей за счет их неровностей, что не следует путать с симптомом щёлканья в суставе при смещении мениска. При надавливании на подбородок и угол нижней челюсти боль в суставе усиливается. Периодически возникает обострение хронического процесса, тогда клиническая картина напоминает острый артрит. На рентгенограмме сустава определяется расширение суставной щели, если превалирует экссудативный элемент воспаления, или неравномерное сужение — при преобладании продуктивных процессов. Диагноз хронического артрита основывается на:
1) характерных жалобах ("хруст" при открывании рта, утренняя скованность и незначительная боль, усиливающаяся при еде, головная боль, обмороки, шум в ушах, снижение слуха, иногда — сухость во рту или жжение в языке, продолжительное течение заболевания);
2) данных объективного обследования: болезненной пальпации сустава и ко
зелка уха, усиления боли при надавливании на подбородок;
3) рентгенологического обследования (неравномерное расширение или
сужение суставной щели).
Дифференциальная диагностика хронических артритов ВНЧС проводится с острым артритом, синдромом болевой дисфункции сустава, невралгией тройничного нерва, деформирующим остеоартрозом.
Для болевой дисфункции ВНЧС характерны такие симптомы: односторонняя боль в области уха с иррадиацией в другие области головы, усиливающаяся днем, в особенности при еде, боль в жевательных мышцах и ограниченное открывание рта или смещение нижней челюсти при открывании рта в здоровую сторону. Клинических и рентгенологических изменений ВНЧС не наблюдается. Контролем правильности поставленного диагноза является тот факт, что после блокады двигательных ветвей тройничного нерва возле подвисочного гребня по методу Берше снимается мышечный спазм и улучшается подвижность нижней челюсти.
При невралгии тройничного нерва наблюдается приступообразная боль, чаще в области II и III ветвей. Обычно приступ возникает при раздражении триггер-ных зон в области крыльев носа, щек, подбородка, нижней и верхней губ. То есть прослеживается четкая взаимосвязь между возникновением боли и раздражением триггерных зон.
Раздел 5
Лечение хронических артритов зависит от причины и возникших в ВНЧС изменений.
Так, при нарушении функциональной окклюзии сначала действия врача направлены на устранение факторов, являющихся причиной этих нарушений. Это:
1. Выборочное сошлифовывание бугров зубов, повышающих прикус.
2. Изготовление капп и пластин, аппаратов функционального и механического действия при снижении окклюзионной высоты.
3. Изготовление временных съемных протезов, рациональное протезирование.
Медикаментозное лечение при ревматоидном и ревматическом артрите предусматривает назначение нестероидных противовоспалительных препаратов, не влияющих на прогрессирование артрита, но предотвращающих процесс "разрушения" сустава.
Нестероидные противовоспалительные препараты делят на 3 группы:
— препараты, не влияющие на биосинтез гликозамингликанов (ГАГ) в хрящевой ткани (пироксикам, диклофенак, сулиндак);
— препараты, тормозящие биосинтез ГАГ (ацетилсалициловая кислота, индо-метацин, фенопродин);
— препараты, стимулирующие биосинтез ГАГ (парацетамол, сургам).
При травматическом артрите назначение этих препаратов не показано.
При болевом синдроме применяют ненаркотические анальгетики, а при усилении боли — наркотические: трамадол, пропоксифен с ацетаминофеном.
При выявлении хондродистрофического процесса в суставе эффективны хондропротекторы, улучшающие метаболизм в хрящевой ткани (траумель, дис-кус композитум и т.п.).
Местно в проекции сустава накладывают компрессы с димексидом и медицинской желчью или с мазями "Долгит", "Випраксол", "Вольтарен", "Кетопрофен", "Цель Т" и т.п.
При ухудшении движений в суставе и усилении боли внутрисуставно вводят лидазу или гидрокортизон, кеналог, депомедрол, артепарон (включается в метаболизм суставного хряща).
Широко применяют физпроцедуры — фонофорез гидрокортизона, электрофорез калия йодида, лазеротерапию, магнито- и интерференц-терапию, пайлер-лече-ние; парафиновые, озокеритовые или бишофитовые аппликации на область ВНЧС.
АРТРОЗ
Хронические артриты с заметным изменением формы сустава в середине XIX ст. были выделены как деформирующие. Позднее по предложению Р. Вир-хова их назвали anhritis deformans, поскольку деформация суставов может быть конечным результатом разных процессов. Деформирующие артриты продолжительное время считались инфекционными, подагрическими и разного рода невоспалительными артритами.
В настоящее время деформирующий артроз (artrosis) воспринимают как первично-хроническое заболевание суставов дегенеративного генеза с первичной деформацией суставного хряща и последующими реактивно-дегенеративными процессами суставных поверхностей. У детей артрозы чаще являются продолжением длительно существующих неизлечимых артритов, и врачи имеют дело с
пто-артрозами. обычно патологический процесс у ребенка идет по пути де- } пМИр\гющего, тогда в суставе поражаются не только хрящевые структуры сус-
мыхПоверхностей, но и возникает деструкция костной ткани головки [ышелкового отростка, завершающаяся ее деформацией. Это заболевание имеет название деформирующего остеоартроза.
'(сформирующий остеоартроз — это не что иное как хронический артрито-артроз, переходящий в деформирующий артроз (ДА), то есть различия между названными формами заболеваний нет. Термин "вторичный" имеет смысл тогда, когда заболевание начиналось как артрито-артроз, а потом возникла вторичная информация головки мыщелкового отростка.
В зависимости от причины артрита, а также отрицательных факторов, которые возникли (изменение прикуса, удаление моляров, глубокий прикус) и стали мотивированной поддержкой дистрофических изменений в суставе, вторичная перестройка жевательных мышц вызывает создание комплекса анатомических и функциональных предпосылок для развития признаков вторичного хронического артроза.
Жалобы детей при деформирующем артрозе — на ограниченное открывание рта, ощущение неудобства при движении челюсти, незначительную асимметрию лица.
Клинические признаки артроза разделяют на суставные и внесуставные. Подавляющее большинство их являются суставными — это ограниченность движений, тугоподвижность и при этом быстрая утомляемость при еде. После продолжительной нагрузки и периода покоя (после сна, в начале еды) возникает "стартовая боль". Ребенок иногда даже отказывается от пищи, поскольку во время еды возникает неудобство в суставе.
Односторонняя нарастающая микрогения является внесуставным клиническим признаком, который хорошо определяется рентгенологически (рис. 87). Переход артрито-артроза или артроза в анкилоз обычно не наступает.
Рентгенологическим признаком ДА являются разные виды деформаций преимущественно мыщелкового отростка в дисталыюм, переднем и медиальном направлениях. Возникновение деформации обусловлено раздражением периоста и продуктивной фазой чрезмерного костеобразования в сторону наименьшего сопротивления. Наблюдается сужение суставной щели, утолщение кортикального слоя суставной головки нижней челюсти. С течением времени суставная ямка и головка уплощаются, суставной бугорок уменьшается, а шейка мыщелкового отростка укорачивается и утолщается (рис. 88, 89).
Дифференциальная диагностика хронического артрито-артроза проводится с хроническими артритами, фиброзными и костными анкилозами, опухолями мыщелкового отростка, которые у детей наблюдаются в единичных случаях.
Лечение. При хроническом артрито-артрозе в начальной стадии (отсутствие значительного нарушения функции сустава и выраженной деформации мыщелкового отростка) в лечении преимущество отдают физпроцедурам и введению в сустав предотвращающих рубцевание и тормозящих деформацию суставной головки препаратов (лидаза, кеналог).
У детей пубертатного возраста используют сошлифовывание деформированных участков суставной головки с помощью артроскопа. Это направление в лечении хронических артрито-артрозов является перспективным.
Заболевания височно-нижнечелюстного сустава


|
| Рис. 88. Ортопантомограмма больного с деформирующим артрозом правого ВНЧС |
Рис. 87. Ортопантомограмма ребенка с двусторонним вторичным деформирующим артрозом ВНЧС

Рис. 89. Ортопантомограмма больного с деформирующим артрозом правого ВНЧС и односторонней микрогенией после артропластики
При наличии у ребенка старшего возраста всех признаков выраженной деформации мыщелкового и венечного отростков, полулунной вырезки с резким нарушением функции сустава для лечения используют хирургические методы, суть которых состоит в остеотомии (см. рис. 89) или сошлифовывании деформированных участков суставной головки.
БОЛЕВАЯ ДИСФУНКЦИЯ
У тетей болевая дисфункция (БД) височно-нижнечелюстного сустава наблюдается очень редко, в основном в возрасте 14 лет и старше.
При прикусывании губы, языка, сжимании челюстей (бруксизм), изменении прикуса, деформации зубных рядов, травмах лица, нераспознанных переломах и in неправильно репонированных фрагментах нижней челюсти после переломов разных ее отделов, скуловой кости создаются благоприятные условия для нефи-зиологического напряжения жевательных мышц и элементов ВНЧС, способствующие развитию БД.
Жалобы — на постоянную, тупую, ноющую головную боль и боль в области ВНЧС, усиливающуюся при эмоциональном напряжении, движении нижней челюсти с возможной иррадиацией в теменную область и затылок, боковую часть шеи, руку, глотку; на щёлканье в области сустава, снижение слуха или „заложенность" в ухе, слезотечение, светобоязнь, подергивание мышц под глазом, скреже-тание зубов во сне, сведение челюстей после сна и скованность жевательных мышц, жжение во рту.
Клиника. Асимметрия лица за счет сужения глазной щели и поднятого угла рта на стороне поражения. При пальпации определяются болезненные и спазми-рованные жевательные, височные, крыловидные, грудино-ключично-сосцевид-ная мышцы и задние шейные, щёлканье и хруст в области ВНЧС. Открывание рта может быть ограниченным, нижняя челюсть смещается в больную сторону, делая S-образное движение; нельзя определить состояние физиологического покоя. Во рту: отложение зубного камня на зубах, стертость эмали, нарушение прикуса (перекрестный, снижение его высоты, феномен Годона-Попова).
Дифференциальную диагностику обычно проводят с острыми и хроническими артритами, невралгией тройничного нерва.
Лечение. Поскольку БД — это симтомокомплекс и причиной его возникновения являются различные факторы, то для хирурга-стоматолога важно определить эти причины, после чего назначается патогенетическое лечение.
АНКИЛОЗ
Анкилоз (Ankylosis articulationis temporomandibularis) — это полное или частичное ограничение подвижности нижней челюсти, обусловленное изменениями в суставе, в отличие от контрактуры. Последняя также характеризуется полной или частичной неподвижностью сустава, развивающейся вследствие любых вне-суставных причин (воспалительные процессы, травмы, опухоли). Различают анкилозы фиброзные и костные, последние у детей составляют 95 %.
Этиология. По данным Украинского центра лечения детей с заболеваниями челюстно-лицевой области, причиной анкилоза в 50 % случаев является гнойный отит, в 30 % — травма суставного отростка и суставной ямки при падении, удары в область подбородка и травмы при родах; в 20 % — поражение суставного отростка остеомиелитом (в том числе гематогенным). Несостоятельность барьерных тканевых реакций и особенности иммунологического статуса новорожденных и Детей раннего возраста создают условия для накопления инфекции и развития патологического очага избирательно в зонах лучшего кровоснабжения. Такой зо-
99.3
даиолевания височно-нижнечелюстного сустава
пои активного роста, а значит и хорошего кровоснабжения, является мыщелко-вый отросток.
У младших детей существует большая вероятность развития костного анкилоза, что связанно с анатомическим строением ВМЧС. Приобретенный фиброзный анкилоз чаще наблюдается в подростковом и старшем возрасте.
Односторонний анкилоз
Жалобы детей или их родителей — на изменение конфигурации лица, иногда — хранение во сне, резко ограниченное открывание рта и невозможность нормального употребления пищи. Поскольку родители видят своего ребенка каждый день, они, к сожалению, поздно замечают ограниченное открывание рта и основная жалоба их — на невозможность кормления ребенка с помощью ложки. В анамнезе — травма, перенесенная при родах или в старшем возрасте, отит или паротит, инфекционные заболевания.
Клиника. При обследовании наблюдается асимметрия лица за счет уменьшения размеров одной половины челюсти. Со стороны пораженного сустава мягкие ткани щеки пухлые, тогда как на здоровой стороне они выглядят плоскими (рис. 90). Это обусловлено тем, что один и тот же объем мягких тканей распределяется на разных плоскостях (площадь пораженной стороны меньшая, чем здоровой, за счет уменьшения высоты ветви и размеров тела нижней челюсти). Такое несоответствие иногда приводит к диагностическим ошибкам. Описаны случаи, когда хирург начинал оперировать здоровый сустав. Средняя линия подбородка и резцовая на нижней челюсти всегда смещены в сторону больного сустава (рис. 91).
При бимануальной пальпации ВНЧС движения суставной головки в больном суставе отсутствуют или минимальные. Первые симптомы заболевания сустава у детей (ограниченное открывание рта, асимметрия лица за счет недоразвития нижней челюсти, смещение подбородка в сторону больного сустава) могут возникать уже в возрасте 1-1,5 года и постепенно прогрессировать (рис. 92—94).
В области угла нижней челюсти с пораженной стороны возникает костный вырост — "шпора". Она развивается как компенсация роста челюсти книзу, так как кверху он невозможен. "Шпора" определяется и на рентгенограмме (рис. 95).
Вследствие укорочения ветви, а иногда и тела нижней челюсти деформируются и зубные дуги. Резцы и клыки нижней челюсти наклоняются вперед и веерообразно расходятся, касаясь своими краями нёбной поверхности зубов верхней челюсти. Последние также наклоняются вперед и веерообразно расходятся вследствие постоянного давления языка в уменьшенном пространстве полости рта. Невозможность нормального приема и разжевывания пищи, ухода за зубами приводит к развитию гингивита, отложению зубного камня, повышенному поражению зубов кариесом. Результатом неподвижности нижней челюсти и малых ее размеров является нарушение внешнего дыхания, симптомы которого прослеживаются уже на ранней стадии заболевания. Во время сна происходит ослабление мышц языка и мягкого нёба. При этом корень языка давит на надгортанник, что вызывает нарушение дыхания, сопровождающееся храпом и пробуждением. Такие изменения создают условия для развития гипоксии в организме и требуют привлечения к акту дыхания дополнительных межреберных мышц. В свою очередь, это служит причиной деформации грудной клетки, пос-

Рис. 90. Вид лица ребенка с правосторонним костным анкилозом ВНЧС
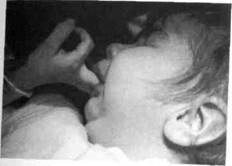
Рис. 92. Попытка ребенка с анкилозом ВНЧС открыть рот с помощью пальцев (до операции)

Рис. 94. Открывание рта у ребенка с анкилозом ВНЧС и микрогенией (до операции)

Рис. 91. Смещение срединной линии подбородка в сторону больного сустава у ребенка с левосторонним анкилозом ВНЧС

Рис. 93. Открывание рта у того же ребенка после двусторонней артропластики

Рис. 95. Обзорная рентгенограмма нижней челюсти ребенка с правосторонним анкилозом ВНЧС ("шпора" в области угла)

|

|

|
| Рис.97. Тот же ребенок (фас) |
| Рис.96. Симптом птичьего лица у ребенка с двусторонним костным анкилозом ВНЧС (профиль) |
| Рис.98. Ребенок с двусторонним анкилозом ВНЧС (симптом птичьего лица) |
кольку молодые кости ее испытывают постоянное отрицательное давление мышц.
Кроме того, нарушаются функции питания и речи. Такие дети выглядят слабыми, изможденными, раздраженными, имеют нездоровый цвет лица.
На рентгенограмме (лучше сделать ортопантомограмму для сравнения изменений в обоих суставах) за счет сращения деформированных суставных поверхностей на стороне поражения сустава щель отсутствует, высота ветви челюсти снижена, ветвь более широкая, чем на здоровой стороне. В области угла обычно выявляется "шпора". Венечный отросток увеличен но высоте и имеет вид шила.
Диагноз основывается на таких ведущих признаках, как:
1) невозможность открывания рта (резкое ограничение движений нижней челюсти);
2) деформация мягких тканей в области нижней челюсти с одной стороны;
3) смещение средней линии подбородка и резцовой в сторону больного сустава;
4) на рентгенограмме — отсутствие суставной щели, наличие "шпоры" в области угла челюсти со стороны поражения.
Дифференциальная диагностика одностороннего анкилоза проводится с контрактурами, вторичным деформирующим артрозом.
Двусторонний анкилоз
Двусторонний анкилоз чаще является результатом септического заболевания или родовой травмы вследствие неудачного наложения щипцов на голову ребенка при родах.
Жалобы родителей — на наличие у ребенка деформации нижней трети лица, невозможность открывания рта, затрудненное питание, нарушение дыхания и храпение во сне.
Клиника. Лицо ребенка имеет вид птичьего (вследствие резкого недоразвития фронтального отдела его нижней трети; рис. 96-98). Прикус открытый, дис-тальный. Пальпаторно подвижность головок ВНЧС не определяется. Открывание рта резко ограниченное (до щелевидного). При осмотре ротовой полости — множественный кариес, воспаление слизистой оболочки десен, веерообразное расположение зубов верхней и нижней челюстей (рис. 99). Рентгенологически при двустороннем костном анкилозе патопюмоничным признаком является частичное или полное отсутствие суставной щели, наличие костной ткани, объединяющей в один конгломерат мыщелковый отросток и височную кость. Размеры ветвей и тела нижней челюсти уменьшены, определяются костные выросты в виде "шпор" в области обоих углов, венечные отростки увеличены.
Общие изменения в организме те же, что и при одностороннем анкилозе ВНЧС, но более выражены.
Нередко вследствие перенесенного септического состояния у ребенка может развиться анкилоз в других суставах, чаще в тазобедренном. Диагноз двустороннего анкилоза ставят на основании вышеописанных жалоб и симптомов.
Дифференциальная диагностика двусторонних анкилозов должна проводиться с вторичными деформирующими артрозами, контрактурами различного генеза.
Лечение костных анкилозов ВНЧС только хирургическое. Оперативное вме-

Рис. 99. Веерообразное расположение резцов и клыков у ребенка с двусторонним анкилозом ВНЧС
шательство проводят под общим обезболиванием, чаще используют внутривенный способ, что обусловлено ограниченностью открывания рта и невозможностью провести интубацию. В некоторых случаях предварительно накладывают нижнюю трахеостому с дальнейшей интубацией через нее (рис. 100).
Принципиальные положения хирургического лечения анкилозов ВНЧС:
1) проводится сразу после установления диагноза, то есть не ждут, пока ребенок подрастет; у детей необходимо как можно раньше восстановить функцию сустава;
2) соматическое развитие ребенка зависит от нормального питания, поэтому сначала ребенку надо обеспечить условия для этого, то есть открыть рот;
3) единственным способом открытия рта является артропластика, суть которой состоит в проведении остеотомии. Последняя должна быть выполнена:
а) по возможности выше (ближе к бывшему суставу);
б) остеотомированные фрагменты должны быть разведены аппаратом
(рис. 101) или изолированы один от другого биологически совместимыми мате
риалами — твердой мозговой оболочкой, белочной оболочкой семенника быка
Заболевания височно-нижнечелюстного сустава
| (рис. 102) до того времени, пока не сомкнутся кортикальные пластинки обоих то-мированных фрагментов челюсти, что происходит через 1-1,5 мес после вмешательства; 4) решение вопроса об одноэтапной ликвидации анкилоза и микрогении зависит от возраста ребенка и соматического его состояния. В историческом плане все методы хирургического лечения анкилозов разделяют на 3 группы: 1. Вмешательства, цель которых — восстановление движений нижней челюсти путем формирования "ложного" сустава в области пораженной ветви (разные виды высоких остеотомии или пересадка плюснефалангового сустава). Еще Клапп предлагал резекцию части ветви нижней челюсти с последующей свободной пересадкой четвертой плюсневой кости (metatarsale IV). Однако автор в дальнейшем отказался от этой операции в связи с такими недостатками, как: — дополнительная травма, связанная со взятием трансплантата; — возможное нарушение дальнейшего роста донорской кости; — ослабление опорно-двигательной функции стопы; |

Рис. 100. Ребенок с двусторонним анкилозом ВНЧС перед основной операцией (для проведения наркоза наложена трахеосто-ма)

Рис. 102. Изолирование одной из остеото-мированных поверхностей ветви нижней челюсти консервированной белочной оболочкой семенника быка у ребенка с анкилозом ВНЧС

Рис. 101. Открывание рта у ребенка с анкилозом ВНЧС после артропластики (осте-отомированные поверхности разведены аппаратом Ю.Д. Гершуни)

Рис. 103. Ребенок с пластмассовой прокладкой между молярами челюстей после правосторонней артропластики для проведения пассивной механотерапии в ранний послеоперационный период
_ с течением времени — развитие деструктивных изменений пересаженных хряшевых и костных элементов сустава;
— пересаженный метатарзальный трансплантат не имеет достаточной потенции роста;
— расхождение функций плюснефалангового сустава и ВНЧС.
2 Методики, которые вместе с восстановлением движений нижней челюсти никвидируют и одностороннюю микрогению.
3. Методики, которые на первом этапе удлиняют тело нижней челюсти, а потом восстанавливают его подвижность. Они неприемлемы для детей, поскольку не отвечают главному правилу хирургии: сначала — восстановление функции (тем более такой), а потом — все остальное. Для ребенка, не имеющего возможности питаться, главное — открыть рот и восстановить подвижность нижней челюсти, а соответственно и нормальное питание.
В последние годы для устранения микрогении используют методику дистрак-ционного остеосинтеза (удлинение челюсти), что основывается на принципе Г. Елизарова. По этой методике проводят остеотомию ветви челюсти с последующим ее растягиванием до 1,5-2 см с помощью аппарата, который накладывается экстра- или интраорально. В дальнейшем ребенку нужен ретенционный аппарат на протяжении 1,5 года.
Больным после артропластики ВНЧС требуется назначение медикаментозной терапии (остеотропные антибиотики, ненаркотические анальгетики, витамины, иммуностимуляторы), механотерапии (активной и пассивной; рис. 103), массажа. Последние назначения должны выполняться как в ранний, так и в поздний послеоперационный период (на протяжении 2-3 мес).
Осложнения. Они могут возникать перед операцией, во время ее и в послеоперационный период.
Невозможность нормального обследования ребенка и нарушение общесоматического состояния могут задержать сроки вмешательства.
При проведении наркоза могут возникать затруднения для анестезиолога, а именно — невозможность интубации через нос и рот, что обусловлено патологическим развитием дыхательных путей и невозможностью открыть рот.
На этапе выполнения остеотомии мыщелкового отростка частым осложнением является повреждение верхнечелюстной артерии, расположенной возле внутренней поверхности головки мыщелкового отростка нижней челюсти.
После операции у ребенка может возникать рвота как осложнение после наркоза, поэтому следует избегать положения на спине, поскольку есть угроза аспи-рационной асфиксии.
Если в послеоперационный период не выполняется активная и пассивная механотерапия, операция может утратить смысл, так как за счет сращения остеотомированных раневых поверхностей возникает рецидив заболевания.
Лечение больных с анкилозами в послеоперационный период должно проводиться хирургом и ортодонтом, усилия которого направлены на устранение:
— веерообразного расположения зубов;
— смещения центральной линии нижней челюсти в сторону больного сустава;
— патологического прикуса;
— микрогении и т.п.
Доброкачественные новообразования мягких тканей челюстно-лицевой области
Раздел 6






