Острый бактериальный сиалоаденит (Sialoadenitis bacterialis поп calculosa acuta) отмечается у детей разных возрастных групп, но чаще в возрасте 7-12 лет (у грудных детей может развиваться бактериальный паротит вследствие проникновения инородного тела в паренхиму слюнной железы через проток, рис. 73, 74). Чаще поражаются околоушная и поднижнечелюстная железы, подъязычная практически никогда. Развитие острого сиалоаденита у детей связано с местными (ана-томо-физиологическим строением слюнных желез, возможностью воспаления лимфатических узлов в толще слюнных желез, количеством и качеством слюны, травмой слюнной железы, заболеваниями слизистой оболочки ротовой полости и ЛОР-органов) и общими (снижением общего и местного иммунитета, хронической интоксикацией организма, нарушением обменных процессов) факторами.
Различают серозный и гнойный острый бактериальный сиалоаденит.
Жалобы — на повышение температуры тела, слабость, боль в области слюнной железы. Дети старшего возраста указывают на привкус гноя во рту.
Клиника. Заболевание начинается остро после короткого продромального периода. Повышается температура тела, ребенок становится возбужденным, потом — вялым, жалуется на головную боль и боль в области слюнной железы. Если не будет поставлен диагноз и своевременно не начато лечение, явления интоксикации могут нарастать.
| Рис.74. Перо из подушки, ставшее причиной развития острого гнойного бактериального паротита у того же ребенка |
Местно при серозном сиалоадените наблюдается увеличенная, болезненная при пальпации железа, слюна от обычной не отличается. Позадичелюстные и подчелюстные лимфатические узлы могут увеличиваться. При гнойном сиалоадените выявляется отек тканей над слюнной железой. Кожа здесь гиперемирована, лоснится. Устье протока также гиперемировано, возвышается над окружающей слизистой оболочкой. Из протока выделяется мутная или с хлопьями
?ПП
Раздел 4
Заболевания слюнных желез
(может с прожилками гноя) слюна. При гнойном воспалении в отдельных участках железы могут возникать микроабсцессы, которые при дальнейшем распространении процесса способны сливаться между собой. В таком случае через основной проток начинается выделение гноя вместе со слюной.
Диагноз ставят на основании жалоб и клинических признаков (увеличенная, болезненная слюнная железа, кожа над ней обычно гнперемирована, блестящая; из протока при массировании выделяется мутная или с прожилками гноя слюна). Сиалография в гнойной стадии заболевания не показана.
Дифференциальную диагностику бактериального сиалоаденита проводят с эпидемическим и вирусным паротитом, абсцессами, флегмонами околоушной области, обострением хронического паротита, паротитом Герценберга, острым лимфаденитом.
Лечение направлено на уменьшение явлений интоксикации и непосредственное воздействие на микроорганизмы, вызвавшие сиалоаденит. Доказано, что наиболее эффективными являются макролидные антибиотики (азитромицин, азивок, зомакс, рокситромицин, мидекамицин, фузидин натрия). Чувствительность микрофлоры к ним определялась в 59-72 % случаев. Можно использовать и антибиотики пенициллинового ряда. Назначают антигистаминные, симптоматические и иммуностимулирующие препараты.
Ыуклеинат натрия эффективно нормализует белковый и нуклеиновый обмен, скорость слюноотделения. Ингибиторы протеаз инактивируют калликреины, поэтому их (трасилол, контрикал) назначают при гнойном и гнойно-гангренозном сиалоадените. При таких формах сиалоаденита в схему лечения надо вводить противогрибковые препараты. Слюногонная, калорийная и витаминизированная диеты способствует более быстрому выздоровлению. В отдаленный период лечения для очищения железы от продуктов распада и гноя назначают слюногонные препараты и массаж железы.
При гнойных выделениях из протока в железу вводят протеолитические ферменты. Процедуру выполняют осторожно, нагнетая раствор с незначительным давлением, маленькими порциями (0,1-0,2 мл), чтобы ребенок не ощущал боли. Для этого используют шприц с иглой, кончик которой затуплен, или катетер для внутривенных введений. Катетеризировать выводной проток у детей очень сложно, поэтому такую манипуляцию врачи амбулаторного приема не проводят. Дети с острым бактериальным паротитом требуют лечения в стационаре. На ночь на область железы делают компрессы с 5 % раствором ДМСО с добавлением обезболивающих и антигистаминных препаратов. Если образовался абсцесс (что у детей возникает крайне редко), его вскрывают под общим обезболиванием. В околоушной области разрез проводят по предушнои складке, в подчелюстной — параллельно нижнему краю челюсти, отступив от него на 1,5-2 см. Рану дренируют и в дальнейшем лечат как гнойную. В некоторых случаях после заживления раны вторичным натяжением в околоушной области возникает свищ, из которого выделяется слюна (слюнной свищ). В таком случае следует употреблять пищу, которая не усиливает саливацию. Местно применяют аппликации атропина и инсулина. В тех случаях, когда свищ существует длительно, его ликвидируют оперативным путем. Целесообразно использовать лазерную и магнитотерапию, поскольку после их проведения быстро прекращается процесс воспаления в железе и уменьшается болевой синдром.
ХРОНИЧЕСКИЙ СИАЛОАДЕНИТ
Хронический сиалоаденит (Sialadenitis bacterialis поп calculosa chronica) у детей 8-15 лет наблюдается в 4 раза чаще, чем острый. В возникновении и течении хронического сиалоаденита играют роль вирус мумпус и цитомегаловирус. Хронический сиалоаденит обычно поражает околоушную железу, что связано с мор-фофункциональной незрелостью ее паренхимы. Среди хронических паротитов первое место занимает паренхиматозный. Особенностью хронического сиалоаденита является рецидивирующий и прогрессирующий характер течения. Чаще хронический сиалоаденит обостряется в осенний и весенний периоды. Врачи с большим практическим опытом высказывают мысль о том, что ребенок может со временем "перерасти", то есть количество обострений заболевания с течением времени уменьшается. Это в определенной степени правильно, поскольку организм ребенка саморегулируется с возрастом, и заболевание у части пациентов в период полового созревания действительно исчезает.
Хронический паренхиматозный сиалоаденит. Жалобы ребенка или его родителей — на наличие увеличенной, умеренно болезненной слюнной железы, болевые ощущения могут усиливаться при еде. Кроме того, изменяется общее состояние — повышается температура тела, ухудшаются аппетит и сон. В анамнезе — несколько воспалений железы, которые проходили самостоятельно.
Клиника. Стадия обострения точно отвечает клинике острого бактериального паротита, но признаки воспаления при этом незначительные. В стадии ремиссии железа увеличенная, бугристая, плотная, безболезненная. Бугристость железы обусловлена рубцеванием отдельных участков паренхимы вследствие их гнойного расплавления. Из протока выделяется прозрачная или мутноватая слюна, количество ее может быть уменьшено. Устье протока расширенное, слизистая оболочка вокруг него цианотичная, пастозная, с отпечатками зубов. После каждого обострения железа становится более бугристой, уплотняется и увеличивается. В 77 % случаев в период ремиссии в слюнной железе идет медленный процесс воспаления, страдает секреторная функция. Большое количество обострений приводит к тому, что выводной проток уплотняется и пальпируется под слизистой оболочкой щеки в виде тяжа. Дополнительными методами исследования для постановки диагноза являются сиалография и пункционная биопсия железы в период ремиссии. Для проведения сиалографии используют масляные растворы органических соединений йода — 30 % раствор йодолипола, 40 % раствор йодилина, ли-нойодол и т.п. В последнее время широко применяют водные растворы йодсодер-жащих органических соединений: кардиотраст, верографин, урографин, поскольку масляные часто приводят к обострению сиалоаденита. Рентгенологическое исследование околоушной слюнной железы проводят в лобно-носовой и боковой проекциях, подчелюстной — в боковой. На сиалограмме при хроническом паренхиматозном сиалоадените выявляется неравномерность контрастирования железистой ткани, сиалоэктазии, участки расширения протоков, нечеткость контуров их разветвлений. Паренхима железы имеет вид грозди винограда.
Интерстициальный сиалоаденит. У детей интерстициальный сиалоаденит возникает редко и в значительно старшем возрасте — 13-15 лет. Суть заболевания состоит в том, что вследствие хронического воспаления превалирует
Раздел 4
Заболевания слюнных желез
гипертрофия межуточной ткани стромы. Клинически выявляется увеличенная, обычно с гладкой поверхностью, безболезненная железа. Слюна в период ремиссии без измененний, а при обострении — с прожилками гноя или мутная. Обострение интерстициального хронического сиалоаденита по течению напоминает острый парехимантозный. Диагноз ставят по данным сиалографии, перед проведением которой осуществляют катетеризацию слюнного протока (рис. 75). На сиалограмме в начальной стадии процесса при интерстициальном сиалоадените наблюдается сужение протоков III—V порядка, а в дальнейшем — II—IV порядка. Контуры протоков ровные, четкие. Плотность паренхимы уменьшена. В поздней стадии все протоки сужены, контуры их неровные за счет разрастания стромаль-них элементов, в отдельных участках контраст исчезает.
Дифференциальная диагностика. Хронические сиалоадениты надо дифференцировать между собой, с опухолями слюнных желез и мягких тканей, при обострении — с абсцессами и флегмонами, острым бактериальным сиалоаде-нитом, эпидпаротитом, псевдопаротитом Герценберга.
Лечение хронических паренхиматозных сиалоаденитов сложное. Это обусловлено тем, что рецидивы заболевания приводят к стойким изменениям как в паренхиме, так и в строме железы; страдает микроциркуляция, снижается функция железы; частые обострения при хроническом сиалоадените являются результатом того, что до сих пор не существует патогенетического лечения, оно в определенной мере паллиативное. Такие обстоятельства еще раз подтверждают мысль о том, что заболевания слюнных желез в значительной степени зависят от состояния соединительной ткани, и свидетельствуют о связи сиалоаденита с системными ее заболеваниями (коллагенозами).
В период ремиссии следует проводить курсы профилактического лечения (через 3-6 и 12 мес), направленного на гипосенсибилизацию организма, повышение функции и улучшение микроциркуляции в слюнной железе, укрепление стенок протоков, коррекцию иммунной системы.

|
Для этого назначают: антигистаминные средства; инъекции витаминов групп В и С, кальция пантотенат. С целью повышения функции железы используют спазмолитические препараты: оксафе-намид, флакумин (перед едой), танаце-хол, а также гомеопатических препаратов "Сиало-гран", "Ликовир".
Для коррекции нарушений иммунитета применяют неспецифический биогенный стимулятор — бактериальный полисахарид продигиозан, ликовир и т.п.
Положительный результат получают
при применении нуклеината натрия —
стимулятора лейкопоэза, который активи
рует факторы неспецифической реактив
ности организма. Назначают этот препа
рат детям от 1 до 5 лет 0,015-0,05 г, от 5 до
,. " ' ' ' м Рис. 75. Введен катетер в проток левой
14 лет — по 0,005-0,075 г 3 раза в день за поднижнечелюстной слюнной железы для
20-30 мин до еды на протяжении 14 сут. проведения сиалографии
В период ремиссии детям проводят лечение хронических заболеваний ЧОР-органов, зубов и слизистой оболочки полости рта.
Для предотвращения обострения хронического сиалоаденита родителей больных детей младшего возраста и детей старшего возраста учат массажу железы, который проводят 3 раза в сутки на протяжении 3-5 мин перед и после еды.
Секреторная функция железы при хроническом сиалоадените снижена, поэтому использование электрофореза 5 % раствора калия йодида как муколитичес-кого средства уменьшает вязкость слюны и способствует её выделению.
Курс ультразвуковой терапии на область железы на протяжении 6-8 сут способствует восстановлению микроциркуляции в ней. С целью повышения защитных качеств эпителия протока и его регенерации, улучшения состояния капилляров в проток пораженной железы трижды на протяжении месяца вводят 0,4-0,8 мл масла шиповника, используют лазеротерапию (до 10 сеансов). Большинство больных хроническим паренхиматозным сиалоаденитом являются носителями стафилококков, которые можно обнаружить на слизистой оболочке носовой и ротовой полостей. Для профилактики возникновения обострения процесса в железе применяют полибактерин, содержащий антивирусные нуклеотиды, количество которых в десятки раз больше, чем в слюне. Для одноразовой обработки слизистой оболочки полости носа и нёбных миндалин 2 дозы полибактерина растворяют в 5 мл дистиллированной воды. Обработку проводят дважды в сутки на протяжении 5-7 сут. При обострении процесса проводится лечение, как и при остром бактериальном сиалоадените.
Лечение интерстициального сиалоденита предусматривает применение этиотропных (адаптогена — иммуномодулятора железистого действия — Ликовира) и патогенетических препаратов (витамины-антиоксиданты А, Е, С; витаминизированное масло зародышей пшеницы, дезинтоксикационные средства), пульс-терапию.
Осложнениями хронического сиалоаденита являются абсцессы и флегмоны, частые обострения. Для предотвращения их необходимо адекватное лечение заболеваний слюнной железы, проведение курсов профилактического лечения, повышение иммунного местного и общего статуса, антигистаминная терапия.
СЛЮННО-КАМЕННАЯ БОЛЕЗНЬ (КАЛЬКУЛЕЗНЫЙ СИАЛ0АДЕНИТ)
Слюнно-каменная болезнь (sialolitiasis) — заболевание, при котором в протоках слюнных желез или в паренхиме их возникают конкременты, являющиеся препятствием для оттока слюны. Еще Гиппократ говорил о камнях под языком и называл их признаком подагры. Термин "слюнные камни" первым употребил Scherer(1793).
Слюнно-каменная болезнь проявляется не только местными признаками, то есть наличием камней. А.В. Клементов (1975), А.Ф. Коваленко (1982), A.M. Солнцев (1985), B.C. Колесов (1987) доказали, что в патогенезе слюнно-каменной болезни важная роль принадлежит нарушению минерального обмена (повышение количества кальция и фосфора в крови и слюне), авитаминозу А и т.п. Химический состав слюнных камней довольно постоянный: органическая основа камней составляет до 30 %, другая часть представлена неорганическими солями — фосфорнокислым и углекислым кальцием, магнием, железом. Слюнные
Раздел 4
Заболевания слюнных желез

|
камни частично растворимы в воде. Величина и форма их разнообразны, зависят от локализации камней и их количества.
У детей заболевание наблюдается чаще в 10-12-летнем возрасте. Описан случай слюнного камня у 3-недельного ребенка. Слюнно-каменная болезнь наблюдается в основном в подчелюстных слюнных железах, что связано с их анатомо-физиологическими особенностями (проток S-образный, длинный; неравномерный по ширине; проходит ниже, чем открывается его устье). Околоушная слюнная железа поражается редко, потому что проток её широкий, направлен сверху вниз. Подъязычные слюнные железы имеют очень короткие и широкие, вертикально расположенные протоки, поэтому камни в них не формируются.
В зависимости от местоположения конкремента выделяют:
1. Слюнно-каменная болезнь с локализацией камня в выводном протоке (переднем, среднем, заднем отделе).
2. Слюнно-каменная болезнь с локализацией камня в паренхиме железы.
3. Хроническое воспаление слюнных желез, причиной которого является
слюнно-каменная болезнь, после самостоятельного выведения или оперативного
удаления конкремента.
Чаще всего слюнные камни локализуются в переднем отделе выводного протока.
Жалобы детей при этом заболевании на болезненное увеличение слюнной железы при еде (в особенности если пища кислая или соленая), а после — медленное уменьшение ее размеров.
Клиника. Клиническая картина слюнно-каменной болезни зависит от локализации и размеров камня. Чаще он располагается в переднем и среднем отделах протока.
Характерна асимметрия подчелюстной области за счет опухолевидного образования в проекции слюнной железы. Открывание рта свободное. Слизистая оболочка вокруг устья протока гииеремирована. Устье может быть расширенным. Слюна прозрачная или с примесью гноя. Если камень расположен в железе, то пальпаторно определяется увеличенная, с гладкой поверхностью слюнная железа. Проток имеет вид тяжа, ткани вокруг него инфильтрированы. Камень в протоке можно обнаружить при бимануальной пальпации в направлении от железы к протоку, то есть сзади наперед, чтобы не протолкнуть конкремент в железу. Вследствие слюнно-каменной болезни происходит значительная перестройка железистой ткани — угнетение процесса слюнообразования с изменениями химического состава секрета, нарушение кровоснабжения и иннервации слюнных желез. Наличие камня приводит к застою слюны и развитию гнойного субмаксиллита.
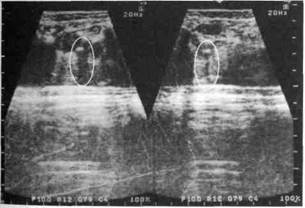
Для уточнения диагноза проводят рентгенологическое исследование подчелюстной железы при локализации камня в задних отделах или в паренхиме слюнной железы по B.C. Коваленко (рис. 76, 77). О камне в протоке свидетельствует тень с четкими границами. Чаще у детей камни нерентгеноконтрастны. В таких случаях целесообразно ультразвуковое исследование, которое выявляет гипер-эхогенную зону (камень) с "дорожкой поглощения" за ним (рис. 78). У детей старшего возраста при локализации конкремента в задних отделах протока можно сделать контрастную сиалографию. О наличии камня в протоке свидетельствует дефект наполнения с четкими контурами позади конкремента.

| Рис.77. Рентгенограмма поднижнечелюст-ной железы больного калькулёзным субмаксиллитом в укладке по B.C. Коваленко. Определяется рентгеноконтрастное образование округлой формы в среднем участке протока |
Рис. 76. Рентгенограмма больного калькулёзным субмаксиллитом в укладке на "прикус". Определяется рентгеноконтрастное образование в участке устья протока под-нижнечелюстной слюнной железы (вартонов проток)
|
Рис. 78. УЗИ-грамма ребенка с калькулёзным сиалоаденитом. В переднем отделе протока правой подчелюстной слюнной железы определяется образование повышенной эхогенности размером 0,5x0,2 см (конкремент, не выявленный рентгенологически) с дорожкой поглощения за ним (камень является препятствием для дальнейшего проникновения УЗ-луча в ткани, что вызывает появление дорожки)
Дифференциальная диагностика слюнно-каменной болезни проводится с воспалительными процессами слюнных желез без наличия камней, опухолями и опухолевидными заболеваниями слюнных желез, ретенционными кистами типа песочных часов, а также опухолями мягких тканей дна ротовой полости, эпидермоидными и дермоидными кистами.
Лечение. Основным методом лечения калькулезного субмаксиллита является хирургический. Методика вмешательства зависит от локализации, размеров камня и изменений, происходящих в железе и протоке. У детей чаще возникают мелкие конкременты в протоках слюнных желез. Камни обычно расположены в переднем и среднем отделах выводного протока, и иногда можно добитися выхо-
Раздел 4
Заболевания слюнных желез
|
да их через него. Если камень маленький, его бимануально, массажными движениями сзади наперед "подводят" к устью, из которого он выходит сам. Такую манипуляцию желательно проводить на фоне спазмолитических средств (для расширения протока). Но при использовании такого способа надо быть уверенным, что заболевание возникло недавно и практически отсутствует симптом увеличения железы при приеме пищи. Если камень расположен в протоке, его удаляют под общим обезболиванием внутрпротовым доступом. Сначала мягкие ткани дна полости рта пальцами снаружи перемещают кверху, чтобы четче представить участок локализации камня. Потом перевязывают проток позади камня, чтобы он не продвинулся в железу, и над камнем рассекают стенку протока вдоль него. Конкремент осторожно вынимают, стараясь не разломать. Лигатуры снимают после удаления камня. Рану не ушивают, она обычно не требует дренирования.
Осложнением при удалении слюнного камня из протока может быть проталкивание его к железе. Если такое случилось, то, в зависимости от размеров конкремента, тактика будет разной: при маленьких размерах камня назначают слюногонную диету и массаж, способствующие самостоятельному выходу камня в полость рта. При возникновении симптомов обтурации железы конкрементом врач вынужден удалять его вместе с железой. Удаление железы при локализации камня в паренхиме проводят у детей очень редко — чаще удаляют камень из железы. При операции следует помнить, что проток подчелюстной железы проходит рядом с n.hypoglossus и, удаляя железу, можно его травмировать.
В послеоперационный период проводится антигистаминная и обезболивающая терапия, назначается слюногонная диета.
При травматичном вмешательстве и неправильном рассечении протока, неосторожном изъятии камня можно протолкнуть его в мягкие ткани. Тогда он может там осумковаться и не проявляться клинически или нагнаиваться и выходить через рану.






