Срединные (щито-язычные) кисты шеи принадлежат к аномалиям развития жаберного аппарата и его производных (щитовидная и загрудинная железы). По 0фИЦиальной статистике, врожденные кисты шеи развиваются в среднем у одного из 3000 новорожденных. Клинически проявляются в 4-7-летнем возрасте (2/3 больных) или в возрасте 10-14 лет, что может быть связано с гормональной перестройкой организма.
Срединные (щито-язычные) свищи шеи являются следствием незаращения щито-язычного протока, о чем свидетельствует их связь с подъязычной костью и слепым отверстием языка, а также соответствие хода полного срединного свища топографии зачатка щитовидной железы. Такие свищи первичные. Вторичные формируются вследствие нагноения срединной кисты.
Жалоб при срединных кистах немного. Ребенок или его родители указывают на наличие безболезненного, длительно существующего шарика по средней линии шеи, иногда постепенно увеличивающегося в размерах. Кисты могут нагнаиваться, и тогда возникают жалобы, как и при абсцессах; при срединных свищах — на наличие "точки", через которую выделяется слизистое содержимое.
|
| *ема Ю. Классификация свищей лица и шеи |
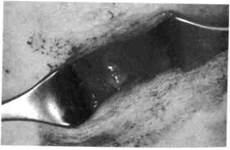
Клиника. Ненагноившаяся срединная киста определяется в проекции передней поверхности шеи как опухолеподобное образование округлой формы, с четкими границами, плотноэластической или тестообразной консистенции, которое
Газдел б
Доброкачественные новообразования мягких тканей челюстно-лицевой области
|
|
| Рис.177. Срединный свищ шеи Рис.178. Зонд введен в срединный свиШ шеи |
смещается при глотании вместе с телом подъязычной кости (рис. 175, 176). Это происходит за счет тяжа, соединяющего кисту с телом подъязычной кости.
Если киста посредством тяжа соединяется с ротовой полостью, то ее размеры могут периодически уменьшаться после выделения содержимого в рот.
Довольно часто (в 60 %) срединные кисты могут воспаляться и нагнаиваться. Это проявляется болью при глотании, воспалительным инфильтратом на передней поверхности шеи с гиперемированной кожей над ним. Такие кисты по клиническому течению напоминают абсцесс.
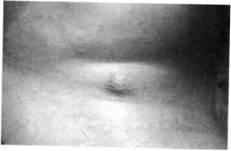
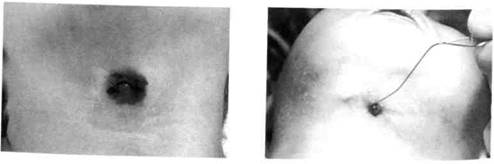
Срединный свищ шеи открывается отверстием незначительных размеров на передней поверхности шеи, выше или ниже проекции подъязычной кости, сквозь которое выделяется прозрачное слизистое содержимое (рис. 177, 178). Зондирование обнаруживает ход свища, ведущий чаще к подъязычной кости. При нагноении свища появляется болезненный инфильтрат, выделения становятся гнойными. Если отверстие свища закрывается, то гной накапливается в нем, что приводит к формированию абсцесса и требует немедленного вскрытия и проведения противовоспалительной терапии. Для постановки диагноза применяют такие дополнительные методы обследования: зондирование или фистулографию с рент-генконтрастной жидкостью; УЗИ, диагностическую пункцию кисты — получают слизистую прозрачную жидкость желтого цвета.
|
| Рис. 175. Срединная киста шеи Рис.176. После выделения верхнего по люса кисты |
Дифференциальную диагностику кист следует проводить с дермоидной кистой и хроническим лимфаденитом подподбородочной области, кистами подъ-
[чной слюнной железы, щитовидной железы, атеромой, "холодными" абсцес-саМ„ подподбородочной области.
Лечение кист хирургическое. Кистэктомию проводят под внутривенным аокозом. Разрез кожи и подкожной жировой клетчатки делают параллельно ■кладкам шеи или вертикально по срединной линии шеи. Тупо и остро выделяют i удаляют кисту вместе с оболочкой в пределах здоровых тканей. Для предотвращения рецидива необходимо резецировать и часть тела подъязычной кости. Хи-пурги часто не делают этого, забывая, что именно с внутренней стороны тело подъязычной кости пронизывает тяж, связывающий ее с кистой.
При нагноении кисты проводят вскрытие ее с последующим продолжительным тренированием. Явления воспаления в кисте и хирургическое вмешательство могут в дальнейшем вызвать рубцевание ее полости. Но если киста "восстановилась", то удалять ее надо лишь через 2-3 мес после ликвидации воспалительного процесса.
Определенные трудности возникают у хирурга при удалении свищей, поскольку стенка их очень тонкая. Кроме того, эпителиальный ход свища может быть не один и дополнительные тоненькие свищи визуально не выявляются, чем, кстати, и объясняются частые их рецидивы. При нагноении свища стенки его становятся толще, что в последующем облегчает работу хирурга. Перед началом удаления свища по ходу его вводят зонд или окрашивающее вещество (метиленовый синий, бриллиантовый зеленый), что позволяет исследовать его ход. Обязательным этапом операции является резекция тела подъязычной кости или выделение свища до слепого отверстия языка, где он заканчивается, и тщательное обследование раны с целью выявления дополнительных тяжей.
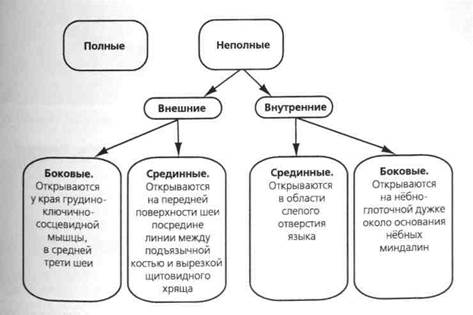
Боковые кисты и свищи шеи
Боковые кисты являются остатками шейной пазухи. Они локализуются в верхнем отделе шеи впереди грудино-ключично-сосцевидной мышцы между внутренней и наружной сонными артериями. Боковые свищи могут быть полными и неполными (наружными и внутренними). Наружные боковые свищи шеи являются следствием аномального развития второй и третьей жаберных щелей, которые остаются соединенными с поверхностью шеи. Внутренние свищи формируются очень редко. Наружные открываются у края грудино-ключично-сосцевидной мышцы в средней трети шеи, внутренние — на нёбно-глоточной дужке у основания нёбных миндалин.
Жалобы. Дети или их родители жалуются на наличие давно существующей оезболезненной деформации в боковом участке шеи, которая может увеличиваться, иногда воспаляться.
Клиника. В верхнем боковом отделе шеи определяется округлое новообразование, безболезненное, ограниченно подвижное, мягкоэластической консистенции. Кожа над новообразованием в цвете не изменена. Если киста нагнаивается, Т(> появляются все клинические признаки абсцесса.
Для подтверждения диагноза проводят пункцию (получают слизистое желтое розрачное содержимое) или контрастную рентгенографию.
Боковые свищи шеи клинически проявляют себя как небольшие в виде точки тяжения кожи по краю грудино-ключично-сосцевидной мышцы, со скудными лизистьши прозрачными выделениями. При закупорке свища он может на-
9fin
9К1
Доброкачественные новообразования мягких тканей челюстно-лицевои ииичи
|
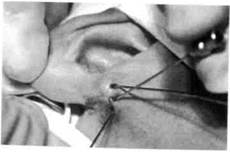
| Рис. 179. Врожденные свищи мочки уха (в ходы свища введены катетеры для определения их направления) |
гнаиваться. Для выявления свищевого хода необходимо провести его зондирование и фистулографию.
Дифференциальную диагностику проводят с хроническим специфическим и неспецифическим лимфаденитом шеи, дермоидными кистами, опухолями слюнных желез, мигрирующей гранулёмой подчелюстной области, лимфо- и ре-тикулосаркомами шеи, срединными кистами и свищами шеи, кистами щитовидной железы.
Лечение боковых кист и свищей шеи хирургическое. При кисте оно предусматривает удаление новообразования вместе с оболочкой, при свище — иссечение его хода. Обычно боковые кисты и свищи не относят к заболеваниям челюст-но-лицевой области, поэтому их лечение чаще проводят общие детские хирурги.
Околоушные свищи
Околоушные свищи — это аномалии развития краниального отдела первой жаберной щели. Локализуются они впереди основания завитка ушной раковины и козелка. Могут быть с одной или двух сторон и не проявлять себя на протяжении жизни; прослеживается наследственность.
Жалобы родителей или ребенка — на наличие одного или нескольких отверстий в околоушной области возле мочки уха, иногда — на выделение из них слизистого содержимого. При нагноении свища появляются жалобы на болезненность в этом участке и повышение температуры тела.
Клиника. Околоушные свищи проявляют себя небольшими (до 2-3 мм в диаметре) входными отверстиями, которые слепо заканчиваются на одной из стенок наружного слухового хода (рис. 179). При надавливании на эту область из отверстий выделяется салообразная белого цвета масса. Для подтверждения диагноза используют фистулографию и зондирование свищей.
Дифференциальную диагностику проводят с хроническим лимфаденитом, в стадии нагноения — с абсцессами.
Лечение — хирургическое: радикальное удаление свища, ведущего к стенке наружного слухового хода. Если при удалении свища часть его "теряется", она может стать источником образования ретен-ционных кист. Для предотвращения рецидивов в таких случаях удаляют прилегающие ткани по ходу свища.
НЕЙРОФИБРОМАТОЗ
Нейрофиброматоз, болезнь Реклингаузена, невриноматоз, врожденный ней-оофиброматозный эленфантиаз Брунса, петлистий нейрофиброматоз, волокнистый моллюск, нейромезодерматодистрофия — это все синонимы одной болезни.
Нейрофиброматоз — тяжелое врожденное заболевание, для которого характерно развитие в подкожной жировой клетчатке множественных нейрофибром, неврином черепных и спинномозговых нервов.
В последнее время под нейрофиброматозом понимают полисистемное, полиорганное наследственное заболевание, которое относится к факоматозам (от греч. phakos — пятно). Последние представляют группу наследственных заболеваний, при которых общим фактором является поражение нервной системы и кожи, реже — костной ткани, глаз, иногда — внутренних органов.
В научной литературе описаны случаи семейного заболевания, поэтому нейрофиброматоз относят к наследственным заболеваниям по аутосомно-доминантному моногенному типу.
Распространенными теориями возникновения нейрофиброматоза являются эндокринная, дизонтогенетическая и неврогенная. В развитии нейрофиброматоз-ной ткани принимают участие как сами нервные волокна, так и соединительнотканные элементы эндо- и периневрия. Лучше всего обоснована дизэмбриогене-тическая теория, в соответствии с которой доказательством участия в развитии нейрофиброматоза эктодермы является поражение нервной системы кожи, а мезодермы — костной ткани.
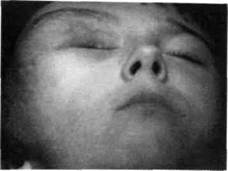
Первые клинические симптомы могут быть выявлены сразу после рождения ребенка или в первые годы его жизни: это увеличение объема тканей одной половины лица. Мягкие ткани по структуре и цвету ничем не отличаются от неповрежденных нормальных тканей. С возрастом у детей постепенно появляются характерные жалобы.
Ж а л о бы. Дети или их родители указывают на увеличивающуюся с возрастом безболезненную деформацию мягких тканей лица, челюстей, подвижность зубов, пигментные пятна. Возможно нарушение зрения на стороне поражения.
Клиника. Постоянными клиническими признаками нейрофиброматоза являются пигментные пятна, опухоли кожи и подкожной жировой клетчатки, нервов, физические и психические нарушения, которые в 34 % случаев появляются с рождения и в 66 % — с возрастом.
Первый симптом нейрофиброматоза — пигментные пятна. Они имеют светло-кофейный цвет, излюбленная локализация — внутренняя поверхность конечностей, область спины, паха. Над поверхностью кожи не возвышаются. Рядом с пигментными пятнами могут быть депигментированные участки кожи.
Вторым симптомом нейрофиброматоза являются опухоли кожи и подкожной жировой клетчатки, которые выявляются у 64 % больных и проявляются в трех Формах:
1) элефантиаза (слоновость);
2) узловатых образований (узловатые формы нейрофиброматоза);
 |
|
3) массивных пигментированных кожных разрастаний (пигментированные нейрофибромы).
Для элефантиаза характерна дефор
мация лица за счет опухоли, охватываю
щей несколько областей. Чаще это ви
сочная, околоушная, щечная области
(рис. 180). Такая опухоль выявляется
сразу после рождения, увеличивается до
2-3 лет. Кожа над ней не изменена в
цвете, сохраняет свой тургор и эластич-
Рис. 180. Ребенок с нейрофиброматозом ность, однако с возрастом темнеет, атро-
правой лобной, височной и скуловой об- фируется и свисает складками,
ластей, брови и верхнего века правого При узловатой форме нейрофибромато-
ГЛЭЗЭ j* f
за наблюдается большое количество новообразований в виде разных размеров узлов, которые локализуются на лице и туловище. Для нее характерны увеличение отдельных узлов и образование новых в определенный промежуток времени (от 2-3 мес до 2-3 лет). Затем наступает период ремиссии, когда опухоли не изменяются ни количественно, ни качественно. Пигментные пятна на коже чаще сопровождают узловатую форму нейрофиброматоза.
Пигментированные нейрофибромы чаще располагаются на волосистой части головы. Кожа здесь плотно связана с опухолью, пигментированная — темно-коричневого цвета, постепенно волосы в этом участке могут выпадать. Если опухоль локализуется на лице, она также темно-коричневого цвета. Функция кожных желез повышена, поэтому их секрет накапливается в складках опухоли, что затрудняет гигиену лица. Следует отметить, что для этой группы поражений другие признаки нейрофиброматоза не характерны.
Опухоли нервов — следующий признак болезни. При этом поражается периферическая нервная система; опухоли представляют собой узлы веретенообразной или неправильной формы, охватывающие нервные волокна. Клинически опухоли нервов могут не проявляться, лишь при хирургическом вмешательстве можно увидеть их в виде белых (без капсулы) новообразований и удалить. В некоторых случаях наблюдается парестезия, анестезия или гиперестезия окружающих тканей.
Четвертым признаком нейрофиброматоза являются физические и психические нарушения (позднее развитие вторичных половых признаков, акромегалия и т.п.). Нарушения деятельности высшей нервной системы (псевдопсихо-органический синдром), проявляюшиеся умственной отсталостью, задержкой развития речи и познавательной функции (отмечается у 81 % больных). Приведенный выше симптомокомплекс входит в так называемую тетраду Дарнье, впервые описанную в 1930 г.
Нейрофиброматоз челюстно-лицевой области сопровождается поражением носа, ушных раковин, век. Наблюдаются различные аномалии зубо-челюстной системы, проявляющиеся деформациями альвеолярного отростка (увеличени-
ДОириКсЗЧеи венные HUbUUUfjdJuttdHnn мж гчил ичанеи -itrjiiut. i nu-j тцсиии uujidLikn
нарушениями прикуса, адентией, гипоплазией эмали, флюорозом зубов, мак-
роглоссией.
Чиагностика нейрофиброматоза основывается на жалобах, данных клини-
ского обследования и рентгенографии. Все рентгенопризнаки, сопровождающие эту болезнь, можно разделить на три группы.
Первая группа - общие изменения скелета, имеющие врождённый характер. К ним относят утолщение, дисплазию и удлинение костей конечностей, черепа и лицевого скелета.
Вторая группа - местные изменения, возникающие вследствие развития и тавления опухоли на подлежащие кости. Проявляются они в виде дефектов, деструкции, экзостозов, периостальных наслоений.
Третья группа — "гипертензионные" изменения, возникающие вследствие повышенного внутричерепного давления на кости черепа при окклюзии ликворных путей опухолевыми узлами.
При нейрофиброматозе в крови можно обнаружить эозинофилию и лейкоцитоз — сопутствующие, но не постоянные признаки. Генетический анализ определения мутации гена НФ1 при нейрофибоматозе обоснованным является в случаях первичного определения заболевания в семье. Это помогает четко определить прогноз передачи его потомству.
Дифференциальная диагностика должна проводиться с опухолями мягких тканей — лимфангиомами, гемангиомами, фиброматозом, липоматозом, множественными фибромами, пигментным невусом, а также синдромом Олбрайта по таким признакам:
— лимфангиомы — тестообразная консистенция опухоли, при пункции
получение светло-желтой или грязно-вишневой липкой жидкости, отсутствует
поражение костей и органа зрения;
— гемангиомы — повышение местной температуры тканей, наличие симптома наполиения-запустевания, получение крови при пункции;
— фиброматоз десен — не сопровождается опухолями мягких тканей, пигментными пятнами, поражением костей и органа зрения;
— липоматоз — консистенция образований мягкая, узлы не имеют связи с нервными волокнами, при биопсии получают жировую ткань;
— синдром Олбрайта — характерна дисплазия костей (на рентгенограмме — участки просветления костной ткани овальной и круглой формы с ободком склероза по периферии, истончение кортикального слоя кости) и отсутствие опухолей по ходу нервных волокон.
Лечение направлено на восстановление нарушенных функций жевания, глотания, дыхания, зрения, устранение деформаций мягких тканей и костей.
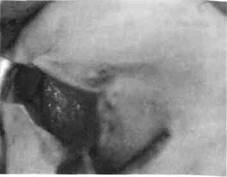
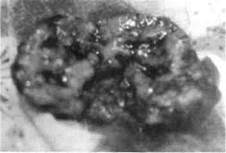
Поскольку опухолевые ткани хорошо кровоснабжаются, во время операции возможно значительное кровотечение. Поэтому перед хирургическим вмешательством следует предусмотреть возможность переливания крови или кровезаменителей. Перед операцией обязательно определяют участок и объем тканей, которые будут удаляться, и тех, которые будут использованы с целью замещения Дефекта (рис. 181-183). Обычно для замещения дефекта используют местные ткани. Если кости деформированы, суть операции состоит в нивелировании де-
Раздел 6
|
|
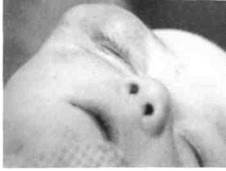
| Рис. 182.На этапе частичного удаления новообразования |
Рис. 181. Ребенок с нейрофиброматозом правой височной и околоорбитальной областей
|
Рис. 183. Макропрепарат новообразования
формированной части. Для коррекции деформации прикуса и зубных рядов применяют хирургические методы (осуществляют разные виды остеотомии в зависимости от типа деформации и возраста ребенка) и ортодонтическое лечение. Лечение детей с нейрофиброматозом многоэтапное, длительное, требует вмешательства разных специалистов (окулиста, нейрохирурга, педиатра).
Следствиями этого заболевания могут быть разные виды вторичных деформаций мягких тканей, челюстей и зубных рядов.






