Митральная недостаточность может развиться остро или постепенно — как следствие нескольких заболеваний. Причины хронической митральной недостаточности: ревматизм (часто сочетается с митральным стенозом); врожденная патология клапанного аппарата; дилатация, разрыв или каль-циноз митрального кольца. Причины острой митральной недостаточности: ишемия или инфаркт миокарда (дисфункция папиллярных мышц, разрыв хорд), инфекционный эндокардит, травма грудной клетки.
Патофизиология
Отличительная особенность данной патологии — снижение эффективного ударного объема ЛЖ из-за обратного тока крови в левое предсердие во время систолы. Развиваются компенсаторная дилатация и повышение конечно-диастолического объема ЛЖ (рис. 20-3). Регургитация снижает постнагрузку на ЛЖ, что вначале даже приводит к увеличению сократимости. В связи с этим конечно-систолический объем ЛЖ какое-то время остается нормальным, но по мере прогрессирования заболевания повышается. Из-за увеличения конечно-диастолического объема перегруженный объемом левый желудочек может поддерживать нормальный сердечный выброс даже при снижении фракции выброса. При хронической митральной недостаточности в конце концов развиваются эксцентрическая гипертрофия ЛЖ (гл. 19) и прогрессирующее ухудшение сократимости, что проявляется снижением фракции выброса < 50 %. При тяжелой митральной недостаточности объем регургитации может быть больше эффективного ударного объема.
Объем регургитации зависит от площади отверстия митрального клапана (которая варьируется исходя из изменений объема полости ЛЖ), ЧСС (которая определяет продолжительность систолы) и градиента давления между левым предсердием и ЛЖ во время систолы. На последний фактор влияют относительные сопротивления двум разнонаправленным потокам крови из ЛЖ, а именно ОПСС и растяжимость левого
предсердия. Следовательно, снижение ОПСС или повышение среднего давления в левом предсердии приведут к уменьшению объема регургита-ции. Кроме того, от растяжимости левого предсердия зависят основные клинические проявления заболевания. Для нормальной или низкой растяжимости левого предсердия (острая митральная недостаточность) характерны застой в легочных сосудах и отек легких. Для повышенной растяжимости левого предсердия (хроническая митральная недостаточность, вызвавшая значительную дилатацию левого предсердия) характерны симптомы низкого сердечного выброса. В большинстве случаев растяжимость левого предсердия промежуточная, и у больных сочетаются симптомы застоя в легких и низкого сердечного выброса. Если фракция регургитации < 30 % от общего ударного объема, то симптомы выражены слабо; при 30-60 % симптомы выражены умеренно, если же она составляет > 60 %, то речь идет о тяжелой митральной недостаточности.
Лечение
Медикаментозное лечение митральной недостаточности включает назначение дигоксина, диуре-тиков и вазодилататоров, в том числе и ингибиторов АПФ. Снижение постнагрузки благоприятно действует практически на всех больных, а при острой митральной недостаточности может спасти жизнь. Снижение ОПСС увеличивает эффективный ударный объем и уменьшает объем регургитации. Хирургическое лечение показано больным с симптомами среднетяжелой и тяжелой митральной недостаточности. Во всех случаях, когда имеется техническая возможность, выполняют плас-
тику митрального клапана: эта операция не влечет за собой осложнений, связанных с протезированием клапана (тромбоэмболии, кровотечения и несостоятельность).
Анестезия
А. Цели. Анестезией управляют в зависимости от выраженности регургитации и функции ЛЖ. Рекомендуется не допускать развития брадикар-дии (увеличивается продолжительность систолы) и острого повышения постнагрузки, которые усиливают регургитацию. Брадикардия повышает объем регургитации, увеличивая конечно-диа-столический объем ЛЖ и резко расширяя митральное кольцо. В идеале ЧСС следует поддерживать в пределах 80-100/мин. Резкое повы-шенрге постнагрузки ЛЖ (например, в результате интубации трахеи или хирургической стимуляции) необходимо быстро устранить, но без чрезмерной депрессии миокарда. Перегрузка жидкостью усиливает регургитацию, вызывая дилатацию ЛЖ.
Б. Мониторинг. Объем мониторинга зависит от тяжести дисфункции ЛЖ и от характера операции. При развернутой клинической картине заболевания рекомендуется мониторинг ДЛА. При интраоперационном снижении постнагрузки вазо-дилататорами необходим полный гемодинамичес-кий мониторинг. Кривая ДЗЛА характеризуется выраженной волной аш резким у -спад ом (рис. 20-4). Высота волны cv обратно пропорциональна степени растяжимости левого предсердия и легочных сосудов и прямо пропорциональна объемам легочного кровотока и регургитации. Очень большая волна cv часто различается на кривой ДЗЛА даже без
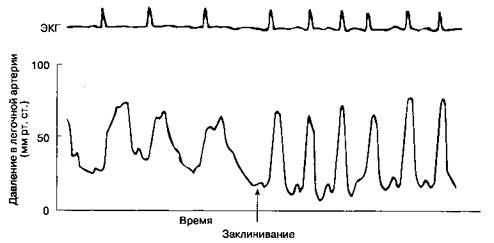
Рис. 20-4. Кривая давления заклинивания в легочной артерии при митральной недостаточности
заклинивания баллона-катетера. Чреспищеводное цветное допплеровское картирование позволяет количественно оценить выраженность регургита-ции и контролировать эффективность лечения.
В. Выбор анестетиков и вспомогательных средств. При сохранной функции ЛЖ больные хорошо переносят анестезию, выполняемую практически любой методикой. Спинномозговая и эпидуральная анестезии переносятся хорошо при условии, что удается предупредить возникновение брадикардии. Применение ингаляционных анестетиков при среднетяжелой и тяжелой дисфункции ЛЖ влечет за собой опасность выраженной депрессии кровообращения. В этих случаях предпочтительно использовать методики анестезии на основе опиоидов, но при условии, что удается предупредить развитие брадикардии. Вероятно, целесообразно использовать методику анестезии на основе опиоида вместе с применением миоре-лаксанта панкурония.






