Блокада плечевого сплетения: межлестничный доступ
А. Показания. Блокаду плечевого сплетения из межлестничного доступа применяют для обеспечения любых вмешательств на верхней конечности, включая плечевой сустав, но чаще всего используют при операциях на плече и предплечье, а также при невозможности уложить руку в положение для подмышечной блокады. При этом доступе часто не удается блокировать локтевой нерв (риск неудачи составляет 10-20 %).
Б. Анатомия. Шейные спинномозговые нервы сливаются в стволы сзади от передней и средней лестничных мышц. На уровне перстневидного хряща через промежуток между этими мышцами (межлестничный промежуток) легко достичь фасциального футляра плечевого сплетения и подтвердить контакт по парестезиям или с помощью электростимулятора (рис. 17-5). Место пункции проецируется на переднюю поверхность шеи в точке пересечения наружной яремной вены и горизонтальной линии, соответствующей перстневидному хрящу. Близость звездчатого узла, диафрагмалъ-ного и возвратного гортанного нерва к месту пункции объясняет высокую частоту непреднамеренной блокады этих структур. В межлестничном промежутке стволы располагаются вертикально, поэтому относительно высок риск неполной блокады нижнего ствола (локтевой нерв).
В. Методика выполнения блокады. Прежде всего необходимо пропальпировать межлестничную бороздку. Больной лежит на спине, голова должна быть повернута на 30-45° в противоположную от места блокады сторону. Находят место пересечения наружной яремной вены с горизонтальной линией, соответствующей перстневидному хрящу; именно здесь очень часто пальпируется межлестничная бороздка. Если бороздка не определяется, то больного
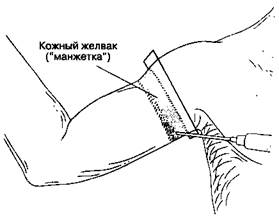
Рис. 17-4. Блокада межреберно-плечевого нерва и медиального кожного нерва плеча
просят поднять голову (не меняя угла поворота): в этом положении хорошо контурируется и пальпируется задний край грудиноключично-сосцевидной мышцы. После того как больной расслабляет мышцы шеи, рука врача перемещается латерально — вначале в бороздку между грудиноключично-сосцевидной и передней лестничной мышцами, затем на саму переднюю лестничную мышцу и, наконец, в бороздку между передней и средней лестничными мышцами. Межлестничная бороздка выражена гораздо слабее глубокой борозды сзади от грудиноключично-сосцевидной мышцы, поэтому пальпация должна быть очень тщательной. Кожу инфильтрируют раствором местного анестетика. Для блокады используют иглу с затупленными краями среза размером 25 G и длиной 1,5 или 4 см. Иглу вводят, минуя наружную яремную вену, почти перпендикулярно к коже с легкой девиацией в медиальном и каудальном направлении, до возникновения парестезии или мышечных сокращений при электростимуляции. Появление парестезии или индуцированных мышечных сокращений в плече свидетельствует о правильном положении иглы. Парестезии в области плечевого сустава или лопатки, напротив, возникают при раздражении ветви спинномозгового нерва, отходящей вверх еще перед слиянием в стволы сплетения (например, дорсальный нерв лопатки); это случается, если конец иглы не попал внутрь фас-циального футляра. Чаще всего наблюдают стимуляцию верхнего ствола (лучевой и мышечно-кожный нервы), что достоверно свидетельствует о развитии проксимальной блокады. Давление на ткани в проекции фасциального футляра проксимальнее точки вкола во время инъекции способствует более дистальному распространению препарата. Если планируется операция на кисти, то проксимальное давление менее эффективно, чем адекватная блокада среднего и нижнего ствола (что верифицируется па-рестезиями и индуцированными мышечными сокращениями в соответствующих областях). Средний и нижний ствол можно блокировать, направив иглу в межлестничном промежутке несколько ниже по направлению к ключице. Вводят 40 мл местного анестетика. Применение игл короче 1 дюйма (2,5 см) снижает риск повреждения позвоночной артерии или нервов в межпозвоночных отверстиях.
Г. Осложнения. При межлестничном, доступе близость позвоночной артерии определяет некоторый риск внутриартериалъного введения раствора анестетика с последующим быстрым развитием
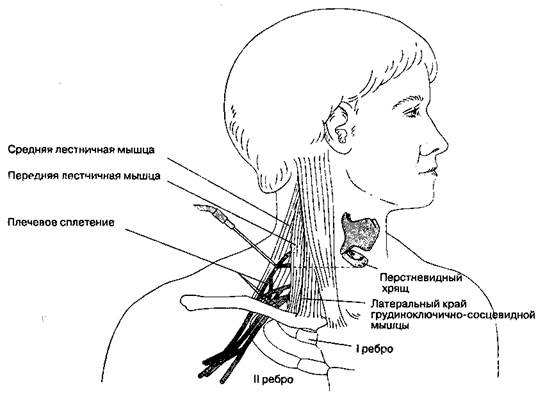
Рис. 17-5. Блокада плечевого сплетения: межлестничный доступ
большого эпилептического припадка. При случайном введении анестетика в вену тоже может возникнуть эпилептический припадок, но этот эффект носит более отсроченный характер. При попадании иглы в межпозвоночные отверстия существует риск массивной инъекции анестетика в эпидуральное, субарахноидальное или субду-ральное пространство. Риск пневмоторакса выше при хроническом обструктивном заболевании легких, когда верхушка легкого смещена вверх. В 30-50 % случаев при блокаде плечевого сплетения с использованием межлестничного доступа возникает и блокада звездчатого узла, которая сопровождается триадой Горнера (миоз, птоз, ангидроз). Блокада возвратного гортанного нерва (риск также составляет 30-50 %) ведет к ослаблению и охриплости голоса. Блокада диафрагмального нерва (риск до 100 %) сопровождается чувством тяжести в ипсилатералыюй половине грудной клетки, что может привести к субъективному ощущению нехватки воздуха при тревожности пациента или при тяжелых заболеваниях легких. Редкими, но возможными осложнениями являются инфекция, гематома, повреждение нерва.
Блокада плечевого сплетения: надключичный доступ
А. Показания. Использование надключичного доступа позволяет обеспечить быстро развивающуюся и мощную блокаду дистальных отделов верхней конечности. При невозможности вращения в плечевом суставе, что необходимо для подмышечной блокады, надключичный доступ с успехом применяется при операциях на кисти. Относительно высокий риск пункции подключичной артерии и легкого несколько ограничивает энтузиазм сторонников использования этого доступа. Риск развития пневмоторакса составляет 1 %, хотя в большинстве случаев он клинически не проявляется.
Б. Анатомия. Когда стволы сплетения приобретают латеральное направление, предпозвоноч-ная фасция, которая покрывает как их, так и переднюю и среднюю лестничные мышцы, формирует фасциальный футляр для плечевого сплетения. Достигнув латерального края передней лестничной мышцы, сплетение проходит между первым ребром и ключицей, прилегая к ребру, и входит в подмышечную область. Важным анатомическим ориентиром является точка максимально выраженной пульсации подключичной артерии, которая расположена в межлестничном промежутке сзади от ключицы. В этом месте сплетение плотно прилежит к фасции и почти горизонтально проходит по верхней поверхности первого ребра.
В. Методика выполнения блокады (рис. 17-6). Больной лежит на спине, голова должна быть повернута на 30-45° в противоположную от места блокады сторону. Идентифицируется середина ключицы. Смещая грудиноключично-сосцевидную и переднюю лестничную мышцу вперед и вверх, пальпируют подключичную артерию. В межлестничном промежутке хорошо ощущается пульс. Используют иглу с затупленными краями среза размером 22-23 G и длиной 4 см. Точка вкола находится немного выше верхнего края ключицы (приблизительно на ширину пальца), иглу вводят в межлестничный промежуток прямо по направлению к месту максимальной пульсации подключичной артерии до появления парестезии. Если парестезии нет, то иглу продвигают до соприкосновения с первым ребром. При перемещении иглы по верхней поверхности ребра часто возникают парестезии. Если при использовании иглы длиной 4 см во время аспирационной пробы получены ярко-алая кровь или воздух или же не удалось достичь ребра, то необходимо извлечь иглу и вновь оценить анатомические ориентиры. При аспирации воздуха необходимо выполнить рентгенографию грудной клетки. При попадании в артерию следует медленно вывести иглу до прекращения аспирации крови, после чего можно ввести анестетик, не дожидаясь парестезии. При надклю-чичном доступе вводят 25-30 мл местного анестетика.
Д. Осложнения. Наиболее распространенными осложнениями являются пневмоторакс и гемоторакс. Частота пневмоторакса составляет 1-6 %, хотя клинически значимый (более 20 % объема гемоторакса) или напряженный пневмоторакс встречаются редко. Пневмоторакс может возникать отсроченно, поэтому целесообразность использования надключичного доступа при амбулаторных вмешательствах представляется сомнительной. Возможны возникновение синдрома Горнера или блокада диафрагмального нерва.
Блокада плечевого сплетения: подключичный доступ
А. Показания. Идентичны показаниям для использования надключичного доступа.
Б. Анатомия. Преимущество этого доступа основано на том, что в подключичной области, до входа в подмышечную область и кпереди от клювовидного отростка, нервные стволы плечевого сплетения располагаются компактно. На уровне середины ключицы сплетение находится приблизительно на глубине 4-5 см от поверхности кожи, позади и латеральнее подключичной артерии.
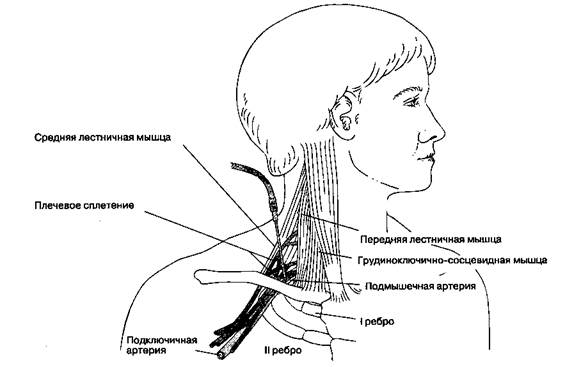
Рис. 17-6. Блокада плечевого сплетения: надключичный доступ
В. Методика выполнения блокады (рис. 17-7). Больной находится в положении на спине, голова расположена в нейтральном положении. Кожу инфильтрируют на 2,5 см ниже середины ключицы. Используют иглу для спинномозговой пункции размером 22 G и длиной 9 см. К игле присоединяют шприц и вводят ее в латеральном направлении под углом 45° к коже по направлению к головке плечевой кости. В качестве дополнительного ориентира можно пальпаторно определить пульсацию подключичной артерии в этой области. Иглу направляют по касательной к поверхности груди во избежание пункции плевры. На глубине 5-7 см появляются парестезии, что служит сигналом для введения 20-25 мл раствора местного анестетика. Применяют также электростимуляцию. Аспирация воздуха служит показанием к рентгенографии грудной клетки.
Г. Осложнения. Существует риск пневмоторакса, гемоторакса и хилоторакса (при левостороннем доступе), причем он выше, чем при использовании надключичного доступа. Тем не менее некоторые анестезиологи постоянно используют подключичный доступ.
Подмышечная блокада
А. Показания. Из всех видов блокад периферических нервов наибольшее распространение получила
именно подмышечная блокада. Ее применяют при хирургических вмешательствах на верхней конечности, начиная от середины плеча и до кисти. Технически провести такую блокаду достаточно просто, она редко вызывает осложнения. Из всех доступов к плечевому сплетению именно подмышечная блокада обеспечивает наиболее полноценную анестезию ветвей C7-T1 (локтевой нерв).
Б. Анатомия (рис. 17-2). Проходя под ключицей, подключичная артерия входит в подмышечную область и становится подмышечной, здесь же стволы плечевого сплетения делятся на передние и задние разделения (см. ранее). На уровне латерального края малой грудной мышцы нервные пучки отдают крупные терминальные ветви. Об этих ветвях необходимо помнить, чтобы точно установить иглу и правильно трактовать парестезии или индуцированную двигательную реакцию. Следует отметить, что в подмышечной области мышечно-кожный нерв располагается вне фасциалъного футляра и проходит в толще клювовидно-плечевой мышцы. Кроме того, исследования показали, что в подмышечной области фасциальный футляр, которым окружено плечевое сплетение, разделен несколькими перегородками — отрогами фасции. Предположительно, эти перегородки могут препятствовать распространению анестетика в фасци-
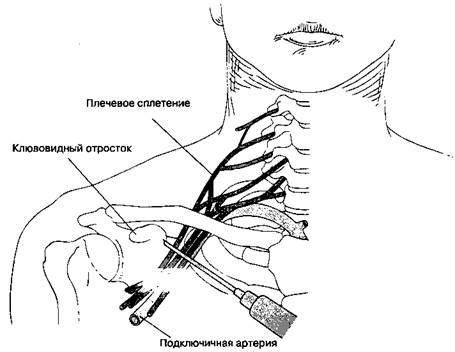
Рис. 17-7. Блокада плечевого сплетения: подключичный доступ
альном футляре, что может объяснить мозаичную анестезию у некоторых больных.
В. Методика выполнения блокады (рис. 17-8). Для выполнения блокады можно использовать любую из нижеприведенных методик, но при выборе следует прежде всего определить пульс на подмы-
шечной артерии. Больной лежит на спине, рука отведена в плечевом суставе и согнута в локте под углом 90°. Рука обязательно должна находиться выше уровня тела, потому что смещение плечевой кости вперед затрудняет пальпацию пульса на плечевой артерии. Медиальный кожный нерв плеча

Рис. 17-8. Подмышечная блокада. Показано расположение нервов относительно подмышечной артерии
покидает фасциальный футляр сразу ниже ключицы и поэтому не может быть блокирован при подмышечной блокаде вне зависимости от используемой методики. Следовательно, для блокады этого и межреберно-плечевого нерва необходимо инфильтрировать анестетиком подкожную клетчатку в проекции артерии, что также позволяет использовать пневматический турникет (см. ранее). Инъекция раствора анестетика в толщу клювовидно-плечевой мышцы обеспечивает блокаду мышечно-кожного нерва.
1. Чрезартериальный доступ. Определяют пульс на подмышечной артерии как можно проксималь-иее в подмышечной ямке, идеально — проксималь-нее от гребня большого бугорка плечевой кости (места прикрепления большой грудной мышцы). Используют иглу с затупленными краями среза размером 25 G и длиной 2 см или размером 22 G и длиной 4 см. Иглу вводят в направлении точки пульсации. Сигналом к прекращению введения будет получение ярко-алой крови при аспирации. После этого иглу осторожно продвигают вперед или назад до тех пор, пока не прекратится поступление крови при аспирации. Целесообразно использовать методику "неподвижной иглы" (см. ранее). Анестетик вводят либо спереди, либо сзади от артерии, а иногда в обоих местах: выбор определяется местом проведения операции и мнением анестезиолога относительно роли фасциальных перегородок. Если хирургическое вмешательство затрагивает область, которая получает иннервацию более чем от одного ствола сплетения, то анестезиологи, которые придерживаются мнения о важной роли фасциальных перегородок, предпочитают вводить анестетик в обеих точках — спереди и сзади от артерии. Общая доза анестетика составляет 40 мл, давление на ткани дистальнее места инъекции способствует проксималь-ному распределению анестетика внутри фасциаль-ного футляра и вовлечению в блок проксимальных ветвей, например мышечно-кожного нерва.
2. Верификация положения иглы по зоне парестезии. В некоторых случаях анестезиолог намеренно вызывает парестезии, в других случаях они возникают попутно, при выполнении блокады по иной методике. Зная о месте проведения предстоящей операции и представляя зоны иннервации конечности, анестезиолог пытается получить парестезии в интересующей его зоне. Например, для лечения перелома V пястной кости необходимо добиться парестезии в зоне иннервации локтевого нерва, для чего иглу направляют чуть ниже точки пульсации на подмышечной артерии (рис. 17-8). Вначале ощущается прокол фасции, после чего быстро возникает парестезия. Целесообразно прекратить продвижение иглы сразу же после того, как возникнут парестезии. Как было отмечено ранее, применение игл с затупленными краями среза снижает вероятность интраневральной инъекции. Некоторое усиление парестезии во время инъекции является нормальным феноменом и подтверждает правильное положение иглы. Жгучая, мучительная боль свидетельствует об интраневральном введении анестетика, поэтому во избежание повреждения нерва следует немедленно прекратить инъекцию и изменить положение иглы.
Учитывая существование перегородок внутри фасциального футляра, некоторые анестезиологи стремятся получить парестезии в зоне иннервации локтевого, срединного и лучевого нервов, для чего вводят раствор анестетика в нескольких точках. Надавливая на мягкие ткани дистальнее места инъекции, вводят 40 мл раствора анестетика. При этом общее количество инъецируемого препарата остается постоянным вне зависимости от того, вводили анестетик в одной точке или в нескольких.
3. Футлярная периваскулярная блокада. Иглу с затупленными краями среза вводят перпендикулярно поверхности кожи в направлении над точкой пульсации до фасции. Как только игла проколет фасцию, шприц отсоединяют и по передаточной пульсации иглы судят о близости артерии. Иглу наклоняют почти параллельно коже и продвигают еще на 1 -2 см. Надавливая на мягкие ткани дистальнее места инъекции, вводят 40 мл раствора анестетика.
4. Электростимуляция нерва. Как в случае определения локализации иглы по зоне парестезии, положение иглы относительно подмышечной артерии зависит от места проведения операции. Например, при вмешательстве на сухожилии разгибателя большого пальца необходимо блокировать лучевой нерв, поэтому кончик иглы должен располагаться сзади от подмышечной артерии. Правильное положение иглы подтверждается при индуцированном электростимуляцией разгибании большого пальца. Для более точного определения положения нерва следует оттянуть иглу до исчезновения двигательной реакции, а затем ввести вновь до ее появления. Кроме того, варьирование напряжения позволяет снизить силу тока. Если мышечное сокращение возникает при электростимуляции с силой тока 1 мА, то вероятность непосредственного контакта иглы с нервом высока, а при силе тока 0,5 мА она составляет практически 100 %.
При электростимуляции, выполняемой на фоне инъекции раствора анестетика, наблюдается кратковременное усиление мышечного сокращения, потому что анестетик, будучи солью соляной кислоты, является проводником тока и усиливает нервный импульс вплоть до начала развития блокады. После кратковременного усиления происходит быстрое снижение (угасание) активности. В отсутствие усиления и угасания мышечной активности при электростимуляции на фоне введения анестетика следует прекратить инъекцию и изменить положение иглы. На фоне дистального сдавления тканей вводят 40 мл раствора анестетика.
Г. Осложнения. Риск внутриартериальной инъекции анестетика выше при использовании чрезартериального доступа. Выявление парестезии, особенно в нескольких местах, может повысить риск послеоперационной нейропатии, хотя это утверждение весьма спорно. Инфекция и гематома возникают очень редко.






