Ультразвуковое исследование (эхография, сканирование) – неинвазивный безопасный метод, позволяющий проводить динамическое наблюдение за состоянием плода с самых ранних этапов его развития.
В основе ультразвуковой диагностики лежит обратный пьезоэлектрический эффект. Ультразвуковые волны, по-разному отражаясь от органов и тканевых структур, улавливаются приёмником, расположенным внутри датчика, и преобразуются в электрические импульсы. Данные импульсы воспроизводятся на экране пропорционально расстоянию от датчика до соответствующей структуры.
В акушерстве наибольшее распространение получили два основные метода: трансабдоминальное и трансвагинальное сканирование. При трансабдоминальном сканировании применяют датчики (линейные, конвексные) с частотой 3,5 и 5,0 мГц, при трансвагинальном – секторальные датчики с частотой 6,5 мГц и выше. Использование трансвагинальных датчиков позволяет в более ранние сроки установить факт беременности, с большей точностью изучить развитие плодного яйца (эмбриона и экстраэмбриональных структур), уже с I триместра диагностировать большинство грубых аномалий развития эмбриона/плода.
Основные задачи УЗИ в акушерстве:
· установление факта беременности, наблюдение за её течением
· определение числа плодных яиц
· эмбриометрия и фетометрия
· диагностика аномалий развития плода
· оценка функционального состояния плода
· плацентография
· осуществление контроля при проведении инвазивных исследований
УЗИ в I триместре беременности:
· установление маточной беременности на основании визуализации плодного яйца в полости матки
· исключение внематочной беременности
· диагностика многоплодной беременности
· оценка роста плодного яйца (средний внутренний диаметр плодного яйца, КТР и БПР эмбриона/плода);
· оценка жизнедеятельности эмбриона (сердечной деятельности, двигательной активности);
· исследование анатомии эмбриона/плода, выявление эхомаркёров хромосомной патологии;
· изучение экстраэмбриональных структур (желточного мешка, амниона, хориона, пуповины);
· диагностика осложнений беременности (угрожающий аборт, начавшийся аборт, полный аборт, пузырный занос);
· диагностика патологии гениталий (миом матки, аномалий строения матки, внутриматочной патологии, образований яичников).
УЗИ во II триместре беременности:
· оценка роста плода;
· диагностика пороков развития;
· исследование маркёров хромосомной патологии;
· диагностика ранних форм ЗРП;
· оценка локализации, толщины и структуры плаценты;
· определение количества ОВ.
УЗИ в III триместре беременности:
· диагностика пороков развития с поздней манифестацией
· определение ЗРП
· оценка функционального состояния плода (оценка двигательной и дыхательной активности, допплерометрия кровотока в системе «мать–плацента–плод»).
Ультразвуковой скрининг беременных в нашей стране проводится в сроки 10-14, 20-22 и 30-34 недель.
Диагностика маточной беременности при УЗИ возможна с самых ранних сроков. С 3-й недели от зачатия в полости матки начинает визуализироваться плодное яйцо в виде эхонегативного образования округлой или овоидной формы диаметром 5-6 мм. В 4-5 недель возможна визуализация эмбриона – эхопозитивной полоски размером 6-7 мм. Головка эмбриона идентифицируется с 8-9 нед в виде отдельного анатомического образования округлой формы средним диаметром 10-11 мм.
Оценка жизнедеятельности эмбриона в ранние сроки беременности основывается на регистрации его сердечной деятельности и двигательной активности. При УЗИ регистрировать сердечную деятельность эмбриона можно с 4-5 нед. ЧСС постепенно увеличивается с 150-160 в минуту в 5-6 нед до 175-185 в минуту в 7-8 нед с последующим снижением до 150-160 в минуту к 12 нед. Двигательную активность оценивают с 7-8 нед.
С 4–5 нед беременности определяется желточный мешок, величина которого варьирует от 6 до 8 мм. К 12 нед происходит физиологическая редукция желточного мешка. Отсутствие желточного мешка и его преждевременная редукция – прогностически неблагоприятные признаки.
С помощью трансвагинальной эхографии в I триместре беременности диагностируют грубые ВПР – анэнцефалию, грыжу спинного мозга, скелетные аномалии, мегацистис и др. В 11–14 нед крайне важно выявление эхомаркёров хромосомной патологии – воротникового отёка, гипоплазии/отсутствия носовой кости, неиммунной водянки плода, несоответствия КТР эмбриона сроку беременности.
При изучении роста и развития плода во II и III триместрах беременности проводят фетометрию (измерение размеров плода). Обязательный объём фетометрии включает измерение бипариетального размера (рис. 17) и окружности головки, диаметров или окружности живота (рис. 18), а также длины бедренной кости (длину трубчатых костей измеряют с обеих сторон) (рис. 19). Существуют табличные значения нормативных гестационных показателей фетометрии. На основании указанных параметров возможно определение предполагаемой массы плода.
При проведении эхографии во II и III триместрах исследуют структуры головного мозга, скелет, лицевой череп, внутренние органы плода: сердце, лёгкие, печень, желудок, кишечник, почки и надпочечники, мочевой пузырь.
Благодаря УЗИ возможно диагностировать большинство аномалий развития плода.
Спектр эхомаркёров хромосомной патологии плода, выявляемых во II триместре беременности, включает в себя изменения со стороны различных органов и систем: вентрикуломегалия, кисты сосудистых сплетений боковых желудочков, аномальные формы черепа и мозжечка («клубника», «лимон», «банан»), гиперэхогенный кишечник, пиелоэктазия, единственная артерия пуповины, симметричная форма ЗРП.

Рис 17. Измерение бипариетального размера головки.
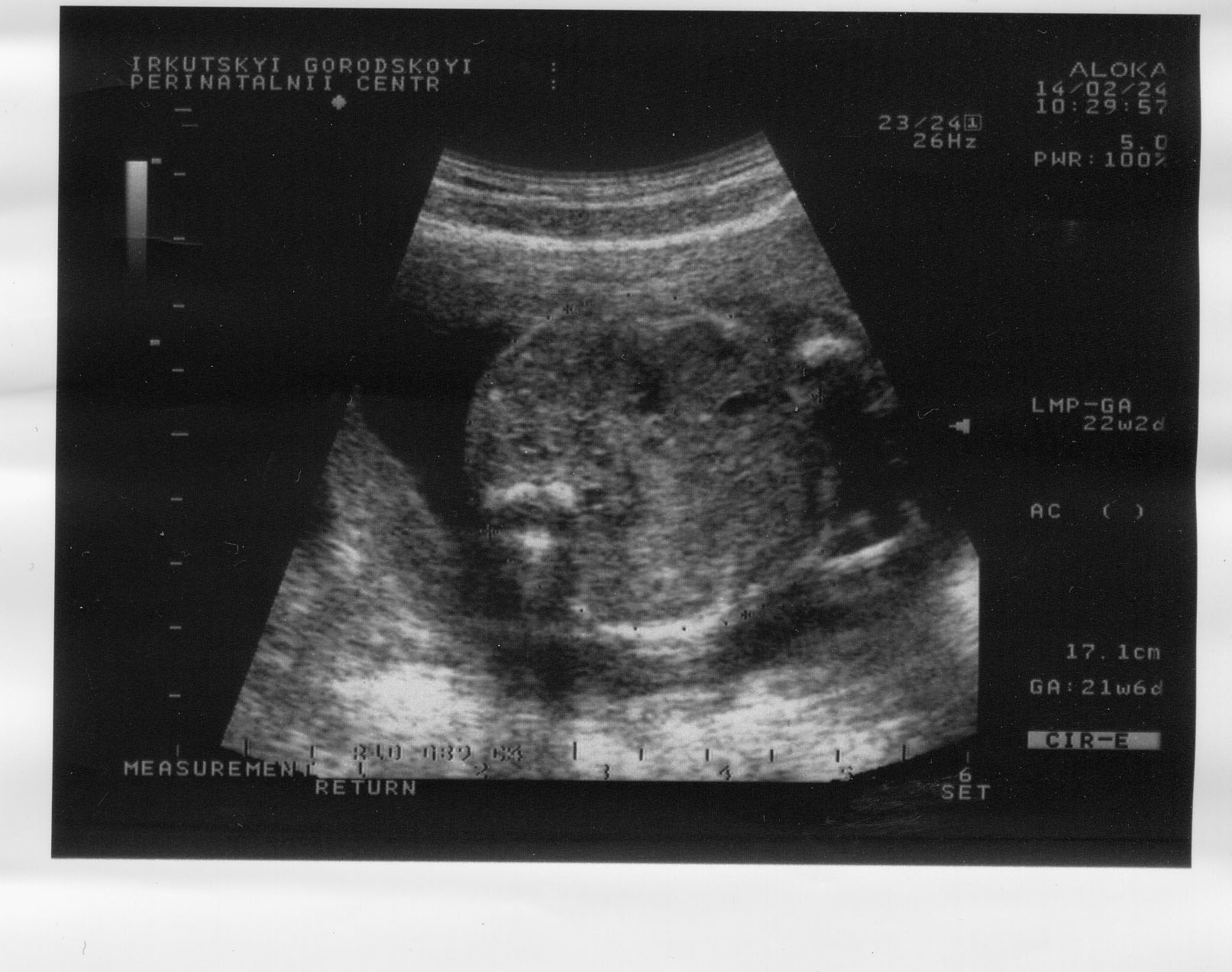
Рис 18. Измерение окружности живота.
С помощью УЗИ можно детально изучить плаценту и получить необходимую информацию о её локализации, толщине, структуре.
Локализация плаценты в различные сроки беременности изменяется из-за «миграции» от нижнего сегмента к дну матки. При обнаружении предлежания плаценты до 20 нед беременности УЗИ необходимо повторять каждые 4 нед.
Окончательное заключение о расположении плаценты следует делать в конце беременности.
Толщина плаценты увеличивается со сроком беременности. К 36-37 нед рост плаценты прекращается. В дальнейшем при физиологическом течении беременности её толщина уменьшается или остаётся на том же уровне, составляя 3,3-3,6 см.
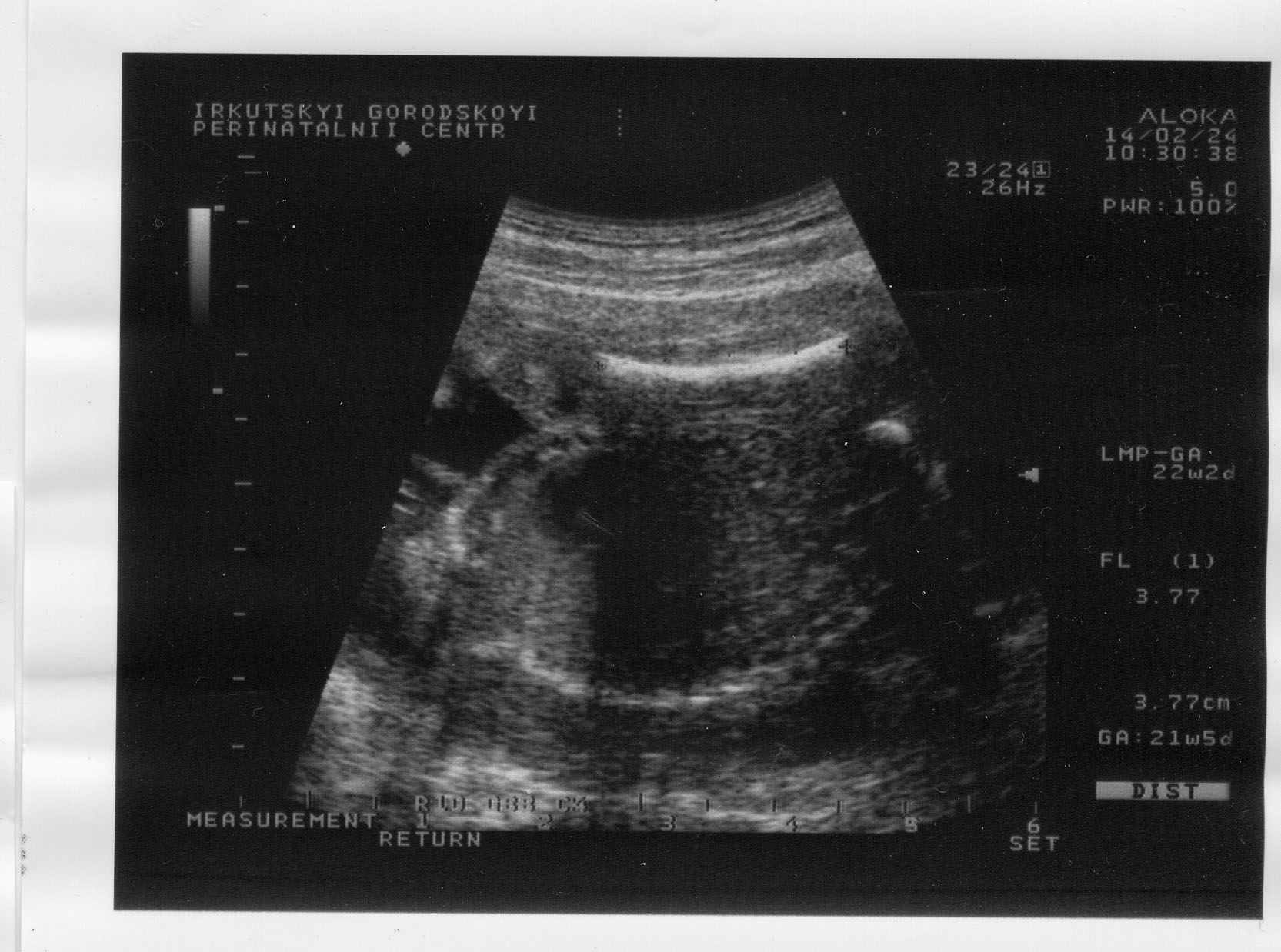
Рис 19. Измерение длины бедренной кости.
Изменения структуры плаценты могут быть в виде кист, которые визуализируются как эхонегативные образования различной формы и величины.
Ультразвуковая диагностика ПОНРП основывается на выявлении эхонегативного пространства между стенкой матки и плацентой.
УЗИ используют также для диагностики состоятельности послеоперационного рубца на матке. О состоятельности рубца свидетельствуют однородная структура тканей и ровные контуры нижнего сегмента матки, толщина его не менее 3-4 мм. Несостоятельность рубца на матке диагностируют на основании выявления дефекта в виде глубокой ниши, истончения в области предполагаемого рубца, наличия большого количества гиперэхогенных включений (соединительная ткань).
С помощью УЗИ получают ценную информацию о состоянии шейки матки во время беременности и о риске преждевременных родов. При трансвагинальной эхографии, которая имеет существенные преимущества перед пальцевым исследованием шейки матки и трансабдоминальной эхографией, возможно определение длины шейки матки на всём протяжении, состояния внутреннего зева, цервикального канала.
Допплерография
Сущность эффекта Допплера заключается в том, что ультразвуковые колебания, генерируемые пьезоэлементами с заданной частотой, распространяются в исследуемом объекте в виде упругих волн. На границе биологических сред с различными акустическими сопротивлениями часть энергии колебаний упругих волн переходит во вторую среду, а часть – отражается от границы раздела сред.
В медицине эффект Допплера в основном применяют для определения скорости движения крови. При этом отражающей поверхностью служат клетки крови, в первую очередь эритроциты. Слои крови, движущиеся пристеночно имеют меньшую скорость, чем движущиеся по оси сосуда, т.е.центрально. Разброс скоростей кровотока в сосуде называют скоростным профилем. Таким образом, кровоток в сосуде представлен определённым спектром скоростей, который отражается на допплерограмме соответствующим спектром частот, меняющимся в течение сердечного цикла.
Выделяют количественный и качественный методы оценки допплерограмм кровотока в исследуемом сосуде. При количественном анализе определяют объёмную скорость кровотока через сечение сосуда за единицу времени путём умножения средней линейной скорости движения крови на площадь просвета сосуда. При качественном анализе спектральных кривых, показатели не зависят от диаметра сосуда и угла инсонации, поскольку качественная характеристика кровотока основывается на соотношении его скорости в различные фазы сердечного цикла.
Кривые скорости кровотока (КСК) – это линии, отражающие изменения средней моментальной или максимальной скорости кровотока на протяжении сердечного цикла. Для оценки состояния кровотока в настоящее время в основном используют следующие «уголнезависимые индексы»: систолодиастолическое отношение, пульсационный индекс, индекс резистентности (ИР):
· систолодиастолическое отношение (А/В) – отношение максимальной систолической скорости (А) к конечной диастолической (В);
· ИР — (АВ)/А;
· пульсационный индекс — (АВ)/М, где М — средняя скорость кровотока за сердечный цикл (рис. 20).
| А (max) |
| B (min) |
Рис. 20. Расчёт индексов допплерометрии.
Во время беременности наибольшую ценность имеют исследования маточно-плацентарного кровотока в маточных артериях, спиральных артериях и в артерии пуповины; а также плодовой гемодинамики в аорте и церебральных сосудах плода. Важным методом диагностики является исследование венозного кровотока у плода в венозном протоке.
Показания для допплеровского исследования кровотока в системе «мать–плацента–плод»:
1. экстрагенитальные заболевания: гипертоническая болезнь, гипотония, заболевания почек, коллагенозы, сосудистые заболевания, СД,
2. осложнения беременности: гестоз, задержка развития плода, перенашивание плода, маловодие, многоводие, многоплодие, резус-сенсибилизация.
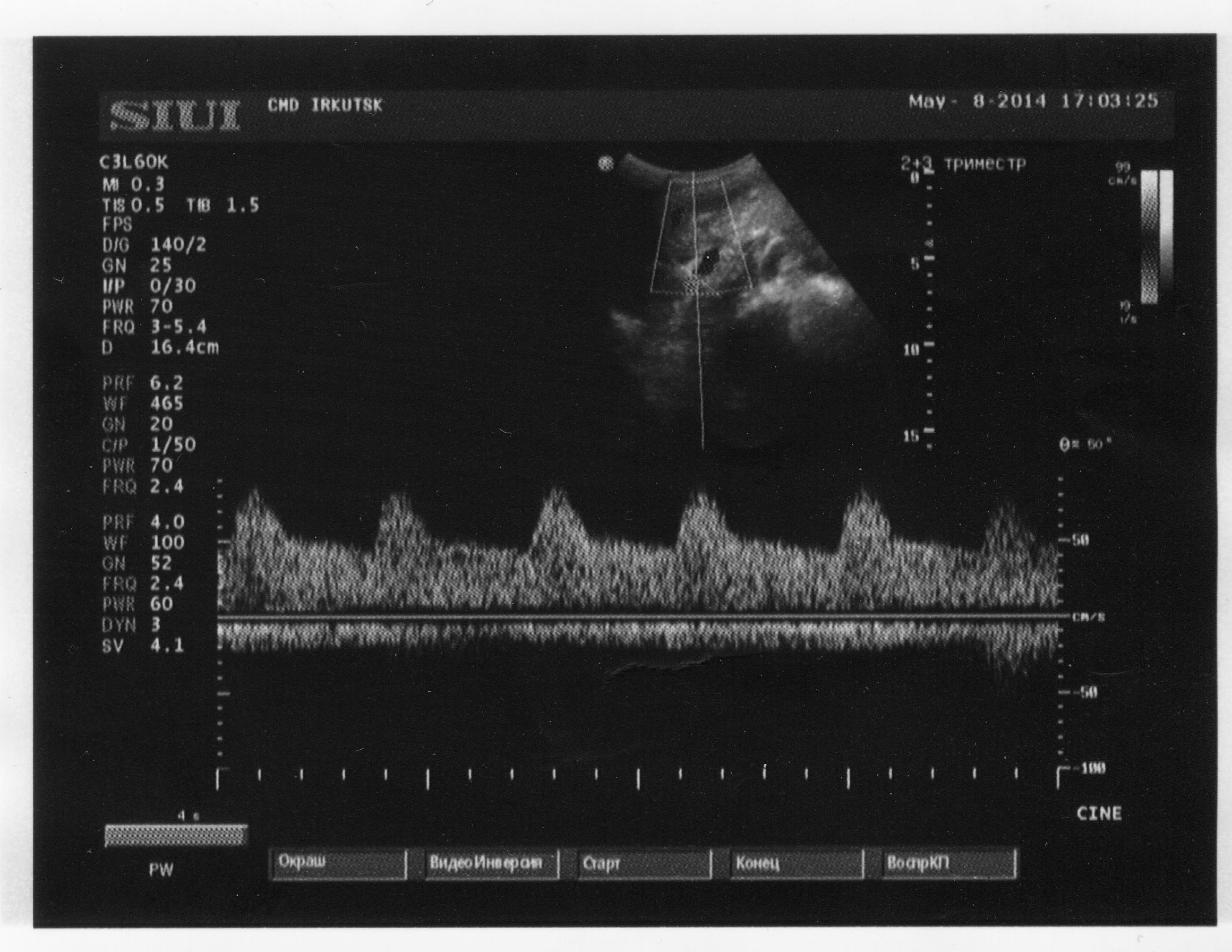
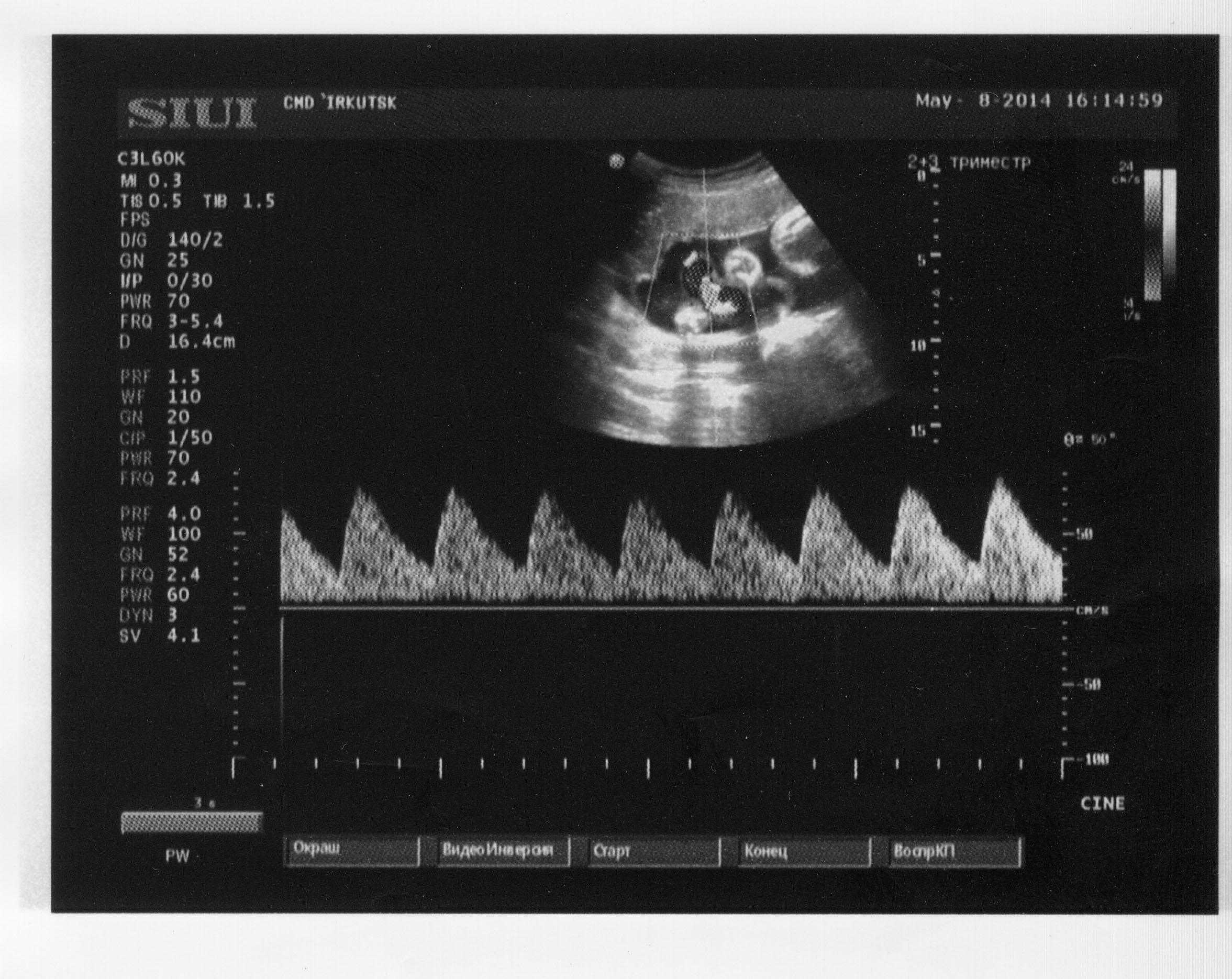
При допплерометрии во время беременности наибольшее внимание уделяется артерии пуповины. Наибольшее клиническое значение анализ кривых скоростей кровотока в артерии пуповины имеет после 10 нед беременности. Со второй половины неосложненной беременности происходит достоверное снижение показателей сосудистого сопротивления в артерии пуповины, что выражается в уменьшении численных значений систоло-диастолического отношения, пульсационного индекса и ИР (рис. 21). Последнее вызвано интенсивным ростом терминального русла плаценты, связанного с процессом развития и васкуляризации концевых ворсин плаценты.

| А |
| А |
| Б |
Рис. 21. КСК скоростей кровотока в маточной артерии (А) и артерии пуповины (Б) во второй половине неосложненной беременности.
Патологические показатели кровотока в артерии пуповины характеризуются снижением конечной диастолической скорости кровотока, вплоть до полного исчезновения (рис. 22), или появлением ретроградного диастолического компонента. При ретроградном диастолическом кровотоке из-за снижения васкуляризации концевых ворсин плаценты и значительного повышения периферического сосудистого сопротивления её плодовой части движение крови осуществляется в обратном направлении, то есть к сердцу плода.

Рис. 22. «Нулевой» кровоток в артерии пуповины в III триместре беременности.
Для объективной оценки кровообращения в системе «мать–плацента–плод» используют классификацию нарушений маточно-плацентарного и плодово-плацентарного кровотока (А.Н. Стрижаков и соавт., 1989).
I степень А — нарушение маточно-плацентарного кровотока (маточные артерии) при сохранении плодово-плацентарного кровотока (артерия пуповины);
I степень Б – нарушение плодово-плацентарного кровотока при сохранённом маточно-плацентарном.
II степень – нарушение маточно-плацентарного и плодово-плацентарного кровотока, не достигающее критических значений (сохранён диастолический кровоток).
III степень – критическое нарушение плодово-плацентарного кровотока («нулевой» или ретроградный диастолический кровоток при сохранённом или нарушенном маточно-плацентарном).
Исследование плодового кровотока. Начиная со второй половины беременности, важное диагностическое и прогностическое значение имеет исследование кровотока в аорте и средней мозговой артерии плода. Спектры кровотока в сосудах плода характеризуются высоким систолическим компонентом (рис. 23).
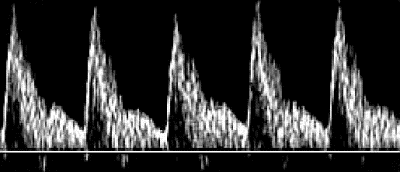
А

Б
Рис. 23. Спектр скоростей кровотока при неосложнённой беременности: А – в аорте; Б – в средней мозговой артерии плода.
Изменения кровотока в аорте плода сопровождаются снижением диастолического компонента; наиболее неблагоприятный – «нулевой» или ретроградный кровоток. В средней мозговой артерии изменения кровотока сопровождаются, наоборот, увеличением диастолического компонента, что служит проявлением гиперперфузии головного мозга и свидетельствует о компенсаторной централизации плодового кровообращения при гипоксии.
Нормативные значения кровотока широко используются в клинической практике с целью оценки функционального состояния системы «мать–плацента–плод». При нормальном течении беременности происходит постепенное снижение показателей периферического сосудистого сопротивления, выражающееся уменьшением индексов кровотока.
Исследование кровотока в венозном протоке у плода. Венозный проток плода при продольном сканировании (рис. 24) визуализируется как продолжение пупочной вены на уровне диафрагмы до впадения в нижнюю полую вену. В венозном протоке содержится высокооксигенированная кровь. Кровоток в данной области характеризуется трёхфазной кривой, обусловленной различными фазами сердечного цикла.
При анализе кривых скоростей кровотока в венозном протоке плода учитывают максимальную систолическую скорость (S) во время систолы желудочков (первая фаза цикла). Спектр кровотока в венозном протоке во время диастолы характеризуется двухфазностью: максимальная диастолическая скорость (D) отражает открытие трёхстворчатого клапана и пассивное заполнение правого желудочка кровью, в то время как минимальная диастолическая скорость (A) является отражением фазы абсолютной рефрактерности сердца непосредственно перед началом очередной систолы желудочков. Показатель Е характеризует раннюю предсердную систолу.
| S - волна |

| A - волна |
| E - волна |
| D - волна |
Рис. 24. Спектр скоростей кровотока в венозном протоке плода.
При нормальном течении беременности кровоток в венозном протоке остаётся однонаправленным на протяжении всех фаз сердечного цикла. Нарушения кровотока в венозном протоке в сроки 10–14 нед («нулевой» или ретроградный кровоток) могут быть маркёром хромосомной патологии плода. Во второй половине беременности нарушения венозного кровотока наблюдаются при гипоксическом состоянии плода. Сочетание нарушений артериального и венозного кровотоков – крайне неблагоприятный признак.
Точность диагностики нарушений состояния плода по данным допплерометрии составляет около 70%. Существует чёткая корреляция между изменениями показателей допплерометрии и ЗРП. При одностороннем снижении маточно-плацентарного кровотока ЗРП отмечают в 67% наблюдений, при билатеральном уменьшении кровотока — в 97%. При одновременном снижении маточноплацентарного и плодовоплацентарного кровотока ЗРП развивается почти в 100% наблюдений.
Цветовое допплеровское картирование – совмещение двухмерной эхоимпульсной и цветовой информации о скоростях потоков крови в исследуемых органах. Благодаря высокой разрешающей способности приборов, возможно, визуализировать и идентифицировать мельчайшие сосуды микроциркуляторного русла. Это делает метод незаменимым в диагностике сосудистой патологии, в частности для выявления ретроплацентарного кровотечения; сосудистых изменений в плаценте (ангиома) и их анастомозов, приводящих к обратной артериальной перфузии у близнецов; обвития пуповины. Кроме того, с помощью ЦДК возможно оценить пороки развития сердца и внутрисердечные шунты, идентифицировать анатомические особенности сосудов малого калибра (почечные артерии, виллизиев круг в головном мозге плода), исследовать кровоток в ветвях маточной артерии (вплоть до спиральных артерий), терминальных ветвях артерии пуповины, межворсинчатом пространстве.
Кардиотокография
КТГ представляет собой метод функциональной оценки состояния плода на основании регистрации частоты его сердцебиений и их изменений в зависимости от сокращений матки, действия внешних раздражителей или активности самого плода.
Внастоящее время кардиотокография представляет один из ведущих методов оценки состояния плода в анте- и интранатальном периодах. Сердечную деятельность плода регистрируют специальным ультразвуковым датчиком с частотой 1,5-2,0 МГц, работа которого основана на эффекте Допплера. Электронная система кардиомонитора преобразует зарегистрированные изменения интервалов между отдельными циклами сердечной деятельности плода в мгновенную частоту его сердечных сокращений (уд/мин).
Изменения частоты сердечных сокращений фиксируются прибором в виде светового, звукового, цифрового сигналов и графического изображения на бумажной ленте.
Для проведения исследования наружный ультразвуковой датчик укрепляют на передней брюшной стенке матери в области наилучшей слышимости сердечных тонов плода. Одновременно с записью сердечной деятельности плода регистрируют сократительную активность матки тензометрическим датчиком, который фиксируют в области дна матки.
В современных фетальных мониторах предусмотрен специальный пульт, с помощью которого беременная может самостоятельно фиксировать движения плода.
Сокращения матки и движения плода отображаются прибором в процессе исследования в нижней части бумажной ленты.
При интерпретации данных КТГ и оценке их взаимосвязи с состоянием плода и новорожденного следует исходить из того, что полученная запись отражает, прежде всего, реактивность автономной нервной системы плода, состояние его миокардиального рефлекса и других компенсаторно-приспособительных механизмов на момент исследования в зависимости от наличия и степени выраженности ФПН.
Изменения сердечной деятельности плода только косвенно свидетельствуют о характере патологических процессов, происходящих в фетоплацентарном комплексе, и о степени сохранности компенсаторно-приспособительных механизмов.
Гипоксия плода при ФПН чаще всего обусловлена снижением доставки кислорода в маточно-плацентарный кровоток и нарушением транспортной функции плаценты.
Ответная реакция сердечно-сосудистой системы плода возникает прежде всего из-за наличия и степени выраженности гипоксемии.
В ряде случаев возможно также относительно кратковременное нарушение кровотока в сосудах пуповины, например вследствие их прижатия предлежащей частью.
В качестве компенсаторной реакции у плода снижается потребляемость кислорода тканями и повышается устойчивость к гипоксии при гипоксемии.
В то же время при различных патологических состояниях возможно снижение способности тканей к утилизации кислорода при нормальном его содержании в крови, что может не вызвать соответствующей реакции сердечно-сосудистой системы плода.
КТГ является всего лишь дополнительным инструментальным методом диагностики, а информация, получаемая в результате исследования, отражает лишь часть сложных патофизиологических изменений, происходящих в системе мать — плацента — плод. Полученную при исследовании информацию сопоставляют с клиническими данными и результатами других исследований.
Результат анализа каждой конкретной записи КТГ свидетельствует только о степени нарушения реактивности сердечно-сосудистой системы плода на момент исследования и косвенно указывает на наличие гипоксемии на фоне той или иной степени выраженности ФПН.
При расшифровке записи определяют ряд показателей, имеющих нормальные и патологические признаки, которые позволяют достоверно оценить состояние реактивности сердечно-сосудистой системы плода.
Оценку кардиотокограммы, как правило, начинают с анализа базальной частоты сердцебиений (БЧСС), под которой понимают среднюю частоту сердцебиений плода в течение 10-20 мин. БЧСС определяют при следующих условиях:
• отсутствие движений плода;
• в промежутках между сокращениями матки;
• без учета периодов акцелераций и децелераций;
• отсутствие стимуляции активности плода под действием внешних раздражителей.
БЧСС обусловлена функцией водителя ритма и зависит от соотношения активности симпатического и парасимпатического отделов вегетативной нервной системы.
Нормальная БЧСС варьирует в пределах 110-150 уд/мин (в среднем – 140-145 уд/мин). Снижение БЧСС ниже 110 уд/мин оценивают как брадикардию, а увеличение более 150 уд/мин – как тахикардию. Тахикардия плода свидетельствует о начальных проявлениях гипоксии плода с сохранением его компенсаторных возможностей. О снижении резервных возможностей плода в большей степени свидетельствует брадикардия.
 При характеристике базального ритма (рис. 25) необходимо учитывать его вариабельность, т. е. частоту и амплитуду мгновенных изменений частоты сердечных сокращений плода (мгновенные осцилляции).
При характеристике базального ритма (рис. 25) необходимо учитывать его вариабельность, т. е. частоту и амплитуду мгновенных изменений частоты сердечных сокращений плода (мгновенные осцилляции).
| Мгновенные осцилляции |
| Амплитуда вариабельности базального ритма |
Рис. 25. Кардиотокограмма (URLhttp://vb.userdocs.ru/voennoe/168727/index.html?page=4)
Вариабельность базального ритма является важнейшей характеристикой состояния плода и реактивности его сердечно-сосудистой системы. Ее нормальные параметры свидетельствуют о достаточных компенсаторных возможностях плода.
Если последовательные кардиоинтервалы одинаковы и сердечный ритм плода напоминает работу метронома, следует предполагать поражение нервной системы плода в результате действия повреждающих факторов.
Вариабельность базального ритма характеризуется мгновенными и пролонгированными (медленными) осцилляциями.
Мгновенные осцилляции отражают различия в продолжительности каждого последующего кардиоинтервала от предыдущего (от удара к удару), контролируемые парасимпатической частью вегетативной нервной системы. Мгновенные осцилляции являются чувствительным индикатором степени оксигенации тканей плода. Оценка и интерпретация изменений мгновенных осцилляции возможна только при автоматизированной компьютерной обработке полученной записи.
Для визуальной оценки результатов КТГ целесообразно анализировать пролонгированные осцилляции, представляющие собой циклические отклонения от БЧСС с определенной амплитудой и частотой, которые зависят от состояния плода и контролируются симпатической частью вегетативной нервной системы. Анализ пролонгированных осцилляции проводят за каждый 10-минутный интервал записи в промежутках между сокращениями матки, действиями внешних раздражителей и без учета преходящих изменений ЧСС.
Изменения пролонгированных осцилляции являются индикатором оксигенации плода и его компенсаторных реакций на стресс.
Амплитуду осцилляции определяют по величине отклонения от базального ритма, частоту — по количеству осцилляции за 1 минуту.
Различают следующие типы вариабельности базального ритма:
· немой (монотонный) ритм, характеризующийся низкой амплитудой — 0-5 уд/мин (рис. 26);
· слегка ундулирующий — 5-10 уд/мин (рис. 27);
· ундулирующий — 10-15 уд/мин (рис. 28);
· сальтаторный — 25-30 уд/мин (рис. 29).
Частота мгновенных осцилляций в норме 7-12 в минуту.
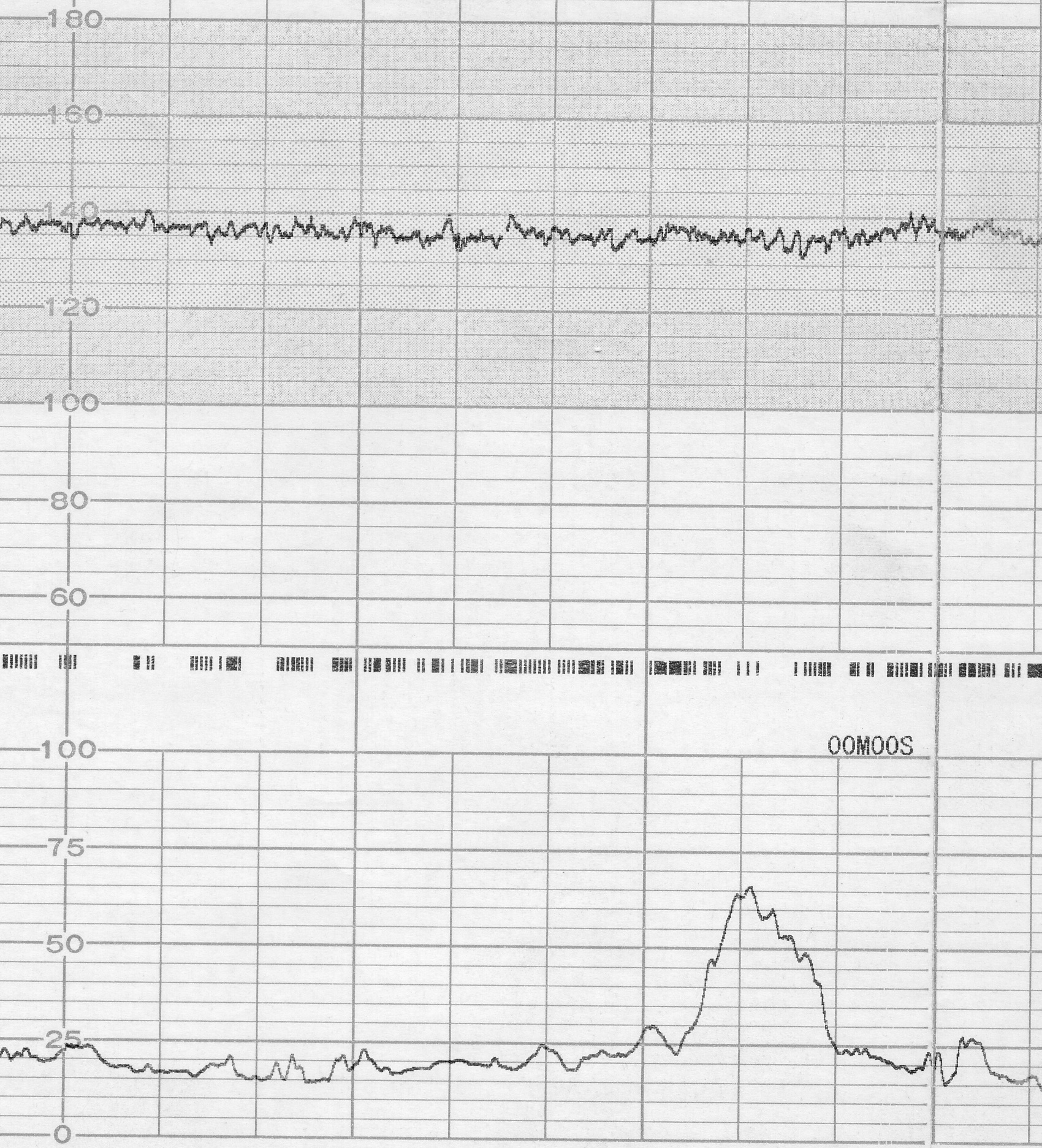
Рис. 26. «Немой», или «нулевой», тип вариабельности базального ритма.

Рис. 27. Слегка ундулирующий тип вариабельности базального ритма.

Рис. 28. Ундулирующий тип вариабельности базального ритма.

Рис. 29. Сальтаторный тип вариабельности базального ритма.
Повышению варибельности базального ритма (увеличение амплитуды осцилляции) способствуют:
· умеренная гипоксия. Повышение вариабельности базального ритма является компенсаторной реакцией на снижение оксигенации организма плода;
· воздействие внешних раздражителей, стимулирующее автономную нервную систему плода.
К снижению вариабельности базального ритма (уменьшение амплитуды осцилляции) приводят:
· выраженная гипоксия, сопровождающаяся ацидозом, приводит к угнетению функции центральной нервной системы плода;
· применение наркотических препаратов, транквилизаторов, барбитуратов, подавляющих активность центральных механизмов регуляции сердечного ритма. Антихолинергические препараты (атропин) блокируют передачу импульса в синусно-предсердный узел; аномалии центральной нервной системы (анэнцефалия) или аномалии развития сердца плода, нарушающие механизмы регуляции сердечного ритма; состояние сна, сопровождающееся уменьшением амплитуды пролонгированных осцилляции за счет временного физиологического снижения активности регуляторных центров плода.
Запись КТГ проводят в положении женщины на левом боку в течение 40-60 мин. Регистрация стабильной качественной записи КТГ, способствующая проведению адекватного анализа состояния плода, возможна только с 32-й недели беременности (связано с формированием миокардиального рефлекса).
Критерия нормальной кардиотокограммы:
1. базальный ритм в пределах 110-150 уд/мин;
2. амплитуда вариабельности базального ритма – 5-25 уд/мин;
3. децелерации отсутствуют или отмечаются спорадические, неглубокие и очень короткие;
4. идентифицируются 2 и более акцелерации на протяжении 10 мин записи.
К патологическим типам кардиотокограмм относят следующие:
1. базальный ритм менее 100 или более 170 уд/мин;
2. вариабельность базального ритма менее 5 уд/мин,
наблюдаемая на протяжении более чем 40 мин записи;
3. выраженные вариабельные децелерации или выраженные повторяющиеся ранние децелерации;
4. длительные децелерации;
5. синусоидальный тип, характеризуется < 6 уд/мин, амплитудой < 10 уд/мин и продолжительностью 20 мин и более.
Помимо анализа сердечной деятельности плода в покое, большую помощь в оценке резервных возможностей фетоплацентарной системы с помощью антенатальной КТГ оказывают функциональные пробы. Наибольшее распространение получили нестрессовый (НСТ) и стрессовый (окситоциновый) тесты.
Сущность НСТзаключается в изучении реакции сердечно-сосудистой системы плода в ответ на его движения. При нормальном течении беременности в ответ на шевеление плода ЧСС в среднем увеличивается на 10 мин и более. В этом случае тест считается положительным. При отсутствии изменений ЧСС в ответ на шевеления плода НСТ отрицательный, что свидетельствует о наличии внутриутробной гипоксии плода.
Окситоциновый тест основан на изучении реакции сердечно-сосудистой системы плода в ответ на индуцированные сокращения матки. Для проведения теста внутривенно вводят раствор окситоцина (0,01 ЕД/1 мл 0,9% раствора натрия хлорида или 5% раствора глюкозы). Тест оценивают как положительный, если в течение 10 мин при скорости введения окситоцина 1 мл/мин наблюдается не менее 3 сокращений матки. При достаточных компенсаторных возможностях фетоплацентарной системы в ответ на сокращение матки наблюдается нерезко выраженная кратковременная акцелерация или ранняя непродолжительная децелерация. Выявление поздних, особенно U-образных, децелераций свидетельствует о фетоплацентарной недостаточности.
Задача мониторного наблюдения в процессе родов заключается в своевременном распознавании ухудшения состояния плода, что позволяет осуществить адекватные терапевтические меры, а при необходимости ускорить родоразрешение.
Диагностическая ценность метода повышается при тщательном сопоставлении данных КТГ с акушерской ситуацией и другими методами оценки состояния плода.
Запись кардиотокограмм осуществляется при поступлении женщины в акушерский стационар, а затем может производиться периодически, если первичная запись оценена как нормальная в течение 30 мин и более, а роды протекают без осложнений. Непрерывную запись кардиотокограммы проводят при патологическом или подозрительном типах первичной кривой, а также у беременных с отягощенным акушерским анамнезом.






