Реаниматология»?
В чем, по-вашему, состоит основное отличие структуры реаниматологического отделения от структуры иных отделений?
Какова структура реаниматологической службы в больницах различной мощности?
В чем заключаются основные показания к нахождению в реаниматологическом отделении?
Какие действия должна произвести медицинская сестра реаниматологического отделения, заступая на дежурство?
Каковы права медицинской сестры реаниматологического отделения?
ГЛАВА 2
ТЕРМИНАЛЬНЫЕ СОСТОЯНИЯ.
СЕРДЕЧНО-ЛЕГОЧНАЯ РЕАНИМАЦИИ
Преагональное и агональное состояния. - Клиническая, социальная, биологическая смерть. - Показания к реанимации. - Стадии реанимации. - Обеспечение проходимости дыхательных путей. - Техника простейшей ИВЛ. - Поддержание кровообращения закрытым массажем сердца. - Критерии правильности и эффективности реанимации. - Алгоритм базового реанимационного комплекса. - Ошибки, опасности и осложнения при реанимации.
Терминальные состояния
К терминальным состояниям относится преагональное (предагональное) состояние, агония, клиническая смерть.
Преагональное состояние характеризуется резким угнетением ЦНС (больной в коме или резко заторможен), гемодинамики (АД 60-70 мм.рт.ст. или не определяется, пульс слабый, может прощупываться только на сонной артерии, тахикардия, кожа бледная, цианотичная или «мраморная»), дыхания (дыхание частое, поверхностное, может быть периодическим). Преагональное состояние может продолжаться несколько часов, а может быть очень коротким или отсутствовать (например, при наступлении фибрилляции желудочков)
Агональное состояние (агония) обычно возникает после так называемой терминальной паузы, которая характеризуется тем, что после резкого учащения дыхания внезапно наступает его полное прекращение, нарушается сердечный ритм, угасает роговичный рефлекс; терминальная пауза длится от нескольких
секунд до 2 - 4 минут. Агония, следующая за этим, характеризуется появлением короткой серии вдохов или единственным вдохом с постепенным нарастанием амплитуды дыхательных движений. При этом может восстановиться пульс на крупных артериях, роговичный и зрачковый рефлексы и даже сознание. Агония – это последняя мобилизация всех жизненных сил организма в его борьбе со смертью, однако силы эти быстро иссякают, амплитуда дыхательных движений после того, как она достигла своего максимума, снижается, наступает остановка дыхания, кровообращения и потеря сознания – клиническая смерть. Продолжительность агонии обычно невелика.
Клиническая смерть – это состояние, наступающее вслед за остановкой кровообращения, дыхания и потерей сознания, это «своеобразное переходное состояние между жизнью и смертью, которое еще не является смертью, но уже не может быть названо жизнью» (В.А. Неговский). Продолжительность ее обычно составляет 5-7 минут, однако при внезапной смерти и в условиях охлаждения (гипотермии) оно может удлиняться, а при длительной агонии – укорачиваться (из-за полного истощения ресурсов организма).
Клиническая смерть имеет следующую симптоматику:
· сознание отсутствует;
· пульс на сонной артерии не определяется;
· дыхание отсутствует;
· зрачок расширен и на свет не реагирует (симптом появляется через 1 минуту после остановки кровообращения).
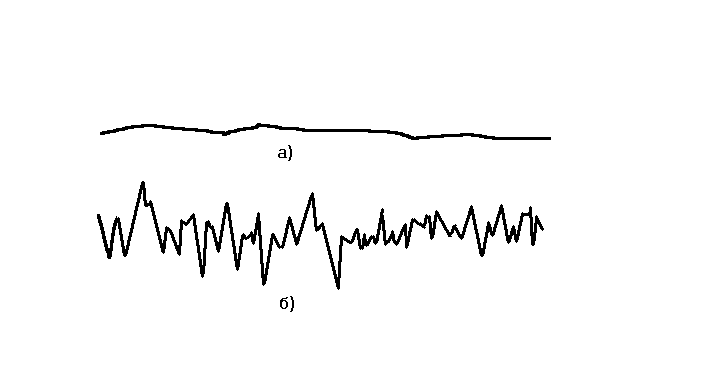
Прекращение сердечной деятельности может происходить в виде остановки сердца (асистолии) и фибрилляции, при которой волокна сердечной мышцы сокращаются разрозненно, хаотически (разница между асистолией и фибрилляцией хорошо видна на электрокардиограмме – рисунок 3).
Рисунок 3. Схема ЭКГ при прекращении сердечной деятельности:
а) асистолия;
б) фибрилляция желудочков.
Клиническая смерть сменяется социальной смертью (децеребрацией, декортикацией), при которой наступает гибель коры головного мозга. О смерти мозга можно судить по полному и устойчивому отсутствию сознания и самостоятельного дыхания у пациента, мышечной атонии и отсутствию рефлексов, отсутствию электрической активности головного мозга. Заключение о гибели головного мозга обычно делается коллективно, после консультации специалистов (невропатолога, реаниматолога, судебно-медицинского эксперта), и сделать это не всегда бывает просто, так как мозг обладает большими резервными возможностями, и иногда, после тяжелых его поражений, восстановление функций происходит постепенно в течение нескольких месяцев. Вслед за социальной смертью наступает смерть биологическая, при которой происходят необратимые изменения не только в коре головного мозга, но и в других органах и тканях. О наступлении биологической смерти можно судить по отсутствию сердечной деятельности свыше 25 минут при нормальной температуре, самостоятельного дыхания, роговичного рефлекса, симптому «кошачьего зрачка» (при сдавливании глазного яблока с боков пальцами вследствие его размягчения зрачок приобретает вытянутую форму); позже появляются трупные пятна, трупное окоченение и трупное разложение. Своевременная правильная констатация клинической, социальной и биологической смерти имеет большое значение для решения вопросов о целесообразности проведения и прекращения реанимации и интенсивной терапии, о правомерности забора органов для пересадки.
Сердечно-легочная реанимация
Прежде, чем приступить к описанию техники проведения сердечно-легочной реанимации, нужно охарактеризовать показания к ее проведению. Установление самого факта остановки дыхания и кровообращения далеко не во всех случаях являются поводом к началу реанимационных мероприятий, как, например, в случае умирания онкологического больного с далеко зашедшим опухолевым процессом. В данном случае смерть является прогнозируемым и непредотвратимым исходом. Бесполезно проводить реанимацию и в случае социальной и, тем более, биологической смерти.
Итак, показанием к реанимации является неожиданно наступившая клиническая смерть. Реанимационные мероприятия должны начинаться не позднее 5 минут после остановки дыхания и
кровообращения (время наступления смерти является показателем относительным, так как окружающие не могут, как правило, точно назвать его и нередко судят о наступлении смерти по потере сознания). Обычно реанимация проводится, если клиническая смерть наступила на глазах у спасателя
Реанимационные мероприятия не показаны в случае смерти в финальной стадии неизлечимого заболевания, а также при наступлении биологической смерти, о чем можно судить по перечисленным выше признакам.
В любом случае, во всех сомнительных ситуациях решение должно склоняться в пользу проведения реанимации.
Техника сердечно-легочной реанимации
Объем реанимационных мероприятий может варьировать в зависимости от того, кем и в каких условиях они осуществляются. Совершенно понятно, что умения и возможности у прохожего на улице и у сотрудников специализированного кардиохирур- гического стационара будут различными.
В соответствии со сказанным различают базовый комплекс сердечно-легочной реанимации, рассчитанный на применение спасателями любой квалификации в любых условиях и специализированную реаниматологическую помощь (речь о ней пойдет в последующих главах).
П. Сафар разделил процесс сердечно-легочно- мозговой реанимации на 3 стадии (с тремя этапами в каждой стадии):
I стадия (элементарное поддержание жизни)
включают в себя этапы:
· Этап А - обеспечение проходимости дыхательных путей;
· Этап Б – искусственная вентиляция легких методом
«рот в рот», «рот в нос», «рот в рот и нос»;
· Этап В - непрямой (закрытый) массаж сердца;
II стадия (дальнейшее поддержание жизни) заключается в восстановлении самостоятельного кровообращения и стабилизации показателей кровообращения и дыхания и включает в себя этапы:
· Этап Г - внутривенное введение медикаментозных средств и жидкостей;
· Этап Д - электрокардиографию;
· Этап Е - купирование фибрилляции желудочков с помощью электрического разряда.
III стадия (продолжительное или длительное поддержание жизни) заключается в постреанимационной интенсивной терапии, направленной на восстановление функций мозга и включает в себя этапы:
· Этап Ж - установление причин остановки сердца и ее устранение;
· Этап З - восстановление нормального мышления с помощью современных мероприятий по нормализации функций мозга;
· Этап И - интенсивная терапия (длительная реанимация), направленная на восстановление функций других органов и систем.
Базовая сердечно-легочная реанимация (элементарное поддержание жизни)
Обеспечение свободной проходимости дыхательных путей. Причинами нарушений проходимости дыхательных путей могут быть:
· закупорка (обтурация) дыхательных путей корнем языка и надгортанником вследствие расслабления мышц при коматозном состоянии;
· обтурация рвотными массами и сгустками крови;
· ларингоспазм - спастическое сокращение голосовых связок из-за их раздражения у больных в неглубокой коме;
· бронхоспазм;
· отек слизистой бронхов;
· аспирация инородных тел.
Обтурация дыхательных путей может быть полной – тогда отсутствуют потоки воздуха возле рта и носа, а при сохраненном самопроизвольном дыхании у пострадавшего отмечается втяжение надключичных областей и межреберных промежутков при отсутствии расширения грудной клетки при вдохе. При частичной обтурации, наряду с вышеописанными втяжениями межреберных промежутков и надключичных областей, отмечается шумное дыхание. Обтурация дыхательных путей приводит к асфиксии – снижению содержания кислорода в крови (гипоксемии) в сочетании с накоплением углекислоты (гиперкапнии). При западении языка появляется храп, при ларингоспазме –
«петушиный крик», при закупорке инородным тело дыхание становится булькающим, а при стенозе бронхов наблюдается свистящее дыхание.
Внешне у больных, как правило, отмечается беспокойство, потливость, цианоз, определяется тахикардия.
Кроме того, об отсутствии проходимости дыхательных путей можно судить по невозможности вдувания воздуха в легкие при попытке проведения ИВЛ.
Придание пострадавшему необходимого для реанимации положения и обеспечение проходимости дыхательных путей.Реанимационные мероприятия у больного, находящегося без сознания, начинают с
придания ему необходимого для реанимации положения. Для этого пострадавшего укладывают на ровную твердую поверхность в горизонтальном положении на спине. Некоторые авторы рекомендуют придать пострадавшему устойчивое боковое положение после потери сознания с последующим возвращением его в положение на спине для того, чтобы очистить полость рта и дыхательные пути (рисунок 4).
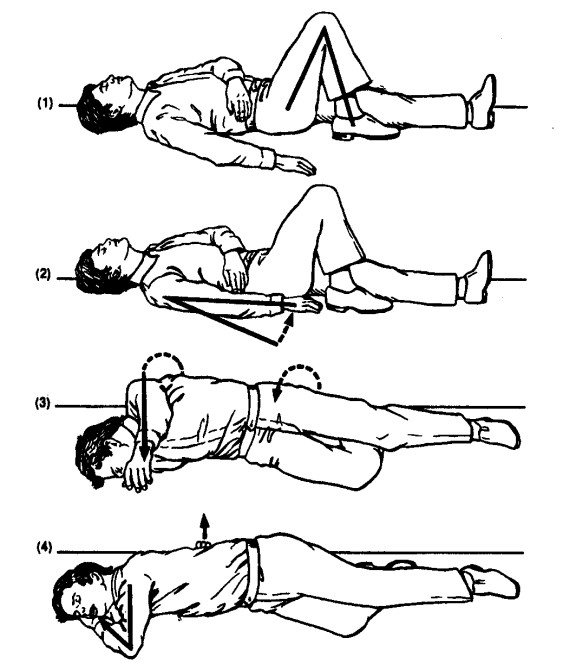
Рисунок 4. Создание устойчивого бокового положения (по П. Сафару, Н. Бичеру):
1. Сгибается нога пациента со стороны нахождения спасателя.
2. Рука пациента (с этой же стороны) подсовывается под таз.
3. Больного поворачивают на бок с этой же стороны.
4. Рука, находящяяся сверху, подкладывается под голову (другая рука располагается сзади и не позволяет пациенту вернуться в положение «на спине».


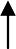

Рисунок 5. Запрокидывание головы (справа - правая рука спасателя на лбу пациента, левая рука спасателя подтягивает голову пациента за подбородок; слева - правая рука спасателя на лбу пациента, левая рука спасателя подложена под шею пациента).
Для восстановления проходимости дыхательных путей у больного, находящегося без сознания, необходимо запрокинуть голову назад, для чего под шею ему подкладывается левая рука спасателя (правая рука отклоняет голову назад, располагаясь на лбу пострадавшего), либо голова запрокидывается подтягиванием подбородка вверх (рисунок 5). Этим приемом удается открыть вход в гортань не у всех людей; восстановление проходимости дыхательных путей в таком случае производится путем открывания рта и выдвижения нижней челюсти вперед (при этом II- V рук спасателя располагаются за восходящими ветвями нижней челюсти больного, а большими пальцами реаниматор оттягивает ему нижнюю губу). Кроме того, у пострадавших, находящихся в состоянии мышечного расслабления (релаксации), открыть рот и выдвинуть челюсть можно, заведя большой палец в рот за нижние зубы, а II палец – за горизонтальную ветвь нижней челюсти снаружи (так как запрокидывание головы без


Рисунок 6. Открывание рта.
Слева - с помощью скрещенных пальцев, заведенных в угол рта подальше (чтобы оставить место для манипуляций во рту), при умеренно расслабленной челюсти; справа - с помощью большого пальца, заведенного в рот за корень языка (этим же приемом выдвигается вперед нижняя челюсть).
выдвижения нижней челюсти у 20% пострадавших бывает недостаточным для обеспечения свободной проходимости дыхательных путей, как уже указывалось выше). Способы открывания рта показаны на рисунке 6. Запрокидывание головы, открывание рта и выдвижение нижней челюсти (рисунок 7) носит название тройного приема Сафара.
Применение тройного приема может быть отчасти заменено введением воздуховода, так как при этом не нужно фиксировать рот пострадавшего в открытом состоянии, нижнюю челюсть – выдвинутой. Техника введения воздуховода заключается в следующем. Воздуховод вводится в полость рта вогнутой частью к верхним зубам и разворачивается на 180°; еще лучше ввести воздуховод под контролем зрения в положении

Рисунок 6 (продолжение). Открывание рта.
При сомкнутых челюстях указательный палец реаниматора вводится между щекой и зубами пациента за последние коренные зубы, либо в межзубный промежуток при отсутствии зубов (этот прием может быть осуществлен с помощью роторасширителя).
вогнутой частью к нижним зубам, предварительно приподняв корень языка шпателем.
Необходимо помнить, что пострадавшим, у которых не исключена травма шейного отдела позвоночника категорически запрещается поворачивать голову на бок (голова, шея и туловище должно находиться на одной линии), а запрокидывание головы осуществляют умеренное, наряду с запрокидыванием осуществляют и вытяжение шейного отдела позвоночника.
После выполнения тройного приема начинается проведение ИВЛ. При наличии препятствия в виде инородных масс (инородного тела) раздувание легких может быть безуспешным, о чем можно судить по отсутствию приподнимания грудной клетки при вдувании воздуха и ее опусканию; в этом случае

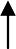
Рисунок 7. Выдвижение нижней челюсти.
II-IV (II-V) пальцами обеих рук спасатель захватывает восходящие ветви нижней челюсти и выдвигает ее вперед, большие пальцы оттягивают нижнюю губу пациента.
необходимо предпринять попытки к удалению инородных масс.
Методы удаления инородных масс из дыхательных путей. Попытаться удалить жидкие или полужидкие массы можно одним или двумя пальцами (лучше – обернутыми материей) или электроотсосом, а твердое – указательным пальцем, согнутым крючком, II–III пальцами наподобие пинцета, анестезиологическими щипцами, окончатым зажимом Люэра и т.п. Для этого нужно открыть рот одним из следующих приемов, о которых уже упоминалось выше (рисунок 6):
· при умеренно расслабленных мышцах скрещенными I и II пальцами, введенными в угол рта пострадавшего, реаниматор разжимает его зубы;
· при сильно расслабленных мышцах реаниматор вводит свой I палец в рот пострадавшему и его кончиком, заведенным за корень языка, приподнимает
язык кверху, и, вместе с остальными пальцами, которые обхватывают нижнюю челюсть снаружи, выдвигает ее вперед;
· при сомкнутых зубах реаниматор заводит указательный палец между зубами и щекой за последние коренные зубы и пытается разжать челюсти потерпевшему (в этом случае при наличии роторасширителя челюсти могут быть раздвинуты им). Как уже указывалось выше, очистить дыхательные пути от жидких или полужидких сред (кровь, рвотные массы), можно при укладывании больного на бок, при этом, в случае подозрения на травму шеи, голова, шея и грудь должны все время находиться на одной линии во
избежание травмы шейного отдела спинного мозга.
В случае аспирации твердого инородного тела его пытаются извлечь с помощью следующих приемов:
1. если пострадавший в сознании, то
· пострадавшего просят откашляться (признаками удушья может быть то, что он хватает себя руками за шею);
· реаниматор наносит 3-5 ударов сзади по спине пострадавшего между лопатками, голову пострадавшего опускают возможно ниже;
· пострадавшего охватывают сзади руками, располагая кулак одной руки выше пупка больного, а другую руку – поверх кулака и производят несколько сжатий – это так называемый прием Геймлиха (у беременных и тучных кулак реаниматора при этом приеме располагается на середине грудины и сжимается грудная клетка пострадавшего);
2. если пострадавший без сознания, то
· больного поворачивают на бок вышеописанным способом лицом к реаниматору и наносят 3-5 ударов ладонью между лопаток;
· производят сдавление живота пострадавшего нижними частями ладоней, расположенных одна на другой выше пупка, при этом реаниматор располагается либо на коленях сбоку от пострадавшего, либо верхом на нем; у беременных и тучных производится сдавление грудной клетки таким же образом, как и при наружном массаже сердца (рисунок 8).


Рисунок 8. Извлечение инородного тела методом ударов и сжатий (пояснения в тексте).

| Рисунок 9. Удаление инородных тел у маленьких детей и младенцев (по П. Сафару, Н. Бичеру) |
Механизм ударов и сжатий основан на том, что повышающееся при этом давление в грудной полости выталкивает инородное тело наружу. П. Сафар, однако, отмечает, что достоверных данных об эффективности этих приемов не имеется.
При наличии необходимых условий (оборудования и обученного персонала) в случае обтурации дыхательных путей инородными массами предпочтительнее всего произвести интубацию трахеи, а при невозможности ее
– крикотиреотомию (коникотомию) или чрезгортанное вдувание кислорода под давлением (подробнее об этом будет сказано в главе 3).
Техника простейшей экстренной ИВЛ
Доказано, что в выдыхаемом воздухе остается достаточное количество кислорода для поддержания жизни и продолжения реанимации. В связи с этим методом выбора при проведении реанимационных мероприятий (при отсутствии в непосредственной близости специального оборудования и обученного персонала) является ИВЛ с помощью вдувания в легкие пострадавшего выдыхаемого реаниматором воздуха.
ИВЛ методом «изо рта в рот». При данной методике реаниматор после проведения тройного приема плотно прижимает свои губы ко рту пострадавшего, зажимая при этом его нос пальцами (в качестве альтернативного варианта реаниматор может закрыть нос пострадавшему, плотно прижав к нему щеку), и проводит 2 медленных (в течение 1-2 секунд) вдувания. При этом необходимо следить за расширением грудной клетки, при его отсутствии нужно принять меры к восстановлению проходимости дыхательных путей (см. выше). После первых двух вдуваний реаниматор отворачивает свое лицо в сторону, чтобы дать воздуху выйти из легких пострадавшего, т.е. дать осуществиться
пассивному выдоху. При медленном вдувании воздух в незначительном количестве попадает в желудок, это можно предупредить, если помощник в этот момент будет надавливать на перстневидный хрящ в передне- заднем направлении (так называемый прием Селлика): при этом закрывается вход в пищевод; если же желудок все же раздувается, о чем можно судить по появлению вздутия в области эпигастрия, его опорожняют, надавливая рукой на живот пострадавшего в этом месте (это может вызвать регургитацию, поэтому больного желательно повернуть на бок).
При отсутствии сердечной деятельности после двух первых вдуваний пострадавшему начинают проводить закрытый массаж сердца, параллельно продолжают проведение ИВЛ со следующей частотой:
· взрослым – 1 вдувание каждые 5 секунд (12 вдуваний в минуту);
· детям – 1 вдувание каждые 4 секунды (15 вдуваний в минуту);
· младенцам – 1 вдувание каждые 3 секунды (20 вдуваний в минуту).
Взрослым производят вдувание в объеме, равном объему легких реаниматора, а новорожденным и детям раннего возраста вдуваемое количество воздуха должно быть приблизительно равно объему полости рта реаниматора. Более старшим детям вентиляция проводится умеренным объемом, пропорционально их возрасту.
ИВЛ методом «изо рта в нос». В случае невозможности разжать челюсти пострадавшему (например, при их судорожном сжатии – тризме), ИВЛ проводят по последующей методике. Реаниматор плотно охватывает своими губами нос больного и производит вдувание таким же объемом воздуха и с такой же частотой, как и при ИВЛ методом «рот в рот». Каждое вдувание чередуется с пассивным выдохом, для чего реаниматор отворачивает свое лицо в сторону.
ИВЛ методом «рот в нос и рот» проводится новорожденным и детям раннего возраста, для чего реаниматор плотно охватывает рот и нос ребенка своими губами (об объеме и частоте вдуваний детям было сказано ранее).
При проведении ИВЛ вышеописанными способами на лицо больного желательно положить носовой платок или марлевую салфетку. В качестве альтернативной методики можно осуществлять вдувание через наркозную маску, S-образную трубку. Вдувание производится после осуществления тройного приема теми же объемами и с той же частотой, как и при ИВЛ
«рот в рот», «рот в нос».
ИВЛ с помощью мешка Амбу (рисунок 10).

Рисунок 10. Мешок Амбу с набором масок.

Рисунок 11. ИВЛ с помощью мешка Амбу.
С помощью мешка Амбу вентиляция может осуществляться персоналом, имеющим навык данной манипуляции, так как при ней выдвигать челюсть реаниматору приходится одной рукой (рисунок 11). Ситуация существенно облегчается при введении воздуховода.
ИВЛ через трахеостому. В случае наличия у пострадавшего трахеостомы вентиляция проводится через нее. Техника ее проведения аналогична таковой при ИВЛ методом «рот в рот», но при этом тройной прием не проводится. Осуществлять ИВЛ «рот в рот»,
«рот в нос», закрывая при этом трахеостому нет смысла. Следует указать, что, если при вдувании воздуха через трахеостому грудная клетка больного не поднимается, то реаниматор должен зажать ему рот и нос пальцами.
Поддержание кровообращения
Виды остановки кровообращения. Под остановкой кровообращения (ранее ее называли остановкой сердца) понимают такое состояние, при котором сердце не может обеспечить необходимый кровоток по мозговым и коронарным артериям.
Причины остановки кровообращения могут быть первичными или кардиогенными, которые являются следствием заболеваний сердца, и некардиогенными или вторичными, являющимися следствием травм и заболеваний других органов и систем (самые частые причины – это острая кровопотеря и асфиксия).
Различают следующие виды (механизмы) остановки кровообращения):
· фибрилляция желудочков (хаотическое, неупорядоченное, разновременное сокращение волокон миокарда);
· асистолия (собственно остановка сердца) и брадиаритмия;
· электромеханическая диссоциация (состояние, при котором отсутствуют эффективные сердечные сокращения, а на ЭКГ сохраняется электрическая активность сердца).
Диагностика остановки кровообращения. Об остановке кровообращения в первую очередь судят по отсутствию пульса на сонной артерии (у новорожденных лучше определять пульс на бедренной и плечевой артерии, а также на брюшной аорте) и по потере сознания, прекращению дыхания, бледности или цианозу кожи, расширению зрачков (расширение зрачков может наступать позже 1 минуты с момента остановки кровообращения).
Техника наружного (непрямого) массажа сердца.
Механизм поддержания кровообращения при наружном массаже сердца основан на сдавлении сердца между грудиной и позвоночником (с последующим его расслаблением) и колебании внутригрудного давления при надавливании на грудную клетку, благодаря чему при компрессии кровь изгоняется из полостей сердца, а при ослаблении давления сердце вновь наполняется кровью (П. Сафар, однако, отмечает, что кровоток в мозговых и коронарных сосудах при этом бывает незначительным).
При замеченной остановке сердца и при отсутствии необходимого оборудования для специализированных реанимационных мероприятий (в данном случае, электродефибриллятора) рекомендуется сделать попытку так называемой механической дефибрилляции: с высоты 20 см дважды наносят энергичный удар по грудине на границе ее средней и нижней трети (этот способ называют методом прекардиального удара). В случае отсутствия пульса на сонной артерии приступают к закрытому массажу сердца.
Методика его состоит в следующем. Реаниматор помещается сбоку от находящегося в горизонтальном положении на спине больного (в идеале голова пострадавшего опускается ниже горизонтального уровня, а ноги приподнимаются выше – для улучшения кровотока в головном мозгу и усиления венозного возврата с нижних конечностей). Выпрямленные руки реаниматора располагаются на нижнюю половину грудины больного на 2 поперечных пальца выше основания мечевидного отростка следующим образом: основание одной ладони помещается выше данной точки, а основание другой ладони реаниматора – поверх этой руки (пальцы руки, находящейся сверху, могут охватить нижнюю руку «замком»). Положение рук реаниматора показано на рисунке 12.
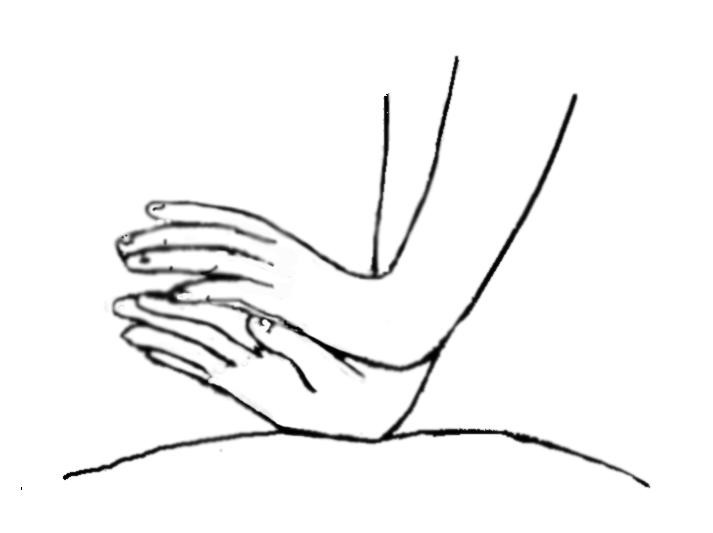

Рисунок 12. Два варианта положения рук реаниматора при проведении закрытого массажа сердца (сверзу – надавливания основаниями ладоней, снизу - кисти сложены
«замком»).

Рисунок 13. Проведение ИВЛ «рот в рот» и закрытого массажа сердца двумя реаниматорами
Сжатие грудины осуществляется надавливанием массой тела реаниматора через выпрямленные его руки, а не усилиями сгибаемых в локтевых суставах и выпрямляемых рук. Грудина прогибается толчком на глубину 4-5см, фиксируется на короткое время в нижней точке и резко отпускается. Толчки нужно осуществлять с частотой 80-100 в 1 минуту. Соотношение между вдуваниями воздуха (при проведении ИВЛ) и сдавливаниями грудины должно составлять 1:5 при проведении реанимации двумя спасателями (рисунок 13) и 2:15 при проведении реанимации одним спасателем.
У детей, в связи с опасностью повреждения сердца, массаж проводят в точке, расположенной на грудине на ширину пальца ниже линии, соединяющей соски, причем младенцаммассаж осуществляют двумя пальцами одной руки(либо II-III, либо двумя большими пальцами, обхватив двумя руками грудную клетку ребенка), прогибая грудину при этом на 1-2 смс частотой 100 в 1 минуту, а маленьким детям– в этой же точке одной рукой (основанием ладони), прогибая грудину на 2,5 – 4 смс частотой 80-100 в 1 минуту
(рисунок 14).


| Рисунок 14. Два способа проведения закрытого массажа сердца младенцам (слева - II-III пальцами одной руки, справа первыми пальцами обеих кистей). |
Во время непрямого массажа сердца реаниматору следует избегать располагать свои пальцы на ребрах больного, так как это увеличивает риск возникновения переломов ребер. Переломы ребер являются нередким осложнением непрямого массажа сердца, что, однако, не влечет за собой каких-либо серьезных последствий.
Оценка правильности проведения базовой сердечно-легочной реанимациии. О правильности проведения ИВЛ и закрытого массажа сердца можно судить по следующим критериям:
1. на сонной и/или бедренной артерии появляются передаточные пульсовые волны (это определяется помощником реаниматора, проводящего закрытый массаж сердца);
2. зрачки пострадавшего сужаются;
3. уменьшается бледность кожи и цианоз.
Об эффективности реанимационных мероприятий судят по восстановлению сердечного ритма и АД (ни ниже 70 мм.рт.ст.), порозовению кожи, сужению зрачка и его реакции на свет, в идеале – восстановлению самостоятельного дыхания (обычно больным после успешной реанимации проводят продленную аппаратную ИВЛ).
В целом базовый комплекс реанимационных мероприятий можно представить в виде следующего алгоритма.
1. Убедиться в отсутствии сознания больного (окликнуть, осторожно потрясти). У младенцев с целью приведения в сознания ребенка похлопывают по подошвенной стороне стопы.
2. Определить наличие пульса на сонной артерии (у младенцев – на бедренной или плечевой).
3. Приподняв веко, оценить размеры зрачка.
4. Приблизив лицо ко рту и носу пострадавшего, определяют наличие потока воздуха, сопровождающего дыхание, оценивают наличие экскурсии грудной клетки.
5. При констатации факта отсутствия самостоятельного дыхания и остановки кровообращения пострадавшего укладывают на спину горизонтально на твердую ровную поверхность (лучше – приподняв ноги и опустив голову ниже горизонтального уровня), запрокидывают его голову и приоткрывают ему рот, при необходимости очищают пальцем или электроотсосом полость рта от инородных масс либо в горизонтальном положении больного, либо повернув его на бок, делают 2 вдувания в легкие за 1-2 секунды с последующим пассивным выдохом, оценивая приподнимание грудной клетки при вдуваниях. При отсутствии раздувания грудной клетки выдвигают нижнюю челюсть пострадавшему вперед и повторно производят два вдувания. Если это бывает безуспешным, то предпринимают попытку извлечения инородных тел из дыхательных путей, нанеся 3-5 резких ударов ладонью больному между лопатками, предварительно повернув его на бок; маленьких детей при этом укладывают на предплечье реаниматора вниз лицом в наклонном положении, а ладонью (основанием ладони) другой руки наносят удары, и/или производят 6-10 компрессий живота или грудной клетки (у беременных и детей – только грудной клетки!) ладонями, расположенными выше пупка.
6. При свободной проходимости дыхательных путей продолжают вентиляцию методом «рот в рот», а при судорожном сжатии челюстей – «рот в нос» с частотой 12 вдуваний в 1 мин всем объемом выдыхаемого реаниматором воздуха (детям 15 в 1 мин. умеренным объемом, новорожденным и младенцам 20 в 1 мин. объемом, примерно равным объему полости рта реаниматора).
7. При отсутствии кровообращения дважды наносят кулаком удары по грудине на границе средней и
нижней ее трети (некоторые авторы это действие опускают).
8. Проводят наружный массаж сердца, надавливая основаниями ладоней выпрямленных рук, расположенных на два поперечных пальца выше основания мечевидного отростка на грудину с частотой 80-100 в 1 минуту, прогибая грудину на 4-5 см (новорожденным массаж делается II-III пальцами, либо двумя большими пальцами, обхватив кистями грудную клетку ребенка, частотой 100 в 1 мин, прогибая грудину на 1-2 см, маленьким детям массаж делается одной рукой, с частотой 80-100 в 1 мин, прогибая грудину на глубину 2,5-4 см, в точке, расположенной выше ширину пальца выше линии, соединяющей соски.
9. Соотношение вентиляция/массаж при проведении реанимации одним спасателем составляет 2:15, двумя спасателями – 1:5.
10. Каждые 1-2 минуты проверяют восстановление пульса.
11. Критериями правильно проводимой реанимации является наличие проводных пульсовых волн на сонных и бедренных артериях, сужение зрачка, уменьшение бледности и цианоза.
12. Критериями эффективности реанимации являются восстановление сердечного ритма, повышение АД до 70 мм.рт.ст. и выше, сужение зрачка, порозовение кожи, возможно – восстановление дыхания.
13. В случае успешной реанимации массаж сердца проводится до восстановления сердечного ритма, ИВЛ (минимально) до восстановления самопроизвольного дыхания, запрокидывание головы с открыванием рта и выдвижением нижней челюсти – до восстановления сознания.
Критерии прекращения реанимационных мероприятий.
Многие авторы рекомендуют прекращать реанимацию при ее неэффективности через 30 минут после начала (при отсутствии, естественно, явных признаков биологической смерти). Однако существует мнение (В.А. Корячкин, В.И. Страшнов), согласно которому реанимационные мероприятия при наличии признаков их эффективности (определение пульсовой волны на сонной артерии, порозовение кожи, сужение зрачка) должна продолжаться, даже если в течение 30 минут не восстановлена сердечная деятельность. Описан случай, при котором пациент в подобной ситуации пришел в сознание через час после начала реанимации, а эффективный массаж сердца продолжался около 3 часов. При отсутствии признаков эффективности реанимационных мероприятий в течение 10-15 больной, скорее всего, находится в состоянии биологической смерти и проводить реанимационные мероприятия до 30-минутного рубежа, как правило, бесперспективно.
Ошибки, опасности и осложнения при проведении реанимационных мероприятий приведены в таблице 1.
Таблица 1
Ошибки, опасности и осложнения при проведении реанимационных мероприятий
| Этапы реанимационных мероприятий | Ошибки, опасности, осложнения |
| 1.Укладывание пострадавшего | Укладывание не на твердую поверхность (например, оставление на кровати с пружинным матрацем) |
| 2. Обеспечение проходимости дыхательных путей | Изолированные повороты головы при травме шейного отдела позвоночника. Сжатие живота при выполнении приема Геймлиха у детей и беременных. |
| 3. Проведение тройного приема | Форсированное разгибание головы при травме шейного отдела позвоночника. Недостаточное выдвижение нижней челюсти при закрытии дыхательных путей корнем языка. |
| 4. Проведение ИВЛ методом «рот в рот», «рот в нос», «рот в нос и рот» | Затруднение вдувания воздуха в легкие из-за недостаточного выдвижения нижней челюсти. Недостаточный объем вдуваемого воздуха при ИВЛ «рот в рот» из-за незакрытых носовых ходов. Раздувание желудка воздухом. Регургитация при опорожнении желудка вследствие надавливания в эпигастральной области. Чрезмерный объем вдуваемого воздуха младенцам и маленьким детям. Недостаточная частота вдувания воздуха. |
| 5. Закрытый массаж сердца. | Неправильное положение рук реаниматора (толчки в неправильной точке, сгибание рук реаниматора в локтях, надавливание не только основаниями ладоней, но и пальцами). Недостаточное прогибание грудины. Чрезмерное прогибание грудины у младенцев и маленьких детей. Использование более чем двух пальцев при массаже младенцам. Использование двух рук при массаже маленьким детям. Травма печени у детей. Недостаточная частота массажа. Переломы ребер. Определение передаточных пульсовых толчков у маленьких детей на сонной артерии, а не на бедренной плечевой, брюшной аорте. Неэффективный массаж |
| (отсутствие передаточных пульсовых толчков на сонной артерии у взрослых, бедренной и плечевой артерии у детей). | |
| 6. Сочетанное проведение ИВЛ и закрытого массажа сердца. | Неправильное соотношение вдуваний воздуха и надавливаний на грудину при проведении реанимации одним или двумя спасателями. |
Вопросы для повторения






