Круп может быть ложным н истинным. Ложный круп развивается при вирусной инфекции (стенозирующий ларинготрахеит) у детей только грудного. поеддошкольного. иногда дошкольного возраста Он обоснован анатомическими особенностями гортани — узостью голосовой щели и рыхлостью слизистой оболочки под голосовыми связками. При воспалительном процессе это приводит к отеку (англ. oedema) и стенозу (сужению) гортани, что препятствует прохождению воздуха через нее.
Причиной истинного крупа является дифтерия, при которой на голосовых связках образуются дифтерийные пленки (англ. film), которые перекрывают дыхательные пути. Патология возникает у больных любого возраста.
Итак, грубый (лающий) кашель — патогномоничный признак воспаления гортани.
Битональный кашель. Во время одного кашлевого рефлекса выслушиваются 2 тона: в начале звук грубый или, со слов музыкантов, низкий, а в конце — звучный, или, по музыкальной терминологии, высокий.
Битональный кашель является патогномоничный признаком заболеваний, сопровождающихся раздражением места бифуркации трахеи (увеличенные лимфатические железы при туберкулезе, лимфадените, опухоль желез средостения и т.п.).
Насморк — это выделения из носовых ходов, при наличии которых выясняются следующие признаки:
- в зависимости от консистенции определяют характер выделений — водянистые, слизистые, слизисто-гнойные и гнойные;
- цвет — бесцветные, желтые, зеленые;
- количество — выделения незначительные, умеренные, значительные (=обильные);
- патологические примеси (например, кровь);
- запах (например, гнойный — англ. rot — признак гнойного процесса);
- выделения из одного или обоих ходов.
Мокрота, выделяемая из дыхательных путей, является важным диагностическим критерием. Ребенка старшего возраста нужно попросить откашлять мокроту, внимательно ее рассмотреть и установить такие признаки:
- количество:
- консистенция (жидкая, густая);
- ха рактер и цвет (мокрота слизистая — бесцветная, слизисто-гнойная — желтая, гнойная — зеленоватая; может быть кровянистой; при приеме рифампицина — розового цвета);
- запах (гнойный=зловонный [англ. stinking] — признак абсцесса);
- наличие крови: нужно помнить, что кровь в мокроту может попасть не только из нижних дыхательных путей, но и из носа, ротовой полости, желудка.
Для кровохарканья (выделение с мокротой крови из дыхательных путей) характерным является следующий признак — выделения похожи на розовую пену (англ. foam).
В остальных случаях (из носа и т.п.) кровь красного цвета, в виде цельных сгустков (англ. clot). Кровь будет одинаково ярко-красной при значительных кровотечениях как из дыхательной системы, так и из желудочно-кишечного тракта.
Нарушения голоса:
- осиплый (сопеть англ. sniff) — характерный признак острого ларингита; при тяжелом состоянии может быть беззвучный голос;
- хриплый (хрипеть англ. wheeze, говорить хрипло англ. speak hoarsely) — возникает при аллергическом ларингите;
- гнусавый (англ. nasal voice) тип голоса является признаком затрудненного носового дыхания при рините, гайморите. Уважаемые студенты, такой голос легко услышать — закройте нос и скажите любую фразу. Услышали? Это гнусавый тип голоса;
- афония — отсутствие голоса.
Одышка — см. стр. 219.
Боль в области грудной клетки является характерным признаком плеврита (воспаление плевры). Тем не менее причиной боли может быть межреберный неврит, миозит, перелом ребер. В последних случаях боль возникает уже при поверхностной пальпации. Для плеврита характерна боль при глубокой п альпации.
Боль в горле при глотании — одна из жалоб при фарингите, ангине.
Обшие жалобы — повышение температуры, вялость, слабость, плохой аппетит, головная боль и др. — возникают при заболеваниях многих систем, в том числе дыхательной, и являются признаком интоксикации.
Анамнез заболевания
Собирая анамнез заболевания, необходимо подробно выяснить следующие вопросы:
- дата начала заболевания (она обязательно указывается в истории болезни);
- где находился ребенок в это время н с кем был в контакте (возможно, дома болеют родители или в школе имеется вспышка — англ. flash — вирусной инфекции и др.);
- динамика заболевания от начала до первого дня Вашей, студенты, кура-
ции — выясняется, какие симптомы были в начале заболевания (температура, насморк, кашель и т.д.), как они изменились в домашних условиях, далее во время пребывания в стационаре (например: температура была 39,6X1, сейчас — нормальная; кашель сухой сменился влажным и т.д.);
- проведенное лечение — какие принимались лекарственные препараты, их доза, продолжительность приема, эффективность. Например. Ребенок получал пенициллин 4 дня, однако состояние ухудшилось — значит, данный препарат неэффективен и его необходимо сменить на другой антибиотик. Следующий пример — больному вводили внутримышечно ам-пиокс — через 2 дня температура нормализовалась, кашель беспокоит реже, ребенок стал активным, появились другие признаки благоприятной динамики. Таким образом, действие антибиотика положительное, можно продолжать его введете;
-какое обследование, возможно, было проведено н его результаты до госпитализации (рентгенография, исследование мокроты, анализ крови и др.). Данные обследования за время лечения в больнице заполняются в соответствующем разделе истории болезни.
Анамнез жизни
У детей первых 3 лет жизни детально собирается акушерский анамнез: течение беременности, родов, неонатального периода.
Затем у детей 1 года жизни выясняются данные физического н нервно-психического развития, вскармливания.
Показатели акушерского анамнеза иногда имеют значение у детей старше 3 лет. Эти вопросы выясняют в том случае, когда патологические нарушения имели место при рождении, продолжались в грудном возрасте и остались у больного до настоящего времени. Сюда относятся: врожденные пороки сердца (ВПС), аномалии, заболевания центральной нервной системы и др.
Проводится подробный опрос течения сопутствующих заболеваний: например, аллергический и экссудативно-катаральный диатез, гипотрофия и паратрофия, рахит и др. у больных грудного возраста; хронический тонзиллит, ревматическая лихорадка, заболевания желудочно-кишечного тракта у старших детей; анемия, ВПС.
Каждый вопрос имеет большое значение в возможности возникновения основного заболевания, его течения, осложнения (например, ВПС ухудшают течение пневмонии, наличие аллергического и экссудативно-катараль-ного диатеза требует особого внимания при назначении антибиотиков). Опрос необходимо делать целеустремленно, внимательно, не спеша, завоевав доверие родителей.
Большое значение имеют наследственный и аллергологический анамнезы, так как этиология некоторых заболеваний (обструктивный бронхит, бронхиальная астма) часто бывает аллергического генеза, а также может быть связана с аналогичными заболеваниями у родителей.
Неудовлетворительный семейный анамнез н материально-бытовые условия тоже отрицательно влияют на возникновение, течение и исход патологии дыхательной системы, особенно у детей грудного возраста.
Внешний осмотр
Осмотр ребенка с патологией дыхательной системы проводится в теплом, тихом помещении. Желательно войти в контакт с больным для получения точных данных. Существует определенный порядок осмотра, однако врач должен часто его нарушать, оставив на конец наиболее неприятные для ребенка процедуры (например, оценка состояния зева). При осмотре больного устанавливается состояние кожных покровов и зева, положение ребенка, форма грудной клетки, а также функциональные особенности дыхательной системы.
Характерные особенности кожных покровов:
- бледность кожи, а тем более с сероватым оттенком — признак тяжелых воспалительных процессов дыхательной системы (деструкция легких, плеврит и т.п.);
- цианоз — может быть как локальным, так и генерализованным, что является показателем дефицита кислорода в крови (чем больше выражена дыхательная недостаточность, тем меньше кислорода поступает в кровь и ткани и тем сильнее выражен цианоз);
- патогномоничный признак крупозной пневмонии — гиперемия одной щеки, соответствующей стороне пораженного легкого; может быть покраснение всего лица, губ;
- наличие пены в углах рта, дрожание крыльев носа — характерные признаки пневмонии у новорожденного.
Симптом «барабанных палочек» и «часовых стекол» (рис. 78) — признак тяжелого хронического заболевания. Развитие связано с выраженной гипо-ксемией (уменьшение количества кислорода в кровеносном русле), а далее г ипоксией (уменьшение количества кислорода в тканях) в наиболее периферических участках тела, где нарушается трофика, разрастается грубая

соединительная ткань. Возникающий на основании этого симптом «барабанных палочек» (англ. clubbing) — это расширенные синюшного цвета конечные фаланги пальцев рук (барабан — англ. dram). Одновременно происходит
Рис. 78. Симптом «барабанных палочек» и «часо-
вых стекол»
Рис. 78.1. Вынужденное положение больного во время приступа бронхиальной астмы

уплощение (плоский — англ. plane) ногтей, и они становятся похожими на часовые стекла — симптом «часовых стекол».
Положение больного иногда помогает врачу предположить диагноз:
- вынужденное сидячее положение — ортопноэ (рис. 78.1) — возникает во время приступа бронхиальной астмы: ребенок сидит и опирается руками о край кровати или свои колени, укрепив, таким образом, пояс верхних конечностей; это облегчает акт дыхания благодаря участию вспомогательных мыши:
- вынужденное положение на больной стороне при плеврите ограничивает дыхательные движения и трение висцеральной и париетальной плевры, что уменьшает боль и частоту болезненного кашля;
- для легкой формы пневмонии характерно активное положение больного, тяжелой формы — пассивное.
Форма грудной клетки v здорового ребенка старшего возраста может быть трех типов.
Астенический тип грудной клетки — признак детей астенической конституции. Она напоминает положение максимального выдоха и характеризуется следующими проявлениями:
- узкая, длинная грудная клетка;
- при пальпации не ощущается угол в месте соединения грудины и ее рукоятки;
- эпигастральный угол меньше 90° (методика определения — рис. 78.2);
- более вертикально размещены ребра в боковых отделах и более широкие межреберные промежутки;
- впадины в местах над- и подключичной ямок;
- лопатки отстают от грудной клетки.
Рис. 78.2. Методика определения величины эпигастрального угла
Гиперстенический тип грудной клетки — признак детей гиперстеничес-кой конституции. Напоминает положение максимального вдоха и характеризуется такими проявлениями:
- грудная клетка имеет форму цилиндра;
- значительно выражен угол, где соединяются грудина и ее рукоятка;
- эпигастральный угол больше 90°;
- ребра размещены более горизонтально в боковых отделах и сужены межреберные промежутки;
- сглажены надключичные и визуально не определяются подключичные ямки;
- лопатки плотно прилегают к грудной клетке.
Нормостенический тип грудной клетки — признак детей нормостеничес-кой конституции — характеризуется конусообразной формой грудной клетки, для которой являются типичными такие признаки:
- грудная клетка напоминает усеченный конус (хорошо развиты мышцы плечевого пояса);
- поперечный размер больше передне-заднего размера;
- обычной формы угол, соединяющий грудину и ее рукоятку;
- эпигастральный угол равен - 90';
- умеренно косое размещение ребер в боковых отделах и нормальная ширина межреберных промежутков;
- несколько видны лишь надключичные ямки;
- лопатки плотно прилегают к грудной клетке.
Эмфизематозная, патологическая форма грудной клетки, в основе которой лежи т увеличение объема легочной ткани в результате длительной эмфиземы легких (эмфизема — это растяжение органа или ткани образовавшимися в тканях воздухом или газом), характеризуется такими признаками:
- бочкообразный вид;
- более значительное увеличение межреберных промежутков; можно сказать, что такая форма грудной клетки по этим значительно выраженным последним признакам напоминает гипер-стенический тип.
Осмотр зева (в этом разделе описан осмотр не только зева, но и всей ротовой полости, что обычно врачом и делается).
Правила:
1) больной располагается липом к окну (или к лампе при плохом освещении), врач — спиной к окну;
2) ребенок при осмотре двигаться не должен, поэтому:
- малыша раннего возраста мама прикладывает к себе спиной, прижимая одной рукой нижнюю, а второй — верхнюю часть туловища;
- малыша второго года жизни и старше мама может держать в сидячем положении, руками удерживая туловище и зажав его ноги между своими ногами;
- спокойный ребенок старшего возраста находится в вертикальном положении или сидит на стуле;
3) после этого врач, расположив одну руку на лбу маленького ребенка, фиксирует его голову к туловищу матери (рис. 78.3);
у старших детей врач одной рукой удерживает голову за затылочную часть (рис. 78.4);
4) стерильным шпателем (англ. тех. pallete-knife) или ручкой ложки в другой руке врач поочередно открывает участки ротовой полости и проводит осмотр:
- слизистой оболочки между губами и деснами;
- внутренней поверхности щек;
- под языком;
- стенок зева, аккуратно нажав на корень языка(!). При этом ребенка старше 5 лет эффективно попросить сказать «а», что несколько под-

Рис. 78.3. Осмотр зева у ребенка первого года жизни

Рис. 78.4. Осмотр зева у ребенка старшего возраста
нимет язычок и тогда можно будет увидеть большую площадь задней стенки зева. Внимание.' Необходимо брать ложку с широкой ручкой, даже при осмотре маленького ребенка, так как это облегчает неприятные ощущения больного при нажатии на корень языка. При осмотре выясняются такие признаки:
- цвет слизистой оболочки (в норме — бледно-розовый =естествен-ный; при воспалении отмечается гиперемия — незначительная, умеренная, значительная=алая=яркая);
- нарушения размер ов некоторых участков (например, увеличение небных миндалин — признак хронического тонзиллита);
- патологические признаки (кровоизлияния, налеты — англ. patch, spot, сыпь — англ. rash и др.).
Такие данные осмотра, как частота дыханий в 1 минуту, ритм и тип дыха ния зависят от возраста и являются показателями функциональных особенностей дыхательной системы у детей.
Частоту дыханий (ЧЛ) в 1 минуту можно определить такими методами:
- визуально сосчитать частоту сокращений грудной клетки;
- сосчитать частоту вдохов, придерживая фонендоскоп у носа ребенка;
- сосчитать частоту вдохов при аускультации легких;
- сосчитать частоту дыхательных движений, положив руку на грудную клетку.
Продолжительность подсчета зависит от возраста. У ребенка до 3 месяцев считать нужно не менее 1 минуты: возможные в таком возрасте аритмия и апноэ могут дать неточные данные при более кратковременном определении. У старших детей считать можно 20-30 сек. и полученную цифру умножить соответственно на 3 или 2.
В норме частота дыханий в 1 мин. зависит от возраста и составляет:
| новорожденный | 40-60, |
| до 1 года | 30-35, |
| 5 лет | 25, |
| 10 лет | 20, |
| старше 12 лет | 20-16. |
Внимание! Физиологические колебания в сторону уменьшения и увеличения —10 %.
До 7-8 лет частота дыханий у мальчиков несколько больше, чем у девочек. Во время полового созревания и далее этот показатель несколько выше у девочек.
Дыхательный центр у детей склонен к легкому возбуждению: физическая и психическая нагрузки, повышение температуры окружающей среды быстро приводят к значительному увеличению частоты дыхания. Это необходимо учитывать при осмотре ребенка — наиболее точные данные могут быть получены в спокойном состоянии его или во время сна.
Заболевания дыхательной системы чаще характеризуются повышением частоты более чем на 10%, что называется тахипиоэ. Кроме того, повышение температуры тела н я гяжттьг й градус выше 37°С приводит к увеличению ЧД на 10 дыхательных движений. Например: у ребенка 5 лет при температуре 39Х! частота дыханий в 1 минуту =25 + 10x2 = 45.
Уменьшение ЧД на 10% и более — брадипноэ — чаще является признаком поражения дыхательного центра.
Ритм дыхания. У новорожденных, особенно недоношенных гестационного возраста до 36 недель, дыхание часто аритмичное, т.е. на протяжении одной минуты ребенок дышит то чаще, то реже. Иногда у такого ребенка на протяжении нескольких секунд (до 8-10 сек.) дыхание может отсутствовать, что называется апноэ. Такие Физиологические аритмия и апноэ, причиной ко тярах „вдастся назрелог.тъ 'щаташщгр М^нтр3- vapayre; нн тощ-ко ц~ тей в первые 3 месяца жизни.
В дальнейшем в норме дыхание должно быть ритмичным, а аритмия является признаком патологического процесса.
Тип дыхания. Гармоничная и последовательная работа определенных дыхательных мышц обеспечивается регуляцией нервной системы. Однако, в зависимости от возраста и пола ребенка, существует 3 типа дыхания:
- диафрагмальный — после рождения наиболее активное участие в акте дыхания принимает диафрагма; реберная мускулатура — очень незначительное;
- грудобрюшной (=смешанный) появляется у ребенка в грудном возрасте. Однако сначала экскурсия грудной клетки значительно выражена в нижних отделах, слабо — в верхних. При переходе ребенка в верти
Рис. 79. Дыхание Чейн-Стокса

Рис. 80. Дыхание Куссмауля
кальное положение в акте дыхания будут принимать участие как диафрагма, так и реберная мускулатура;
- грудной тип — такой тип дыхания у детей 3-7 лет отмечается хорошо развитыми мышцами плечевого пояса, функция которых при дыхании значительно преобладает над диафрагмальными мышцами;
- с 8 до 14 лет тип дыхания зависит от пола: у мальчиков формируется брюшной, у девочек — грудной тип.
Нарушение типа дыхания указывает на поражение соответствующих мышц.
При тяжелых состояниях ребенка разной этиологии (в результате изменений в координации работы дыхательного центра) отмечаются следующие пили яияяктулышх патологичеокнх лшсательных наиутеиий.
Дыхание Чейн-Стокса (ирландские врачи XIX века) (рис. 79) — вначале с каждым вдохом происходит постепенное увеличение его глубины и частоты до максимума, затем амплитуда и частота вдоха уменьшаются (всего 10-12 дыхательных движений) и наступает апноэ продолжительностью 20-30 секунд, иногда больше. После этого указанный цикл повторяется. При продолжительной паузе апноэ ребенок может терять сознание. Это самый неблагоприятный тип дыхания.
Наиболее частая патогенетическая причина дыхания Чейн-Стокса — нарушение кровообращения головного мозга в месте дыхательного центра; возникает это при менингите, кровоизлияниях в головной мозг, тяжелой сердечной недостаточности, воспалительных процессах со значительной интоксикацией.
Не менее прогностически неблагоприятным нарушением координации диафрагмальных и грудных мышц является дыхание Грокко-Фругони (Грокко — итальянский терапевт ХГХ-ХХ века, Фругони —?), возникающее в результате изменений в работе дыхательного центра. При таком виде дыхания верхняя часть находится в состоянии вдоха, а нижняя — в состоянии выдоха. Причины: менингит, коматозные состояния, нарушение мозгового
JWLJI/l__m_J/L_/l/l/IA_
Рис. 81. Дыхание Биота
_гаХлА_ A/bwTL
Рис. 81.1. Хаотическое дыхание
кровообращения. Такое нарушение ритма дыхания часто предшествует началу дыхания Чейн-Стокса и бывает после его окончания.
Дыхание Куссмауля (немецкий терапевт ХГХ века) =шумное=большое (рис. 80) представляет собой тахипноэ со значительным углублением дыхания, слышимое на расстоянии, напоминает дыхание «загнанного зверя».
Частая причина — раздражение дыхательного центра при ацидозе, то есть накоплении кислых продуктов обмена веществ, например, при сахарном диабете, а также на фоне воспалительных процессов кишечника со значительным токсикозом; может быть при гипотрофии III степени.
Дыхание Киота (французский врач ХГХ века) (рис. 81) — через несколько (2-5) дыхательных движений одинаковой амплитуды наступает пауза апноэ продолжительностью 5-30 секунд; при длительной паузе ребенок может терять сознание.
Причина — значительное повреждение головного мозга, например, при менингите, а также при поражениях, расположенных рядом с дыхательным центром (кровоизлияние).
Хаотическое дыхание — не только аритмичное, но и разнообразное по глубине (рис. 81.1).
Одышка — один из частых признаков заболеваний дыхательной системы — представляет собой зат руднение дыхания с нарушением его частоты, глубины и ритма. Существует 3 вида одышки: инспираторная, экспираторная и смешанная (инспираторно-экспираторная).
Инспираторная одышка — результат нарушения движения воздуха во время ш^ачевШЗ^Ш/Ё^^^тшмвате^^^иШШ-
Клинические признаки:
- удлиненный затрудненный вдох:
- затрудненное дыхание, нередко со свистящим вдохом;
- в тяжелом состоянии шумный вдох:
- дыхание глубокое:
- развивается боадипноэ:
- участие вспомогательной мускулатуры в акте дыхания;
- так как воздуха поступает меньше нормы, отмечается весьма характерный признак этого вида одышки — втяжение (англ. pull) межреберных мышц, участков яремной, над- и подключичной ямок и эпигастрия;
- при рахите (смягчение костной ткани) втяжение в области Гаррисо-новой борозды.
Инспираторная одышка — один из главных признаков стенозирующего ларинготрахеита (ложный круп) и дифтерии (истинный круп), инородного тела в гортани и трахее.
Экспираторная одышка — результат нарушения прохождения воздуха во время выдоха через нижние дыхательные пути (бронхиолы и мелкие бронхи). Клинические признаки:
- удлиненный выдох:
- затрудненный выдох;
- тахипноэ. переходящее в брадипноэ при ухудшении состояния;
- участие вспомогательной мускулатуры в акте дыхания, главным образом мышц живота;
- так как выдох затруднен и происходит накопление воздуха в легочной ткани, отмечается выпячивание межреберных мышц;
- при затяжном процессе может перейти в приступ удушья (англ. suffocation).
Экспираторная одышка — один из главных признаков обструктивного бронхита, бронхиальной астмы, при которых происходит сужение терминальных отделов бронхов.
Смешанная одышка — это затруднение вдоха и выдоха, часто на фоне тахипноэ. Встречается она при многих заболеваниях дыхательной системы (пневмония, бронхит, плеврит), а также других систем (метеоризм, недостаточность кровообращения).
Пальпация (англ. palpation, touching)
Существует глубокая и поверхностная пальпация, этим же способом определяются голосовое дрожание и резистентность грудной клетки.
Обследование больного начинается с поверхностной пальпации, когда врач кладет ладонь на грудную клетку и аккуратно, незначительно нажимая кончиками пальцев на кожу, передвигает руку по всей поверхности.
Затем 2-3 пальцами проводится глубокая пальпация — более сильное надавливание поочередно по ребрам и межреберным промежуткам, у позвоночника и грудины с обеих сторон.
При обоих видах пальпации выясняются такие признаки:
- боль (миозит, плеврит);
- отек и выпячивание межреберных промежутков (экссудативный плеврит);
- иногда при подкожной эмфиземе можно оптутить изменения, напоминающие крепитацию (см. стр. 240);
- при плеврите — шум трения плевры (см. стр. 240).
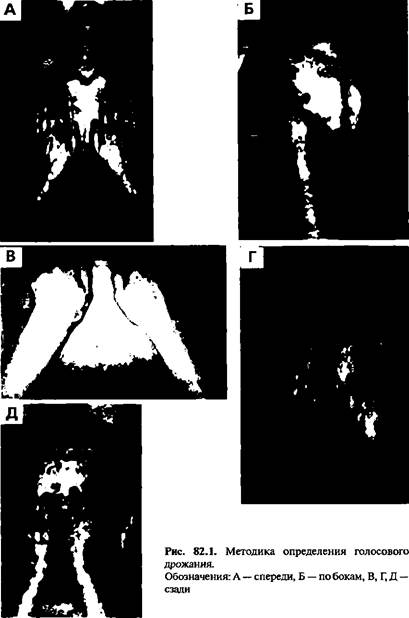
Голосовое дрожание (англ. vibration) — это колебания грудной клетки под влиянием голоса больного во время произношения им слов, крика, плача, кашля.
Методика определения. Врач укладывает ладонные поверхности кистей обеих рук на симметричные участки грудной клетки и постепенно передвигает руки спереди и сзади от верхушек легких до нижних долей (за исключением области лопаток) — рис. 82.1. При этом одновременно (!) врач просит больного громко произнести слова, лучше с буквой «р» или «ш» («тридцать три», «чашка чая»). Ощущаемое руками врача дрожание грудной клетки и есть показатель голосового дрожания.
У маленького ребенка, который еще не разговаривает, дрожание можно определить во время его крика, плача, кашля. Однако в таком возрасте полученные данные будут не очень точными и не имеют большого диагностического значения.
В норме над обоими симметричными участками грудной клетки голосовое дрожание одинаково с обеих сторон, но в верхних участках оно громче по сравнению с нижними.
Семиотика нарушений:
- усиление голосового дрожания — пневмония, ателектаз, абсцесс, каверна больших размеров (каверна — это пустота, возникающая в органе в результате частичного некроза его ткани со следующим разрежением некротизированных масс и их отторжением). В таких случаях дрожание проводится лучше через уплотненную инфильтрацией легочную ткань или оно усиливается в связи с резонансом в пустоте больших размеров. Кроме того, дрожание усиливается при гипотрофии и истощении;
- ослабление голосового дрожания или отсутствие — гидро-, гемо-, пневмоторакс, экссудативный плеврит, эмфизема легких, полисегментарная пневмония со значительным количеством экссудата (через воздух и жидкость дрожание проводится плохо), закупорка бронхов, паратрофия и ожирение.
Для определения резистентности грудной клетки одновременно обеими руками сдавливается грудная клетка в симметричных участках спереди и сзади по срединной линии и по бокам (рис. 82.2); субъективно определяется возникающее при этом сопротивление, которое в норме должно быть удовлетворительным.
Семиотика нарушений:
- при неполноценности процессов окостенения (рахит) резистентность грудной клетки снижается;
- при нарушении обмена веществ с повышенным окостенением, накоплении жидкости в грудной клетке в случаях экссудативного плеврита резистентность повышается.
Рис. 82.2. Определение резистентности грудной клетки. Обозначения: А — по срединной линии, Б — по бокам
Перкуссия (англ. percussion)
Перкуссия — это метод объективного обследования состояния внутренних органов путем оценки звука, возникающего прн постукивании пальцами врача по определенному участку туловища.
Общие правила перкуссии грудной клетки
1. Проводится в тишине, в теплом помещении.
2. Руки врача должны быть чистыми, сухими и теплыми, без длинных ногтей.
3. Положение врача: перкутируя спереди, доктор находится у правой стороны больного, сзади — v левой стороны пациента; в целом положение для получения точных перкуторных данных должно быть удобным для врача.
4. Положение больного зависит от возраста и тяжести состояния:
- ребенок со 2 года жизни должен стоять (рис. 85, 86), что лучше, или сидеть с одинаково расположенными симметричными участками грудной клетки;
- ребенка грудного возраста мама должна держать в вертикальном положении, прижав к себе, держа симметрично обе стороны его туловища;
- больного первых 2-3 месяцев жизни хорошо перкутировать спереди в лежачем положении на спине (рис. 83), а сзади — положив его грудью на ладонь врача (рис. 84);
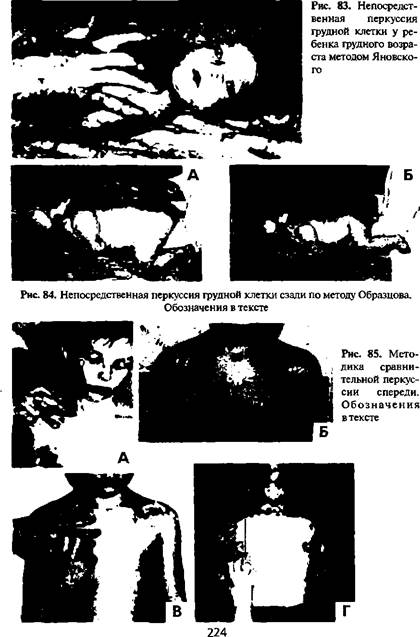
- перкуссия ребенка в тяжелом состоянии проводится в том положении, в котором он находится, следя за симметричностью правой и левой половины грудной клетки.
5. Во время перкуссии в вертикальном положении ребенок должен расслабить руки и опустить их вниз.
При перкуссии сзади рационально больному опустить голову, слегка наклониться вперед, а руки свести спереди, держась за плечи (рис. 87 Б) — это способствует отведению лопаток от позвоночника и расширению перкутируемой зоны.






