1. Поставьте на передвижной столик емкости с лекарственными препаратами (твердыми и жидкими), пипетки (отдельно для каждого флакона с каплями), мензурки, графин с водой, ножницы, листки назначений.
2. Переходя от пациента к пациенту, раздайте лекарственные средства непосредственно у постели пациента, согласно назначений врача.
3. Давая лекарственное средство пациенту, предоставьте ему необходимую информацию.
4. Научите пациента принимать различные лекарственные формы перорально и сублингвально.
5. Пациент должен принять лекарственное средство в вашем присутствии.
Данный порядок раздачи лекарственных веществ является наиболее оптимальным, так как:
· медсестра контролирует прием пациентом лекарственного препарата;
· медсестра может ответить на вопросы пациента о назначенном ему лекарственном веществе;
· исключены ошибки при раздаче лекарственных средств.
При раздаче лекарственных средств нужно учитывать следующее:
1. Лекарственные средства чаще даются внутрь до еды за 15-30 мин., т.к. при взаимодействии с пищей замедляется их всасывание.
2. Препараты, раздражающие слизистую оболочку желудочно-кишечного тракта (препараты железа, ацетилсалициловая кислота, раствор кальция хлорида и др.) принимают после еды через 15-30 мин.
3. Ферментативные препараты, улучшающие процессы пищеварения (фестал, панзинорм, сок желудочный и др.), даются пациенту во время еды.
4. Препараты, назначенные пациенту “натощак”, должны быть приняты за 20-60 мин. до завтрака.
5. Снотворные принимаются за 30 мин. до сна.
6. Нитроглицерин, валидол (при необходимости) хранятся у пациента на тумбочке постоянно.
7. Настои, отвары, растворы, микстуры, назначаются обычно столовыми ложками (15 мл), в условиях стационара удобно пользоваться градуированными мензурками.
25-26
Пролежни – серьезная проблема, они доставляют много физических и эмоциональных страданий для пациентов и их близких.Поэтому при уходе за истощенными и ослабленными больными, пациентами, находящимися длительное время на постельном режиме, необходимо проводить комплексные мероприятия по профилактике пролежней.
Пролежни – это дистрофические, язвенно-некротические изменения кожи, подкожной клетчатки и других мягких тканей, развивающиеся вследствие их длительного сдавления,сдвига или трения из-за нарушения местного кровообращения и нервной трофики.
Стадии пролежней
Клиническая картина различна при разных стадиях развития пролежней:
1 стадия: устойчивая гиперемия кожи, не проходящая после прекращения давления; кожные покровы не нарушены.
2 стадия: стойкая гиперемия кожи; отслойка эпидермиса; поверхностное (неглубокое) нарушение целостности кожных покровов (некроз) с распространением на подкожную клетчатку.
3 стадия: разрушение (некроз) кожных покровов вплоть до мышечного слоя с проникновением в мышцу; могут быть жидкие выделения из раны.
4 стадия: поражение (некроз) всех мягких тканей; наличие полости, в которой видны сухожилия и/или костные образования.
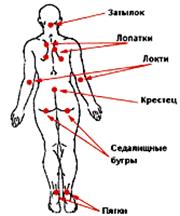
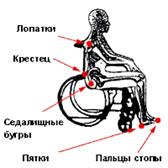
Места возможного образования пролежней:
В положении сидя В положении лежа на спине
 В положении лежа на боку
В положении лежа на боку
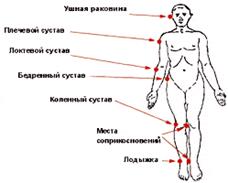 Рис. 8. Места образования пролежней
Рис. 8. Места образования пролежней
Факторы риска
Установлены три основных фактора, приводящих к образованию пролежней: давление, «срезывающая сила» и трение. Есть и другие причины, предрасполагающие к развитию пролежней на фоне действия этих факторов. Они классифицируются как внутренние и внешние, обратимые и необратимые факторы.
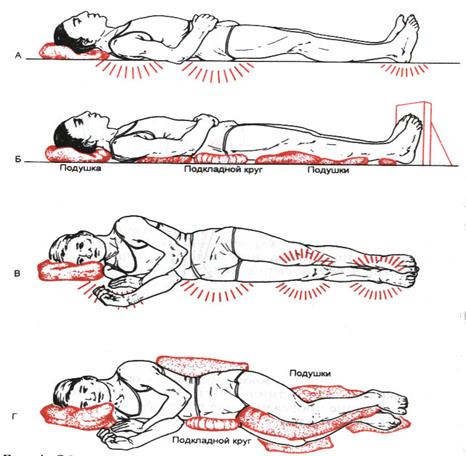
Рис. 9. Области наибольшего давления и расположение подушек и кругов для профилактики пролежней.
Оценка риска развития пролежней
Ключевым моментом эффективной профилактики пролежней является оценка риска развития пролежней. В настоящее время существует несколько шкал для количественной оценки риска развития пролежней. Наиболее универсальной с точки зрения использования в отделениях ЛПУ различного профиля является шкала оценки риска развития пролежней по Waterlow. Предложенная ею карта должна была помочь понять факторы, влияющие на возникновение пролежней, дать методику проведения оценки риска развития пролежней и выработать адекватную тактику в отношении профилактики и /или лечения.
езультаты ухода регистрируются в протоколе к плану ухода.
- Проводить текущую оценку не менее 1 раза в день (утром) по шкале
- Изменять положение пациента каждые 2 ч:
- 8 —10 ч — положение Фаулера;
- 10—12 ч — на левом боку;
- 12—14 ч — на правом боку;
- 14—16 ч — положение Фаулера;
- 16—18 ч — положение Симса;
- 18—20 ч — положение Фаулера;
- 20—22 ч — на правом боку;
- 22—24 ч — на левом боку;
- 0 — 2ч — положение Симса;
- 2 — 4 ч — на правом боку;
- 4 — 6 ч — на левом боку;
- 6 — 8ч — положение Симса
!Выбор положения и их чередование могут изменяться в зависимости от заболевания и состояния пациента
- Ежедневно утром в.... ч обмывать следующие участки (указать участки)
- Проверять состояние постели при перемене положения (каждые 2 ч).
- Обучить родственников технике правильного перемещения (приподнимая над кроватью).
- Определять количество съеденной пищи (количество белка не менее 120 г в сутки).
- Обеспечить употребление не менее 1,5 л жидкости в сутки:
с 9.00—13.00 —700 мл:
с 13.00—18.00 —500 мл;
с 18.00—22.00 —300 мл.
- Использовать поролоновые прокладки под (указать участки) исключающие давление на кожу.
- При недержании мочи: менять памперсы каждые 4 ч. При недержании кала: менять памперсы немедленно после дефекации с последующей бережной гигиенической процедурой.
- При усилении болей — консультация врача.
- Поощрять пациента изменять положение в постели (точки давления) с помощью перекладин, поручней и других приспособлений.
27.
Терапевтическое воздействие на пациента подразумевает не только использование всех видов лечения, но и применение лечебно-охранительного режима – соблюдение условий поведения, способствующих выздоровлению.
ЛОР – это комплекс лечебно - профилактических мероприятий, направленных на обеспечение физического и психического покоя пациента.
Это комплекс профилактических мероприятий, в который входит:
· устранение негативно действующих раздражителей;
· продление физиологического сна;
· устранение отрицательных психологических переживаний, связанных с лечением, проведением операции;
· устранение болезненных ощущений, связанных с лечебными манипуляциями;
· сочетание режима покоя и физической активности;
· поднятие общего нервно-психического тонуса больных;
· приготовление вкусной пищи и своевременную ее подачу;
· соблюдение медицинской этики и деонтологии;
· соблюдение правил биомеханики для безопасного передвижения пациента по назначению врача.
Элементы лечебно - охранительного режима:
· обеспечение режима щажения психики пациента;
· строгое соблюдение правил внутреннего распорядка дня в отделении;
· обеспечение режима рациональной физической (двигательной) активности пациента.
Главной составной частью ЛОР являются строгое соблюдение распорядка дня и полное взаимопонимание между пациентом и медицинскими работниками. Правила внутреннего распорядка разрабатывает каждое учреждение, утверждается главным врачом. Пациент должен быть ознакомлен с правилами под роспись в приемном отделении больницы.
Права пациента определены «Основами законодательства об охране здоровья граждан». Пациент имеет право:
· На уважительное отношение со стороны медицинского и обслуживающего персонала;
· Выбор врача, больницы, в соответствии с договорами медицинского страхования;
· Проведение по его просьбе консультаций других специалистов;
· Облегчение боли;
· Сохранение медицинской тайны;
· Информированное добровольное согласие на медицинское вмешательство;
· Отказ от медицинского вмешательства;
· Возмещение ущерба, в случае причинения вреда здоровью;
· Допуск адвоката, священнослужителя и др. представителей защиты прав.
Пациент обязан:
-своевременно обращаться за медицинской помощью;
- уважительно относиться к медработникам;
-представлять достоверную информацию о здоровье;
- выполнять медицинские предписания;
Соблюдать правила внутреннего распорядка.
28.
Рациональное питание – это питание, обеспечивающее рост, нормальное развитие и жизнедеятельность человека, способствующее улучшению его здоровья и профилактике заболеваний.
Рациональное питание предполагает:
Энергетическое равновесие
Сбалансированное питание
Соблюдение режима питания
Первый принцип: энергетическое равновесие Энергетическая ценность суточного рациона питания должна соответствовать энергозатратам организма. Энергозатраты организма зависят от пола (у женщин они ниже в среднем на 10 %), возраста (у пожилых людей они ниже в среднем на 7 % в каждом десятилетии), физической активности, профессии. Например, для лиц умственного труда энергозатраты составляют 2000 - 2600 ккал, а для спортсменов или лиц, занимающихся тяжелым физическим трудом, до 4000 - 5000 ккал в сутки.
Второй принцип: сбалансированное питание Каждый организм нуждается в строго определенном количестве пищевых веществ, которые должны поступать в определенных пропорциях. Белки являются основным строительным материалом организма, источником синтеза гормонов, ферментов, витаминов, антител. Жиры обладают не только энергетической, но и пластической ценностью благодаря содержанию в них жирорастворимых витаминов, жирных кислот, фосфолипидов. Углеводы – основной топливный материал для жизнедеятельности организма. К разряду углеводов относятся пищевые волокна (клетчатка), играющие важную роль в процессе переваривания и усвоения пищи. В последние годы пищевым волокнам уделяется большое внимание как средству профилактики ряда хронических заболеваний, таких как атеросклероз и онкологические заболевания. Важное значение для правильного обмена веществ и обеспечения функционирования организма имеют минеральные вещества и витамины. Согласно принципу сбалансированного питания, обеспеченность основными пищевыми веществами подразумевает поступление белков, жиров, углеводов в организме в строгом соотношении. Белками должно обеспечиваться 10 - 15 % суточной калорийности, при этом доля животного и растительного белков должна быть одинаковой. Оптимальное количество белков должно равняться 1 г на 1 кг веса. Так для человека весом 70 кг суточная норма потребления белков составляет 70 г. При этом половина белка (30 - 40 г) должна быть растительного происхождения (источники – грибы, орехи, семечки, крупяные и макаронные изделия, рис и картофель). Вторая половина суточной нормы белков (30 - 40 г) должна быть животного происхождения (источники – мясо, рыба, творог, яйца, сыр). Оптимальный объем потребления жира – 15 - 30 % калорийности. Благоприятным считается такое соотношение растительных и животных жиров, которое обеспечивает 7 - 10 % калорийности за счет насыщенных, 10 - 15 % - мононенасыщенных и 3 - 7 % полиненасыщенных жирных кислот. На практике это означает потребление в равном соотношении растительных масел и животных жиров, содержащихся в продуктах. Оптимальное количество жиров должно равняться 1 г на 1 кг веса. Учитывая, что половина суточной потребности в животных жирах содержится в продуктах животного происхождения, в качестве «чистого» жира рационально использовать растительные масла (30 - 40 г). К сведению: в 100 г докторской колбасы содержится 30 г животного жира – суточная норма. Насыщенные жирные кислоты входят преимущественно в состав твердых маргаринов, сливочного масла и других продуктов животного происхождения. Основным источником полиненасыщенных жирных кислот являются растительные масла – подсолнечное, соевое, кукурузное, а также мягкие маргарины и рыба. Мононенасыщенные жирные кислоты содержатся преимущественно в оливковом, рапсовом, арахисовом маслах. Углеводами должно обеспечиваться 55 - 75 % суточной калорийности, основная их доля приходится на сложные углеводы (крахмалосодержащие и некрахмалосодержащие) и только 5 - 10 % - на простые углеводы (сахара). Простые углеводы хорошо растворяются в воде, быстро усваиваются организмом. Источники простых углеводов – сахар, варенье, мед, сладости. Сложные углеводы значительно хуже усваиваются. К неусвояемым углеводам относится клетчатка. Несмотря на то, что в кишечнике клетчатка практически не усваивается, нормальное пищеварение без нее невозможно.
Действие клетчатки: - повышает чувство насыщения; - способствует выведению из организма холестерина и токсинов; - нормализует кишечную микрофлору и др. Пищевые волокна содержатся в большинстве разновидностей хлеба, особенно в хлебе грубого помола, крупах, картофеле, в бобовых, орехах, овощах и фруктах. Потребление достаточного количества продуктов, богатых клетчаткой, играет важную роль в нормализации функции кишечника и может уменьшить симптомы хронических запоров, геморроя, а также снизить риск ишемической болезни сердца и некоторых видов рака.
Таким образом, рациональное питание подразумевает, что белками обеспечивается 10 - 15 %, жирами 15 - 30 %, углеводами 55 - 75 % суточной калорийности. В пересчете на граммы это составит при различной калорийности рациона в среднем – 60 - 80 граммов белка, 60 - 80 граммов жира и 350 - 400 граммов углеводов (на простые углеводы должно приходиться 30-40 г, на пищевые волокна – 16 - 24 г). Белки – 10 - 15 % Жиры – 15 - 30 % Насыщенные жирные кислоты (НЖК) – 7 - 10 % Мононенасыщенные жирные кислоты (МНЖК) – 10 - 15 % Полиненасыщенных жирные кислоты (ПНЖК) – 3 - 7 % Углеводы – 55 - 75 % Сложные углеводы – 50 - 70 % Пищевые волокна – 16 - 24 % Сахара – 5 - 10 % Третий принцип: режим питания Питание должно быть дробным (3 - 4 раза в сутки), регулярным (в одно и то же время) и равномерным, последний прием пищи должен быть не позднее, чем за 2 - 3 часа до сна.
Современная модель рационального питания имеет вид пирамиды. Ориентируясь на нее, Вы сможете составлять сбалансированный рацион на каждый день.
Для обеспечения здорового питания важно придерживаться основных правил, которые позволят составить сбалансированный рацион питания.
29.
Диета № 0. Показания: После операций на органах брюшной полости (не более 3-6 дней), желудочных кровотечений и при необходимости введения пищи через зонд. Цель: Щажение органов пищеварения, низкая калорийность (до 1000 ккал). Пища: жидкая или желеобразная, не вызывающая брожения. Блюда: компот (без фруктов), кисель, некрепкий бульон, жидкая каша, яйцо всмятку, омлет, суфле, пудинг. Режим: 5-6 и более раз в день маленькими порциями.
Диета № 1. Показания: №1а - хронический гастрит с сохраненной и высокой кислотностью в стадии ремиссии; №1б - язвенная болезнь желудка и двенадцатиперстной кишки, гиперацидный и нормацидный гастрит в период обострения, после диеты №0. Цель: механическое, термическое, химическое щажение пищеварительного тракта, снижение рефлекторной возбудимости желудка, обеспечение физиологической потребности в энергии (до 3000 ккал) и пищевых компонентах, предупреждение обострений, репарация поврежденной слизистой. Пища: измельченная, отварная, приготовленная на пару или запеченная без корочки, теплая (20-60ºС). Блюда: подсушенный белый хлеб, супы-пюре овощные и крупяные, молочные; нежирные говядина, телятина, курица, рыба; молоко, творог, сливки, неострый сыр; яйца и блюда из них; некислые овощи и фрукты, чай с молоком или сливками. Запрещаются наваристые мясные, рыбные, грибные бульоны, богатые экстрактивными веществами, острые приправы, щавель, копчености, консервы. Ограничиваются: поваренная соль до 6-12 г, жидкость до 1,5-2 л. Режим: 4-6 раз в день небольшими порциями. После резекции желудка, при демпинг-синдроме – прием пищи через каждые 2,5-3 часа, 6-7 раз в сутки.
Диета № 2. Показания: хронический гипацидный гастрит в стадии обострения, хронические энтерит и колит вне стадии обострения. Цель: полноценное (2800-3000 ккал), умеренно щадящее питание со стимуляцией секторной функции и нормализацией перистальтики кишечника. Пища: в измельченном вареном, тушеном, запеченном или жареном (без корочек) виде, теплая. Блюда: несдобные хлеби печенье,супы на некрепких бульонах, в т.ч. борщ, щи; мясные и рыбные блюда; молочнокислые продукты, творог, сыр, сметана; чай с лимоном, кофе и какао с молоком, разбавленные соки. Исключается или ограничивается пища, долго задерживающаяся в желудке и вызывающая брожение (клетчатка, молоко, бобовые); лук, чеснок, хрен, редька, редис; изделия из сдобного теста, соления, копчения, маринады, консервы, пряности.
Диета № 3. Показания: хронические заболевания кишечника с синдромом раздраженного кишечника; запоры, геморрой, трещины прямой кишки. Цель: полноценное питание (2800-3000 ккал), стимулирующее перистальтику кишечника. Пища, богатая клетчаткой и вызывающая брожение - овощи, бобовые, фрукты, хлеб ржаной или пшеничный с отрубями, молоко. Блюда: овощные супы, щи из свежей капусты; мясо, курица, индейка, рыба вареные или запеченные; яйца (не более 1 в день); овощные гарниры, особенно со свеклой; рассыпчатые каши, особенно гречневая, макароны; сладости, фрукты и ягоды; молочные и молочнокислые продукты, сыры; животные и растительные жиры. Исключаются или ограничиваются: крепкий чай, кофе, белый хлеб, разваренные каши, консервы; крепкий чай и черный кофе, алкогольные напитки. NaCl - 15 г, жидкость - неограниченно. Режим: 3-4 раза в день.
Диеты №№ 4а, 4г. Показания: Острые заболевания кишечника, хронический энтерит (поносы, выраженные диспептические явления). Цель: Ограничение массы и калорийности пищи (до 2500 ккал), механических, химических и термических раздражителей для уменьшения воспалительного процесса и нормализации пищеварения, уменьшение бродильных процессов в кишечнике. Пища: в вареном виде или на пару, протертая. Блюда: белые сухарики,слизистые нежирные супы, каши, паровые котлеты, омлет, нежирный творог, кисель из черники, крепкий чай. Ограничиваются NaCl (8-10 г) и свободная жидкость (до 1,5-2,0 л). Исключаются продукты, вызывающие брожение и усиление перистальтики (молоко, бобовые, богатые клетчаткой овощи). Режим: 5-6 раз в сутки маленькими порциями.
Диеты №№ 4б, 4в. Показания: Гастроэзофагальная рефлюксная болезнь; нарушения функции жевательного аппарата. Цель: Умеренное ограничение механических и химических раздражителей слизистой оболочки и рецепторного аппарата желудочно-кишечного тракта; нормализация пищеварения, уменьшение бродильных процессов в кишечнике. Пища: в вареном виде или на пару, протертая, запеченная или жареная без корочки. Блюда: нежирные супы, каши, паровые котлеты, пудинги, овощные пюре, нежирный творог, кисели, крепкий чай, какао, соки. Ограничивается NaCl (6-8 г) и свободная жидкость (1,5-2 л). Исключаются продукты, усиливающие секреторную и моторную функции кишечника (молоко, бобовые, изделия из сдобного теста), острые закуски, приправы, пряности, консервы. Режим: 5-6 раз в сутки.
Диета № 5. Показания: болезни печени и желчных путей. Цель: Химическое щажение печени при полноценном питании (2800-3000 ккал), нормализация функций печени и желчных путей, улучшение желчеотделения. Пища: отварные, запеченные блюда, обезжиренный творог (содержит метионин), овощи и фрукты, подсушенный хлеб. Блюда: нежирные супы, вываренное нежирное мясо (говяжье, куриное) и рыба; обезжиренные молоко, молочнокислые продукты, творог; Ограничиваются жиры (в основном твердые: масло сливочное – до 20 г), масло растительное – до 50 г, яйца (содержат холестерин и выводящий его холин - липотропное вещество, не более 1 яйца в блюда). Исключаются жареные и очень холодные блюда; пища, богатая экстрактивными веществами, холестерином. Соль - до 10 г, жидкость - 1.5-2.0 л. Режим: 4-5 раз в сутки.
Диета № 5п. Показания: панкреатит острый и хронический, выраженный или в стадии затухающего обострения. Цель: щажение поджелудочной железы. Ограничение всех компонентов питания (до 2500 ккал). Пища в протертом и измельченном виде, сваренная в воде и на пару, запеченная, теплая. Блюда: супы вегетарианские с крупами (манной, овсяной, гречневой, рисом, вермишелью со сливочным маслом (5 г) или сметаной (10 г); отварные нежирные мясо, птица, рыба; обезжиренные молоко, молочнокислые продукты, творог; яйца (≤ 2 шт. в день), омлет; крупы, овощи, фрукты, разбавленные соки; сливочное масло (30 г), растительные масла (10-15 г) в блюда. Исключаются: свежий хлеб, изделия из сдобного теста, жареные, жирные и холодные блюда; пища, богатая экстрактивными веществами, пряности, кофе, какао, алкогольные напитки. Режим: 5-6 раз в сутки.
Диеты №№ 6 и 6о. Показания диеты №6: подагра, мочекислый диатез, камни почек (ураты); диеты №6о – оксалурия и камни почек (оксалаты). Цель: нормализация пуринового обмена, уменьшение эндогенного образования мочевой кислоты и камней. Пища: молочно-растительная, преимущественно с щелочной реакцией продуктов. Кулинарная обработка и температура обычные. Блюда: супы вегетарианские с овощами и крупами, нежирные мясо, рыба и птица; молочные продукты; яйца (1 в день); овощи, фрукты, сладости в повышенных количества; соки, морсы, компоты, квас. Исключаются или ограничиваются мясные, рыбные, грибные бульоны, животные жиры, продукты, содержащие щавелевую кислоту и кальций (мясо, рыба, творог, сыр, щавель, шпинат, цветная капуста, бобовые). Увеличенное потребление жидкости (2-2,5 л). Калорийность и режим питания обычные.
Диеты №№ 7, 7а, 7б, 7в, 7г. Показания: диета №7 - болезни почек (острый и хронический нефрит вне обострения) и мочевыводящих путей, гипертоническая болезнь; 7а - хронический гломерулонефрит с умеренно выраженными, а 7б - с резко выраженными нарушениями азотовыделительной функции почек и азотемией; 7в – то же в стадии затухающего обострения, 7г - без нарушения выделительной функции почек и азотемии. Цель: щажение почек и мочевыводящих путей, уменьшение гипертензии и отеков; улучшение выведения азотистых шлаков, усиление репаративных процессов в гломерулах. Пища: не измельченная; блюда, богатые крахмалом, готовятся на пару или отвариваются без соли; супы вегетарианские с крупами, овощами, фруктами с добавлением сметаны, укропа, петрушки; мясо, птица, рыба нежирные, отваренные (после чего можно запечь, залить желе или слегка обжарить); молоко, кисломолочные продукты, творог, сметана; каши, овощи, фрукты, сладости, жиры животные и растительные. Ограничение белков (до 40-60 г в диетах 7, 7а и 7г, до 20 г – в диетах 7б, 7в), жидкости (до 1-1,5 л); исключение поваренной соли (3-6 г на руки больному при отсутствии отеков и гипертонии), алкоголя, какао, шоколада, кофе, экстрактивных веществ. Увеличение содержания калия в пище (курага, картофель), обогащение рациона витаминами и микроэлементами. Режим обычный.
Диета № 8. Показания: ожирение. Цель: нормализация обмена веществ, устранение избыточных отложений жира. Пища малокалорийная (1200-1800 ккал), богатая клетчаткой, не возбуждающая аппетит (без пряностей и экстрактивных веществ); нежелательна жареная и протертая пища. Блюда: супы овощные, крупяные на нежирном мясном или рыбном бульоне (до 250 г на прием, 2-3 раза в неделю; нежирные мясо, рыба, птица (до 150 г в сутки, молоко (до 250 г в день); обезжиренные кисломолочные продукты, творог (до 200 г в день); каши – гречневая, перловая; овощи – предпочтительно в сыром виде; несладкие фрукты, соки, компоты, некрепкие чай, кофе; сливочное масло (до 15 г в день, растительные масла; хлеб черный или пшеничный с отрубями (100-150 г в день). Ограничиваются: углеводы (моно- и дисахариды), животные жиры, NaCl, жидкость (до 1-1,5 л). Рекомендуются заменители сахара (ксилит, сорбит и др.). Режим: 5-6 раз в сутки небольшими порциями.
Диеты №№ 9, 9а. Показания: сахарный диабет 1-го (№9) и 2-го (№9а) типов. Цель: нормализация углеводного обмена, предупреждение нарушений жирового обмена, снижение калорийности (№9 - до 2000-2500 ккал, №9а – до 1300-1600 ккал в день). Пища вареная, запеченная, реже – тушеная или обжаренная после отваривания. Блюда: супы овощные и крупяные на нежирных мясных, рыбных, грибных бульонах; нежирные мясо и рыба после отваривания; обезжиренные молоко и кисломолочные продукты, нежирные творог и сыр; каши: гречневая, ячневая, пшенная, перловая; бедные углеводами овощи и бобовые; продукты моря; несладкие фрукты и ягоды; сливочное масло (15-20 г в день), растительные масла; хлеб ржаной, белковый пшеничный с отрубями (до 300 г в день); напитки: чай, кофе с молоком, несладкие соки. Исключаются: сахар и сладости, изделия из сдобного теста, белые каши, жирное мясо и колбасы, копчености, сладкие творожные сырки. Ограничиваются: картофель, бананы, макаронные изделия, соленые и маринованные овощи, животные и кулинарные жиры, алкогольные напитки, NaCl (3-5 г в день - №9а). Рекомендуются продукты, богатые липотропными веществами, витаминами, клетчаткой. Режим: 5-6 раз в сутки небольшими порциями.
Диеты №№ 10, 10с, 10и. Показания: заболевания сердечно-сосудистой системы с недостаточностью кровообращения 1-2а степени (№10), атеросклероз, ишемическая болезнь сердца, гипертоническая болезнь (№10с), инфаркт миокарда (№10и). Цель: создание благоприятных условий для кровообращения, щажение сердца, сосудов, почек, нормализация липоидного обмена; улучшение выведения азотистых шлаков и недоокисленных продуктов, недопущение метеоризма. Масса суточного рациона в пределах 2 кг, калорийность - до 2500 ккал в диете №10, до 1300-1600 ккал в диетах №№ 10с, 10и. Пища: измельченная, вареная, слабо соленая или без соли. Блюда: супы вегетарианские, с крупами и овощами; нежирные отваренные мясо и рыба (с последующим запеканием или обжариванием); продукты моря; кисломолочные продукты, творог и блюда из него, сыр; яйца (1 в день всмятку или в омлете); каши, макароны; овощи, фрукты, мед, сладости, компоты, кисели; сливочное и растительные масло; некрепкие чай, кофе, фруктовые и овощные соки; хлеб белый, подсушенный, желательно бессолевой, несдобные печенье и бисквит. Исключаются: вещества, возбуждающие нервную систему, продукты, богатые холестерином или вызывающие метеоризм (изделия из сдобного теста, жирные мясные и рыбные блюда, наваристые бульоны, консервы, икра, соленые сыры, яйца вкрутую и жареные, бобовые, молоко, маринованные и квашеные овощи, грибы, щавель, редька, редис, чеснок, лук, кофе, какао, шоколад, животные жиры, маргарин, острые блюда, крепкие алкогольные напитки). Ограничиваются: NaCl (5-6 г на руки), жидкость (до 1,2 л в диете №10, до 0,8-1 л в №№ 10с, 10и). Рацион обогащается калием, витаминами и липотропными веществами. Диета 10и вводится в «зигзагообразном» режиме. Режим приема пищи: 4-5 раз в день.
Диеты №№ 11, 11м, 11н. Показания: туберкулез, дистрофия (№11), анемия (№11м), нагноительные процессы в легких (№11н). Цель: улучшение состояния питания и иммунореактивности, нормализация обмена веществ, ускорение восстановительных процессов в органах; восстановление кроветворения; борьба с воспалением, стимуляция репарации легочной ткани. Диета повышенной энергетической ценности (≥3000-3500 ккал). Пища, богатая животными белками и жирами, витаминами, кальцием и железом: мясо, рыба, печень, молочные продукты, овощи, фрукты. NaCl - 15 г, жидкость - 1,5 л. Кулинарная обработка - любая. Диета № 10н обогащается липотропными веществами. Блюда: мясные, рыбные, молочные, крупяные, овощные, продукты моря; фрукты, напитки. В диете №11н ограничиваются углеводы и поваренная соль (до 10 г). Режим: 4-5 раз в сутки.
Диета № 12. Показания: неврологические и психические заболевания. Цель: снижение возбудимости центральной нервной системы при сохранении полноценности питания. Калорийность и режим обычные. Пища преимущественно молочно-растительная. Блюда примерно те же, что в диете № 10. Исключаются консервы, икра, соленые сыры, пряности, крепкий чай, кофе, спиртные напитки. NaCl - 10-12 г. Режим: 3-4 раза в день.
Диета № 13. Показания: Острые инфекционные заболевания. Цель: щажение органов пищеварения и сердечно-сосудистой системы, усиление выведения шлаков и токсических веществ. Калорийность - до 2500 ккал. Пища жидкая и пюреобразная, вареная, белково-витаминная. Блюда: супы на некрепких нежирных мясных или рыбных бульонах, крупяные и овощные супы-пюре; котлеты, фрикадельки, суфле; рыба отваренная или в котлетах; кисломолочные продукты, творог, сметана; яйца всмятку и в омлетах; разваренные полужидкие каши на молоке или бульоне; овощи в мелко порубленных салатах, вареные; фрукты, кисели, компоты, желе, соки. Хлеб пшеничный, подсушенный, несдобное печенье. Исключается грубая клетчатка, бобовые, свежий хлеб, выпечка, пряные и острые блюда, грибы, жирное мясо, консервы, копчености, острые овощи, крепкий чай, кофе, какао, шоколад, спиртные напитки. Температура блюд не выше 60о С. Частое питье (всего 2-2,5 л). NaCl - 10-12 г. Режим: 5-6 раз в день.
Диета № 14. Показания: фосфатурия, фосфорно-кальциевые камни почек и мочеточников. Цель: обогащение рациона кислотами, уменьшение фосфатурического диатеза путем ограничения продуктов щелочной реакции, содержащих фосфор и кальций. Калорийность и режим обычные. Ограничение молока и молочных продуктов, овощей и фруктов, богатых кальцием и фосфором. Широкое использование мяса, рыбы и других продуктов, имеющих кислую реакцию. NaCl - 15 г, жидкость - до 2,5 л.
Диета № 15 (общий стол). Показания: заболевания, не требующие определенных диет; для выздоравливающих - перевод больного с ограничительной диеты на рациональное питание. Пища разнообразная, полноценный пищевой рацион с исключением трудно перевариваемых жирных и острых блюд, 2800-2900 ккал. Допускаются все способы кулинарной обработки пищи. NaCl - 15 г, жидкость - 2 л. Режим: 4 раза в день.
Приказом Министерства здравоохранения РФ от 05.08.2003 г. «О мерах по усовершенствованию лечебного питания в лечебно-профилактических учреждениях РФ» даны рекомендации по возможному объединению диетических столов в лечебно-профилактических учреждениях (ЛПУ) в стандартные диеты.
30.
Состав аптечки для экстренной профилактики
парентеральных вирусных гепатитов и ВИЧ-инфекции
(Аптечка «Анти-СПИД»)
1. Спирт этиловый 70%, 100 мл*
2. Раствор йода 5%, 1 флакон
3. Раствор борной кислоты 1%
4. Раствор протаргола 1%
5. Раствор марганцевокислого калия 0,05% (навески сухого марганцевокислого калия по 50 мг)*
6. Дистиллированная вода в емкостях по 100 мл
7. Пипетки стеклянные - 5 шт.
8. Ватные и марлевые тампоны - по 5 шт.
9. Лейкопластырь антисептический - 1 уп.
10. Ножницы металлические
11. Напальчники - 5 шт.
12. Туалетное мыло
13. Раствор хлорамина Б 3% или другой любой дезинфицирующий раствор
14. Промаркированный металлический ящик
Антиретровирусные препараты:
Азидотимидин (ретровир, зидовудин)
Ламивудин (эливир)
Лопинавир/ритонавир (калетра)
Ламивудин+Зидовудин (комбивир)
Запас антиретровирусных препаратов должен храниться с таким расчетом, чтобы их прием мог быть начат в течение первых двух часов после аварии, но не позднее 72 часов.
31.
Контакт с кровью или другими биологическими жидкостями при повреждении кожи (укол, порез):
• Снять перчатки рабочей поверхностью вовнутрь, предварительно обработав их дезсредством.
• Выдавить кровь из ранки под струёй воды, если рана кровоточит (глубокий прокол или порез);
Если прокол поверхностный и выделилась только капля или крови нет вовсе, то выдавливать кровь из ранки нельзя, т.к. поверхностный прокол может перейти в глубокий и произойдёт смешивание крови;
• Вымыть руки с мылом под проточной водой;
• Обработать ранку 70% этиловым спиртом, затем 5% раствором йода; Не тереть!
• На рану наложить пластырь и надеть напальчник
• При необходимости продолжить работу - надеть новые перчатки.
неповрежденной коже:
• Обработать место загрязнения 70% этиловым спиртом:
• Промыть с мылом и повторно обработать спиртом. Не тереть!
Попадание биоматериала на слизистые оболочки:
• Ротовая полость - прополоскать 70% этиловым спиртом;
• Глаза и нос немедленно обработать питьевой водой;
Попадание биоматериала на халат, одежду:
• Снять одежду и замочить в одном из дезрастворов (например, 3% р-р хлорамина);
• Кожу рук или других участков тела при загрязнении обработать 70% этиловым спиртом, промыть водой и повторно обработать спиртом;
• Загрязненную обувь двукратно протереть ветошью, смоченной дезинфицирующим раствором.
В случае возникновения аварийной ситуации медработник обязан:
• После проведения постконтактной профилактики поставить в известность руководство отделения.
• Зарегистрировать ситуацию в «Журнале ВИЧ-аварийных ситуаций».
• В срочном порядке обратиться к врачу - эпидемиологу или лицу, выполняющему его функции территориального центра по профилактике и борьбе со СПИД, или в группу по профилактике и борьбе со СПИД в течение 24 часов, но не позднее 72 часов с момента аварийной ситуации, для решения вопроса о назначении превентивной терапии.
При обращении медработника к врачу-эпидемиологу после аварийной ситуации должен быть представлен «Журнал ВИЧ-аварийных ситуаций, заверенный руководителем отделения.
32.
. Одноразовые шприцы, системы для инфузий, различные катетеры и т.д. сразу же после использования подвергаются дезинфекции с заполнением полостей и внутренних каналов дезинфицирующим раствором.
2. Дезинфекция использованных инструментов одноразового применения, перчаток, материала, проводится:
- Полным погружением в 3% раствор хлорамина на 60 минут или в 0,056% раствор пресепта на 90 минут или в 0,1% раствор пюржавеля на 60 минут в ёмкость из стекла, пластмассы или эмалированную с плотно закрываемой крышкой.
- После дезинфекции использованные изделия медицинского назначения упаковываются в промаркированную герметичную тару для утилизации.
Примечание:






