Изолированные повреждения верхней челюсти встречаются почти в 3-5 раз реже, чем нижней. Обычно они проходят по альвеолярному отростку этой кости, пересекая корни зубов, и являются следствием прямого воздействия травмирующей силы. Линия перелома имеет дугообразный ход и отделяет альвеолярный отросток от тела челюсти (рис. 6.10). Смещения отсутствуют или очень невелики и направлены по ходу действия травмирующей силы. Частота таких повреждений составляет 10-12 % от всех переломов средней зоны лица. Рентгенологически они выявляются с трудом. Извилистость линии перелома, ее прохождение в области корней зубов и отсутствие сущест-
РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ТРАВМАХ 217

Рис 6 10 Перелом альвеолярного отростка верхней челюсти, повреждено дно полости носа, имеются мелкие костные осколки lJ вывихнут из лунки Поврежден межальвеолярный гребень между |_1 и \_2
венного диастаза между фрагментами далеко не всегда позволяют отчетливо увидеть ее. Существенно лучше выявляются эти повреждения при одновременном переломе или вывихе зубов, особенно если они сопровождаются увеличением периодонтальных щелей и нарушением хода корневых каналов.
Наиболее четко эти переломы обнаруживаются на прямых панорамных снимках верхней челюсти. Нередко при подозрении на травму альвеолярного отростка приходится повторять исследования через 2-4 дня, так как рассасывание костной ткани в краевых участках фрагментов приводит к увеличению ширины линии перелома и облегчает диагностику. Легче распознаются травмы в участках челюсти, лишенных зубов. Иногда краевой участок линии перелома приобретает вертикальный ход и проходит через стенку альвеолы. В этих случаях может появиться симптом локального расширения периодонтальной щели в каком-либо участке одной из лунок.
Если повреждения верхней челюсти проходят по дну верхнечелюстной пазухи, на увеличенных панорамных рентгенограммах и ортопантомограммах удается увидеть
| ГЛАВА 6 |

|
не только повреждение сте нок синуса, но и пристеноч- ное утолщение слизистой оболочки или выпот.
| Рис. 6 11. Снимок черепа в полуаксиальной проекции Перелом тела верхней челюсти га границе со скуловой кос тью. Деформация нижнеглазничного края. Перелом обеих носовых костей на разных уровнях без смещения фрагментов |
Изолированные поврежде ния тела верхней челюсти и ее отростков встречаются реже, чем сочетанные пере ломы различных костей средней зоны лица. Лобный отросток верхнечелюстной кости обычно ломается вме сте с телом, но последний перелом выявляется с тру дом. Как правило, повреж денный фрагмент смещается в полость носа, вызывая раз рушение передних решеток и перелом стенки грушевид ного отверстия. Возникает деформация внутренней час ти нижнеглазничного края и нарушение целости дна орбиты. При рентгенологи ческом выявлении таких повреждений особенно эффективны зонограммы, выполненные на ортопантомографе «Зонарк». Они имеют все преимущества перед обзорными снимками, которые даже при сочетании нескольких рентгенограмм в разных проекциях не позволяют увидеть всех линий перелома (рис. 6.11 и 6.12).
Классические переломы костей средней зоны лица по типу Ле Фор I, II, III встречаются в настоящее время редко. Травмы этой области черепа обычно являются следствием транспортных катастроф или производственных аварий, часто комбинируются с повреждениями других отделов лицевого, мозгового черепа и его основания и отличаются большим разнообразием хода линии перелома. Их клинические проявления сочетают в себе не только симптомы нарушения целости костей черепа и мягких тканей лица, но и нарушения функции ряда жизненно важных
РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ТРАВМАХ 219

Рис 6 12. Зонограмма средних отделов лицевого черепа того же больного. Видно смещение скуловой кости внутрь, повреждение нижней стенки верхнечелюстной пазухи, лобного отростка верхней челю сти слева со смещением его внутрь. Повреждение стенок левого решетчатого лабиринта, перелом перегородки носа в верхней и нижней трети. Выявляется пристеночное утолщение слизистой оболочки на наружной и нижней стенках верхнечелюстных пазух и выпот с обеих сторон
органов: зрения, носового дыхания, обоняния, речеобразо-вания и жевания.
Функциональные нарушения в этих случаях обусловлены чаще всего скелетными нарушениями, приводящими к смещению глазного яблока, повреждением воздухонос-ных путей, перерыву нервных стволов, травме мускулатуры. Большая часть больных с этими повреждениями в остром периоде находится в тяжелом состоянии, поэтому их рентгенологическое исследование должно основываться на использовании наиболее простых и эффективных методик.
Максимальные удобства для исследования таких пациентов предоставляет ортопантомограф «Зонарк», который позволяет осуществлять серию различных зонограмм черепа в горизонтальном положении пациента, никуда его не перемещая, а сопоставление клинических показателей и Данных зонографии позволяет разделить переломы средней зоны лица на несколько групп.
| ГЛАВА 6 |

Рис. 6.13. Зонограмма средней зоны лицевого черепа. Перелом скуло-глазнич-ного комплекса справа: оскольчатый перелом скуловой кости, отрыв ее лобного отростка, разрыв скуло-лобного шва, перелом дна орбиты, крыла основной кости вблизи наружной стенки орбиты, нижнеглазничного края, наружной стенки верхнечелюст ной пазухи и утолщение слизистой оболочки в просвете этой пазухи
1. Повреждения скуло-орбитального комплекса. Для них характерны разрыв лобно-скулового шва, нарушение целости наружной стенки орбиты и нижнеглазничного края в наружной его трети. При этом перелом малого крыла основной кости обычно бывает оскольчатым и сопровождается смещением осколков на небольшое расстояние в полость глазницы. Скуловая кость может повреждаться в области тела или целиком отделяться от всех мест своего прикрепления и смещаться вниз, внутрь или кнаружи. В этих случаях возникает максимальное нарушение эстетических пропорций лица (рис. 6.13).
2. Повреждение носо-орбитального комплекса. Для этих переломов характерно нарушение целости носовых костей, внутренней стенки орбиты и слезной кости, перелом перпендикулярной пластинки решетчатой кости, сошника и перегородки носа, продырявленной пластинки и клеток решетчатого лабиринта,
_РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ТРАВМАХ 221

Рис. 6.14. Зонограмма средних отделов лицевого черепа. Повреждение верх ней, внутренней и нижней стенок правой орбиты, решетчатых лабиринтов, костей и перегородки носа, сошника. Дефект чешуи лобной кости. Перелом наружной стенки верхнечелюстной пазухи. Разрыв нижней носовой раковины справа и отрыв средней носовой раковины. Киста левой верхнечелюстной пазухи. Повреждение крыши решетчатого лабиринта и его перпендикулярной пластинки
нарушение целости корня носа и стенок лобной пазухи (рис. 6.14). Из всех повреждений костей средней зоны лица именно эти переломы чаще всего сопровождаются повреждениями основания черепа в области передней черепной ямы и передних клиновидных отростков. Наблюдается также нарушение целости стенок основного синуса, сопровождающееся рентгенологическими проявлениями сфеноидита (рис. 6.15). Такие переломы часто приводят к нарушению слезно-носовых путей, которые можно обнаружить при дакриоцистографии. Иногда при травмах этой локализации наблюдается также нарушение целости верхней стенки орбиты и повреждения чешуи лобной кости. Нижнеглазничный край при этих повреждениях оказывается деформированным в центральном или внутреннем отделах. Линия перелома нередко проходит через стенки нижнеглазничного отверстия, что сопровождается нарушением чувствительности кожи щеки.
| ГЛАВА 6 |

|
| Рис. 6.15. Перелом носо-орбитального комплекса, дефект теменной кости. По вреждение дна клиновидной пазухи, сфеноидит |
Обе вышеперечисленные группы переломов, как правило, приводят к нарушению целости костей орбитального дна и могут вызывать опускание глазного яблока, вплоть до его смещения в верхнечелюстную пазуху. Перелом костей дна орбиты не всегда удается различить даже на серии то-мограмм. При панорамной зонографии он обнаруживается всегда, но не обязательно в полном объеме. На панорамной зонограмме средних отделов лицевого черепа симптомом повреждения орбитального дна в переднем отделе является значительная деформация нижнеглазничного края, его
смещение или дефект костного контура (см. рис. 6.13 и 6.14). Если повреждены центральные и задние отделы орбитального дна, заметно видоизменяется и деформируется дугообразная выпуклая кверху линия, являющаяся отображением и крыши верхнечелюстного синуса. При костных дефектах в этой стенке линия орбитального дна исчезает совсем или на каком-то отрезке. В ней могут обнаруживаться просветления, нарушения плавной выпуклости или непрерывности, картина осколков. В ряде случаев более наглядными являются зонограммы, выполненные на более глубоком от поверхности кожи срезе — 25 мм. Клинические повреждения орбитального дна сопровождаются симптомом диплопии, либо постоянной, либо возникающей при взгляде вверх, вниз, по сторонам. Смещение глазного яблока выявляется при послойной рентгенографии по появлению дополнительной тени в верхней половине верхнечелюстного синуса, отчетливо выявляющейся при сохранении воздушности пазухи. При обширных переломах стенок орбиты в ряде случаев
РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ТРАВМАХ 223
целесообразно производить зонограммы, на которых отображаются отверстия зрительных нервов и могут быть обнаружены нарушения кольцевидной тени этого отверстия. На этих снимках также хорошо очерчивается верхнеглазничная щель, изменение ширины которой свидетельствует о переломе тонких костных стенок в области вершины пирамиды.
Переломы средней зоны лица чаще бывают двусторонними, но ход линии перелома на каждой стороне отличается асимметричностью. Верхнечелюстные пазухи нередко вовлекаются в процесс вследствие нарушения целости их стенок, излияния крови в полость, что в дальнейшем приводит к развитию гайморита. Частота повреждений стенок грушевидного отверстия, носовых раковин и клеток решетчатого лабиринта приводит к нарушению оттока содержимого из верхнечелюстных синусов и хронизации их воспаления. Нередко повреждается и лобная пазуха, однако воспаления ее слизистой оболочки возникают реже и не носят хронического характера.
На протяжении ряда лет мы сопоставляли результаты использования у больных с переломами костей средней зоны лица панорамной зонографии, традиционных способов рентгенографии (в полуаксиальной проекции и эксцентрической прямой проекции для зоны орбит) и томографии с интраоперационными находками. Оно показало преимущества панорамной зонографии, которая выявляет от 90 до 94 % всех повреждений костей средней зоны лица, объективно передает направление смещения фрагментов, удобна при выполнении. Более уязвима панорамная зонография при распознавании повреждений внутренних стенок глазниц, которые сопровождаются лишь изменением интенсивности тени этой стенки или нарушают ее непрерывность, что заметно, если тонкие костные фрагменты имеют достаточно большие дефекты.
У группы больных проведено сопоставление результатов использования панорамной зонографии, компьютерной томографии и интраоперационных данных. Обнаружено, что преимуществом КТ является более четкая и наглядная демонстрация переломов внутренней стенки глазницы, иногда задних отделов решетчатого лабиринта, а также Деталей повреждения основания черепа. В остальном дан-
| ГЛАВА 6 |

|
—k ^^в ные обеих методик совпа-
^^^ ^^^В дают, что подчеркивает
^^& ^^^Н ценность панорамной зо-
^^^& ^^^^Н нографии, отличающейся
^^^В ^^^^^| простотой и удобством
^^^и ^^^^^1 выполнения, быстрым
^^^fi. ^^^^^H предоставлением инфор-
^^В^_ ^^^^^В мации и низкой лучевой
^^^IH|L ^^^^^H нагрузкой на пациентов.
^^НвИ^В ^^Я^^В Среди одиночных по-
^^^Ц^^^В /^.f^^f^l вреждений костей сред-
^^———Нг ^^В^^Н неи зоны лица преобла-
^^^^Шш ' ^^^^Ц дают переломы носовых
^^^ИИг J^^^^^B костей и скуловой дуги
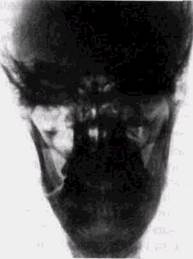
^^ИНг ^^^^И (рис- 6Л6»д " б; 1-26)-
^И——" ч^^^НВ Диагностика первых
| Рис. 6.16. Электрорентгенограммы. Перелом носовых костей |
•iJ^^^^^ll сложностей не представ-б ^flHIHH ляет, если имеется сме щение фрагментов. Ма лоопытные специалисты могут ошибочно прини мать за линию перелома
швы между носовыми костями. При дифференциальной диагностике следует учитывать, что линии перелома шире межкостных швов, имеют более прямолинейный ход и четкие контуры. Если повреждение скуловой дуги сопровождается смещением фрагментов в ее средней части, нарушается открывание рта. Соприкосновения отломков скуловой дуги с венечным отростком, которое авторы считают причиной нарушения движения нижней челюсти, не происходит.
Изолированные повреждения скуловой кости обычно возникают на месте действия прямой травмирующей силы и имеют характер компрессионного перелома ее тела. Если одновременно повреждается место шва, соединяющего скуловую и верхнечелюстную кости, нарушается целость нижнеглазничного отверстия, возникают повреждения нижнеглазничного нерва с парестезией кожи щеки и смещения глазного яблока.
Переломы костей средней зоны лица требуют диагностики в кратчайшие сроки с возможно более точным опреде-
_ РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ТРАВМАХ 225
лением всего объема скелетных повреждений, так как спа-яние фрагментов осуществляется в значительно более короткие сроки, чем в других отделах скелета, и даже при наличии смещения фрагментов. В результате возникают деформации и нарушения функций различных органов, лечение которых требует обширных костно-реконструктив-ных и пластических операций. Как показывают рентгенологические данные и результаты оперативного лечения больных с посттравматическими деформациями, костная консолидация смещенных фрагментов отсутствует, и между отломками образуются соединительнотканные сращения, позволяющие в отдаленные периоды после травмы увидеть ход линий перелома.
Травматический гайморит, сопровождающий переломы костей средней зоны лица, диагностируется только при послойной рентгенографии, так как отечность мягких тканей щечной области может симулировать затемнение придаточной пазухи на обзорной рентгенограмме. Для выявления выпота исследование необходимо осуществлять в вертикальном положении головы пациента. Поэтому при отсутствии аппарата, позволяющего проводить вертикальную линейную томо- или зонографию придаточных пазух, можно пользоваться ортопантомографией. Следует изучать состояние не только верхнечелюстных, но и других придаточных пазух носа, воспаление которых сопутствует посттравматическому гаймориту.
Рентгенодиагностика переломов лицевого черепа у детей имеет ряд особенностей и нередко трудна вследствие мало-симптомности и нехарактерности клинической картины. Трудности оценки создают постоянно меняющиеся особенности формирования зачатков зубов и отсутствие у детей больших смещений фрагментов, поэтому нередко приходится тщательно сопоставлять рентгенологические картины симметричных отделов лицевого черепа.
Для детского возраста считаются характерными поднад-костничные переломы и надломы. Но и типичные переломы со смещением фрагментов не являются чрезвычайной редкостью. Поднадкостничные переломы чаще встречаются у детей младших возрастных групп и особенно характерны для первых трех лет жизни. Чаще встречаются одиночные повреждения.
| ГЛАВА 6 |
Изолированные повреждения подбородочного отдела нижней челюсти возникают в месте приложения действующей силы. При этом большого расхождения отломков не наблюдается, что объясняется уравновешивающей силой тяги жевательной мускулатуры, действующей в одинаковой степени на обе половины кости. Линия перелома обычно проходит не строго по центру подбородка, а отклоняется, огибая подбородочный бугор.
Одинарные переломы тела нижней челюсти у детей возникают вследствие прямого приложения силы и сопровождаются смещением отломков в тех случаях, когда линия перелома проходит вертикально. Меньший отломок, как правило, смещается кверху и разворачивается внутрь, а больший — вниз, назад и в сторону перелома. Степень смещения фрагментов увеличивается по мере удаления перелома от центра нижней челюсти. Прикус значительно нарушается. При косом или зигзагообразном направлении линии перелома смещения отломков может и не быть.
Использование компьютерной томографии при повреждениях лицевого черепа, особенно костей средней зоны лица, позволяет детально продемонстрировать не только весь объем скелетных повреждений, но и обнаружить повреждения зрительного нерва, глазного яблока, глазодви-гательных мышц, тканей мозга. Более наглядно определяются травмы внутренней стенки орбиты и задних отделов решетчатого лабиринта (рис. 6.17, а и б). В то же время при сопоставлении результатов компьютерной томографии и панорамной зонографии при переломах костей средней зоны лицевого черепа существенных различий в распознавании скелетных повреждений не определяется.
Заживление костной ткани после повреждения — сложный биологический процесс, который проходит несколько стадий. В течение первых 5-7 дней происходит рассасывание некротизированных участков кости в краевых отделах костных фрагментов. В его осуществлении принимает участие излившаяся в область перелома кровь. Нарушения кровотока, вызванные сдавлением сосудов и отечной жидкостью, способствуют развитию остеопоротической перестройки в краевых участках костных фрагментов. Одновременно начинаются разрастания мезенхимальной ткани, склеивающей костные отломки. В рентгенологическом
РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ТРАВМАХ 227
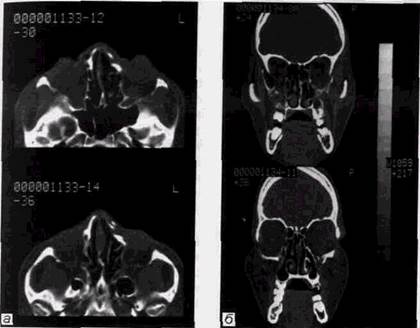
Рис. 6.17. Компьютерные томограммы больных с переломом зон: а— скуло-орбита^ьной; б — носо-орбитальной. Видны скелетные повреждения, смещение левого глазного яблока, повреждение зрительного нерва
изображении эта стадия характеризуется увеличением диастаза между фрагментами и появлением неровности и зон остеопороза краевых участков. Именно поэтому при сомнении в наличии перелома снимки следует повторить через 2-5 дней, когда картина повреждения становится более очевидной. Этот прием особенно целесообразно использовать при затруднениях в обнаружении изолированных повреждений альвеолярных отростков.
В течение последующих 10-45 дней происходит формирование провизорной костной мозоли, которая образуется рыхлой соединительной тканью, фиксирующей костные фрагменты. В толще ее формируется остеоидная ткань. Одновременно отмечается пролиферация клеток периоста и эндоста. Наличие мелких отломков стимулирует превращение мезенхимальных элементов в остеоидную ткань и фор-
| ГЛАВА 6 |

|
мирование будущей костной мозоли. Рентгенологически эта фаза характеризуется постоянством ширины линии перелома, отсутствием смещения фрагментов, постепенно нарастающей четкостью и ровностью их контуров (рис. 6.18 и 6.19). К концу второго месяца от момента травмы остеоидная костная мозоль обызвествля-ется, превращаясь в костную.
| Рис. 6.18. Перелом нижней челюсти в области угла справа. Снимок выполнен через 1 сутки после травмы. Плоскость перелома широкая, контуры неровные |
Период декальцинации краевых зон костных отлом-ков, занимающий первые 2 недели, не сопровождается изменениями уровня Са и Р в плазме крови, однако эти микроэлементы в большом количестве накапливаются в области повреждения. Деминерализация тесно связана с сосудистой гиперемией, которая возникает под воздействием гистаминов и ацетилхолина, выделяющихся при повреждении. Начиная с 7-8-го дня в крови растет уровень алкалин-фосфатазы — фермента, выделяющегося хрящевыми клетками и остеобластами. Ее показатели могут увеличиваться в 6-7 раз против нормы, что свидетельствует об усиленном костеоб-разовании. Под воздействием фермента в жидкости, омывающей концы поврежденной кости, резко возрастает уровень Са. Увеличение уровня алкалин-фосфатазы длится около 10 недель — весь период активного формирования остеоидной или хрящевой ткани.
Процесс заживления переломов не ускоряется введением избыточных количеств кальция извне. Сокращения сроков заживления можно достигнуть, лишь воздействуя на стадию декальцинации и устраняя факторы, удлиняющие ее, в частности бездействие, плохую фиксацию отлом-ков.
РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ТРАВМАХ 229
|
| Рис. 6.19. Снимок того же больного через 35 дней после травмы. Плоскость перелома существенно сузилась, контуры фрагментов ровные. Видны пери-остальные костные мостики |
В поздних стадиях полнота и совершенство заживления переломов зависят от уровня кровоснабжения области повреждения и функциональной нагрузки.
При неосложненном течении процессов заживления и отсутствии большого диастаза между фрагментами к концу третьего месяца от момента травмы образование костной мозоли завершается. Однако формирование ее на этом не заканчивается, и в последующие 5-6 месяцев происходит количественная и структурная перестройка мозоли с реорганизацией соответственно строению данной анатомической области. При этом избыточные количества костной ткани рассасываются, формируется функциональное направление костных балок в соответствии со статико-ди-намическими условиями.
Первые рентгенологические симптомы образования костной мозоли появляются в основании нижнечелюстной кости в виде обызвествления, образующего нежные костные мостики, перекидывающиеся через линию перелома. На остальном протяжении костное спаяние фрагментов нижней челюсти проявляется нарастающей нечеткостью их границ и появлением облаковидной тени мозоли, наслаивающейся на линию перелома. Интенсивность ее постепенно нарастает. Линия перелома остается видной на рентгенограммах на протяжении многих месяцев, а иногда и более года.
На закономерность динамики течения первых этапов заживления повреждений в рентгенологическом изображении влияет в основном полнота иммобилизации фрагментов и величина диастаза между ними. Сроки образования
| ГЛАВА 6 |
и перестройки костной мозоли существенно короче у лиц молодого возраста. На последние этапы оказывает также воздействие общее состояние организма, наличие функциональной нагрузки.
Заживление повреждений костей различного типа отличается известными особенностями. Наиболее выраженными регенераторными потенциалами обладает надкостница, поэтому сращение костей, имеющих достаточно активный периост, происходит в более короткие сроки. Кости средней зоны лицевого черепа часто срастаются за счет преимущественной эндоосальной мозоли. Спаяние фрагментов соединительной тканью осуществляется относительно быстро — в течение 2-3 недель, даже при наличии неустраненных смещений. Вместе с тем, как показывает исследование больных с посттравматическими деформациями, дальнейшее превращение соединительнотканной мозоли в костную при диастазе фрагментов не происходит, и даже через много лет на рентгенограммах хорошо виден ход линии перелома.
При недостаточно плотном соприкосновении фрагментов нижней челюсти или сохранении их подвижности «мягкая» мозоль превращается в костную через длительно существующую хрящевую стадию, и сроки заживления переломов также возрастают. Наиболее быстрой динамикой заживления отличаются повреждения мыщелкового отростка, при которых уже через 3-4 месяца линия перелома рентгенологически не выявляется. Как показали наши исследования, проведенные совместно с А. С. Кокоткиной (1969), рентгенологическая перестройка костной мозоли у лиц, страдающих активным пародонтитом, существенно запаздывает по сравнению с больными, имеющими неизмененный пародонт.
Особенности заживления повреждений различного типа заставляют рекомендовать следующую схему динамического рентгенологического наблюдения за больными: при переломах нижней челюсти первый снимок, произведенный сразу после травмы, дублируется после фиксации фрагментов. Второе исследование при переломах нижней челюсти осуществляется через 5-7 дней, а в последующем через 2 недели, полтора месяца и с интервалами в 2-3 месяца. В поздние сроки контролируется состояние височно-ниж-
_ РЕНТГЕНОЛОГИЧЕСКОЕ ИССЛЕДОВАНИЕ ПРИ ТРАВМАХ 231
нечелюстных суставов. При переломах костей средней зоны лица контрольная рентгенограмма осуществляется после репозии отломков, а затем через 3-4 недели. При наличии травматического гайморита послойные снимки могут делаться с более коротким интервалом. Естественно, появление клинических признаков какого-либо осложнения в корне меняет данную схему наблюдения. Следует указать, что при наличии тепловизора динамика течения воспаления придаточных пазух хорошо контролируется термограммами. У детей интервалы между снимками сокращаются под контролем клинических показателей.
Осложнением переломов, помимо деформаций различного типа и анкилозов височно-нижнечелюстных суставов, могут быть хронические воспалительные поражения различных пазух, включая основную, которые при переломах костей средней зоны лица наблюдаются, по нашим данным, почти в 30 % случаев.
ГЛАВА 7






