Весенний конъюнктивит - весенний катар - занимает особое место. Весенний конъюнктивит имеет выраженную сезонность. В подавляющем большинстве случаев он встречается у школьников и молодых людей в возрасте до 20 лет. Чаще болеют лица мужского пола. Этиология и патогенез болезни неясны. Имеются данные о том, что одной из причин весеннего катара бывают повышенная солнечная инсоляция, различные аллергены.
Заболевание начинается исподволь. Дети, обычно мальчики, с конца февраля начинают жаловаться на некоторую зрительную утомляемость, покраснение, чувство тяжести и постоянного зуда век. Во время солнечной погоды у таких детей появляются светобоязнь и слезотечение. Длительное пребывание детей "на солнышке" приводит ко все более многочисленным жалобам и в особенности на нестерпимый зуд. К осени субъективные явления уменьшаются и дети чувствуют себя вполне здоровыми. Однако с наступлением жарких и солнечных дней они вновь начинаютьявлять прежние жалобы. Так продолжается из года в на протяжении 10—15 лет.
Заболевание проявлется утолщением и некоторой отечностью век, симулируя частичный птоз; глазная щель сужена. Глаза кажутся сонными, а видимая часть конъюктивы глазного яблока представляется несколько мутноватой, матовой. В зависимости от локализации и выраженности процесса условно различают тарзальную, бульбарную, лимбальную, роговичную, смешанную формы весеннего конъюнктивита. Чаще встречаются пальпебральная и смешанная формы заболевания.
Конъюнктива век приобретает матовый молочный с несколько синюшным (фиолетовым) оттенком, а остальные отделы слизистой оболочки могут иметь неизмененную розовую окраску. В области хрящевой части конъюктивы верхнего века обнаруживается бугристость в виде дельных выростов (возвышений), отдаленных друг от друга глубокими бороздками. Эти разрастания увеличиваются и приобретают различную форму и размеры, напоминая по виду "булыжную мостовую". Если в процесс вовлекаются другие отделы, на них появляется аналогичная бугристость, она менее выражена. В случаях поражения лимба в нем образуется плотное опухолевидное желеобразное кольцо, роговица изменяется лишь в единичных случаях, и тогда ней на границе с лимбом отмечаются белесоватые или серовато-желтоватые с перетяжками возвышения.
Лечение весеннего конъюнктивита. Первая врачебная помощь и дальнейшее лечение весеннего конъюнктивита направлены прежде всего на устранение мучительного зуда в области глаз. Некоторое облегчение дают инстилляции новокаина (5% раствор) и димексида (15—30% раствор), промывание глаз 2—4% растворами уксусной кислоты (2—3 капли разведенной уксусной кислоты на 10 мл дистиллированной воды), раствором перманганата калия (1:5000), водными растворами бриллиантового зеленого и метиленового синего (0,02%), инстилляции 0,25% раствора сульфата цинка с гидрохлоридом адреналина (10 капель 0,1% раствора на 10 мл). Однако наибольший эффект наступает после инстилляции растворов, назначения мазей и инъекций глюкокортикоидов (1% суспензия и мазь кортизона; 0,5% мазь гидрокортизона, 0,5% раствор адрезона; 0,3% раствор преднизалона, 1% раствор дексаметазона и др.). Рекомендуется гипосенсибилизирующая терапия (димедрол, супрастин, тавегил и др.). В особенно упорных случаях назначают рентгенотерапию (излучение Букки), лазеротерапию (гелий-неоновая), криотерапию, фонофорез с алоэ, лидазой.
Цветное зрение,проверка
пособность глаза к восприятию цветов на основе чувствительности к различным диапазонам излучения видимого спектра. Это функция колбочкового аппарата сетчатки
Можно условно выделить три группы цветов в зависимости от длины волны излучения: длинноволновые — красный и оранжевый, средневолновые — желтый и зеленый, коротковолновые — голубой, синий, фиолетовый. Все многообразие цветовых оттенков (несколько десятков тысяч) можно получить при смешении трех основных цветов — красного, зеленого, синего. Все эти оттенки способен различить глаз человека. Это свойство глаза имеет большое значение в жизни человека. Цветовые сигналы широко используют на транспорте, в промышленности и других отраслях народного хозяйства. Правильное восприятие цвета необходимо во всех медицинских специальностях, в настоящее время даже рентгенодиагностика стала не только черно-белой, но и цветной.
Идея трехкомпонентности цвето-восприятия впервые была высказана М. В. Ломоносовым еще в 1756 г. В 1802 г. Т. Юнг опубликовал работу, ставшую основой трехкомпонентной теории цветовосприятия. Существенный вклад в разработку этой теории внесли Г. Гельмгольц и его ученики. Согласно трехкомпонентной теории Юнга — Ломоносова — Гельмгольца, существует три типа колбочек. Каждому из них свойствен определенный пигмент, избирательно стимулируемый определенным монохроматическим излучением. Синие колбочки имеют максимум спектральной чувствительности в диапазоне 430—468 нм, у зеленых колбочек максимум поглощения находится на уровне 530 нм, а у красных — 560 нм.
 В то же время цветоощущение есть результат воздействия света на все три типа колбочек. Излучение любой длины волны возбуждает все колбочки сетчатки, но в разной степени (рис. 4.14). При одинаковом раздражении всех трех групп колбочек возникает ощущение белого цвета. Существуют врожденные и приобретенные расстройства цветового зрения. Около 8 % мужчин имеют врожденные дефекты цветовосприятия. У женщин эта патология встречается значительно реже (около 0,5 %). Приобретенные изменения цветовосприятия отмечаются при заболеваниях сетчатки, зрительного нерва и центральной нервной системы.
В то же время цветоощущение есть результат воздействия света на все три типа колбочек. Излучение любой длины волны возбуждает все колбочки сетчатки, но в разной степени (рис. 4.14). При одинаковом раздражении всех трех групп колбочек возникает ощущение белого цвета. Существуют врожденные и приобретенные расстройства цветового зрения. Около 8 % мужчин имеют врожденные дефекты цветовосприятия. У женщин эта патология встречается значительно реже (около 0,5 %). Приобретенные изменения цветовосприятия отмечаются при заболеваниях сетчатки, зрительного нерва и центральной нервной системы.
В классификации врожденных расстройств цветового зрения Криса—Нагеля красный цвет считается первым и обозначают его "протос" (греч. protos — первый), затем идут зеленый — "дейтерос" (греч. deuteros — второй) и синий — "тритос" (греч. tritos — третий). Человек с нормальным цветовосприятием — нормальный трихромат.
Аномальное восприятие одного из трех цветов обозначают соответственно как прот-, дейтер- и тритано- малию. Прот- и дейтераномалии подразделяют на три типа: тип С — незначительное снижение цветовое приятия, тип В — более глубокое нарушение и тип А — на грани утраты восприятия красного или зеленого Цвета.
Полное невосприятие одного из трех цветов делает человека дихроматом и обозначается соответственно как прот-, дейтер- или тританопия (греч. ап — отрицательная частица, ops, opos — зрение, глаз). Людей, имеющих такую патологию, называют прот-, дейтер- и тританопами. Невосприятие одного из основных цветов, например красного, изменяет восприятие других цветов, так как в их составе отсутствует доля красного.
Крайне редко встречаются монохромоты, воспринимающие только один из трех основных цветов. Еще реже, при грубой патологии колбочкового аппарата, отмечается ахромазия — черно-белое восприятие мира. Врожденные нарушения цветовосприятия обычно не сопровождаются другими изменениями глаза, и обладатели этой аномалии узнают о ней случайно при медицинском обследовании. Такое обследование является обязательным для водителей всех видов транспорта, людей, работающих с движущимися механизмами, и при ряде профессий, когда требуется правильное различение цветов.
Оценка цветоразличительной способности глаза. Исследование проводят на специальных приборах — аномалоскопах или с помощью полихроматических таблиц. Общепринятым считается метод, предложенный Е. Б. Рабкиным, основанный на использовании основных свойств цвета.
 Цвет характеризуется тремя качествами:
Цвет характеризуется тремя качествами:
· цветовым тоном, который является основным признаком цвета и зависит от длины световой волны;
· насыщенностью, определяемой долей основного тона среди примесей другого цвета;
· яркостью, или светлотой, которая проявляется степенью близости к белому цвету (степень разведения белым цветом).
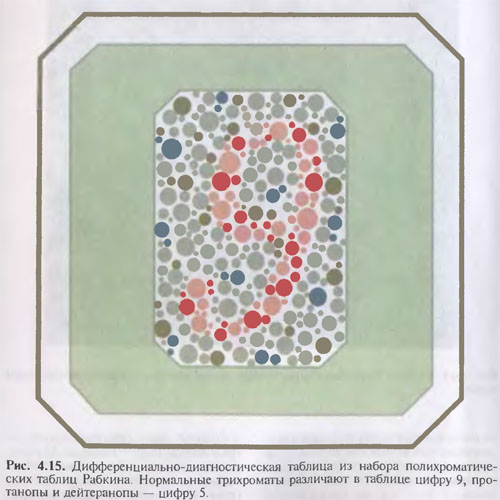
Диагностические таблицы построены по принципу уравнения кружочков разного цвета по яркости и насыщенности. С их помощью обозначены геометрические фигуры и цифры ("ловушки"), которые видят и читают цветоаномалы. В то же время они не замечают цифру или фигурку, выведенную кружочками одного цвета. Следовательно, это и есть тот цвет, который не воспринимает обследуемый. Во время исследования пациент должен сидеть спиной к окну. Врач держит таблицу на уровне его глаз на расстоянии 0,5—1 м. Каждая таблица экспонируется 5 с. Дольше можно демонстрировать только наиболее сложные таблицы (рис. 4.15, 4.16).
При выявлении нарушений цветоощущения составляют карточку обследуемого, образец которой имеется в приложениях к таблицам Рабкина. Нормальный трихромат прочитает все 25 таблиц, аномальный трихромат типа С — более 12, дихромат — 7-9.
5)Строение зрит нерва. вторая пара черепных нервов, представляющая собой начальный отдел зрительного пути. Он образован аксонами зрительно-ганглиозных нейроцитов ганглионарного слоя сетчатки глазного яблока. По развитию зрительный нерв, так же как и сетчатка, является частью мозга, чем отличается от других черепных нервов.
Зрительный нерв начинается в области зрительной части сетчатки (pars opticae retinae) диском, или соском, зрительного нерва (discus n. optici), выходит из глазного яблока через решётчатую пластинку склеры, в глазнице направляется назад и медиально, затем проходит через костный зрительный канал (canalis opticus) в полость черепа. В зрительном канале он располагается сверху и медиально от глазничной артерии (a. ophthalmica). После выхода из зрительного канала на основании мозга оба зрительных нерва образуют неполный зрительный перекрёст (chiasma opticum) и переходят в зрительные тракты (tractus opticus). Таким образом, нервные волокна зрительного нерва непрерывно продолжаются до наружного коленчатого тела. В зрительном нерве различают четыре отдела:
· внутриглазной (интрабульбарный) — от начала зрительного нерва до выхода его из глазного яблока;
· орбитальный (ретробульбарный) — от места выхода зрительного нерва из глазного яблока до входа в зрительный канал;
· внутриканальный — соответствует длине зрительного канала;
· внутричерепной (интракраниальный) — от места выхода из зрительного канала до хиазмы.
6)Методы просветления бельм роговицы кератопластику (обычно послойную - пересадку роговицы) применяют при кератитах и изъязвлениях роговицы, которые не поддаются медикаментозному лечению. Кератопротезирование - замена мутной роговицы искусственными протезами. Благодаря специально разработанной технике ранее обреченные на слепоту больные получают возможность снова видеть. При бельме, возникшем после тяжелых химических и термических ожогов, ввиду развития возможных осложнений - сомнительный.
Пересадку роговицы производят под микроскопом с оптической, лечебной, мелиоративной, тектонической, косметической и рефракционной целями.
Также лечением на данный момент является лазерная хирургия глаза, бельмо полностью удаляется без вреда для глаза, период реабилитации минимальный.
7)Дакриоаденит,этиология,лечение ЭТИОЛОГИЯ Пусковой механизм развития острого дакриоаденита - эндогенные инфекции: бактерии (стафилококк, стрептококк), вирусы (эпидемического паротита, герпеса, цитомегаловируса, Эпстайна-Барр, инфекционного мононуклеоза) КЛИНИЧЕСКАЯ КАРТИНА
Характеризуется образованием припухлости, гиперемией кожи век в наружном отделе верхнего века, болевыми ощущениями в области слёзной железы, развитием птоза (рис. 26-3).Глазное яблоко может быть смещено книзу и кнутри с ограничением подвижности кверху кнаружи, возможно развитие экзофтальма. Отмечают гиперемию и отёк бульбарной конъюнктивы в верхненаружном отделе. При оттягивании верхнего века наблюдают увеличение пальпебральной части слёзной железы. Заболевание сопровождается лихорадкой и увеличением регионарных лимфатических узлов.
Острый дакриоаденит обычно продолжается от 1 до 3 нед.
ДИАГНОСТИКА
Основывается на клинической картине, определении функциональных показателей слёзной железы по тестам Ширмера I и II, проведении гистологического исследования биоптата слёзной железы с обнаружением очагов локальной инфильтрации, содержащих CD4, CD8 и B220 клетки (в соотношении CD4+CD8= 1+2), КТ орбиты, ультразвуковом пространственном исследовании слёзной железы, при котором на сканограмме визуализируют значительно увеличенную в размерах орбитальную часть слёзной железы. Осложнением острого дакриоаденита может быть образование абсцесса слёзной железы.
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Проводят с ячменём, от которого острый дакриоаденит отличается наличием болей в области слёзной железы, смещением глазного яблока, увеличением регионарных лимфоузлов, абсцессом верхнего века и орбитальным целлюлитом.
ЛЕЧЕНИЕСистемное применение антибиотиков, антигистаминных и противовоспалительных препаратов. Используется местное введение в область слёзной железы противовоспалительных средств. Контроль над проводимой терапией даёт сонографическое исследование слёзной железы и определение её функционального состояния. При развитии абсцесса его вскрывают с последующим дренированием и наложением гипертонических повязок.
Хронический дакриоаденит
Может быть следствием острого процесса или возникать самостоятельно.
ЭТИОЛОГИЯ
Хронические инфекции: туберкулёз, сифилис, бруцеллёз, системные заболевания - синдром и болезнь Шегрена, саркоидоз, болезнь Микулича. Заболевание может быть как односторонним, так и двусторонним. При аутоиммунной природе дакриоаденита в патологический процесс вовлекаются слюнные железы (болезнь Микулича, болезнь Шегрена), увеличиваются лимфатические узлы.
КЛИНИЧЕСКАЯ КАРТИНА
Характеризуется отсутствием признаков активного воспаления. В области проекции слёзной железы наблюдают припухлость, плотную и нередко болезненную при пальпации. Цвет кожных покровов верхнего века не изменяется. Пальпебральная часть слёзной железы увеличена в размерах. При определении функционального состояния слёзной железы отмечают снижение показателей основного и рефлекторного компонентов слезопродукции. Гистологическая картина характеризуется наличием хронического воспаления вокруг протоков и венул, атрофией ацинусов. Инфильтраты содержат CD4+, CD18+, В220+ и клетки апоптоза.
Для туберкулёзного дакриоаденита при биопсии ткани железы характерно наличие туберкулёзных бугорков с гигантскими клетками; гистоморфологические исследования слёзных желез при болезни Микулича указывают на лимфоидную гиперплазию ткани железы. Проведение дополнительных лабораторных и иммунологических исследований позволяет уточнить этиологию заболевания и определить тактику лечения. Например, положительная реакция Манту и Пирке указывает на туберкулёзную природу заболевания, наличие специфических антител - на аутоиммунный характер дакриоаденита.
ЛЕЧЕНИЕсновой лечения хронического дакриоаденита считают коррекцию основного заболевания, которую проводят совместно со специалистами соответствующего профиля. Местная терапия заключается в проведении физиотерапевтических процедур, инстилляциях антибиотиков и стероидов.
8)Причины травматической глаукомы,диагностика, Контузии и проникающие ранения глазного яблока могут вызвать острое повышение внутриглазного давления и вторичную глаукому несколькими способами. Кровотечение в ткани глазницы может привести к острому экзофтальму и резкому подъему внутриглазного давления. У такого больного необходимо немедленно осмотреть глазное дно, чтобы исключить артериальный глазной пульс (лучше всего видимый в области диска зрительного нерва) - признак угрозы окклюзии сосудов при высоком внутриглазном давлении. В этом случае требуется неотложная декомпрессия глазницы, обычно путем латеральной кантотомии или удаления нижней стенки глазницы (максиллярной орбитотомии).
Внутриглазное кровотечение также иногда приводит к острому подъему внутриглазного давления. Кровь и тканевой детрит могут засорить трабекулу, а крупный сгусток - вызвать зрачковый блок.
Чтобы снизить внутриглазное давление, назначают препараты, подавляющие продукцию водянистой влаги (бета-адреноблокаторы или ингибиторы карбоангидразы), а при необходимости - осмотические средства (глицерин, маннитол). Если внутриглазное давление не снижается, переднюю камеру глаза промывают в условиях операционной.
Серповидноклеточная аномалия и серпо-видноклеточная анемия часто осложняются гифемой; в этих случаях обычно рекомендуют раннее хирургическое вмешательство.
У лиц, перенесших травму глаза, повышается риск вторичной глаукомы в будущем. У них возможно повреждение трабекулы, а при разрыве ресничного тела деформируется радужно-роговичный угол, что также сопровождается повышением внутриглазного давления. Болезнь часто протекает бессимптомно, подобно хронической открытоугольной глаукоме, и больные могут долго не замечать нарушения зрения.
9)Виды косоглазия. 1. Сходящееся косоглазие (синоним - эзотропия), при котором косящий глаз отклоняется в сторону переносицы. Патология обычно появляется в раннем возрасте. Нередко возникает при дальнозоркости средней или высокой степени.
2. Расходящееся косоглазие (синоним экзотропия), при котором косящий глаз отклоняется в сторону виска. Причиной такого вида косоглазия может быть миопия средней или высокой степени, особенно в раннем детском возрасте, травмы, инфекционные заболевания, испуг.
3. Вертикальное косоглазие, при котором глаз косит кверху или книзу.
4. Атипичные и сочетанные виды косоглазия – редко встречающиеся формы заболевания, связанные с генетическими нарушениями (такими как синдром Дауна, синдром Мебиуса, синдром Крузона и пр.).
Содружественное косоглазие часто возникает у лиц с высокой степенью дальнозоркости (преимущественно сходящееся косоглазие) или миопии (преимущественно расходящееся косоглазие). При этой форме косоглазия отклоняться могут оба глаза попеременно, при этом угол отклонения оптической оси (величина девиации) остается одинаковым, подвижность глаз во всех направлениях сохранена.
Паралитическое косоглазие может появиться в любом возрасте, обычно ему предшествует травма, отравление, токсикоз. Причиной паралитического косоглазия также могут быть инфекционные заболевания, опухоли, гематомы или сосудистые заболевания. Патология односторонняя, характерно ограничение или невозможность движения косящего глаза в сторону измененной глазодвигательной мышцы. Характерными признаками являются двоение, головокружения, вынужденное положение головы при взгляде на предмет (для компенсации двоения).
10)Отек квинке век.орбиты. диагностика,лечение
Отек век аллергический (или ангионевротический); болезнь Квинке — характеризуется появлением ограниченного или разлитого, одно- или двухстороннего отека век и часто сопровождается отечностью кожи и слизистой оболочки в других областях. Отек может переходить на щеку, угол рта и опускаться на шею. Если отек распространяется на ткани орбиты, то появляется экзофтальм. Боли или болезненности при ощупывании нет. Перед отеком может появиться сильный зуд. Отечная ткань не плотная, кожа над ней бледная. Этот невоспалительный отек всегда появляется быстро и через несколько часов так же быстро исчезает, но часто рецидивирует.
ПРИЧИНЫ ОТЕКА КВИНКЕ
Данное заболевание имеет аллергическую природу и связано с нарушением вегетативной иннервации и проницаемости сосудистой стенки. Ангионевротический отек век является реакцией немедленного типа.
У женщин ангионевротический отек часто появляется в период менструаций; у некоторых больных возникает при гипофункции щитовидной железы.
Также острый отек век может быть вызван укусами насекомых или некоторыми лекарствами.
Ангионевротический отек век (отек Квинке) часто бывает у детей младшего возраста.
ЛЕЧЕНИЕ АНГИОНЕВРОТИЧЕСКОГО ОТЕКА ВЕК
Десенсибилизирующие и антигистаминные средства системно.
Применение антигистаминных и кортикостероидных капель и мазей местно






