Травматология
область клинической медицины, изучающий патогенез механических повреждений опорно-двигательного аппарата и разрабатывающая методы их диагностики, лечения и профилактики
Травма (греч. trauma – повреждения) – одномоментное воздействие внешнего фактора, вызывающее в тканях местные анатомические и функциональные нарушения, сопровождающиеся общими реакциями организма.
Травматизм – совокупность травм на определенной территории (в стране, городе) или среди определенного контингента людей (в сельском хозяйстве, на производстве, в спорте)
Ортопедия (от греч. ortos – прямой, правельный, paedia – воспитание) – наука о распознавании и лечении нарушений развития, повреждений и заболеваний опорно-двигательного аппарата и их последствий.
При травме причиной происходящих в организме изменений является воздействие внешнего фактора.
Характер фактора:
- механическая сила;
- высокая или низка температура (термический фактор)
- электрический ток;
- радиоактивное излучение;
- химические вещества.
Предметом травматологии в настоящее время по существу является диагностика и лечение механических повреждений мягких тканей и костей, то есть опорно-двигательного аппарата.
Особенности:
- Повреждения внутренних органов обычно рассматриваются в частной хирургии, так как методы их диагностики и лечения довольно специфичны и прежде всего определяются особенностями расположения, строения и функции поврежденных органов. Пациенты с повреждениями внутренних органов обычно лечатся в соответствующих профильных отделениях. Пациентов с повреждениями головного и спинного мозга лечат в отделении нейрохирургии, с повреждениями органов брюшной полости — в отделениях экстренной или абдоминальной хирургии, с повреждениями органов грудной полости — в отделениях экстренной или торакальной хирургии, с повреждениями органов мочевыводящей и половой системы — в отделениях урологии или гинекологии и т. д.
- Все травмы в зависимости от наличия повреждения покровных тканей делят на открытые и закрытые.
Организация травматологической помощи
Оказание травматологической помощи складывается из следующих звеньев:
1. Первая помощь. Оказание первой помощи может производиться как врачом или средним медицинским персоналом (врач или фельдшер скорой помощи или медпункта на предприятии), так и другими людьми в порядке само- и взаимопомощи. Навыками оказания первой помощи кроме медицинских работников должны владеть представители милиции, пожарной охраны, военнослужащие, водители транспортных средств.При оказании помощи на месте происшествия можно произвести транспортную иммобилизацию, обезболивание, наложить повязку, но особенно велика роль выполнения мероприятий по остановке кровотечения и проведению базовой сердечно-легочной реанимации, так как фактор времени играет первостепенное значение для сохранения жизни пострадавшего.
2. Эвакуация в медицинское учреждение. Обычно эвакуацией пострадавших занимается служба скорой помощи, реже их могут транспортировать представители милиции или частные лица (при дорожно-транспортных происшествиях). При эвакуации пострадавшего в тяжелом состоянии важно быстрее доставить его в стационар, но при этом нельзя забывать и о проведении противошоковых мероприятий, обезболивании и транспортной иммобилизации, если к их выполнению есть соответствующие показания.
3. Амбулаторное лечение. Амбулаторное лечение травматологических больных производится в специализированных травматологических пунктах. Они оснащены всем необходимых для выполнения рентгеновского исследования, первичной хирургической обработки раны, наложения обычных и гипсовых повязок. Первичная амбулаторная помощь может быть оказана в приемном покое травматологического стационара в том случае, если после обследования пациента не выявлено показаний к его госпитализации.
4. Стационарное лечение. Стационарное лечение травматологических больных осуществляется в специализированных отделениях городских и районных больниц, в клиниках кафедр травматологии и ортопедии медицинских вузов, в НИИ травматологии и ортопедии.
5. Реабилитация. Особенностью заболеваний и повреждений опорно-двигательного аппарата является длительность лечения и восстановления утраченных функции. В связи с этим возрастает роль реабилитации. Реабилитация проводится травматологических стационарах, травматологических пунктах и поликлиниках по месту жительства пациентов. Существует множество специальных реабилитационных центров и санаториев, где предусмотрена возможность проведения комплекса реабилитационных мероприятий.
Закрытие повреждения мягких тканей
1. Ушиб
Ушиб – закрытое механическое повреждение мягких тканей и органов без видимого нарушения их анатомической целостности.
Механизм возникновения: Ушиб – следствие падения с большой высоты или удара, нанесенного тупым предметом, обладающим малой кинетической энергией. Наиболее часто ушибу подвергаются поверхостно расположенные мягкие ткани – кожа и подкожная клетчатка.
Диагностика: Основным клиническим проявлением при ушибе – боль, припухлость, гематома и нарушение функции поврежденного органа.
Боль возникает сразу в момент получения травмы и может быть весьма значительной, что связано с повреждением большого числа болевых рецепторов. B течение нескольких часов боль стихает, а ее дальнейшее появление связано с нарастанием гематомы. Практически сразу после повреждения становится заметной припухлость, болезненная при пальпации, без четких границ, постепенно переходящая в неизмененные ткани. Припухлость нарастает в течение нескольких часов, что связано с развитием травматического отека и воспалительных изменений. Время проявления гематомы (кровоизлияния) зависит от ее глубины. При ушибе кожи и подкожной клетчатки гематома становится видна практически сразу. При более глубоком расположении гематома может проявиться снаружи в виде кровоподтека лишь на 2-3-и сутки. Нарушение функции при ушибе происходит обычно не сразу, а по мере нарастания гематомы и отека. При этом возникают ограничения в активных движениях, что связано с выраженным болевым синдромом.
Лечение: Для уменьшения развития гематомы и травматического отека как можно раньше следует местно применить холод и покой. Для этого к месту повреждения прикладывают пузырь со льдом, который желательно держать с перерывами в течение первых суток. При спортивных травмах с той же целью применяют опрыскивание кожи в области повреждения хлорэтилом. При повреждении конечности ее можно поместить под холодную проточную воду и забинтовать мокрым бинтом. Для уменьшения движений при ушибах в области суставов накладывают давящую повязку. Начиная с 2-3-х суток для ускорения рассасывания гематомы и купирования отека применяют тепловые процедуры.
2. Растяжение
Растяжением (distorsio) называется повреждение тканей с частичными разрывами при сохранении анатомической непрерывности.
Механизм возникновения: Растяжение обычно встречается при резком, внезапном движении. Механизм травмы заключается в воздействии сил с противоположными направлениями или создается действием силы при фиксированном органе, конечности.
Диагностика: Клиническая картина при растяжении напоминает ушиб с локализацией в области суставов. Здесь также наблюдается боль, припухлость и гематома, а нарушение функции сустава выражено еще в большей степени, чем при ушибе. Боль возникает сразу в момент получения травмы и может быть весьма значительной, что связано с повреждением большого числа болевых рецепторов. B течение нескольких часов боль стихает, а ее дальнейшее появление связано с нарастанием гематомы. Практически сразу после повреждения становится заметной припухлость, болезненная при пальпации, без четких границ, постепенно переходящая в неизмененные ткани. Припухлость нарастает в течение нескольких часов, что связано с развитием травматического отека и воспалительных изменений. Время проявления гематомы (кровоизлияния) зависит от ее глубины. При ушибе кожи и подкожной клетчатки гематома становится видна практически сразу. При более глубоком расположении гематома может проявиться снаружи в виде кровоподтека лишь на 2-3-и сутки. Нарушение функции при ушибе происходит обычно не сразу, а по мере нарастания гематомы и отека. При этом возникают ограничения в активных движениях, что связано с выраженным болевым синдромом.
Лечение: Для уменьшения развития гематомы и травматического отека как можно раньше следует местно применить холод и покой. Для этого к месту повреждения прикладывают пузырь со льдом, который желательно держать с перерывами в течение первых суток. При спортивных травмах с той же целью применяют опрыскивание кожи в области повреждения хлорэтилом. При повреждении конечности ее можно поместить под холодную проточную воду и забинтовать мокрым бинтом. Для уменьшения движений при ушибах в области суставов накладывают давящую повязку. Начиная с 3-х суток для ускорения рассасывания гематомы и купирования отека применяют тепловые процедуры.
3. Сотрясение
Сотрясением (commotio) называется механическое воздействие на ткани, приводящее к нарушению функционального их состояния без явных анатомических разрушений.
Основное внимание уделяют сотрясению головного мозга. В nocледнее время стали говорить о важных функциональных изменениях при сотрясении органов грудной полости. Диагностика и лечение сотрясений внутрь органов рассматриваются в соответствующих разделах частной хирург. Патологические изменения, возникающие при воздействии сотрясем мышцы, кости, суставы и нервы, имеющие место при длительной работе с вибрирующими инструментами, получили название «вибрационная болезнь» и рассматриваются в курсе профессиональной патологии.
4. Разрыв
Разрывом (ruptura) - закрытое повреждение тканей или органа с нарушением их анатомической целостности.
| Разрыв связок | Разрыв мышц | Разрыв сухожилий |
| Разрыв связок - самостоятельное повреждение сопровождать более серьезные повреждения (вывих или перелом). Разрыв связок наиболее часто происходит в области голеностопного или коленного сустава. При этом наблюдается боль, отек, гематома, а также значительное нарушение функции сустава. Разрыв связок коленного сустава часто сопровождается развитием гемартроза (при повреждении внутрисуставных крестообразных связок) Наличие крови в суставе определяют с помощью симптома баллотирования надколенника (охватывают сустав кистями, при этом I пальцам кистей надавливают на надколенник и пальпаторно ощущают плавающее-пружинящее его смещение), а также при рентгенографии (расширение суставной щели). Лечение: охлаждение в течение суток и обеспечении покоя. Для этого применяют тугое бинтование, а в некоторых случаях и наложение гипсовой лонгеты. К осторожным движениям приступают через 2-3 нед после травмы, постепенно восстанавливая нагрузки. При гемартрозе производят пункцию сустава с эвакуацией излившийся крови. При накапливании крови в дальнейшем пункции могут повторятся, но это требуется довольно редко. После пункции накладывают гипсовую лонгету на 2-3 нед, а затем начинают реабилитацию. | Разрывы мышц обычно наблюдаются при чрезмерной нагрузке (воздействие тяжести, быстрое сильное сокращение, сильный удар по сокращенной мышце).
При повреждении пострадавший ощущает сильнейшую боль, после чего появляется припухлость и гематома в зоне разрыва, полностью утрачивается  функция мышцы. Наиболее часто встречаются разрыв четырехглавой мышца бедра, икроножной мышцы, двуглавой мышцы плеча.
Различают:
При неполном разрыве наблюдается гематома и выраженная болезненность в зоне повреждения. Лечение обычно состоит в охлаждении (1-е сутки), создании покоя в положении расслабления мышцы на 2 нед (гипсовая лонгета).
При полном разрыве - пальпаторное определение дефекта («провала», «западения») в мышце в зоне повреждения, что связано с сокращением разорванных концов мышцы. В зоне дефекта определяется гематома.
Лечение полных разрывов — оперативное: мышцы сшивают, после чего необходима иммобилизация в положении расслабления сшитой мышцы на 2-3 нед (гипсовая повязка). Восстановление функции и нагрузок осуществляют под контролем методиста по лечебной физкультуре. функция мышцы. Наиболее часто встречаются разрыв четырехглавой мышца бедра, икроножной мышцы, двуглавой мышцы плеча.
Различают:
При неполном разрыве наблюдается гематома и выраженная болезненность в зоне повреждения. Лечение обычно состоит в охлаждении (1-е сутки), создании покоя в положении расслабления мышцы на 2 нед (гипсовая лонгета).
При полном разрыве - пальпаторное определение дефекта («провала», «западения») в мышце в зоне повреждения, что связано с сокращением разорванных концов мышцы. В зоне дефекта определяется гематома.
Лечение полных разрывов — оперативное: мышцы сшивают, после чего необходима иммобилизация в положении расслабления сшитой мышцы на 2-3 нед (гипсовая повязка). Восстановление функции и нагрузок осуществляют под контролем методиста по лечебной физкультуре.
| Механизм разрывов сухожилии такой же, как и при разрыве мышц. Разрыв (отрыв) сухожилий обычно происходит либо в месте прикрепления к кости, либо в месте перехода мышцы в сухожилие. Наиболее часто возникают разрывы сухожилий разгибателей пальцев кисти, ахиллова сухожилия, длинной головки двуглавой мышцы плеча. При разрыве сухожилия больные жалуются на умеренную боль, отмечается локальная болезненность и припухлость в области сухожилия, полностью выпадает функция соответствующей мышцы (сгибание или разгибание) при сохранении пассивных движений. Лечение разрывов сухожилий оперативное: сухожилия сшивают с помощью специальных швов, после чего на 2-3 нед производят иммобилизацию с помощью гипсовой повязки в положении расслабления соответствующей мышцы, а затем постепенно приступают к реабилитации. |
5. Синдром длительного сдавления
Синдромом длительного сдавления, или краш-синдромом (от англ. crash — авария, крушение) - своеобразное патологическое состояние, обусловленное длительным (более 2-4 ч) сдавлением мягких тканей.
После ликвидации воздействия механического фактора возникает травматический токе вследствие попадания в общий кровоток большого количества продуктов распада поврежденных тканей. До освобождения от сдавления эти продукты не могут поступить в общий кровоток, значительно снижен болевой синдром, поэтому состояния пострадавших часто остается удовлетворительным («период мнимого гополучия»).
Клиника. В клиническом течении выделяют три периода:
¶ нарастание отека и сосудистой недостаточности (1-4-е сутки);
¶ острая почечная недостаточность (3-14-е сутки);
¶ реконвалесценция.
В первом периоде сразу после освобождения конечности отмечаете бледность, множественные ссадины. Затем довольно быстро начинает появляться и прогрессирует отек, конечность становится багрово-синюшной отчетливо определяются зоны некрозов, появляются пузыри с серозным и геморрагическим содержимым, отмечаются признаки нарушения артериального кровообращения (тромбозы сосудов мелкого и среднего калибра). Больные жалуются на сильные распирающие боли, значительно страдает общее состояние: слабость, озноб, тахикардия, ↓ АД, лихорадка. При большом объеме повреждения развивается типичная картина шока. При выводе больного из состояния шока на первое место выступает картина острой почечной недостаточности: моча бурого цвета, количество ее резко снижается, увеличенная концентрация в плазме крови креатинина и мочевины. При благоприятном течении заболевания после отторжения (удаления) некротических тканей и восстановления жизнеспособности оставшихся тканей, а также нормализации функции почек наступает выздоровление.
Лечение: Сразу после освобождения конечности от сдавления (или даже до этого) на нее накладывает эластический бинт, а затем и транспортную шину для замедления поступления в кровоток токсических продуктов, проводят противошоковые мероприятия (введение наркотических анальгетиков, переливание плазмозамещающих растворов).
При поступлении в стационар назначают мощную дезинтоксикационную антибактериальную терапию. Местно производят обработку ран, первичную некрэктомию, новокаиновую блокаду, важным является создание гипотермии в течение первых 1-2 суток — пузыри со льдом укладывают на всю конечность.
При наступлении второго периода (периода почечной недостаточности) необходимы полная ликвидация всех погибших тканей (вплоть до ампутации конечности), а также своевременное экстракорпоральное очищение крови (гемодиализ).
Вывихи
Вывих (luxatio) - стойкое полное смещение суставных концов костей, при котором утрачивается возможность соприкосновения суставных поверхностей.
Подвывих — неполное смещение суставных поверхностей.
Классификация
¶ Врожденный вывих бедра встречается у 16 из 1000 новорожденных. Односторонние вывихи бывают несколько чаще, чем двусторонние. Чаще болеют девочки.
Различают три формы (степени) врожденного вывиха бедра:
- Врожденная дисплазия тазобедренного сустава (предвывих) - вертлужная впадина плоская, скошена, но головка бедра в сустав центр соответствует центру вертлужной впадины.
2. Подвывих бедра — на фоне деформации вертлужной впадины головка бедра смещается кнаружи и кверху, нарушается ее центровка, но головка остается в суставе.
3. Вывих бедра — головка бедра не только децентрирована, но и выходит за пределы суставной впадины.
Диагностика: Диагноз врожденного вывиха бедра должен быть поставлен непосредственно после родов до выписки новорожденного из родильного дома. Диагностика вывиха в возрасте больше года проста: ребенок позже начинает ходить, при одностороннем вывихе отмечается хромота, при двустороннем - «утиная походка».
Симптомы вывиха:
1. Ограничение отведения в тазобедренном суставе. Определяется при положении ребенка на спине путем отведения ног при сгибании в коленном и тазобедренном суставах. В норме возможность отведения - 90°, с возрастом уменьшается, доходя к 9 месяцам до 50°.
2. Симптом щелчка (Маркса—Ортолани). Определяют аналогичным способом: при отведении ног происходит вправление вывиха, сопровождающееся характерным щелчком. В связи с особенностью мышечного тонуса у маленьких детей определяется в возрасте от 1 до 3 мес.
3. Асимметрия кожных складок. Является косвенным признаком, так как может иметь место и в норме, без вывиха бедра.
4. Деформация конечности (укорочение, наружная ротация, выступание большого вертела). Обязательным компонентом диагностики врожденного вывиха бедра является рентгеновское исследование.
Лечение:
Консервативное лечение. Лечебную физкультуру, применяют широкое пеленание (в положении отведения бедер). Лечение продолжают в течение 4-5 мес. Под постоянным давлением головки бедра и росте ребенка вертлужная впадина углубляется, укрепляются мышцы и связки сустава. При ранней диагностике вывиха бедра используют специальные шины и кроватки, обеспечивающие фиксацию бедер в положении отведения (положение Лоренца I— II — III» шина ЦИТО, Волкова и пр.), при этом сохраняется определенный объем движений, что препятствует развитию асептического некроза головки бедра и атрофии мышц.
Хирургическое лечение. Хирургическое лечение показано при поздней диагностике вывиха и неэффективности консервативного лечения. Применяют разнообразные вмешательства: открытое вправление вывиха, паллиативные и реконструктивные операции. После них обычно развивается тяжелый коксартроз, что требует тотального эндопротезирования тазобедренного сустава (полная замена сустава искусственным).
¶ Травматические вывихи возникают при воздействии на сочленяющиеся кости определенной механической силы. При этом кроме самого вывиха обычно происходит разрыв капсулы сустава и связок. Частота вывихов связана с видом сустава, особенностями сочленяющихся поверхностей, объемом движений, прочностью и выраженностью вспомогательного аппарата. Наиболее часто встречается вывих плеча (до 50-60 % всех вывихов). Травматические вывихи могут быть открытые (при наличии повреждений кожных покровов, сообщающихся с полостью сустава или суставными поверхностями) и закрытыми.
Механизм травмы: Обычно вывихи возникают вследствие непрямой травмы (падение на вытянутую или согнутую конечность, удар при фиксированной конечности), а также вследствие чрезмерного сокращения мышц. Вывихнутой считают периферическую часть конечности по отношению к центральной. Исключениями являются вывих акромиального конца ключицы и вывихи позвонков.
Диагностика: Вывих диагностируется при наличии следующих данных:
Þ травма в анамнезе с характерным механизмом;
Þ болевой синдром;
Þ деформация в области сустава и изменение оси конечности, при этом суставной конец может пальпироваться или быть виден на глаз в
необычном для него месте;
Þ вынужденное, специфичное для каждого вывиха положение конечности, изменение длины конечности (чаще — укорочение);
Þ отсутствие активных и резкое ограничение пассивных движений в суставе;
Þ «пружинящая фиксация»: при пассивном движении, попытке выведения конечности из вынужденного положения отмечается эластическое, пружинящее сопротивление, а затем она вновь принимает исходное положение.
Обязательным компонентом диагностики является рентгеновское исследование. Оно помогает уточнить характер вывиха (направление смещения периферического суставного конца), но и позволяет выяснить, не сопровождается ли вывих внутрисуставными переломами или отрывом сухожилий с участками костной ткани, что существенно меняет тактику лечения.
Лечение:
Первая помощь при вывихе заключается в транспортной иммобилизации и введении анальгетиков при выраженном болевом синдроме. Для вправления вывиха пострадавшего как можно быстрее следует доставить в травматологический пункт или приемный покой больницы, имеющей дежурную травматологическую службу.
Вправление вывиха
Производит специалист — врач-травматолог. Вправление вывиха тем проще, чем мельче поврежденный сустав и чем меньше времени прошло с момента травмы. Обычно вывих вправляют вдвоем: помощник фиксирует проксимальный суставной конец (туловище, проксимальный сегмент конечности), а врач-травматолог осуществляет тягу за дистальную часть конечности, совершая этом специальные движения, определяемые локализацией вывиха и характером смещения дистального суставного конца. При вправлении вывиха раздается характерный щелчок, и восстанавливаются в объеме пассивные движения в суставе.
После вправления необходимо повторить рентгеновское исследование, чтобы убедиться в устранении вывиха и отсутствии повреждений костей в зоне сустава.
Способ Гиппократа—Купера. Пострадавший лежит на спине. В садится рядом и обеими руками захватывает кисть, а пятку своей ноги помещает в подмышечную впадину пострадавшего и надавливает ею на сместившуюся во впадину головку плеча, осуществляя одновременную тягу вниз по оси конечности. При этом раздается щелчок, и головка плеча вправляет суставную впадину.
Способ Кохера. Применяется преимущественно у лиц молодого возраста. Пациент лежит на спине, вывихнутая рука выступает за край стола. Помощник врача фиксирует надплечье. Способ состоит из последовательного выполнения четырех этапов:
1-й этап — врач берет двумя руками за локоть и предплечье и при сгибании в локтевом суставе в 90° приводит плечо к туловищу и осуществляет тягу вниз по оси конечности.
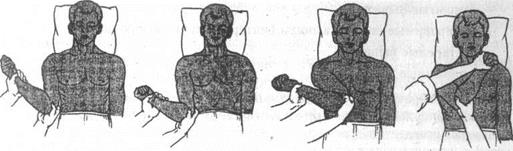 2-й этап — продолжая тягу по оси конечности, врач ротирует плечо кнаружи до тех пор, пока предплечье не встанет во фронтальную плоскость. Нередко после выполнения этого этапа раздается щелчок и вывих вправляется. Если вправления не произошло, манипуляции продолжают.
2-й этап — продолжая тягу по оси конечности, врач ротирует плечо кнаружи до тех пор, пока предплечье не встанет во фронтальную плоскость. Нередко после выполнения этого этапа раздается щелчок и вывих вправляется. Если вправления не произошло, манипуляции продолжают.
3-й этап — сохраняя ротацию кнаружи и тягу по оси, предплечье поднимают вверх и вперед, продвигая прижатый локоть больного к средней линии и кверху.
4-й этап — предплечье используют как рычаг и производят резкую ротацию плеча кнутри, забрасывая кисть на противоположный плечевой сустав пострадавшего.
После выполнения 4-го этапа раздается щелчок и восстанавливается объем пассивных движений.
Способ Джанелидзе. Пострадавшего укладывают на стол так, чтобы его край находился на уровне подмышечной впадины, при этом поврежденная рука свободно свисает вниз. Под голову подставляют отдельный столик. В таком положении пациент должен находиться 15-20 мин. За это время под действием веса конечности наступает постепенное расслабление мышц плечевого сустава, что облегчает последующие манипуляции по вправлению вывиха (такой же принцип используется при вправлении вывиха бедра). После этого врач захватывает согнутое под прямым углом предплечье двумя руками и производит тягу вниз, сочетая ее с вращательными движениями. При этом происходит вправление вывиха.






