При диабете II типа основной акцент в вопросе питания определяется тем, что больной должен похудеть или не набрать лишний вес. Следовательно, диета должна быть низкокалорийной (при наличии ожирения — не более 1000–1200 ккал в сутки), и больной должен иметь представление о продуктах с точки зрения их калорийности. Разумеется, надо знать и то, какие продукты повышают и не повышают сахар, как распределить углеводы равномерно по приемам пищи, но подсчитывать их по таблице 11.3 нет необходимости.
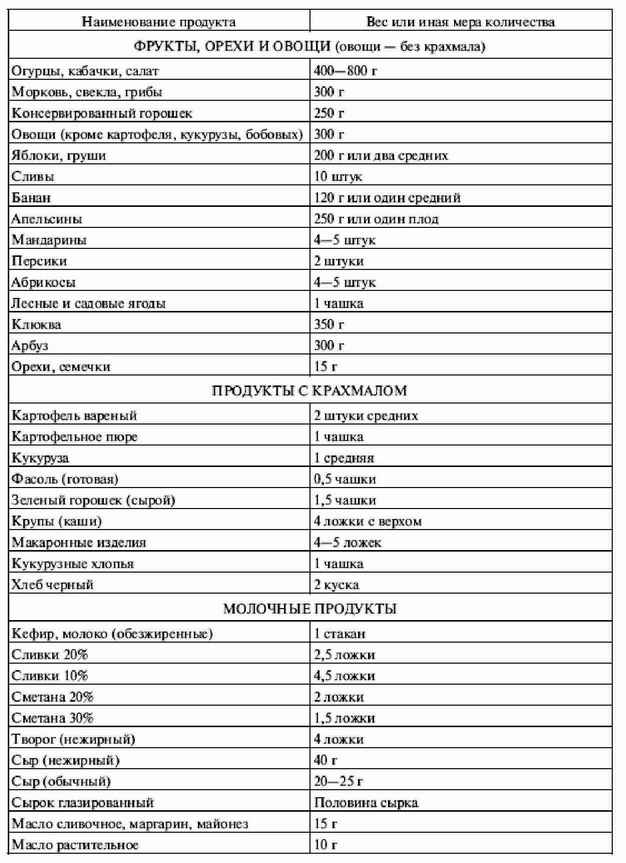
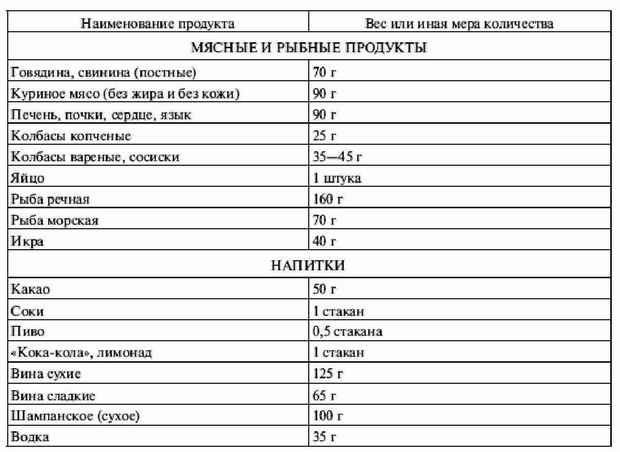
В данном случае нужна таблица 11.5, в которой приводятся количества различных продуктов, содержащих сто килокалорий.
Таблица 11.5. Количества продуктов, содержащих 100 ккал
Дадим рекомендации для больных ИНСД.
В случае диабета II типа больной может есть столько же белков, как и здоровые люди; жиры — в ограниченном количестве, лучше — растительного происхождения; углеводы подсчитывать в ХЕ не надо, но следует потреблять их дробными порциями.
Если у больного избыточный вес, ему необходима низкокалорийная диета. В этом случае гораздо важнее подсчитывать не хлебные единицы, а число килокалорий, введенных с пищей (это делается с помощью таблиц 11.2 и 11.5).
Необходимо помнить об угрозе для сосудов, которую представляет избыток циркулирующего в крови холестерина. Эту проблему мы подробнее рассмотрим в следующем разделе, а сейчас отметим, что не стоит есть продукты с повышенным содержанием холестерина. Поэтому надо ограничить животный жир, а вместо него ввести в рацион питания растительные масла. Сметану и творог лучше есть нежирные, употреблять сыр сулгуни и брынзу вместо голландского и российского, пить молоко с содержанием жира 0,5 % (желательно витаминизированное); норма сливочного масла в день — 10–15 г (лучше есть маргарин). Мясо и рыба рекомендуются нежирные, отваренные или тушеные (в них добавляется меньше жиров при готовке).
Орехи и семечки нужно есть в меру, помня о том, что они богаты жирами. Яйца — не более одного в день, а лучше — одного в два-три дня (желтки слишком богаты холестерином). При приготовлении мучных блюд (блинов, пирогов, домашней лапши, пельменей и т. д.) нужно использовать ржаную муку или ее смесь с пшеничной — что, кстати, является давней российской традицией.
Теперь давайте ознакомимся с диетами, рекомендованными двумя врачами одному и тому же больному примерно в одно и то же время, в 1986 году (диабет II типа, пациент без признаков ожирения, с нормальным уровнем холестерина).
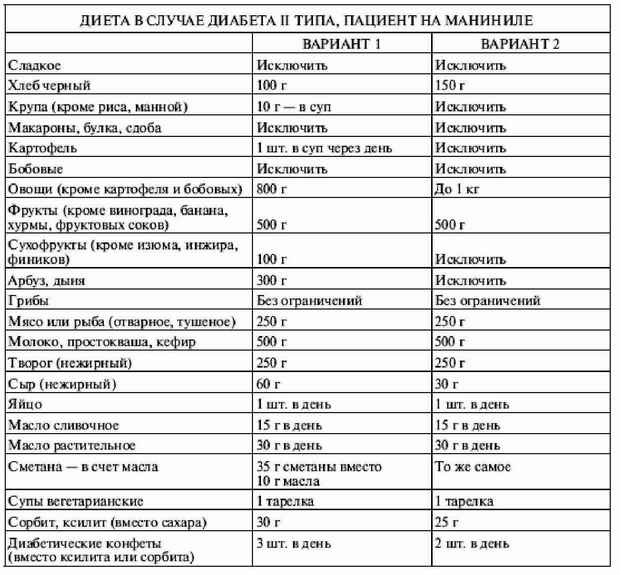
В общем и целом эти диеты равноценны по калорийности и дают пример типичного состава питания при диабете II типа. В первом варианте диеты меньше хлеба, зато допускается немного картошки, крупы и сухофруктов; второй вариант диеты более жесткий, хотя в нем рекомендуется шесть кусков хлеба вместо четырех. Однако напомним, что эти диеты составлены в 1986 году, когда выбор продуктов питания был гораздо более скудным, чем теперь. На наш взгляд, вторая диета предпочтительнее, но ее стоит откорректировать таким образом: крупа (каша гречневая, овсяная) — 4–6 столовых ложек; бобовые — 8 столовых ложек раз в два-три дня; фрукты — не более 300 г в день; одно яйцо два раза в неделю; вместо сливочного масла — маргарин или масло с пониженным содержанием жиров.
Чем отличается от этих вариантов диеты питание больного диабетом I типа? Прежде всего большим разнообразием продуктов и блюд. Рекомендованы каши гречневая и овсяная, можно есть дыню, арбуз, бобовые и иногда — картофель, можно съесть банан или немного ананаса, можно есть изделия из теста — блины, оладьи, пельмени и т. д.; наконец, можно есть больше углеводов при дополнительной подколке инсулином или без нее, смотря по ситуации. В некоторых случаях «можно» заменяется словом «нужно» и даже «жизненно необходимо» — при интенсивной физической нагрузке. Однако предупредим, что увеличение дозы инсулина с целью поесть сладкого или поесть больше обычного — опасный путь, ведущий к излишней полноте либо ожирению.
Несмотря на ограниченный набор рекомендованных продуктов, из них можно приготовить много вкусных блюд; рецепты некоторых приведены в Приложении.
Проблема холестерина
Как говорилось в разделе 2, холестерин — жироподобное вещество из группы стеринов, которое входит в состав животных тканей, способствует образованию бляшек в кровеносных сосудах и ведет к атеросклерозу. Но это очень примитивный подход, а на самом деле ситуация с холестерином более сложная.
Холестерин не является чисто отрицательным фактором — на самом деле это вещество играет важную роль в функционировании человеческого организма.
Холестерин необходим для роста и развития клеточных тканей (он регулирует проницаемость стенок клеток), а также для синтеза в коже витамина D и гормонов надпочечников и половых желез. Так что, как видите, холестерин не пугало, а жизненная необходимость.
Кроме холестерина, в крови присутствует еще один вид жиров — триглицериды. Холестерин и триглицериды разносятся кровью по всему организму, к тем его частям, где в них имеется нужда, но их молекулы не могут перемещаться в кровотоке самостоятельно, а как бы «цепляются» к переносчикам-липопротеидам. Для нас существенны два типа липопротеидов: ЛПНП (липопротеиды низкой плотности), которые, собственно, переносят холестерин, и ЛПВП (липопротеиды высокой плотности), удаляющие холестерин из артерий и «сбрасывающие» его в печень, где происходит его окончательное «уничтожение». Холестерин в составе ЛПНП — «плохой» холестерин, так как в процессе транспортировки по сосудам он может прилипать к их стенкам, в результате чего сечение сосуда уменьшается, что затрудняет кровоток. Холестерин в составе ЛПВП — «хороший» холестерин, то есть такой, который удаляется из кровеносных сосудов и не способствует их поражению.
Современные аналитические методы позволяют измерить содержание в крови как триглицеридов и общего холестерина, так и его «плохой» и «хорошей» фракций, обозначаемых просто «ЛПНП» и «ЛПВП», то есть получить липидный спектр (напомним, что термином «липиды» обозначаются жиры). Эти показатели в составе крови нужно контролировать с такой же тщательностью, как и глюкозу. Допустимые нормы таковы: считаются хорошими показатели общего холестерина 3,3–5,2 ммоль/л, а допустимыми — не выше 6,4 ммоль/л; «плохой» холестерин (в составе ЛПНП) — менее 2,6 ммоль/л; «хороший» холестерин (в составе ЛПВП) — более 1,2 ммоль/л; триглицериды (общие жиры) — менее 2,3 ммоль/л.
Пятая часть холестерина, примерно 0,5 г в день, поступает к нам извне, с пищей, а четыре пятых (2 г) синтезируются в организме из жиров, насыщенных жирными кислотами, — то есть из продуктов, богатых животными жирами. Для человека с диабетом норма суточного поступления холестерина не должна превышать 0,3–0,4 г. Еще раз подчеркнем, что особенно много холестерина содержится в животных жирах (масло, жирные сыр, сметана и творог, жирное мясо, сало), в некоторых мясных субпродуктах и продуктах моря, потребление которых нужно ограничить. Холестерин содержится в следующих продуктах (в расчете на 100 г продукта): мозги (чемпион по холестерину!) — 2 г криль (консервы) — 1,2 г жирные сыры — 0,5–1 г яичный желток — 1,5 г яйцо — 0,6 г печень, почки, язык — 0,2–0,4 г некоторые сорта рыбы (камбала, карп, севрюга, скумбрия, ставрида, сельдь, горбуша, сайра) — 0,2–0,4 г икра зернистая — более 0,3 г сливочное масло — 0,2 г жирная сметана — 0,15 г жирный творог — 0,06 г колбасы — 0,04–0,08 г постное мясо, куры — 0,04–0,08 г мороженое, сливки — 0,05 г молоко — 0,001 г.
В растительных жирах холестерина нет, поэтому рекомендуется употреблять для приготовления пищи подсолнечное, кукурузное и оливковое масла.






