Segmentum posterius laterale sinistrum(лівий бічний задній сегмент) — SII.
Segmentum anterius laterale sinistrum(лівий бічний передній сегмент) — SIII.
Segmentum mediale sinistrum(лівий присередній сегмент) — SIV.
Segmentum anterius mediale dextrum(правий присередній передній сегмент) — SV.
Segmentum anterius laterale dextrum(правий бічний передній сегмент) — SVI.
Segmentum posterius laterale dextrum(правий бічний задній сегмент) — SVII.
Segmentum posterius mediale dextrum(правий присередній задній сегмент) — SVIII.
Лівий бічний передній та лівий присередні сегменти займають передню ділянку лівої частки печінки. Правий присередній пердній сегмент розташований на на нутрощевій поверхні правої частки печінки спереду від лівого присерднього сегмента. Правий бічний предній сегмент займає передньо-бічну ділянку правої частки печінки поруч їз правим присереднім переднім сегментом.
Правий бічний задній та правий присередній задній сегменти розташовані в задній ділянці правої частки печінки, правий бічний задній сегмент - ззаду від правого бічного переднього сегмента, правий присередній задній сегмент ззаду від правого присереднього преднього сегмента.
За своєю гістологічною будовою печінка є складною розгалуженою трубчастою залозою. Речовина печінки складається з часточок печінки (lobulus hepatis), форма яких нагадує шестигранну призму, з діаметром поперечника 1 - 2,5 мм. Це утворення вважають структурно-функціональною одиницею печінки. Часточок нараховують близько 5.000.000. На периферії кожної часточки розташовані міжчасточкові вени (venae interlobulares), що належать до системи ворітної вени, та міжчасточкові артерії (arteriae interlobulares), а також міжчасточкові жовчовивідні проточки (ductuli biliferi interlobulares). Міжчасточкові жовчовивідні проточки, артерії й вени прилягають одна до одної й утворюють печінкову тріаду. Часточки побудовані із з’єднаних між собою печінкових клітин. Між часточками йдуть міжчасточкові вени із системи ворітної вени, вони вливаються в так звані синусоїдні капіляри. Синусоїдні капіляри розташовані між рядами печінкових клітин і спрямовані до до центру печінкової часточки. У ці ж синусоїдні капіляри вливаються і міжчасточкові артерії (із системи власної печінкової артерії).
У середині печінкової часточки розміщені артеріальні капіляри, які відходять від гілок власної печінкової артерії і впадають у синусоїдні капіляри печінки, віддаючи кисень і поживні речовини. Відтак кров стає венозною і вливається в центральну вену. В цю саму центральну вену надходть венозна кров, яка була принесена по ворітній вені і очищена від токсичних продуктів завдяки дезінтоксикаційній функції печінки. Кілька центральних вен зливаються між собою, утворюючи підчасточкові вени (vv. sublobulares). Ці вени, зливаючись, утворюють три-чотири печінкові вени (venae hepaticae), які виходять на задній поверхні печінки в борозні нижньої порожнистої вени і впадають у нижню порожнисту вену.
Таким чином у центральні вени збирається венозна кров від двох приточних трубчастих систем печінки - системи ворітної вени та системи власної печінкової артерії.
Клітини печінкової часточки виробляють жовч, що надходить у жовчовивідні внутрішньочасточкові проточки (ductuli biliferi intralobulares), які в початкових відділах біля центральної вени закриті. На периферії часточки ці проточки впадають жовчовивідні міжчасточкові проточки (ductuli biliferi interlobulares), в міжчасткові жовчні протоки, а потім у праву та ліву печінкові протоки (ductus hepaticus dexter et sinister). Вийшовши з воріт печінки, права та ліва печінкові протоки зливаються і утворюють загальну печінкову протоку (ductus hepaticus communis).
З воріт печінки крім жовчних проток виходять лімфатичні судини. Вони доповнюють венозну систему, оскільки відводять від печінки продукти обміну речовин. У часточках печінкові лімфатичні капіляри відсутні. Глибокі печінкові лімфатичні капіляри починаються навколо часточок, у міжчасточковій сполучній тканині. Вони проходять разом із міжчасточковими капілярами артеріальних і венозних судин та з міжчасточковими жовчними проточками. Лімфатичні капіляри утворюють так звану п’яту трубчасту систему печінки. Крім глибоких лімфатичних судин, які виходять із воріт печінки, є ще поверхнева лімфатична сітка, що розташована в серозній і волокнистій оболонках печінки.
Глибокі і поверхневі лімфатичні судини з’єднуються між собою і виходять не тільки з воріт печінки, а й у місцях відходження від печінки зв’язок малого чепця (вінцевої, трикутних, серпоподібної, круглої). Лімфатичні печінкові судини спочатку впадають у регіонарні лімфатичні вузли у воротах печінки, потім створюють анастомози із лімфатичними судинами жовчного міхура, досягаючи сусідніх лімфатичних вузлів - черевних, поперекових, шлункових, діафрагмових, пригруднинних та ін. Вивчення зв’язків лімфатичної системи має велике практичне значення, тому що по лімфатичних судинах переносяться ракові клітини.
Таким чином, у печінці розвинені п’ять так званих трубчастих систем:
i система ворітної вени;
i система власної печінкової артерії;
i система печінкових вен;
i система лімфатичних судин печінки;
i система жовчних проток.
Жовчний міхур (vesica biliaris) має форму видовженого мішка, завдовжки - 8-12 см, завширшки - 3-5 см, об’ємом - 40-70 см3. Розрізняють дно жовчного міхура (fundus vesicae biliaris), тіло жовчного міхура (corpus vesicae biliaris) та шийку жовчного міхура (collum vesicae biliaris; мал. 157).
Дно жовчного міхура - найбільш розширена заокруглена частина, спрямована вперед, до нижнього краю печінки, вона дещо висувається з-під цього краю. Тіло має циліндричну форму. Шийка - вузька частина міхура, яка поступово переходить у міхурову протоку (ductus cysticus). Міхурова протока йде вниз між шарами очеревини, що утворюють печінково-дванадцятипало-кишкову зв’язку і, злившись із загальною печінковою протокою, утворює спільну жовчну протоку (duсtus choledochus), яка відкривається на верхівці великого сосочка дванадцятипалої кишки.
Під час травлення жовч стікає з жовчного міхура по міхуровій протоці, а далі по спільній жовчній протоці у дванадцятипалу кишку. Знайдіть ці жовчні протоки на препараті. Знання топографії жовчних проток має велике практичне значення. Хірурги виділяють чотири відділи спільної жовчної протоки. Перший відділ розташований у товщі печінково-дванвдцятипалокишкової зв’язки над дванадцятипалою кишкою. Другий відділ проходить позаду від верхньої частини дванадцятипалої кишки. Третій відділ проходить через паренхіму головки підшлункової залози. Четвертий відділ розташований у межах присередньої стінки низхідної частини дванадцятипалої кишки в товщі поздовжньої складки дванадцятипалої кишки, відкривається на великому сосочку дванадцятипалої кишки.
Після злиття спільної жовчної протоки з протокою підшлункової залози утворюється розширення - печінково-підшлункова ампула (ampulla hepatopancreatica), оточена м’язом - замикачем ампули (m. sphincter ampullae), який ще називають сфінктером Одді (мал. 157).
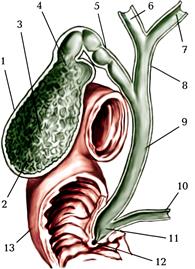
Мал. 157. Жовчний міхур, жовчні протоки на розрізі:
1. vesica biliaris(жовчний міхур);
2. fundus vesicae biliaris(дно жовчного міхура);
3. corpus vesicae biliaris(тіло жовчного міхура);
4. collum vesicae biliaris(шийка жовчного міхура);
5. ductus cysticus(міхурові протока);
6. ductus hepaticus dexter(права печінкова протока);
7. ductus hepaticus sinister(ліва печінкова протока);
8. ductus hepaticus communis(загальна печінкова протока);
9. ductus choledochus(спільна жовчна протока);
10. ductus pancreaticus(протока підшлункової залози);
11. ampulla hepatopancreatica(печінково-підшлункова ампула);
12. papilla duodeni major(великий сосочок дванадцятипалої кишки);
13. duodenum(дванадцятипала кишка).
Стінки жовчного міхура складається з трьох оболонок - серозна оболонка (tunica serosa) покриває більшу частину жовчного міхура, вона переходить на нього з нижньої поверхні печінки. Відносно очеревини жовчний міхур займає мезоперитонеальне положення. Верхня поверхня міхура обернена до печінки і не має серозної оболонки. Підсерозний прошарок погано розвинений. М’язова оболонка (tunica muscularis) також мало виражена й представлена переважно коловим шаром непосмугованих м’язових волокон.
Слизова оболонка (tunica mucosa) має підслизовий прошарок, відповідно на дні й тілі жовчного міхура утворює дрібні складки, а в шийці міхура і в міхуровій протоці - спіральну складку (plica spiralis).
Жовчний міхур - це резервуар, в який надходить по загальній печінковій та міхуровій протоках жовч, яка виробляється печінкою. Вихід жовчі у дванадцятипалу кишку в цей час закритий завдяки скороченню м’яза - замикача спільної жовчної протоки (m. sphincter ductus choledochi).
Печінка, як залоза травної системи виконує екскреторну функцію - виробляє жовч. У жовчі нараховують 40 хімічних сполучень, синтезованих в печінці або захоплених із крові: холестерин, жовчні кислоти, білірубін тощо. Жовч - рідина зелено-бурого кольору, лужної реакції, гірка на смак. Перетворюючи жири на емульсію, жовч сприяє подальшому розщепленню їх під дією ліпази підшлункової залози. Крім того, жовч посилює перистальтику кишок. У дорослого протягом доби печінка виробляє 700 - 800 см3жовчі. Печінці властива також бар’єрна функція: токсичні продукти білкового обміну, які приносяться до печінки кров’ю, нейтралізуються в ній. Крім того, ендотелій печінкових капілярів та зірчасті ретикулоендотеліальні клітини мають фагоцитарні властивості, завдяки яким знешкоджуються різніх шкідливі речовини, що всмоктуються в тонкій і товстій кишках. Печінка бере участь в усіх видах обміну речовин: водному, білковому, жировому, вуглеводному, мінеральному, в ній депонується ряд вітамінів А, D, К, С, РР, вона є депо заліза (15% всього заліза в організмі міститься в печінці), міді, цинку та інших металів. Печінка виконує також гормональну функцію, вона має зв’язок із нирками, наднирковими залозами (ренін-ангіотензин-альдостеронова система). В ембріональний період печінці властива функція кровотворення.
Підшлункова залоза (pancreas) - одна з найбільших залоз тіла людини, це друга (після печінки) за розмірами травна залоза. Довжина її 16 - 20 см, ширина 3 - 8 см, товщина 2 - 3 см, маса 70 - 80 г.
Топографія підшлункової залози.
Голотопія: залоза розміщена в надчерев’ї, заочеревинно. Вона займає ліву підреброву ділянку, надчеревну ділянку і заходить у праву підреброву ділянку. Скелетотопія: залоза розміщена поперечно відносно хребтового стовпа: головка - на рівні І, II поперекових хребців, тіло - на рівні І поперекового хребця, хвіст залози досягає воріт селезінки, що відповідає рівню XII грудного хребця. Таким чином, 1/3 підшлункової залози розташовується праворуч від серединної площини тіла людини, 2/3 - ліворуч. Синтопія: спереду від залози розташований шлунок, позаду від неї - тіла поперекових хребців, нижня порожниста вена, черевна частина аорти, автономне черевне сплетення, ліва нирка та ліва надниркова залоза. Праворуч від залози у вигляді підкови її головку огинає дванадцятипала кишка.
Очеревина покриває передньо-верхню і передньо-нижню поверхні залози й утворює дві зв’язки: підшлунково-ободовокишкову (lig. pancreatocolicum), підшлунково-селезінкову (lig. pancreatісosplenicum). Ці зв’язки з’єднують підшлункову залозу з поперечно-ободовою кишкою та селезінкою.
Підшлункова залоза має тригранну форму, в ній розрізняють чотири частини: головку, шийку, тіло та хвіст (мал. 158). Головку підшлункової залози (caput pancreatis) огинає у вигляді підкови дванадцятипала кишка. Головка сплощена спереду назад. На межі її з тілом по нижньому краю розташована вирізка підшлункової залози (incisura pancreatis). Тут розташована шийка підшлункової залози (collum pancreatis). Тіло залози (corpus pancreatis) має три поверхні: передньо-верхню (facies anterosuperior), задню (facies posterior) та передньо-нижню (facies anteroinferior). Хвіст підшлункової залози (cauda pancreatis) - найбільш звужена її частина, закінчується біля воріт селезінки; позаду від хвоста розташовуються ліва надниркова залоза і верхній кінець лівої нирки.

Мал. 158. Підшлункова залоза, зовнішня будова з протоками:
1. caput pancreatis(головка підшлункової залози);
2. corpus pancreatis(тіло підшлункової залози);
3. cauda pancreatis(хвіст підшлункової залози);
4. ductus pancreaticus(протока підшлункової залози);
5. ductus pancreaticus accessorius(додаткова протока підшлункової залози);
6. ductus choledochus(спільна жовчна протока);
7. ampulla hepatopancreatica(печінково-підшлункова ампула).
У товщі підшлункової залози, починаючи від хвоста, у напрямку до головки проходить підшлункова протока (ductus pancreaticus), в яку відкриваються протоки часточок залози. Часточки залози (їх видно на препараті залози) розмежовані прошарками пухкої волокнистої сполучної тканини. У цих міжчасточкових перегородках (septum interlobulare) розміщені судини, нерви та міжчасточкові вивідні протоки. Останні утворюються після злиття внутрішньочасточкових проток, кожна з яких починається від ацинуса (acinus pаncreaticus) - структурно-функціональної одиниці залози, де виробляються травні ферменти. Ацинус має форму зрізаного конуса, який обернений основою назовні, а верхівкою до центру. В центрі кожного ацинуса є отвір, в який виділяється секрет ацинозних клітин.
Підшлункова протока відкривається разом із спільною жовчною протокою на великому сосочку дванадцятипалої кишки, попередньо з’єднуючись з нею. У кінцевому відділі протока підшлункової залози має м’яз - замикач протоки підшлункової залози (m. sphincter ductus pancreatici). Конструктивний зв’язок загальної жовчної протоки і протоки підшлункової залози зумовлений розвитком обох цих залоз із первинної кишки. Іноді підшлункова залоза має додаткову підшлункову протоку (ductus pancreaticus accessorius), яка відкривається на малому сосочку дванадцятипалої кишки на 12 см вище від великого сосочка дванадцятипалої кишки.
Таким чином, підшлункова залоза виділяє в просвіт дванадцятипалої кишки підшлунковий сік, який містить ферменти (трипсин, амілазу, ліпазу, мальтазу та ін.), що розщеплюють білки до амінокислот, жири - до жирних кислот та вуглеводи - до моносахаридів. Ця функція залози називається екзокринною.
Крім того, слід звернути увагу на те, що в підшлунковій залозі є особливі скупчення залозистих клітин підшлункові острівці (insulae pancreaticae), вкраплені між ацинусами залози. Ці острівці становлять ендокринну частинау підшлункової залози (pars endocrina pancreatis).
Очеревина. Черевна порожнина
Очеревина (peritoneum) - серозна оболонка, яка вистилає внутрішню поверхню черевної порожнини і органи, що в ній розташовані. Вона являє собою тонку прозору плівку, вільна поверхня якої гладенька, блискуча, зволожена серозною рідиною (serum - білок, сироватка).
Черевна порожнина (cavitas abdominis) обмежована зверху діафрагмою, спереду та з боків - м’язами живота, ззаду - поперековими хребцями, квадратними м’язами попереку і клубово-поперековими м’язами. Вона продовжується в порожнину малого таза, яка знизу обмежована діафрагмою таза.
В черевній порожнині, включаючи порожнину малого таза, розташовані: шлунок, тонка й товста кишки, печінка, селезінка, підшлункова залоза, нирки, надниркові залози, сечоводи; в порожнині таза пряма кишка, сечові органи та внутрішні статеві органи. Крім того, на задній стінці черевної порожнини, спереду від поперекових хребців, розташовані черевна частина аорти, нижня порожниста вена, нервові сплетення, лімфатичні судини й вузли (мал. 159 - 161).
Черевну порожнину можна розглядати в цілому тільки після видалення внутрішніх органів. Внутрішня поверхня стінок черевної порожнини вистелена пристінковою фасцією живота (fascia abdominis parietalis), а на задній стінці ще й заочеревинною фасцією (fascia extraperitonealis). Частини пристінкової фасції живота мають назви, відповідні до тих ділянок та м’язів, що їх фасція покриває. Очеревина, яка вистилає стінки черевної порожнини, отримала назву пристінкової очеревини (peritoneum parietale). Простір між очеревиною та пристінковою фасцією живота на задній стінці черевної порожнини називається заочеревинним простором (spatium retroperitoneale). Він виповнений жировою клітковиною та органами. Очеревина, що покриває нутрощі, називається нутрощевою очеревиною (peritoneum viscerale). Загальна поверхня нутрощевої і пристінкової очеревини становить у середньому 2,5 м2. Серозна оболонка розвивається в ранній ембріональний період із стінок первинної порожнини тіла (coelom), як похідне нутрощавої та пристінкової пластинок мезобласта. Розвинений із мезодерми клітковинний покрив - мезотелій, ззовні покриває первинну кишку, а також утворення, які з неї виникають, і водночас вистилає стінки порожнини тіла.
Первинна кишка спочатку підвішена на вентральній і дорсальній брижах, які являють собою перехідні складки первинного серозного покриву зі стінок порожнини тіла на кишку. Спочатку з обох боків кишки розміщені права і ліва черевні порожнини, розділені вентральною й дорсальною брижами. Потім у процесі розвитку в каудальній частині кишки вентральна брижа зникає, а водночас з утворенням діафрагми права і ліва серозні порожнини перетворюються на загальну очеревинну порожнину. У верхній частині тулуба зародка виокремлюється осердна порожнина (cavitas pericardiaca) та дві плевральні порожнини (cavitas pleuralis).

Мал. 159. Очеревина (видалені шлунок, частково поперечна ободова кишка, порожня та клубова кишки):
| 1. hepar(печінка); 2. lobus caudatus hepatis(хвостата частка печінки); 3. lig. hepatoduodenale(печінково-дванадцятипала зв’язка); 4. splen(селезінка); 5.lig.gastrosplenicum(шлунково-селезінкова зв’язка); 6. lig. phrenicosplenicum(діафрагмово-селезінкова зв’язка); 7. bursa omentalis(чепцева сумка); 8. lig. falciforme hepatis(серпоподібна зв’язка печінки); 9. lig. teres hepatis(кругла зв’язка печінки); 10. duodenum(дванадцятипала кишка); 11. radix mesenterii(корінь брижі); 12.recessus duodenalis inferior(нижній дванадцятипалий закуток); 13 recessus duodenalis superior(верхній дванадцятипалий закуток); 14.recessus ileocaecalis inferior(нижній клубово-сліпокишковий закуток); 15. mesosigmoideum(брижа сигмоподібної кишки); 16. recessus intersigmoideus(міжсигмоподібний закуток); 17. colon sigmoideum(сигмоподібна ободова кишка); 18. appendix vermiformis(червоподібний відросток); 19. caecum(сліпа кишка); 20. colon ascendens(висхідна ободова кишка); 21. colon transversum(поперечна ободова кишка); 22. mesocolon transversum(брижа поперечної ободової кишки); 23. colon descendens(нисхідна ободова кишка); 24. rectum(пряма кишка). |
Окрім черевної порожнини, існує обмежована замкнута очеревинна порожнина (cavitas peritonealis) - щілиноподібний простір між пристінковою та нутрощевою очеревиною. У жінок очеревинна порожнина сполучається з зовнішнім середовищем через черевні отвори маткових труб, маткові труби, порожнину матки й піхву. В очеревинній порожнині міститься близько 20 - 50 см3серозної рідини, яка продукується зовнішнім шаром очеревини - одношаровим плоским епітелієм. Ця рідина зволожує стінки очеревинної порожнини, що зменшує тертя між внутрішніми органами.

Мал. 160. Органи черевної порожнини, вигляд спереду:
1. hepar(печінка);
2. ventriculus (gaster)(шлунок);
3. omentum majus(великий чепець);
4. intestinum tenue(тонка кишка).
Слід зауважити, що нутрощева очеревина неоднаково вкриває органи. Так, деякі органи вона покриває з усіх боків (інтраперитонеально), інші лише з трьох боків мезоперитонеально), а деякі лише з одного боку (екстраперитонеально).
Вивчіть органи, які покриті очеревино інтраперитонеально. Це шлунок, порожня кишка, клубова кишка, сліпа кишка з червоподібним відростком, поперечна ободова кишка, сигмоподібна ободова кишка, верхня частина прямої кишки, печінка, селезінка, матка, маткові труби. Візьміть до уваги, що частина передньої поверхні шийки матки, яка обернена до сечового міхура, а також невелика ділянка діафрагмової поверхні печінки очеревиною не покриті.
Мезоперитонеально покриті очеревиною такі органи: жовчний міхур, сечовий міхур, висхідна ободова кишка, низхідна ободова кишка та середня третина прямої кишки.
Такі органи, як дванадцятипала кишка (за вийнятком ампули), підшлункова залоза, нирки, сечоводи, надниркові залози, нижня третина прямої кишки, покриті очеревиною екстраперитонеально. Не покриваються очеревиною лише яєчники.
Очеревина, переходячи зі стінок черевної порожнини на орган або з органа на інший орган, утворює зв’язки, складки, чепці та брижі. Наприклад, брижа тонкої кишки (mesenterium) складається з двох шарів очеревини, завдяки цьому порожня та клубова кишки покриті очеревиною інтраперитонеально.
Необхідно зауважити, що за очеревиною майже завжди залягає шар підочеревинної клітковини - підсерозний прошарок. Це жирова або пухка сполучна тканина. На передній черевній стінці є незначна її кількість; особливо добре сполучнотканинна клітковина розвинена навколо сечового міхура, в малому тазі, за очеревиною задньої черевної стінки, навколо нирок. Заочеревинна клітковина добре розвинена в брижах та чепцях очеревини. Підочеревинна клітковина майже відсутня на діафрагмі, печінці, селезінці, тонкій кишці.

Мал. 161. Органи черевної порожнини, вигляд спереду, великий сальник піднятий догори:
1. appendix vermiformis(червоподібний відросток);
2. caecum(сліпа кишка);
3. colon ascendens(нисхідна ободова кишка);
4. flexura coli dextra(правий згин ободової кишки);
5. colon transversum(поперечна ободова кишка);
6. flexura coli sinistra(лівий згин ободової кишки);
7. colon descendens(нисхідна ободова кишка);
8. jejunum(порожня кишка);
9. ileum(клубова кишка);
10. omentum majus(великий чепець).
Топографія очеревини. Черевну порожнину умовно можна поділити на три відділи: верхній, середній та нижній (мал. 162).
Верхній відділ обмежований зверху діафрагмою і знизу брижею поперечної ободової кишки. У ньому розташовані печінка, шлунок, селезінка, дванадцятипала кишка, підшлункова залоза.
У середньому відділі розташовані нирки з наднирковими залозами, черевні частинии сечоводів, петлі брижової частини тонкої кишки (порожня та клубова кишки). У нижньому відділі, або в порожнині таза розташовані тазові частини сечоводів, сечовий міхур, пряма кишка, внутрішні статеві органи.
Щоб краще засвоїти топографічні утворення очеревини необхідно розпочинати їх втвчення з верхнього відділу черевної порожнини. Пристінкова очеревина з пердньої та задньої стінок черевної порожнини переходить на діафрагму, а від неї - на печінку, утворюючи такі зв’язки печінки: вінцеву зв’язку печінки,праву та ліву трикутні зв’язки, серпоподібну і круглу зв’язку печінки. Потрапляючи на поверхню печінки очеревина утворює серозну оболонку. Таким чином, печінка, за вийнятком голого поля, покрита нутрощевою очеревиною. На задній стінці черевної порожнини пристінкова очеревина утворює печінково-ниркову зв’язку (lig. splenicocolicum), що з’єднує верхній кінець правої нирки з правою часткою печінки. В ділянці воріт печінки два шари очеревини утворюють зв’язки, що з’єднують печінку зі шлунком - печінково-шлункова зв’язка, з дванадцятипалою кишкою - печінково-дванадцятипалокишкова зв’язка, стравоходом - печінково-стравохідна зв’язка та з діафрагмою - печінкво-діафрагмова зв’язка. Усі ці зв’язки уторюють малий чепець (omentum minus). Між двома шарами очеревини, що утворюють вище названі зв’язки, є невелика

Мал. 162. Очеревина (cерединний розріз чоловічого тулуба):
1. hepar(печінка);
2. ventriculus (gaster)(шлунок);
3. colon transversum(поперечна ободова кишка);
4. intestinum tenue (тонка кишка);
5. rectum(пряма кишка);
6. vesica urinaria(сечовий міхур);
7. omentum minus(малий чепець);
8. bursa omentalis(чепцева сумка);
9. omentum majus(великий чепець);
10. mesocolon transversum(брижа поперечної ободової кишки);
11. mesenterium(брижа тонкої кишки);
12. pancreas(підшлункова залоза).
13. excavatio rectovesicalis(прямокишково-міхурове заглибнення)
14. prostata(передміхурова залоза)
кількість жирової клітковини, тут проходять судини і нерви.
Великий чепець (omentum majus). Шари очеревини малого чепця в ділянці малої кривини шлунка розходяться і покривають передню і задню стінки шлунка, а в ділянці великої кривини вони знову сходяться, утворюючи два передні шари великого чепця, що вільно звисають в черевній порожнині (на відстані 20 - 25 см від великої кривини шлунка). Передні шари великого чепця загинаються вгору й утворюють два задніх шари великого чепця. Вони над поперечною ободовою кишкою досягають задньої стінки черевної порожнини на рівні ІІ поперекового хребця. Великий чепець має чотири шари очеревини, що звисають спереду від тонкої кишки. Між передніми і задніми шарами у період розвитку плода є щілиноподібний простір, який з’єднується з чепцевою сумкою (вона розташована за малим чепцем - див. далі). У дорослих щілиноподібний простір відсутній, він виповнений невеликою кількістю жирової клітковини.
Починаючи з рівня ІІ поперекового хребця (де задні шари великого чепця дійшли до задньої стінки черевної порожнини), шари очеревини розходяться у двох напрямках: один шар покриває задню черевну стінку разом із підшлунковою залозою та дванадцятипалою кишкою, другий - переходить на поперечну ободову кишку, покриваючи її з усіх боків, і знову повертає до задньої стінки черевної порожнини. Унаслідок злиття двох задніх шарів великого чепця і двох шарів очеревини поперечної ободової кишки формується брижа поперечної ободової кишки (mesocolon transversum).
У верхньому відділі черевної порожнини є чепцева сумка (bursa omentalis). Вона розташована ззаду від шлунка та малого чепця і являє собою порожнину, ізольовану від очеревинної порожнини. Розгляньте на препараті чепцевий отвір (foramen omentale), який з’єднує чепцеву сумку з підпечінковим закутком (мал. 163).

Мал. 163. Горизонтальний розріз тулуба (схема):
1. hepar(печінка);
2. gaster (ventriculus)(шлунок);
3. pancreas(підшлункова залоза);
4. ren dexter(права нирка);
5. ren sinister(ліва нирка);
6. splen(селезінка);
7. bursa hepatica(печінкова сумка);
8. bursa pregastrica(передшлункова сумка);
9. bursa omentalis(чепцева сумка);
10. foramen omentalis(чепцевий отвір);
11. lig. hepatoduodenale(печінково-дванадцятипала зв’язка).
Отвір має чотири стінки, він невеликий за розмірами, діаметром 2 - 3 см. Зверху отвір обмежований хвостатою часткою печінки, знизу - верхньою частиною дванадцятипалої кишки, ззаду - пристінковою очеревиною, що покриває нижню порожнисту вену, та печінково-нирковою зв’язкою. Передню стінку чепцевого отвору утворює печінково-дванадцятипалокишкова зв’язка.
Cтінки чепцевої сумки: верхню стінку утворює хвостата частка печінки, задню стінку - пристінкова очеревина, яка покриває нижню порожнисту вену, черевну аорту, підшлункову залозу, ліву нирку і ліву надниркову залозу. Пристінкова очеревина з підшлункової залози продовжується вниз і входить до складу брижі поперечної ободової кишки, яка разом із цією кишкою утворює нижню стінку чепцевої сумки. Передню стінку чепцевої сумки формують: малий чепець, задня стінка шлунка, шлунково-ободова зв’язка. Ліву стінку утворюють селезінка і шлунково-селезінкова тa діафрагмово-селезінкова зв’язки.
Частина чепцевої сумки, розташована безпосередньо біля чепцевого отвору, позаду від печінково-дванадцятипалокишкової зв’язки, має назву присінка чепцевої сумки (vestibulum bursae omentalis). Чепцева сумка у вигляді обмежованої з усіх боків щілини має позаду від шлунка три закутки.
Верхній закуток (recessus superior) розташований між поперековою частиною діафрагми і хвостатою часткою печінки.
Ліворуч чепцева сумка має селезінковий закуток (recessus splenicus); стінками цього закутка є зв’язки; зверху й спереду - шлунково-селезінкова, а ззаду - діафрагмово-селезінкова.
Нижній закуток (recessus inferior) розташований між шлунково-ободовокишковою зв’язкою та брижею поперечної ободової кишки.
Очеревина у верхноьму відділі черевної порожнини під діафрагмою праворуч віл серпоподібної зв’язки печінки утворює піддіафрагмовий закуток (recessus subphrenicus). Під правою часткою печінки (під її нутрощевою поверхнею) є ще один закуток - підпечінковий (recessus subhepaticus). Обидва закутки справа сполучаються зі засліпокишковим закутком через приободовокишкові борозни (sulcі paracolicі), що розташовані між висхідною ободовою кишкою і бічною стінкою черевної порожнини.
Наявність таких зв’язків зумовлює поширення запальних процесів із верхнього відділу очеревинної порожнини в середній і, нерідко, в нижній (порожнина таза) відділи.
На задній стінці середнього відділу черевної порожнини пристінкова очеревина утворює брижу тонкої кишки (mesenterium). Корінь брижі тонкої кишки (radix mesenterii) завдожки 18 -22 см проходить зверху вниз і вправо від рівня ІІ поперекового хребця досягаючи рівня правого крижово-клубового суглоба. Розгляньте на препараті брижу тонкої кишки і простежте напрямок її кореня, який перетинає черевну частину аорти, нижню порожнисту вену, правий сечовід. Зверніть увагу на те, що брижа тонкої кишки утворена двома шарами очеревини, в ній проходять судини і нерви, містяться лімфатичні вузли і невелика кількість жирової клітковини.
Зліва від кореня брижі на задній стінці черевної порожнини знайдіть місце преходу дванадцятипалої кишки в порожню - дванадцятипало-порожньокишковий згин. У цій ділянці очеревина утворює дві невеликі ямки - верхній дванадцятипалокишковий закуток (recessus duodenalis superior) і нижній дванадцятипалокишковий закуток (recessus duodenalis inferior). Вони обмежовані: справа дванадцятипало-порожньокишковим згином, зліва - верхньою дванадцятипалокишковою складкою (plica duodenalis superior) і нижньою дванадцятипалокишковою складкою (plica duodenalis inferior). Верхня складка йде від верхівки дванадцятипало-порожньокишкового згину до задньої стінки черевної порожнини, а нижня - від нижнього краю цього згину до задньої стінки черевної порожнини. У товщі верхньої складки проходить верхня брижова вена.
Відшукайте в лівій клубовій ділянці сигмоподібну ободову кишку та її брижу (mesocolon sigmoideum). Відгорнувши сигмоподібну кишку вгору і вправо, знайдіть міжсигмоподібний закуток (recessus intersigmoideus). Часом у закутку виявляють отвір.
У місці переходу клубової кишки в сліпу очеревина утворює дві клубовосліпокишкові складки - верхню та нижню (plicae superior et inferior ileocaecalis), які проходять від клубової кишки до присередньої поверхні сліпої кишки. Над кінцевим відділом клубової кишки розташований верхній клубово-сліпокишковий закуток (recessus ileocaecalis superior), під кінцевим відділом клубової кишки - нижній клубово-сліпокишковий закуток (recessus ilеocaecalis inferior).
Тепер розглянньте ділянку розташування сліпої кишки. Переконайтеся в тому, що сліпа кишка розміщується в правій клубовій ділянці, з усіх боків покрита очеревиною. Задню поверхню сліпої кишки можна побачити, тільки, відтягнувши її вперед і вгору. При цьому добре видно сліпокишкові складки очеревини (plicae caecales), які йдуть від поверхні клубового м’яза до бічної поверхні сліпої кишки. Крім того, знизу й позаду від сліпої кишки розташований засліпокишковий закуток (recessus retrocaecalis). З боків від висхідної й низхідної ободових кишок є приободовокишкові борозни. До лівого згину ободової кишки від діафрагми тягнеться складка очеревини - діафрагмово-ободовокишкова зв’язка (lig. phrenicocolicum). Вона йде під нижнім краєм селезінки й обмежовує заглибину, що має назву селезінкового закутка (recessus splenicus).
Складки та ямки пристінкової очеревини на задній поверхні передньої стінки черевної стінки.
Тут пристінкова очеревина утворює п’ять пупкових складок: одну серединну, дві бічні та дві присередні.
Серединна пупкова складка (plica umbilicalis mediana) розташована по серединній лінії між верхівкою сечового міхура і пупком, в ній розміщується волокнистий тяж - зарощена сечова протока.
З обох боків від цієї складки спускається від пупка вниз і в бік присередня пупкова складка (plica umbilicalis mеdialis), в ній залягає другий тяж від зарощеної пупкової артерії плода.
Збоку від попередньої складки є в менш помітна, але важливіша в практичному сенсі бічна пупкова складка (plica umbilicalis lateralis). У товщі цієї складки розташовані нижні надчеревні артерія та вена. Між пупковими складками розташовані три парні ямки над пахвинною зв’язкою. Пригадайте, що ви їх уже вивчали раніше. Найближче до серединної лінії, збоку від серединної пупкової складки розміщується парна надміхурова ямка (fossa supravesicalis). Збоку від присередньої пупкової складки розмішується парна присередня пахвинна ямка (fossa inguinalis medialis), яка збігається з поверхневим пахвинним кільцем. Збоку від бічної пупкової складки розмішується бічна пахвинна ямка (fossa inguinalis lateralis), яка збігається з глибоким пахвинним кільцем.
Нижче від присередньої пахвинної ямки, під пахвинною розташовується стегнова ямка (fovea femoralis), що збігається із внутрішнім кільцем стегнового каналу.
Нижній відділ черевної порожнини локалізується в малому тазі, де очеревина утворює складки і закутки.
Нутрощева очеревина покриває сигмоподібну кишку і продовжується на пряму кишку.
У чоловіків очеревина з прямої кишки продовжується на пухирчасті залози, задню та верхню стінки сечового міхура (мал. 164). Між прямою кишкою і сечовим міхуром у чоловіків утворюється прямокишково-міхурова заглибина (excavatio rectovesicalis), обмежована по боках прямокишково-міхуровими складками (plicae reсtovesicales).

Мал. 164. Серединний розріз чоловічого таза (схема):
1. rectum(пряма кишка);
2. vesica urinaria(сечовий міхур);
3. prostata(передміхурова залоза);
4. peritoneum parietale(пристінкова очеревина);
5. excavatio rectovesicalis(прямокишково-міхурове заглибнення);
6. urethra masculina(чоловічий сечівник).
У жінок (мал. 165) очеревина з передньої поверхні середньої третини прямої кишки переходить на задню стінку верхньої частини піхви, а далі піднімається вгору, покриваючи дно та матки, за вийнятком країв, маткові труби і переходить на сечовий міхур. Порожній сечовий міхур у покритий очеревиною екстраперитонеально, наповнений - покривається мезоперитонеально.
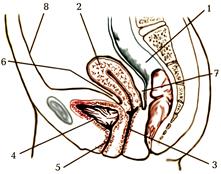
Мал. 165. Серединний розріз жіночого таза (схема):
1. rectum(пряма кишка);
2. uterus(матка);
3. vagina(піхва);
4. vesica urinaria(сечовий міхур);
5. urethra feminina(жіночий сечівник);
6. excavatio vesicouterina(міхурово-маткове заглиблення);
7. excavatio rectouterina(прямокишково-маткове заглиблення);
8. peritoneum parietale(пристінкова очеревина).
У малому тазі у жінок між маткою і прямою кишкою утворюється прямокишково-маткова заглибина (excavatio rectouterina). Вона обмежована з боків однойменними складками (plicae rectouterinae). Між маткою і сечовим міхуром розташована міхурово-маткова заглибина (excavatio vesicouterina).
Для визначення функціонального значення очеревини в житті людини необхідно ознайомитися з її гістологічною будовою. Очеревина складається із шести шарів: 1) мезотелію; 2) власної пластинки; 3) поверхневого волокнистого калагенового шару; 4) поверхневої дифузної еластичної сітки; 5) глибокої поздовжньої еластичної сітки; 6) глибокого решітчастого колагеново-еластичного шару. Мезотелій очеревини представлений шаром плоских клітин. Власна перетинка в поверхневій частині гомогенна, в глибокій частині складається з ніжного сплетення сітчастих волокон. Інші чотири шари забезпечують щільність та міцність очеревини. Ці особливості слід враховувати під час проведення оперативних втручань на черевній порожнині..
Очеревина характеризується високою чутливістю, в ній зосереджена велика кількість нервових волокон, які утворюють поверхневе нервове сплетення під мезотелієм і глибоке - в колагеново-еластичному шарі.
Під очеревиною розташована велика кількість кровоносних і лімфатичних судин. Клітинні елементи очеревини (малодиференційовані фібробласти, гістіоцити, лімфоцити, тканнині базофіли та ін.) зосереджені в основному в її глибокому решітчастому колагеново-еластичному шарі, де вони розташовані по ходу судин.
Основні функції очеревини. Оскільки очеревина постійно продукує серозну рідину, ознайомтесь з механізмом її циркуляції в очеревинній порожнині. Серозна рідина постійно оновлюється завдяки процесам виділнення та всмоктування, які відбуваються одночасно. Раніше помилково вважали, що в будь-якій ділянці поверхні очеревини ці процеси одночасно. Однак насправді є три типи по-різному диференційованих ділянок очеревини: видільні, всмоктувальні і майже індиферентні стосовно порожнинної рідини.
До видільних ділянок очеревини належать брижа тонкої кишки, широкі зв’язки матки; до всмоктувальних ділянок пристінкова очеревина діафрагми, брижа сигмоподібної ободової кишки, а також заглибина малого таза: у чоловіків прямокишково-міхурова заглибина, у жінок - прямокишково-маткова заглибина. Протягом доби виробляється і всмоктується близько 60 л рідини.
У всмоктувальних ділянках очеревини є відповідні щілини - так звані всмоктувальні люки, тобто отвори, які внаслідок скорочення діафрагми та рухів інших розширюються, рідина виводиться з очеревиннної порожнини і спрямовується в лімфатичні судини. В ділянці люків, очеревина перфорована мікроскопічними отворами, через які проходять різні завислі частинки і клітини (під час видиху - отвори розширюються). Особливістю діафрагмової очеревини є здатність не тільки енергійно всмоктувати рідину, а й розчинені в ній різні речовини, клітини і частинки. Усе всмоктується в лімфатичні судини, які починаються безпосередньо від люків. Неозброєним оком можна розглянути стовщені білуваті, або забарвлені лімфатичні судини.
Циркуляція серозної рідини має важливе фізіологічне значення, особливо за наявності патологічних процесів у черевній порожнині. Порушення такої циркуляції у хворих призводить до посилення процесів всмоктування різних отруйних речовин - продуктів життєдіяльності мікробів, що спричинюється до летальних наслідків. У всмоктувальних ділянках очеревини в підсерозному прошарку розміщені густа сітка лімфатичних капілярів і різні клітинні макрофаги, тоді як в ділянках, які виділяють серозну рідину, під очеревиною розташовані переважно кровоносні капіляри, що виробляють транссудат. Циркуляція рідини в черевній порожнині відбувається по колу за годинниковою стрілкою: від піддіафрагмової ділянки вліво по між низхідною ободовою кишкою і бічною стінкою очеревинної порожнини у заглибини малого таза, потім між висхідною ободовою кишкою і бічною стінкою очеревинної порожнини до діафрагми.
Бар’єрні функції очеревини. Функція очеревини характеризується наявністю двох типів бар’єрів - серозно-гематолімфатичного бар’єру волокнистого типу і сереозно-гематолімфатиного бар’єру клітинного типу.
Бар’єр волокнистого типу здійсює надійний заслін на шляху проникнення в кров та міжклітинну рідину екзо- й ендогенних факторів (таких як мікроби, токсини, патогенні продукти розщепленя тощо). Це забезпечується шарами очеревини зі щільними волокнистими структурами та гістіоцитами очеревини.
Бар’єр клітинного типу затримує хворботворні агенти, запускаючи механізм клітинного імунітету. Цей процесс відбувається за усчасті реактивних лімфатичних клітин, що здатні до фагоцитозу, густої сітки лімфатичних капілярів кровоносних судин.
Підсумовуючи вивчене, необхідно зауважити значення анатомії і фізіології серозної оболонки для функціонування внутрішніх органів, передусім травної системи, який виконує функції складної хімічної лабораторії.
Розвиток травної системи людини
Процес еволюційного розвитку внутрішніх органів підтверджує спільність їх походження. У зародка на ранніх стадіях ембріонального розвитку утворюються зяброві дуги та щілини, з яких потім формуються інші органи.
На 3-ій тиждень ембріонального розвитку виникає первинна кишка, яка складається з двох шарів: внутрішнього - ентодерми і зовнішнього - мезодерми. У цей час передній та задній кінці зародка загинаються і починається поділ первинної кишки на три відділи: передній, середній та задній.
У 4 - 5 тижневих ембріонів у ділянці голови та у хвостовій частині тіла з’являються дві заглибини, які поступово поглиблюються, доходячи до сліпих кінців первинної кишки, а потім прориваються, утворюючи ротовий та клоачний отвори кишки. На наступних етапах розвитку клоака поділяється на відхідникову й сечово-статеву частини. На 2-му місяці розвитку у зародка з ротової порожнини розвивається передня частина ротової порожнини, а з переднього відділу передньої кишки - задня частина ротової порожнини, слинні залози, щитоподібна залоза, язик та глотка. Водночас утворюється стравохід, потім - шлунок і ампула дванадцятипалої кишки. На місці майбутнього шлунка утворюється значне розширення кишки. Трохи нижче і позаду від майбутнього шлунка із середньої кишки з’являються випини-зачатки підшлункової залози та печінки. З тієї ж кишки розвивається тонка кишка і початковий відділ товстої кишки (сліпа кишка, висхідна і права половина поперечної ободової кишки, печінка та підшлункова залози). Із задньої кишки утворюється кінцевий відділ товстої кишки (ліва половина поперечної ободової кишки, низхідна ободова, сигмоподібна та пряма кишки).
Поряд зі швидким ростом нейрокраніальної частини голови зародка із початкового відділу передньої кишки швидко розвивається зябровий апарат, який становить основу майбутньої лицевої частини голови.
Зябровий апарат нараховує 5 пар зябрових кишень і зябрових дуг. Зяброві щілини у людей не утворюються. Зяброві кишені розташовуються між ділянками тканин, які отримали назву зябрових, або нутрощевих, дуг (мал. 166).
Найбільшою є перша зяброва дуга, яка називається нижньощелепною. З неї утворюється зачатки верхньої і нижньої щелеп, а також молоточок і коваделко слухових кісточок. Друга зяброва дуга носить назву під’язикової, з неї розвиваються малі роги під’язикової кістки і стремінце. Третя зяброва дуга бере участь у формуванні під’язикової кістки (тіла і великих рогів) та щитоподібного хряща. Найменша, четверта, зяброва дуга зростається з третьою.
Із зябрових кишень формуються різні органи. З першої пари зябрових кишень утворюються порожнини середнього вуха та слухові труби; друга пара зябрових кишень дає початок розвитку піднебінним мигдаликам; з третьої та четвертої пар зябрових кишень виникають зачатки прищитоподібних залоз та загрудинної залози. З передніх відділів перших трьох зябрових кишень формуються зачатки язика та щитоподібна залоза.

Мал. 166. Схема розташування вісцеральних і зябрових дуг та їх похідних:
1. перша нутрощева дуга (щелепна);
2. друга нутрощева дуга (під’язикова);
3. молоточок;
4. коваделко;
5. стремінце;
6. шилоподібний відросток;
7. шилопід’язикова зв’язка;
8. малий ріг під’язикової кістки;
9. тіло під’язикової кістки;
10. великий ріг під’язикової кістки;
11. щитоподібний хрящ;
І — ІV - номера зябрових дуг.
Розвиток порожнини рота починається з формування вузької щілини, обмежованої п’ятьма відростками зябрових дуг (мал. 167). Верхній край ротової щілини утворений непарним лобовим відростком і розташованим збоку від нього парним верхньощелепним відростком. Нижній край ротової щілини обмежований двома нижньощелепними відростками, які, так само, як верхні відростки, є похідними першої зябрової дуги. Перераховані відростки не тільки обмежовують ротову порожнину, а й утворюють стінки ротової западини майбутніх порожнин рота і носа. Нижньощелепні відростки зростаються і формують нижню щелепу, м’які частини обличчя, нижню губу. Іноді спостерігається відсутність зрощення нижньощелепних відростків. Це досить рідкісний дефект розвитку - серединне розщеплення нижньої щелепи.
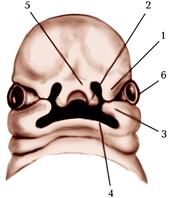
Мал. 167. Голова зародка людини (вигляд спереду):
1. бічний носовий відросток;
2. середній носовий відросток;
3. верхньощелепний відросток;
4. нижньощелепний відросток;
5. лобний відросток;
6. зачаток ока.
Парні верхньощелепні відростки утворюють верхню щелепу, піднебіння і відповідні м’які частини обличчя. Верхньощелепні відростки зростаються між собою, а між ними по серединній лінії вклинюється серединний носовий відросток зародка. Цей відросток утворює носову перегородку і частину твердого піднебіння, де формується середня частина верхньої губи та її жолобок. Зрощуючись з верхньощелепними відростками, носовий відросток відокремлює ротову порожнину від носової. Однак верхньощелепні відростки можуть залишатися незрощеними після народження, тоді між ними зберігається щілина твердого піднебіння, або вовча паща (palatum fissum, seu lupinum). Можливі випадки, коли не зрощується верхня губа, яка стає схожою на губу зайця, звідки і назва цієї вади - заяча губа (labium leporinum). Оскільки місце зрощення названих відростків розташоване збоку від серединної лінії, щілина на верхній губі теж розташовується збоку і може бути однобічною або двобічною. Кінцеві складові ротової порожнини формуються частково з ектодерми ротової порожнини (емаль зубів та епітелій передньої частини ротової порожнини) і частково з ектодерми первинної кишки (епітелій язика та слинні залози).
Язик утворюється з парних та непарних зачатків на вентральній стінці глотки в ділянці першої і другої зябрових дуг. На межі між майбутньою передньою та задньою частинами язика епітелій втягується й утворюється щитоподібна залоза. Місце початку цього втягнення зберігається у дорослої людини у вигляді сліпого отвору, з якого розвивається перешийок щитоподібної залози. Іноді цей отвір не зарощується і зберігається у вигляді протоки (ductus thyroglossus), яка з’єднує ротову порожнину із щитоподібною залозою.
Зуби в зародка людини розвиваються з ектодерми, що покриває краї верхньощелепного та нижньощелепного відростків. Спочатку утворюється ектодермальне стовщення по краю майбутнього коміркового відростка. Потім ця пластинка заглиблюється в мезенхіму коміркового відростка, де з неї формуються зуби. З мезенхіми утворюється тільки пульпа зубів.
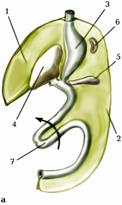
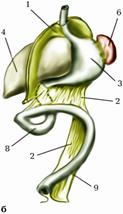


Мал. 168. Схема розвитку шлунку, кишечника та очеревини (а, б, в, г – стадії розвитку):
1. Mesenterium ventrale.
2. Mesenterium dorsale.
3. Ventriculus.
4. Hepar.
5. Pancreas.
6. Splen.
7. Intestinum.
8. Intestinum tenue.
9. Intestinum crassum.
10. Duodenum
11. Ileum.
12.lig. gastrosplenicum.
13. Appendix vermiformis.
14. Lig. falciforme hepatis.
15. Omentum minus.
16. Omentum majus.
17. Caecum.
18. Colon ascendens.
19. Colon transversum.
20. Colon descendens.
21. Colon sigmoideum.
22. Rectum.
23. Mesenterium.
24. Mesocolon transversum.
25. Mesocolon sigmoideum.
Слинні залози формуються з епітелію первинної ротової порожнини. Розростання епітелію бічних поверхонь порожнини рота дають початок малим щічним слинним залозам, верхньої стінки - піднебінним, в ділянці губ - губним.
Упродовж 8 - 9-го тижня утворюються протоки та кінцеві комірки привушних слинних залоз. Підщелепні слинні залози з’являються наприкінці 6-го тижня у вигляді клітинних тяжів з епітелію первинної ротової порожнини, потім поступово зміщуються у піднижньощелепну ямку.
Під’язикові слинні залози з’являються наприкінці 7-го тижня на дні порожнини рота.
Розвиток порожнини глотки відбувається на початку 2-го місяця. Головна частина передньої кишки диференціюється в глотку. При цьому зяброві кишені, як уже зазначалось, перетворюються на дефінітивну глотку. З передньої частини відділу первинної глотки формується гортань.
Розвиток стравоходу. Частина передньої кишки нижче від глотки звужується і, починаючи з 4-го тижня, перетворюється на стравохід. Спочатку стравохід короткий, потім він видовжується, а на місці переходу в шлунок звужується. У цій ділянці коловий шар м’язів стовщується. Крім того, формується ще два звуження: у початковій частині в місці переходу з глотки, а також в ділянці дуги аорти і роздвоєння трахеї. Таким чином, є три звуження стравоходу. Зверху в краніальному відділі на стравохід нашаровуються м’язи мезодермального походження, створюючи посмуговану м’язову тканину.
Розвиток шлунка. Наприкінці 4-го тижня розвитку нижче від стравоходу передня кишка починає розширюватись і на 6-ий тиждень визначається як добре розвинений резервуар, який за формою нагадує дефінітивний шлунок. У нього формується велика кривина на місці дорсальної частини та мала кривина в ділянці вентральної стінки. Одночасно з ростом відбувається поворот шлунка вправо таким чином, що його ліва поверхня стає передньою, а права - задньою. Дорсальна випукла частина, майбутня велика кривина, спрямована вниз та вліво, а ввігнута передня частина, майбутня мала кривина, спрямована вгору та вправо. Таке обертання шлунка призводить до скручення кінцевого відділу стравоходу вправо. Разом з обертанням шлунка змінюється положення дорсальної та вентральної бриж. Дорсальна брижа внаслідок обертання шлунка зі стрілового положення переходить у поперечне. Прискорений її ріст призводить до видовження вліво і вниз, поступового створення великого чепця (мал. 168 а, б).
Розвиток тонкої та товстої кишок відбувається наприкінці 1-го місяця ембріонального розвитку. Створюється кишкова, або шлункова, петля, яка верхівкою зрощена з пупковим кільцем і жовточною стеблинкою (мал. 168). Верхня частина пупкової петлі від шлунка до жовточної стеблинки носить назву верхньої ніжки петлі, а нижня частина - нижньої ніжки. З верхньої ніжки пупкової петлі утворюються дванадцятипала, порожня кишки і більша частина клубової кишки; а з нижньої ніжки - кінцевий відділ клубової кишки і вся товста кишка. У нижній ніжці наприкінці 5-го тижня розвитку стає помітним невелике розширення, яке є початком розвитку сліпої кишки.
Протягом 2-3 міс. внутрішньоутробного розвитку розвивається тонка кишка, яка здійснює обертання за годинниковою стрілкою на 180°. У наслідок такого обертання сліпа кишка зміщується в праве верхнє положення, а потім обертається вправо і вниз на 90°, тобто проти годинникової стрілки. Таким чином товста кишка створює правий і лівий згини.
Розвиток печінки і підшлункової залози відбувається на 4-ий тиждень розвитку. На вентральній поверхні ентодермального покриву середньої кишки виникає виріст - зачаток майбутньої печінки. З верхньої його частини розвивається печінка, з нижньої жовчний міхур. У процесі розвитку печінки вентральний відділ брижі перетворюється на серпоподібну зв’язку печінки, а задній - на малий чепець. Серпоподібна зв’язка фіксує печінку біля передньої стінки черевної порожнини та діафрагми, а малий чепець розташовується зверху і справа між печінкою, знизу і зліва між шлунком і дванадцятипалою кишкою.
Підшлункова залоза утворюється з двох ектодермальних згинів первинної кишки - дорсального та вентрального. З’єднавшись, вони утворюють зачаток підшлункової залози, який вростає між шарами дорсальної брижі. У наслідок обертання шлунка і росту печінки та редукції дорсальної частини брижі дванадцятипала кишка розташовується на задній стінці черевної порожнини разом з підшлунковою залозою. Ці органи покриваються очеревиною екстраперитонеально і втрачають рухомість. Кожен із зачатків має свою вивідну протоку: з протоки дорсального зачатка утворюється головна підшлунковозалозова протока, а з протоки вентрального зачатка - допоміжна протока.
Важливо знати варіанти та аномалії органів травлення. У зв’язку з порушенням ембріонального розвитку після народження дитини іноді спостерігають різного роду вади верхньої губи. Серед них досить часто трапляється щілина верхньої губи, розташована дещо збоку від верхньогубного жолобка, тобто на місці зрощення серединного і верхньощелепного відростків. Таку щілину верхньої губи називають заячою (мал. 169). При цьому щілина верхньої губи частково або повністю розділяє її на праву та ліву частини. Більш тяжкою є вада розвитку обличчя, коли щілина з верхньої губи продовжується на крило носа і далі так, що крило носа відокремлюється глибокою щілиною від недорозвинутої в таких випадках спинки носа. Якщо незрощення верхньощелепного відростка з лобовим відростком продовжується на тверде піднебіння, то виникає більш або менш виражена щілина, так звана вовча паща. При цьому спостерігається розщеплення всього піднебіння, включаючи м’яке, з одного боку, або з обох боків лобного відростка (мал. 170).
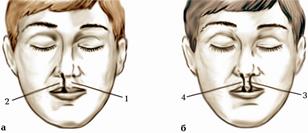
Мал. 169. Схема вад розвитку верхньої губи:
а. одностороння щілина верхньої губи;
б. двостороння щілина верхньої губи:
1, 3 — щілина між середнім носовим і верхньощелепним (2, 4) відростками.
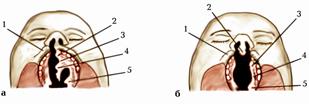
Мал. 170. Схема вад розвитку твердого піднебіння:
а. правостороннє розщеплення верхньої губи і твердого піднебіння;
б. двостороннє розщеплення верхньої губи і твердого піднебіння:
1. губний жолобок;
2. міжщелепна ділянка;
3. дефектна піднебінна перетинка;
4. піднебінний відросток;
5. язичок.
Спостерігаються такі вади розвитку обличчя: відсутність обличчя (aprosopus), малий лицевий череп (mikrosopus), мала нижня щелепа (mikrognathia), відсутність губ (achelia), малі губи (mikrochelia), відсутність ротової щілини (asthomia), щілини нижньої губи (fissura labii inferioris). Крім того, на бічних ділянках шиї зустрічаються нориці – унаслідок переривання зябрових кишень на поверхні шиї. Трапляються також випини дивертикули, кісти, нориці стравоходу, що утворюються із залишків ембріональних зябрових щілин.
У шлунку спостерігаються такі вади розвитку, як звуження різної форми і величини біля воротарної частини, подвоєння шлунка і навіть зрощення його стінок.
Серед варіантів вад розвитку тонкої і товстої кишок найчастіше зустрічаються видовження або скорочення кишок, звуження їх просвіту. Описані випадки відсутності окремих кишок, тощо. У ділянці клубової кишки трапляється відкритий дивертикул, який з’єднується з отвором пупка. Частіше зустрічається дивертикул з отвором, відкритим у порожнину кишки.
Дуже рідко в процесі ембріогенезу стінка прямої кишки не проривається у відхідникову заглибину, таку ваду називають закритим відхідником (atresia ani). Ступінь закриття відхідника залежить від товщини відхідникової перетинки. В окремих випадках цю перетинку розсікають ще до народження дитини в утробі матері.
Дихальна система (systema respiratorium)
Носова порожнина. Гортань

Мал. 171. Дихальна система:
1. cavitas nasi(порожнина носа);
2. pars nasalis pharyngis(носова частина глотки);
3. pars oralis pharyngis(ротова частина глотки);
4. larynx(гортань);
5. trachea(трахея);
6. bronchus principalis sinister(лівий головний бронх);
7. pulmo dexter(права легеня);
8. pulmo sinister(ліва легеня).
До органів дихальної системи (systema respіratorium) належать: ніс, носова частина глотки, ротова частина глотки, гортань, трахея, бронхи, легені (мал. 171).
У клінічній практиці серед органів дихальної системи виділяють верхні та нижні дихальні шляхи. До верхніх дихальних шляхів клініцисти відносять: носову порожнину, носову та ротову частини глотки, гортань, трахею, до нижніх - правий та лівий головні бронхи, їх розгалуження, бронхове та альвеолярне дерево.
Нiс (nasus) – подiляється на зовнiшнiй нiс (nasus externus) та носову порожнину (cavitas nasi). На вологому препаратi голови вивчiть будову зовнiшнього носа (мал. 172). Вiн має: корiнь носа (radix nasi), спинку носа (dorsum nasi), кінчик носа (apex nasi) та крила носа (alae nasi). Вони обмежовують з боків нiздрi (nares), які роздiленi мiж собою перетинчастою (рухомою) частиною перегородки носа (pars membranacea septi nasi). На черепi та на вологому препаратi голови розгляньте кiсткову і хрящову основу (скелет) зовнiшнього носа (мал. 173, 174). Кiстковий скелет утворюють носовi кiстки та лобовi вiдростки верхнiх щелеп. На препаратах і малюнках розгляньте хрящi носа: великий криловий хрящ (cartilago alaris major), який має при середню нiжку (crus mediale)та бічну нiжку (crus laterale), малі крилові хрящі (cartilagines alares minores), додатковi носовi хрящi (cartilagines nasales accessoriae).
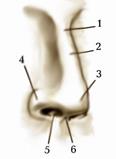
Мал. 172. Зовнішній ніс:
1. radix nasi(корінь носа);
2. dorsum nasi(спинка носа);
3. apex nasi(кінчик носа);
4. alae nasi(крила носа);
5. nares(ніздрі);
6. pars mobilis septi nasi(рухома частина перегородки носа).
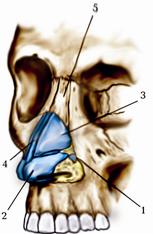
Мал. 173. Кістковий та хрящовий скелет зовнішнього носа:
1. cartilago alaris minor(малий криловий хрящ);
2. cartilago alaris major(великий криловий хрящ);
3. cartilago nasi lateralis(бічний хрящ носа);
4. cartilago septi nasi(хрящ перегородки носа);
5. os nasale(носова кістка).
Носова порожнина (cavitas nasi) починається двома отворами – нiздрями, а закiнчується двома хоанами, що вiдкриваються в носову частину глотки (мал. 175).
Носова порожнина подiляється на двi частини носовою перегородкою. Носова перегородка (septum nasi) має перетинчасту частину (pars membranacea) та кiсткову частину (pars ossea). Окрiм того є хрящова частина носової перегородки (cartilago septi nasi). Перетинчаста та хрящова частини носової перегородки разом становлять її рухому частину.

Мал. 174. Ніздрі:
1. сartil






