Методы планирования размера выборки базируются на предположении, что к окончанию наблюдения будет возможно подтвердить или опровергнуть наличие предполагаемых различий между исследуемыми группам. Шанс выявления статистически значимых различий зависит от размера выборки и величины истинного различия сравниваемых показателей. Если в исследование включено небольшое количество пациентов и при этом не выявлен эффект, то встает вопрос, с чем это связано – с недостаточностью данных, или действительным отсутствием разницы. С другой стороны, неоправданное увеличение размера выборки неэффективно с точки зрения финансовых, трудовых и организационных затрат.
Для того, чтобы рассчитать оптимальный объем выборки следует определить следующие величины:
1. Мощность критерия – способность критерия обнаружить статистически значимые различия, если они действительно существуют. Планируя исследование необходимо знать мощность используемого критерия. Имеет смысл начинать исследование, когда есть хороший шанс обнаружить клинически значимые различия. И нет смысла тратить ресурсы на 40% вероятность подтверждения эффекта нового лечебного средства. Обычно мощность выбирается на уровне 7080% (β = 0,2 0,3).
2. Уровень значимости α и– задается самим исследователем. В настоящее время для клинических исследований рекомендуют выбирать альфа 0,01 или даже 0,001.
3. Вариабельность наблюдений, например, стандартное отклонение (дисперсия) для количественных признаков. Оценка дисперсии признака до начала исследования представляет собой определенную трудность. В качестве рекомендаций можно посоветовать воспользоваться ранее опубликованными данными по интересующей вас проблеме, или же самостоятельно провести небольшое пилотное исследование.
4. Наименьший клинически значимый эффект – минимальные изменения, которые мы не хотим игнорировать. Выбор его также лежит на исследователе, на его компетентности в сфере решаемой проблемы. Например, изучая реакцию на физическую нагрузку, нужно определить будет ли минимально клинически значимым изменение пульса на 5 уд/мин или же на 10 уд/мин, или же какоето иное значение.
Для сравнения количественного показателя в двух равновеликих независимых группах объем каждой выборки рассчитывается по формуле:
 (91)
(91)
где 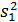 и
и  – дисперсии признака в обеих группах
– дисперсии признака в обеих группах
Δ – минимальная (клинически значимая) величина различий, которую необходимо обнаружить
 и
и  – критические значения нормального стандартного распределения для заданных α и β (односторонний или двусторонний тест, в зависимости от формулировки альтернативной гипотезы), определяются по таблицам (таблица 87).
– критические значения нормального стандартного распределения для заданных α и β (односторонний или двусторонний тест, в зависимости от формулировки альтернативной гипотезы), определяются по таблицам (таблица 87).
Таблица 87. Критические значения Z стандартного нормального распределения
| Уровень знач. | 0,005 | 0,01 | 0,012 | 0,02 | 0,025 | 0,05 | 0,1 | 0,15 | 0,2 | 0,25 | 0,3 |
| Одностор. тест | 2,567 | 2,326 | 2,257 | 2,054 | 1,96 | 1,645 | 1,282 | 1,036 | 0,842 | 0,674 | 0,524 |
| Двусторонний тест | 2,807 | 2,576 | 2,513 | 2,326 | 2,242 | 1,960 | 1,645 | 1,440 | 1,282 | 1,150 | 1,036 |
Иногда по финансовым, этическим или другим причинам исследователь ограничен в своих возможностях набрать группу достаточной численности (как правило, это касается опытной группы). Если известна фиксированная численность одной выборки n1, то численность другой определяется следующим образом:
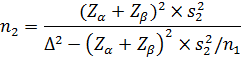 (92)
(92)
Если сравниваются доли p1 и p2, частота встречаемости номинального признака, то объем выборки:
 (93)
(93)
здесь Δ – минимальная клинически значимая разница между долями.
p1 и p2 определяется основываясь на подобных исследованиях из литературных источников, или на основе пилотного проекта. Как крайний случай можно выбрать p1 =0,5 и p2 =0,5, при этом численность выборки будет неоправданно завышена.
Если доля определена в %, то в выражении вместо 1 берется 100.
Такой метод дает достаточно точные результаты при 0,25<p<0,75. В других случаях вводится поправка
 (94)
(94)
При этом объем выборки:
 (95)
(95)
Если объем одной выборки фиксирован, то объем второй
 (96)
(96)






