КЛИНИЧЕСКАЯ ФАРМАКОЛОГИЯ СРЕДСТВ ЛЕЧЕНИЯ АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИИ
Артериальная гипертензия - патологическое состояние, характеризующееся длительным устойчивым повышением артериального давления. Причина стойкого повышения артериального давления примерно у 90% больных остается невыясненной. В этом случае говорят об эссенциальной гипертензии или гипертонической болезни. Экспертами Европейского общества по артериальной гипертензии (ЕОАГ) и Европейского общества кардиологов (ЕОК) в 2003 г. предложена клас- сификация уровней АД у взрослых (старше 18 лет), которая не претерпела принципиальных изменений до настоящего времени (табл. 2.1).
Таблица 2.1. Определение и классификация уровней артериального давления (Рекомендации ЕОАГ-ЕОК 2003 и 2007, Национальные рекомендации по профилактике, диагностике и лечению артериальной гипертензии, второй пересмотр, 2004)
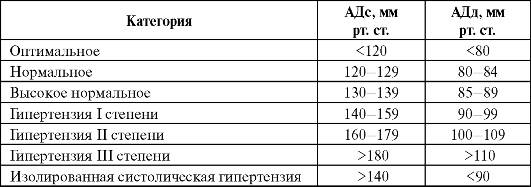
Из классификации АД следует, что не существует дискретного «порогового» АД, отделяющего АГ от нормотензии, а показания к лечению и степень планируемого снижения АД определяются со- вокупным риском сердечно-сосудистых заболеваний и осложнений у конкретного пациента. Таким образом, решение о фармакотерапии у больных с АГ следует принимать не только на основании уровня АД, но и с учетом выявленных факторов риска, патологических состояний или сопутствующих заболеваний (табл. 2.2).
ОСНОВНЫЕ ФАКТОРЫ, ВЛИЯЮЩИЕ НА ПРОГНОЗ БОЛЬНОГО С АРТЕРИАЛЬНОЙ ГИПЕРТЕНЗИЕЙ (РЕКОМЕНДАЦИИ ЕОАГ-ЕОК, 2007)
I. Факторы риска
• Уровни систолического АД (АДс) и диастолического АД (АДд) I-III степени.
• Уровень пульсового АД (у пожилых).
• Возраст: мужчины >55 лет; женщины >65 лет.
• Курение.
• Дислипидемия:
- общий холестерин >5,0 ммоль/л, или
- холестерин ЛПНП >3,0 ммоль/л, или
- холестерин ЛПВП: у мужчин <1,0 ммоль/л; у женщин <1,2 ммоль/л, или
- триглицериды >1,7 ммоль/л.
• Глюкоза плазмы натощак - 5,6-6,9 ммоль/л.
• Нарушенная толерантность к глюкозе.
• Абдоминальное ожирение: окружность талии у мужчин >102 см; у женщин >88 см.
• Случаи ранних проявлений сердечно-сосудистой патологии в семейном анамнезе (инсульт или инфаркт у мужчин - в возрасте до 55 лет, у женщин - до 65 лет).
II. Субклинические поражения органов
• Признаки гипертрофии ЛЖ.
• ЭКГ (критерий Соколова-Лайона >38 мм; Корнельский критерий >2440 мм-мс) или ЭхоКГ (ИММлж у мужчин >125 г/м2; у женщин >110 г/м2).*
• Утолщение медиаинтимального слоя >0,9 мм или атеросклеротическая бляшка в сонной артерии.
• Скорость распространения пульсовой волны (сонные артерии - бедренные артерии) >12 м/с.
• Лодыжечно-плечевой индекс АД <0,9.
• Легкое увеличение креатинина плазмы:
- мужчины - 115-133 мкмоль/л;
* - наибольший риск при концентрической гипертрофии левого желудочка (если отношение толщины стенки ЛЖ к его радиусу в диастолу >0,42);
- женщины - 107-124 мкмоль/л.
• Снижение скорости клубочковой фильтрации (<60 мл/мин на 1,73 м2)** или клиренса креатинина (<60 мл/мин).***
• Микроальбуминурия (30-300 мг за 24 ч) или отношение «альбумин/ креатинин»: у мужчин >22 мг/г; у женщин >31 мг/г креатинина.
III. Сахарный диабет
• Глюкоза плазмы натощак ≥7,0 ммоль/л при повторных измерениях.
• Глюкоза плазмы после нагрузки >11 ммоль/л.
IV. Болезни сердечно-сосудистой системы или почек
• Цереброваскулярные болезни: ишемический инсульт, геморрагический инсульт, транзиторная ишемическая атака.
• Болезни сердца: инфаркт миокарда, стенокардия, коронарная реваскуляризация, сердечная недостаточность.
• Болезни почек: диабетическая нефропатия, почечная недостаточность (креатинин плазмы у мужчин >133 мкмоль/л; у женщин >124 мкмоль/л).
• Болезни периферических артерий.
• Выраженная ретинопатия: геморрагии или экссудаты, отек соска зрительного нерва.
Суммарное влияние нескольких факторов риска и патологических состояний на прогноз можно оценить полуколичественно путем стра- тификации риска по четырем категориям (низкий дополнительный риск, умеренный дополнительный риск, высокий и очень высокий дополнительный риск), при этом термин «дополнительный» означает риск, превышающий средний (см. табл. 2.2).
Степень риска сердечно-сосудистых заболеваний и осложнений определяет характер и срочность лечебных мероприятий, среди кото- рых фармакотерапия занимает центральное место (табл. 2.3). Таким образом, определение АГ может варьировать в зависимости от выраженности общего сердечно-сосудистого риска.
Важный постулат лечения АГ: не ограничиваться только медикаментозной терапией. Для многих больных важнейшими условиями эффективного лечения являются: соблюдение диеты (ограничение потребления поваренной соли, алкоголя, насыщенных жиров и холестерина, увеличение потребления фруктов и овощей), отказ от
** - по формуле Cockroft-Gault; *** - по формуле MDRD.
Таблица 2.2. Стратификация риска сердечно-сосудистых заболеваний и осложнений (Рекомендации ЕОАГ-ЕОК, 2007)

Примечание: ФР - факторы риска; СПО - субклинические поражения органов; МС - метаболический синдром (наличие минимум 3 из 5 возможных ФР: абдоминальное ожирение, повышение уровня глюкозы натощак, АД ≥ 130/85 мм рт. ст.; низкий уровень холестерина ЛПВП, повышение уровня триглицеридов); СД - сахарный диабет; ССС - сердечно-сосудистая система; АДс - систолическое АД; АДд - диастолическое АД.
Таблица 2.3. Инициация и характер антигипертензивного лечения в зависимости от стратификации риска (Рекомендации ЕОАГ-ЕОК, 2007)

Примечание: ФР - факторы риска; СПО - субклинические поражения органов; МС - метаболический синдром (наличие минимум 3 из 5 возможных ФР: абдоминальное ожирение, повышение уровня глюкозы натощак, АД ≥130/85 мм рт. ст.; низкий уровень холестерина ЛПВП, повышение уровня триглицеридов); СД - сахарный диабет; ССС - сердечнососудистая система; АДс - систолическое АД; АДд - диастолическое АД; МОЖ - модификация образа жизни.
курения, снижение массы тела, регулярные физические нагрузки. Нефармакологическое вмешательство должно быть доступным для больного АГ и проводиться постоянно при условии регулярного наблюдения и всяческого поощрения со стороны врача.






