Рентгенологическое исследование слюнных желез базируется на данных бесконтрастной рентгенографии, различных вариантов скиалографии, пневмосубмандибу-лографии или их сочетаний. Оно является не только важным способом морфологической диагностики, выявляя, воспалительные, опухолевые поражения, слюнно-камен- ' ную болезнь, но и может давать дополнительные сведения об особенностях функции желез. 1
При скиалографии в основном заполняется выводная протоковая система — главный и делящиеся преимущественно дихотомически 10-12 слюнных протоков до третье-го-четвертого порядка. Наименьший визуализирующийся на сиалограммах диаметр протока равен 0,2 см. Более мелкие структурные элементы слюнных желез — перешейки, ацинусы, слюнные трубочки, имеющие в диаметре 5-10 мм, на рентгенограммах не дифференцируются и суммарно составляют картину паренхимы, которая в норме как бы диффузно равномерно пропитана контрастным веществом. Степень ее «контрастирования» больше всего зависит от реологических свойств контрастного препарата и давления, под которым он вводится. Сам факт контрастирования паренхимы не является показателем какой-либо патологии.
Околоушная слюнная железа располагается между ветвью нижней челюсти и шейными позвонками, верхний ее полюс доходит до дужки первого шейного позвонка. Стено-нов проток, открывающийся на уровне моляров верхней челюсти, пересекает ветвь и угол нижнечелюстной кости, имеет в диаметре 1-3 мм, слегка расширен у выходного отверстия. На прямых снимках тень протока проекционно укорочена, а весь его ход лучше всего виден на ортопанто-мограммах. Протоки I-III порядка длинные, выпрямленные, тонкие, имеют в диаметре 1,5-1 мм. В задненижних участках железы концентрация их больше, так как в ре-тромолярном пространстве железа имеет больший объем.
Скиалографию подъязычной слюнной железы произве-
ЗАБОЛЕВАНИЯ СЛЮННЫХ ЖЕЛЕЗ
сти обычно не удается, так как ее узкий проток либо открывается микроскопическим отверстием в разных участках подъязычной складки, либо впадает в вартонов проток. В случаях успешного заполнения бартолиниевого протока, контрастное вещество редко продвигается дальше, и рентгенологические данные малоинформативны. Вартонов проток короче и существенно шире околоушного — около 4 мм, на прямых снимках он образует отчетливый изгиб, сама железа на этих рентгенограммах может перекрываться телом нижней челюсти и лучше видна либо также на ортопантомограммах, либо на боковых снимках. Ее протоки I-III порядка дугообразно изогнуты. У лиц старше 45-50 лет разветвления всех протоков доходят до самых наружных границ паренхимы, они более широкие, изогнутые и ригидные вследствие атрофических изменений паренхимы, а контрастные препараты чаще забрасываются в ацинусы. Подчелюстная слюнная железа занимает задний участок подчелюстного пространства, подходит к заднему краю т. mylohyoideus и срастается с ней.
Патологические процессы в слюнных железах вызывают изменения их размеров, функций, положения и формы, контуров протоков, тени паренхимы. Увеличение размеров железы обычно сочетается с увеличением густоты слюно-выводящих протоков, а уменьшение — с атрофией их. Расширение главного выводного протока, протоков I-II порядка часто обусловлено внеротовой патологией — обструкцией камнем, лежащим вне протока, или рубцами, воспалением в зоне папиллы. Расширение периферических протоков обычно возникает при хронических неспецифических воспалениях, а центральных — при абсцедирую-щих пневмококковых или туберкулезных сиалоаденитах. Поражения периферической железистой ткани нередко приводят к неравномерности контрастирования паренхимы с участками, не содержащими контрастного вещества, которые представляют собой скопления нежелезистой ткани — увеличенных лимфатических узлов, воспалительных инфильтратов, кист, опухолевой, жировой или грануляционной ткани. Неравномерное контрастирование паренхимы обычно возникает при фиброзах, циррозах желез, сопровождается обеднением выводной системы и искривлением протоков.
| ГЛАВА13 |
Камни слюнных желез могут иметь экстра- или интраг-ландулярное положение. Чаще всего они образуются в местах изгибов главных протоков. Конкременты мелких разветвлений бывают множественными. Только обызвествлен-ные камни выявляются без контрастирования протоков, и то, если они имеют относительно крупные размеры. Чаще всего это бывают камни, располагающиеся в вартоновом протоке. 20 % камней не обызвествлены и обнаруживаются только при скиалографии.
Локальные расширения протоков бывают связаны именно с конкрементами и реже обусловливаются другими причинами.
При подозрении на конкременты в подчелюстной слюнной железе производятся обзорные окклюзионные снимки или панорамные рентгенограммы дна полости рта, а в околоушной — обзорные рентгенограммы черепа в прямой проекции и боковые снимки ветви челюсти, во время которых больной должен максимально опускать вниз язык. При обнаружении на обзорных снимках тени конкремента необходимо производить скиалографию для уточнения локализации камня и состояния протоковой системы. Скиа-лограммы для выявления конкрементов следует снимать сразу же после введения контрастного препарата. Необходимо использовать воднорастворимые препараты, тень которых менее интенсивна и не перекрывает конкремент.
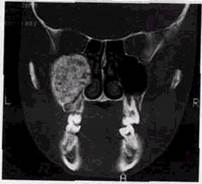
Основным проявлением камня в протоке является картина дефекта наполнения, в зоне которого проток может быть расширен или сужен (рис. 13.1). Рефлекторные импульсы могут вызывать также расширение протока выше или ниже камня.
Воспалительные заболевания слюнных желез — сиалоа-дениты — обычно являются следствием инфицирования их паренхимы из полости рта или протоков, но могут возникать и гематогенным путем. Основная масса сиалоа-денитов является восходящими, вторичными и обусловлена сиалодохитами. Рентгенологические их проявления сочетают в себе признаки воспаления протоков и паренхимы. Часто развитию воспаления предшествует слюнно-ка-менная болезнь, особенно в околоушной слюнной железе, нарушение выделительной функции интоксикационного.
ЗАБОЛЕВАНИЯ СЛЮННЫХ ЖЕЛЕЗ

Рис. 13.1. Мелкие конкременты в главном выводном протоке левой околоушной слюнной железы
или лекарственного генеза, флегмоны окружающих мягких тканей.
В связи с разницей анатомического строения разных групп желез и спецификой выделяемого ими секрета, частота воспалений также различна. Сиалоадениты часто являются осложнением других заболеваний — кахексии, болезней обмена, интоксикаций, эндокринных нарушений, возникают в послеоперационном периоде, могут иметь аллергическую природу, при коллагенезах. По клинике различают острые, подострые, хронические и реци-дивирующие сиалоадениты. Воспалительные изменения могут развиваться в концевых разветвлениях, протоках, интерстиции железы или перигландулярных тканях. Клинические проявления острых сиалоаденитов достаточно характерны. Осуществление сиалографии в острой стадии воспалений крайне нежелательно, так как сама процедура может ухудшить течение процесса за счет дополнительного инфицирования паренхимы при ретроградном введении контрастного вещества. Если клиническая ситуация вынуждает осуществлять сиалографию, ее нужно проводить с небольшим количеством контрастных веществ.
Рентгенологические проявления воспалительных процессов чаще определяются не столько и исходной точкой и локализацией, сколько длительностью процесса. Так, основным проявлением острого воспаления является сужение мелких разветвлений выводных протоков, обуслов-
| ГЛАВА 13 |

|
Рис. 13.2. Острый сиалоаденит околоушной слюнной железы справа
ленное отеком их слизистой выстилки и повышением интенсивности тени паренхимы (рис. 13.2). Относительно свежие воспаления часто сопровождаются появлением эктазий мелких протоков. Хронические воспалительные процессы сказываются на ширине протоков — диффузно расширяются мелкие разветвления и появляется их капельное заполнение по типу кистозной сиалоэктазии. Изменения чаще бывают очаговыми, и часть паренхимы сохраняет обычный вид. Как правило, воспалительные изменения паренхимы скрываются яркими проявлениями сиалодохитов. Симптомом сиалоаденита является неравномерность контрастирования железистой ткани, наличие участков, не содержащих контрастного вещества (рис. 13.3).
Сиалоаденит чаще наблюдается в околоушной слюнной железе. Ей же свойственно появление при воспалениях сиалоэктазии, которые в других слюнных железах встречаются реже. Они связаны с тем, что при подострых и рецидивирующих паротитах резистентность протоковой системы к давлению снижается и контрастные препараты образуют скопления у концевых разветвлений мелких протоков.
В подострой стадии воспаления выделительная функция слюнных желез нарушается, поэтому введенное в протоки контрастное вещество задерживается значительно дольше
ЗАБОЛЕВАНИЯ СЛЮННЫХ ЖЕЛЕЗ
обычного. При переходе воспаления в хроническую стадию равномерность постепенного уменьшения калибров протоков нарушается, появляются разрывы, участки снижения или расширения, нечетко кость контуров разветвлений. Хронические сиалоадениты также чаще поражают околоушную железу и возникают у людей, страдающих диабетом, нарушениями функции желез, синдромом Шегрена (рис. 13.4). На рентгенограммах они характеризуются чередованием зон сужения и расширения протоков, неравномерностью заполнения протоков, иногда наличием грубых Рубцовых структур. В ходе хронических воспалительных процессов могут формироваться абсцессы, связанные с выводными протоками. Они особенно характерны для акти-номикотических и туберкулезных сиалоаденитов. При заживлении происходит образование отграниченных гранулем, оттесняющих проходящие рядом выводные протоки. Специфические сиалоадениты дают характерные рентгенологические проявления только в хронической стадии, а на этапах острого или подострого процесса ничем не отличаются от неспецифических воспалений. В хронической стадии специфические сиалоадениты могут сопровождаться формированием свищей, воспалением периартикулярных тканей.

Рис. 13.3. Под острый сиалоаденит левой подниж нечелюстной слюнной железы. Расширен главный выводной проток, неравномерное расширение протоков П-IV порядков. Паренхима контрастировала неравномерно
| ГЛАВА 13 |

|
Только небольшая часть неспецифических воспалений поражает исключительно паренхиму слюнных желез, оставляя нормальной рентгенологическую картину основного протока и его разветвлений, кроме конечных, которые всегда вовлекаются в процесс, давая периканаликулярные инфильтраты и участвуя в формировании сиалоэкта-зий.
| Рис.13.4. Хронический сиалоаденит правой околоушной слюнной железы. Неравномерное расширение и прерывистость тени протоков, паренхима не контрастируется |
Рентгенологические проявления хронических паренхиматозных сиалоаденитов почти отсутствуют, и сиа-лографическая картина часто не отличается от нормальных и возрастных вариантов картины паренхимы. Чаще всего они дают подчеркну-тость выделительной системы на фоне неизмененной паренхимы и кажущееся увеличение числа протоков. Особенно хорошо эта картина видна на полисиалограмме при сравнении изображения симметричных желез. В более поздних стадиях преобладают нарушения выделения контрастного вещества с появлением зон повышенного контрастирования паренхимы. Еще позже может начаться склеротическая перестройка железистых тканей с уменьшением объема пораженной железы. Паротиты, вызванные функциональными нарушениями, встречаются в послеоперационном периоде, особенно у лиц старших возрастных групп, у новорожденных. У детей встречается особая форма паротита — рецидивирующий неспецифический паротит, который часто путают с эпидемическими. Он может быть одно- и двусторонним и реци-дивирует по нескольку раз в год, сопровождается тяжелой клиникой и хорошо реагирует на антибактериальную терапию.
ЗАБОЛЕВАНИЯ СЛЮННЫХ ЖЕЛЕЗ
| Рис.13.5. Сиалограмма околоушной слюнной железы справа при болезни Шегрена |

|
Особую группу составляют поражения слюнных желез при коллагеногенозах — синдром Шегрена, болезнь Микулича, которые обычно проявляются кератостомией, сочетаются с кератоконъюн-ктивитами, сухостью волос и кожи, изменениями лимфатической системы, гематологическими сдвигами, поражением мелких суставов конечностей. Характерно хроническое течение процесса в железах и частое поражение женщин в климактерическом периоде. Рентгенологические изменения патогномоничны — появляются округлые равномерные скопления контрастного вещества в периферических отделах желез, цилиндрическое расширение главных протоков, отсутствие заполнения мелких разветвлений, которые сдавливаются периканаликулярными инфильтратами (рис. 13.5).
В поздних стадиях крупные протоки суживаются, частично облитерируются, масляные и даже водно растворимые контрастные вещества надолго задерживаются в них, неравномерно пропитывают паренхиму. Обычно поражаются околоушные железы.
Около 80 % опухолей также встречается только в околоушной слюнной железе. Патологоанатомически их разделяют на:
1) мезенхимальньге — доброкачественные (гем- и лимфан-гиомы, фибромы, хондромы, миомы, нейромы, липомы), злокачественные (саркомы);
2) эпителиальные — доброкачественные (аденомы, адено-липомьг, лимфоэпителиомы), потенциально злокачественные (цилиндромы и мукоэпидермоидные опухоли) и
| ГЛАВА 13 |

Рис. 13.6. Мукоэпидермоидная опухоль левой околоушной слюнной железы
злокачественные (злокачественные цилиндромы, пло-скоклеточный недифференцированный рак и аденокар-цинома).
Мукоэпидермоидные опухоли в основном поражают женщин за 40 лет и составляют почти 90 % всех опухолей;
аденолимфомы встречаются во всех возрастах у мужчин;
потенциально злокачественные цилиндромы преобладают у мужчин в околоушной железе, имеют мультициклический рост и часто рецидивируют.
Экспансивно растущие опухоли концентрически оттесняют внутрижелезистые протоки в отдельных участках железы, вызывают сужение протоков, сдавливают паренхиму (рис. 13.6). Вызываемые ими рентгенологические изменения необходимо дифференцировать с увеличением внутрижелезистых лимфатических узлов. Сиалограммы в этих случаях обязательно должны быть многопроекционными. Опухолевые изменения могут сочетаться с воспалительными, в этих случаях рентгенологическая картина не характерна. Полного перерыва тени протоков не возникает даже при злокачественных опухолях. Суженные протоки кажутся удлиненными, оттесняются к периферии. Небольшие или локализующиеся на полюсах желез новообразования могут быть вообще не видны.
Инфильтрующие опухоли дают менее выраженную симптоматику, особенно если располагаются в периферических отделах. Возникают эрозии протоков, экстравазаты в тканях железы. Злокачественные опухоли околоушной
ЗАБОЛЕВАНИЯ СЛЮННЫХ ЖЕЛЕЗ

|
железы обычно располагаются в центре ее тканей или во внутренне-верхнем полюсе. Внежелезистые опухоли дают симптом «пелота», встречаются нередко.
На скиалограммах выявляются три типа симптомов, характерных для злокачественных опухолей этой локализации:
1. Плохо очерченный дефект наполнения в паренхиме с неровными контурами, обрывом каналов по периферии, небольшим замедлением эвакуации контрастного вещества (рис. 13.7).
| Рис. 13.7. Злокачественная опухоль левой околоушной слюнной железы |
2. Полости, неравномерно заполненные контрастным веществом и сообщающиеся выводными протоками.
3. Неравномерное искривление протоков с резким переполнением паренхимы.
ГЛАВА 14
ОПУХОЛЕПОДОБНЫЕ И ГЕНЕРАЛИЗОВАННЫЕ МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА
Дисплазии лицевого скелета. Под этим названием объединяется группа своеобразных по клиническим, рентгенологическим и морфологическим проявлениям опухоле-видных пороков развития костной ткани, в основе которых лежит нарушение процессов остеогенеза на фазе эмбрионального соединительнотканного его этапа. В. Р. Брайцев (1954), Т.П.Виноградова (1968), Н. С. Косинская (1973), Е. Lautenbach и R. Dowhorn (1968), Jaffe и Lichtenstein (1938, 1942) впервые показали, что морфологическим проявлением порока при фиброзной дисплазии является развитие на месте нормального костного мозга и костной ткани пучков легко ранимых не полностью сформированных костных балок, между которыми располагаются скопления веретенообразноклеточной соединительной ткани, пучки коллагена, остеоид, метапластически измененная соединительная ткань с бесструктурными скоплениями кости. Клеточная строма имеет высокую остеобластическую потенцию и повышенную активность алкалинфосфатазы.
Трудности морфологической идентификации породили вокруг него много спорных вопросов и неясностей. Они, в свою очередь, объясняются тем, что, с одной стороны, гистохарактеристика тканей при диспластических процессах очень различна, в зависимости от стадии поражения. В активной фазе процесса, в раннем детском возрасте, в морфологическом субстрате отмечается обилие клеточных элементов с митозами и мало островков костеобразования. Последние появляются в возрастающем количестве в менее активной фазе у лиц более старшего возраста, и в реактивной фазе у взрослых. С другой стороны, многие хронические доброкачественные процессы вызывают фиброзную трансформацию костного мозга. А так как репара-тивные возможности костной ткани очень велики как в норме, так и в патологии, диспластические процессы
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА
отличаются большой пестротой гистологических проявлений. Часто изменения в периферических отделах патологического очага, из которого при биопсии берется ткань для гистологического исследования, не характерны, и их описание создает большую путаницу в оценке изменений. Только микроскопия тканей из глубинных центральных участков патологического очага позволяет установить истинную природу процесса. Поэтому правильное проведение биопсии при идентификации очага дисплазии всегда должно осуществляться под контролем рентгеновской картины. Патологические изменения в челюстных костях часто располагаются в зоне зубных рядов. Наслоение одонтоген-ных воспалительных изменений еще больше осложняет интерпретацию гистологических данных.
Особенностью клинических проявлений диспластических очагов является опухолеподобное увеличение пораженных отделов, отличающееся наиболее быстрыми темпами роста у детей и подростков и не всегда прекращающееся после операции, что нередко служит основанием для необоснованного включения дисплазии в группу опухолей. Соединительнотканное происхождение костей лицевого черепа, в том числе челюстей, создает предпосылки к относительно большой частоте фиброзных дисплазии в этом отделе скелета, а тесная связь с тканями, формирующими зубные зачатки, объясняет тот факт, что диспластические процессы в челюстно-лицевой области нередко носят характер фибро-остео-цементодисплазий.
В группу диспластических процессов входят моно- и по-лиоссальные поражения, своеобразная форма процесса, носящая название «херувизм», синдром Олбрайта, семейная цементодисплазия. В черепе наиболее часто встречаются полиоссальные формы, при которых поражается несколько костей лицевого и мозгового отделов. Сочетание изменений в черепных костях и других отделах скелета не является редкостью.
Проявление фиброзной дисплазии можно обнаружить уже в раннем детском возрасте, когда наблюдается особенно большая активность процесса. Увеличение объема пораженных отделов происходит до момента полового созревания или полной остановки роста данной кости, но деформации обычно не исчезают.
| ГЛАВА 14 |

Рис. 14.1. Фиброзная дисплазия нижней челюсти в области задних отделов тела и угла справа
Опухолеподобное увеличение участка черепа сопровождается нередко большой болезненностью и даже увеличением регионарных лимфатических узлов. Клиника может напоминать хронический остеомиелит, но без гематологических и биохимических проявлений воспалительного процесса.
Почти в три раза чаще дисплазии обнаруживаются у лиц женского пола. В челюстных костях изменения находят на обеих челюстях, но чаще на нижней. Основной локализацией является зона моляров и премоляров. Зубы или формируются и прорезываются нормально, или возникают аномалии формирования и прорезывания.
М. Makek и Н. Sailer (1985) утверждают, что фибро-ос-тео-цементные дисплазии в челюстных костях следует отличать от фиброзных дисплазии в других отделах скелета, так как они имеют более агрессивное течение, особенности гистологического строения тканей и своеобразные рентгенологические проявления.
Скиалогические проявления дисплазии отличаются большой пестротой. Зоны соединительнотканных скоплений обычно имеют вид кистоподобных просветлении не совсем правильной округлой формы и не обладающих высокой прозрачностью тени (рис. 14.1). Они тяготеют к кортикальным отделам кости, особенно на нижней челюсти. С такой же частотой диспластическая перестройка может
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА

Рис. 14.2. Полиоссальная фиброзная дисплазия склеротического типа, поражающая кости средней зоны лица и покровные кости черепа
проявляться очагами массивного склероза, которые особенно характерны для поражений основания черепа, лобной кости, стенок полости носа или придаточных его пазух (рис. 14.2).
Преимущественно склеротические изменения приводят к увеличению отдельных участков лицевого черепа и создают характерную по своим внешним проявлениям деформацию, которая дала основания для обозначения этого вида региональной полидисплазии как костного леонтиаза («львиного лица»). Нередко в отдельных участках кости оба типа изменений сочетаются, создавая большую индивидуальную вариабельность теневых картин. При всех типах скиалогических изменений очаги или очаги поражения могут увеличиваться в размерах, симулируя опухолевый рост, и вызывают разнообразные деформации. При этом в зонах кистоподобной и склеротической перестройки костная ткань утрачивает свой правильно организованный структурный рисунок. Таким образом, по рентгенологическим проявлениям можно выделить три формы фиброзной дисплазии: склеротическую, кистоподобную и пэджетоидную.
Г. А. Наддачина и Е. Я. Губайдуллина (1980) полагают,
| ГЛАВА14 |

|
что рентгенологические и гистологические особенности отображают течение процесса в определенных возрастных группах. Так, медленнее прогрессируют формы с более зрелыми костными элементами, которые обнаруживаются в более позднем возрасте.
| Рис. 14.3. Фиброзная дисплазия верхней челюсти слева. Полость верхнечелюстной пазухи заполнена разрастаниями перестроенной кости |
В литературе имеются указания, что склеротическая форма дисплазии чаще дает продолженный рост после частичного иссечения, а кистоподобная излечивается после операции. Однако при большой длительности процесса полного созревания всей фиброзной ткани до костной не происходит.
Монооссальная фиброзная дисплазия • челюстных кист обычно обнаруживается в детском возрасте в 10-16 лет, т. е. в период интенсивного роста лицевого скелета, прорезывания постоянных зубов и окончательного формирования постоянного прикуса и полового созревания.
На нижней челюсти патологический процесс чаще локализуется в области угла тела и ветви, в верхней челюсти располагается в области альвеолярного отростка, где обычно обнаруживаются зоны диффузного склероза, увеличивающие объем отростка. В литической форме или фазе наблюдаются мультилокулярные участки остеолиза и экспансия кортикальной пластинки. Часто вовлекается верхнечелюстной синус, скуловая кость.
В ряде случаев быстрорастущие очаги занимают весь объем верхнечелюстной пазухи, сдавливают полость глазницы, носовую полость, вызывают смещение перегородки носа (рис. 14.3). Плотность очагов, занимающих большой объем, обычно очень велика, они неоднородны. При этом участки особенно повышенной плотности расположены ближе к центру зоны перестройки. На нижней челюсти рентгенологическая картина более
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА

|
однообразна. Пораженный участок, как правило, равномерно вздут, главным образом в вестибулярную сторону, кортикальный слой истончен. На фоне мелко-сетчатого рисунка кости выявляется множество однородных и кистоподобных просветлении, разделенных ободками из грубых трабе-кул, которые окаймляют псевдокисты.
| Рис.14.4. Дисплааия левой бедренной кости и костей таза у той же больной |
При полиоссальной форме чаще всего встречаются следующие сочетания: поражение верхней челюсти и височной кости; лобной кости, верхней и нижней челюсти;
нижней челюсти и берцовых костей; обеих челюстей и
бедренной кости; лобной, носовой костей и основания черепа; верхней челюсти и бедренной кости; системное поражение всех костей скелета, включая верхнюю и нижнюю челюсти.
При полиоссальной форме имеют место более обширные, чем при монооссальной деформации, а при сочетании с очагами в конечностях деформации и боли в последних, изредка патологические переломы. Очаги в ряде отделов скелета могут существовать бессимптомно и выявляются при целенаправленном их поиске. Отмечается односторонность поражения, а иногда и его симметричность, свидетельствующие в пользу врожденной природы заболевания (рис. 14.4).
Рентгенологические проявления полиоссальной формы чаще имеют характер пэджетоидной перестройки костной ткани, проявляясь чередованием зон бесструктурной или хаотично построенной кости и участков повышенной плотности, кистоподобных или неочерченных просветлении. Нередко видны мелкие очаговые интенсивные включения типа цементиклей (рис. 14.5). Рентгенологическая картина меняется с годами в сторону увеличения интенсивности
| ГЛАВА 14 |
|
беспорядочного костеобразо-вания и повышения плотности пораженных отделов, в том числе и за счет увеличения их объема. Динамика изменений отличается медленными темпами.
| Рис. 14.5. На компьютерной томограмме видны пементикли в зоне фиброзной остео-цементодисплазии верхней челюсти, распространяющейся на верхнечелюстную пазуху |
Синдром Олбрайта характеризуется триадой симптомов: одиночными или множественными очагами фиброзной дисплазии в костях, пигментными пятнами на коже и ранним половым развитием у девочек. Лицевой скелет может быть поражен в различных сочетаниях, и заболевание проявляется региональной формой, или имеется комбинация из поражений многих костей скелета, в том числе и лицевых.
Костные поражения при синдроме Олбрайта отличаются от таковых при полиоссальной форме фиброзной дисплазии только тем, что их увеличение идет соответственно росту ребенка. С прекращением роста патологические очаги стабилизируются. Пигментные пятна светло-кофейного цвета, ландкартообразной формы, локализуются чаще всего на шее, верхней части туловища, ягодицах, голове. Рост патологических очагов в лицевом скелете может давать функциональные нарушения: затруднение носового дыхания, снижение остроты зрения. Рентгенологическая картина очагов поражения при синдроме Олбрайта ничем не отличается от таковой при полиоссальной форме фиброзной дисплазии.
В молодом возрасте оперативное лечение не прекращает опухолеподобного увеличения пораженной кости, поэтому операции целесообразно осуществлять у взросль1х при полной стабилизации процесса, но и в этом случае возможна периодическая активация костных изменений. В то же время резкое увеличение отдельных участков лицевого черепа, уродующее внешность больных и приводящее к различным функциональным нарушениям, заставляет осуще-
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА
ствлять оперативное лечение задолго до стабилизации поражения и созревания костной ткани.
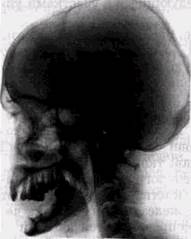
Херувизм является наиболее своеобразной формой дисплазии, избирательно поражающей только лицевой скелет. При херувизме фиброзная ткань особенно резко проли-ферирует с обилием гигантских клеток. Эта форма порока формирования имеет наследственный, семейно-генетиче-ский характер. Впервые представлена в литературе Jones в 1933 г. и иногда описывается под разными названиями: де-ссиминированная юношеская фиброзная дисплазия, семейная многоочаговая кистозная болезнь, семейно-наследст-венная дисплазия и др. При микроскопическом исследовании среды прослоек клеточно-волокнистой ткани в очагах перестройки при «херувизме» встречаются мелкие или крупные скопления гигантских многоядерных клеток типа остеокластов, ткань обильно васкуляризирована. В значительной части случаев изменения располагаются на верхней челюсти. Наблюдается три периода активации роста:
около 5, 10 лет и в пубертатном периоде, после окончания которого начинается регрессия процесса. Боли или функциональные нарушения обычно отсутствуют, но наблюдается цервикальная аденопатия. «Херувизм» выявляется у детей 3-5 лет, прогрессирует по мере прорезывания зубов и самопроизвольно исчезает к 30 годам. Хотя процесс начинает проявляться уже в 1-2 года, но чаще становится более очевидным и диагностируется около 5 лет. Чем раньше выявляется поражение, тем более бурно идет увеличение тканей. Мальчики поражаются в 2 раза чаще девочек.
С наступлением половой зрелости в очагах перестройки нарастает тенденция к костеобразованию, и без какого-либо вмешательства лицо больного принимает обычные очертания. Аномалии же развития зубов, которые часто встречаются при этой форме дисплазии (дистония, ретенция, раннее выпадение, гиподентия, искривления корней), необратимы.
Рентгенологические проявления «херувизма» довольно характерны. Как правило, изменения челюстных костей симметричны и однотипны с обеих сторон (рис. 14.6). На нижней челюсти они первоначально возникают в области моляров и ретромолярном пространстве, а также в области угла и ветви. Постепенно процесс распространяется на те-
| ГЛАВА 14 |

Рис. 14.6. «Херувизм» с поражением обеих челюстей
ло, подбородочный отдел. Венечный отросток вовлекается в процесс почти всегда, мыщелковый — редко. Наряду с равномерным утолщением тела и ветви, обращает на себя внимание волнообразный изгиб нижнего края челюсти.
Рентгенологически обнаруживаются множественные зоны, лишенные костного рисунка, со смазанным истонченным кортикальным слоем, смещенными зубами. Псевдополости заполнены желеобразной тканью красного, серого или желтого цвета, не всегда четко отграниченной от окружающей нормальной кости. Периостальная реакция отсутствует. Кистоподобные образования чередуются с грубыми бесформенными, обызвествленными костными трабе-кулами. Иногда в процесс вовлекается инфраорбитальный край. На рентгенограммах верхней челюсти картина менее характерна. Зоны перестройки наслаиваются на контуры верхнечелюстной пазухи, которая частично теряет воздушность. Здесь также видны, но менее отчетливо, мелкие ячеистые псевдокисты разнообразной величины и формы и довольно крупные гомогенные очаги повышенной плотности. После 15 лет в области патологических очагов рентгенологически документируются нарастающие процессы оссификации. Либо образуется обычная структура кости, либо зоны грубо трабекулярного рисунка. На высоте проявлений херувизма лицо носителей порока имеет характерный вид: щеки утолщены, а глазные яблоки смещаются вверх, что делает детей похожими на херувимов с
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА
картин художников эпохи Возрождения. При очень большом увеличении тканей нарушаются зрение, дыхание, глотание, жевание и речь.
Диагностика различных форм диспластических процессов может представлять известные трудности, особенно на ранних стадиях заболевания, по достижении костной тканью пораженных отделов полной зрелости, при активации процесса у лиц среднего и старшего возраста или после операций. Эти трудности преодолеваются всесторонним анализом клинических и рентгенологических проявлений, особенно в динамике, но нередко требуют морфологической верификации. Последняя производится только с учетом рентгенологической картины, которая должна определять не только место взятия биопсии, но и оценку обнаруженных изменений.
Факоматозы (нейрофиброматоз). К врожденным деформациям, сопровождающимся опухолеподобным увеличением тканей, относится одна из форм факоматоза (заболеваний, сопровождающихся изменениями внутренних органов, нервной системы и пигментацией кожных покровов) — нейрофиброматоз Реклингхаузена. В типичных случаях это заболевание проявляется множественными мягкими фибромами кожи и слизистых оболочек, пятнистой пигментацией кожи и множественными опухолями, исходящими из оболочек периферических нервных стволов. Атипичная форма болезни Реклингхаузена сопровождается образованием мощных кожных утолщений, свисающих в виде складок в разных участках тела, но чаще всего в области лица и шеи. При гистологическом исследовании они имеют строение нейрофибромы и содержат в толще ткани неправильно сформированные кровеносные и лимфатические сосуды, жировую и другие ткани. Иногда такие образования описываются под названием «узловая нейрома» или elephantiasis neurofibromatosis. Их обычно относят к опухолеподобным порокам развития, в основе которых лежат нейроэктодермальная и мезодермальная дисплазия.
В пользу врожденного происхождения болезни Реклингхаузена говорит наличие кожных утолщений уже к моменту рождения и случаи поражения нескольких членов одной семьи. Нередко у больных с узловой нейромой имеются и эндокринные нарушения, которые встречаются и
| ГЛАВА 14 |

|
при классических фако-матозах — диабет, болезнь Аддисона, гипотиреоз. У ряда больных выявляются и внутричерепные опухоли различного гистологического строения — глиомы, шванномы, астроцитомы, а также дефекты сетчатки и радужной оболочки.
| Рис. 14.7. Нейрофиброматоз правой половины лица. Недоразвитие ветви и отростков нижней челюсти справа |
В отличие от типичных факоматозов, атипичный нейрофиброматоз часто сочетается со скелетными и черепными изменениями различных типов: первичными диспластическими костными изменениями, атрофией или гипертрофией отдельных участков скелета или черепа, вторичными костными изменениями в зоне давления нейрофибром. Наиболее характерными проявлениями узловых нейром в черепе являются дисплазии костей области орбиты и увеличение размеров турецкого седла. Они выявляются почти у 85% больных [Рейнберг С. А., 1964;
Hunt Y. и Pugh D., 1961; Schmidt F., 1971]. Несмотря на резкие изменения костных стенок орбит, зрение у больных не нарушается. Значительно реже выявляются дефекты покровных костей или гемиатрофия костей лицевого скелета на стороне нейромы с перестройкой костной ткани по типу гипертрофического остеопороза. По-видимому, эти изменения связаны с сосудистыми нарушениями в зоне нейрофиб-ромы. Эта же причина вызывает недоразвитие какого-либо отдела лицевого черепа, чаще всего ветви и отростков нижнечелюстной кости или скуловой дуги (рис. 14.7). Обнаруживаются нередко и флеболиты, свидетельствующие о наличии мягкотканных гемангиом и различные аномалии формирования зубов, вплоть до первичной адентии. На стороне нейрофибромы рост лицевых костей может и увеличи-
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА
ваться против нормы, сопровождаясь диастемой и тремой на нижней челюсти.
Патогномоничньш признаком нейрофибромы челюстей является наличие гигантских зубов, как правило, клыка на стороне поражения. Помимо увеличения коронки в 2-3 раза по сравнению с нормой, меняется и ее форма. Наличие этого признака говорит о том, что при этом заболевании происходят глубокие дизонтогенетические изменения, которые выражаются не только в неопластической гиперплазии нейтральных элементов, но и в диспластиче-ских изменениях всех тканей челюсти, в том числе и зачатков зубов. С этой точки зрения, нейрофиброма может рассматриваться как диспластический процесс, а не истинная опухоль. В пользу этого говорит и медленный рост поражения, которое часто начинается с первых лет жизни.
Возможность озлокачествления внутрикостных нейрофибром дискутируется. Такие случаи в челюстях описаны Klammt (1969), Upton и Haywert (1977). В то же время считается (ВОЗ, 1974), что нет подтвержденных описаний случаев внутрикостных злокачественных нейрогенных опухолей.
Гистиоцитозы. Основным субстратом поражений ги-
стиоретикулярной ткани, к которой принадлежит и кость, являются специфические гранулемы, вызывающие резорбцию пораженных отделов кости с заменой ее тканью характерного гистологического строения. Они могут появляться в любом возрасте, но чаще у подростков. Чем в более раннем возрасте начинается заболевание, тем тяжелее оно протекает, вплоть до летальных исходов (20 %, по данным Hollner). Скопление гистиоцитарной ткани в покровных костях черепа дает на снимках характерную картину ланд-картообразных дефектов, а локализация их на границе с основанием черепа может приводить к эндокринным нарушениям, изменению слуха и другим неврологическим проявлениям.
Генерализованные поражения скелета не описаны, но множественные очаги встречаются часто, особенно в черепе при болезни Хэнд — Шюллер — Кристчена и эозино- фильных гранулемах. Помимо черепа, поражаются позвонки, ребра, бедренные кости. Почти в трети случаев наблюдаются скопления гранулематозной ткани в челюст-
| ГЛАВА14 |
ных костях. Они безболезненны, но могут сопровождаться увеличением температуры тела, гематологическими изменениями и другими признаками вяло текущего инфекционного заболевания.
На рентгенограммах в челюстных костях выявляются большие кистоподобные очаги резорбции, часто имеющие краевое расположение в альвеолярных отростках и нечетко отделяющиеся от окружающей костной ткани (см. рис. 5.7). При эозинофильной гранулеме они могут быть множественными и даже симметричными, обычно локализуются на нижней челюсти, вызывают выпадение зубов, лунки которых впоследствии длительно не заживают. Рассасывание костной ткани никогда не сопровождается образованием секвестров. Иногда рентгенологические изменения очень напоминают проявления пародонтита.
Гистологически на ранних стадиях отмечается только пролиферация гистиоцитарных клеток, позже формируются гранулемы, содержащие лимфоциты, эозинофильные гранулоциты, плазмоцитарные клетки. Позже появляется картина ксантомных изменений с отложением холестерина и кристаллов Шарко - Лейдена в цитоплазме. На конечных этапах формируется рубцовая ткань, а иногда и склеротическая кость в зоне бывших очагов резорбции.
Эозинофильные гранулемы в челюстных костях обнаруживаются у лиц более молодого возраста, они отличаются быстрым прогрессированием. Среди множественных поражений отмечаются наиболее частые сочетания: верхняя и нижняя челюсть; нижняя челюсть и лобная кость; нижняя челюсть, верхняя челюсть и лобная кость; нижняя челюсть и височная или теменная кость; комбинации с поражением трубчатых костей. Л. Н. Цигельник (1963) показала, что рентгенологическая характеристика очаговых и диффузных поражений челюстных костей не отличается от проявлений этих форм гистоцитоза в других костях. У детей нередко скопление специфической гранулематозной ткани, содержащей гистиоциты, приводит к выраженной деформации и раздражению надкостницы, вследствие чего идет интенсивное периостальное костеобразование с появлением картин оссифицированного периостита. При обильном скоплении гранулематозной ткани она может заме-
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА
нить значительную часть костной ткани и вызвать выпадение зубов еще до формирования их корней.
Дифференциальная диагностика эозинофильной гранулемы достаточно сложна вследствие пестроты клинической и рентгенологической картины заболевания, сходства ее со многими опухолевыми и воспалительными процессами, другими ретикулезами. При подозрении на эозинофиль-ную гранулему производится рентгенологическое исследование скелета с целью выявления «немых» очагов, обнаружение которых упрощает диагностику.
Дифференциальный диагноз солитарных поражений проводится со всеми опухолями костей, диффузной формы заболевания — с болезнью Хенд — Шюллера — Кристчена и кератодермией, имеющими сходные проявления в полости рта. Ксантоматоз нередко характеризуется, помимо костных дефектов, экзофтальмом и несахарным мочеизнурением. Однако эта триада симптомов не обязательна для заболевания, и именно эти случаи представляют трудности для диагностики.
Изменения челюстных костей при генерализован-ных метаболических поражениях. Метаболические поражения скелета, вовлекающие различные его отделы, в том числе и кости лицевого черепа, не являются редкостью. Как указывает Ш. Ш. Шотемор (1982), в отличие от ангиоген-ных и неврогенных поражений, изменения скелета при болезнях обмена являются генерализованными и проявляются как в губчатой, так и в компактной кости, но могут преобладать в какой-либо из них. Метаболические поражения объединяют большую группу различных нозологических форм: генерализованную фиброзную остеодистрофию или болезнь Пэджета, остеодистрофии эндокринного и почечного генеза, некоторые формы остеопороза, остеомаляцию. Метаболические поражения могут сопровождаться ускоренной и замедленной перестройкой костной ткани. Примером первых могут служить костные изменения при гипертиреозе, гиперпаратиреозе, акромегалии, а вторых — при гипотиреозе, гипофизарной недостаточности. Ускоренной перестройке часто сопутствует ускоренный интерстици-альный рост кости. В ходе метаболических изменений уменьшается относи-
| ГЛАВА 14 |
тельное количество зрелой костной ткани и ослабляется механическая прочность скелета.
Наиболее распространенным видом метаболической перестройки является системный остеопороз. Он характеризуется либо уменьшением массы костной ткани в единице ее объема с замещением кости жировым костным мозгом, либо уменьшением относительных количеств обызвеств-ленной остеоидной ткани по сравнению с необызвествлен-ными элементами кости. Наружный объем костного органа при этом не меняется, но количество костных балок резко уменьшается. Остаются и даже гипертрофируются костные балки, несущие основную механическую нагрузку. Строение и химический состав костной ткани также отличаются от обычных. Как правило, при системном ос-теопорозе равновесие процессов резорбции и восстановления кости нарушены за счет одного или обоих звеньев. Типичными его видами являются сенильный постменопа-узный и идиопатический остеопороз.
Помимо этого, метаболическая перестройка может иметь эндокринный генез и встречается при акромегалии, гипер-тиреозе, диабете, надпочечниковой недостаточности. Остеопороз может также иметь алиментарно-дигестивный и токсический характер. Встречаются и генетические системные поражения, например, при несовершенном остео-генезе.
Этиология идиопатического и сенильного остеопороза до сих пор во многом спорна. Эндокринный генез системной перестройки изучен существенно лучше. Постклимактерические изменения вызываются угнетением костеобразова-ния под воздействием эстрогенов, гиперпаратиреозньш — вследствие активации остеокластов и т. д.
Эндокринный генез имеет и метаболическая перестройка костной ткани лицевых костей при синдроме Олбрайта.
Эндокринные заболевания приводят к изменениям числа и размеров зубов, структуры их твердых тканей. Их проявление зависит от срока возникновения гормональных заболеваний. Если таковые развиваются в периоде роста скелета и созревания зубных зачатков, возникает запаздывание или ускорение формирования костей черепа. Изменения гормонального статуса, развившиеся после окончательного формирования костных отделов, в большинстве
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА
случаев сказываются только на росте нижней челюсти, который осуществляется дольше всего. Поддается также эндокринному воздействию периостальное костеобразова-ние, что приводит к изменению толщины и плотности отдельных костей.
Раннее уменьшение продукции соматотропного гормона приводит, помимо симметричной карликовости, к уменьшению задней лицевой высоты, к нарастанию изгиба задней черепной ямы, дает запаздывание обызвествления и прорезывания зубов, частичной первичной адентии. Гиперфункция гипофиза, развивающаяся в раннем возрасте, сопровождается нормальными размерами коронок зубов, но удлинением корней, возникновением дистемы и трем, ранним прорезыванием и преждевременным выпадением зубов, избыточным отложением цемента у корней моляров. При гипертиреоидизме запаздывает прорезывание зубов и нарушается скелетный рост. Гипертиреоидизм, возникающий рано, приводит к увеличению роста и вызывает открытый прикус за счет удлинения нижней челюсти. Только в 5 % случаев нарушаются форма и сроки прорезывания зубов. Гипотиреоз приводит к отставанию зубного возраста oi хронологического. Наблюдается задержка прорезывания молочных зубов, смена их постоянными обычно запаздывает в среднем на 3-4 года. Задерживается формирование корней постоянных зубов. Отмечается ати-пичная форма коронок молочных зубов с уменьшением их размера.
Вторым типом генерализованных метаболических поражений является остеомаляция, которой в детстве соответствует рахит. Она обусловлена нарушением процессов минерализации в костях с накоплением новообразованной костной ткани. Причиной является нарушение обмена витамина D или его дефицит алиментарного характера вследствие энтеритов, заболеваний гепато-панкреатической зоны, операций на кишечнике, снижения уровня инсоляции, экзо- и эндогенных интоксикаций, генетических дефектов ферментативных систем, участвующих в обмене этого витамина. Относительная недостаточность витамина D возникает в результате почечной канальцевой недостаточности.
Рахит — генерализованное поражение скелета. Вне зави-
| ГЛАВА 14 |
симости от причины, рентгенологические проявления однотипны: это истончение кортикального слоя и трабекул, в том числе выстилки лунок, дисплазия дентина, гипопла-зия эмали, дефицит цементообразования, увеличение размеров полостей зубов. При кариесе в этих случаях воспалительные изменения очень быстро распространяются на пульпу и периодонтит, развиваются острые периапикаль-ные абсцессы. Формирование корней может запаздывать. Хронические почечные заболевания у детей могут давать клинику рахита и гипопаратиреоидизма с запаздыванием развития зубов и скелета, остеопороза, отсутствием некоторых молочных зубов, период онтальных связок у молочных и постоянных зубов, увеличением объема полостей зубов.
Генерализованные метаболические изменения при рахите сочетаются с нарушением функции ростковых зон лицевых костей и синхронностью основания черепа. Возникают отставания в росте различных отделов, осложняющихся аномалиями прикуса.
Третий тип остеопороза возникает при гиперпаратиреозе и обусловен ускорением резорбции и формированием новой костной ткани вследствие возбуждения эндоста. Он сопровождается разрастаниями фиброретикулярной ткани, не достигающей зрелости. Наивысшая его степень характеризуется формированием опухолеподобных образований со строением остеобластокластом. Гиперпаратиреоз вызывается опухолью или гиперплазией паращитовидных желез вследствие гипокальциемии.
Кости черепа поражаются при всех проявлениях гипер-паратиреоза, отмечается изменение их структуры в области диплоэ покровных костей, появление более или менее мелких очагов разрежения, которые могут быть единственным проявлением заболевания, а могут чередоваться с очагами уплотнения. Внутренняя пластинка диплоэ разво-локняется и может полностью исчезать. Истончаются и кажутся местами отсутствующими стенки турецкого седла, появляются очаги минерализации в оболочках мозга, сосудистых сплетениях, связках, сухожилиях. Лицевые кости, особенно нижнечелюстная, также имеют разволок-ненные кортикальные пластинки, мелкие кистоподобные
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА
разрежения костной ткани, чередующиеся с участками уплотнения.
Механизм воздействия гормона паращитовидной железы на фосфорно-кальциевый обмен до сих пор окончательно не выяснен — он либо напрямую стимулирует остеокласты, либо вызывает нарушение электролитного состава сыворотки крови, которое ведет к нарушениям реабсорбции фосфора в почках, увеличению выведения кальция и вторичным костным изменениям. Повышение уровня алка-лин-фосфатазы в сыворотке крови отражает повышенный уровень формирования остеоидной ткани.
Наиболее характерным рентгенологическим проявлением являются субпериостальные кисты, которые исчезают после операции на щитовидных железах. Перестройка чаще наблюдается у женщин, сопровождается болями в скелете, особенно при нагрузке, похуданием, слабостью, спонтанными переломами. Рентгенологически всегда выявляется системный остео пороз, но степень его выраженности может быть различной в разных отделах скелета. В черепных костях он встречается наименее часто. Наблюдается беспричинное выпадение зубов, асимметричные деформации при больших кистозных изменениях. Полости являются проявлением ложных кист, не имеющих оболочки. Кортикальная выстилка лунок зубов может исчезать полностью или частично.
Гиперпаратиреоидный гормон, стимулирующий остео-кластическую резорбцию кости, приводит к замене ее фиброзной тканью различного строения, фиброзным костным мозгом, «бурыми опухолями». Заболевание развивается медленно, постепенно и сопровождается болями в костях и суставах ревматоидного характера, особенно при движениях, осложняется спонтанными переломами. Сопутствуют поражениям мышечная слабость, запоры, отсутствие аппетита, гиперкальциемия и гипофосфатэмия, почечные камни. Вовлекаются многие отделы скелета — череп, позвоночник, мелкие кости кистей и стоп, ключицы, трубчатые кости. Если заболевание развивается до окончания периода формирования скелета, общий рост больных остается мелким при увеличении размеров пораженных отделов костей и их деформаций. Прорезывание зубов задерживается или они выпадают. В поздних стадиях в некоторых отделах, в
| ГЛАВА 14 |
|
том числе и в челюстных костях скелета, формируются псевдокистозные полости, которые асимметрично увеличиваются (рис. 14.8).
| Рис. 14.8. Гиперпаратиреоз с псевдокистозной картиной в нижней челюсти и изменением структуры костной ткани покровных костей черепа |
Так называемые «кисты» полостями не являются, содержат соединительноткан-ные структуры и клеточные элементы с большими ядрами и зернистостью, участки обильных кровоизлияний. Кортикальные полоски костной ткани в различных костях разволокняются, на увеличенных рентгенограммах в них также можно увидеть мелкие кисты и субпериостальные зоны резорбции. В челюстных костях, вокруг лунок зубов, на
границе с верхнечелюстной пазухой кортикальные полоски кажутся исчезнувшими. Гипопаратиреоидизм дает гипоплазию эмали и дентина, недоразвитие корней, уменьшение размеров полостей зубов. Псевдогипопаратирео-идизм — семейное поражение неизвестного генеза, дающее все лабораторные и клинические показатели, идентичные истинному гиперпаратиреоидизму, но при нормальном уровне гормона он сопровождается изменениями эмали, укорочением корней множества непрорезавшихся зубов, чаще моляров и премоляров. Первичный и вторичный ги-перпаратиреоидизм могут сопровождаться формированием корней веретенообразной формы, резкой минерализацией дентина и слабостью цемента, который поэтому плохо виден на снимках.
Генерализованные изменения скелета, в том числе и лицевого черепа, являются одним из проявлений эндокри-нопатий, поскольку гормоны контролируют как интра-мембранозный, так и хрящевой остеогенез. В интрамемб-ранозной фазе под гормональным контролем находится новообразованная пластичная кость, а в хрящевом — хря-
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА
щевые матрицы. Сформировавшаяся кость меньше, но также поддается гормональным воздействиям. Наиболее выраженное влияние на рост и формирование черепа оказывает соматотропный гормон гипофиза, который регулирует процесс хондрогенеза, рост и развитие хрящевых матриц и их аналогов, а также периостальное костеобразование. Гормоны щитовидной железы контролируют процессы рассасывания хряща, чем определяется скорость формирования зрелых костных структур. Окончательное количество костной ткани и прекращение роста костей связано с деятельностью гонад, а структура и минеральный состав костной ткани — с надпочечниками и околощитовидными железами. Последствия повышенной и недостаточной продукции гормонов зависят от того, в каком возрасте они проявляются. Если гиперфункция совпадает с периодом бурного роста (до 6 лет), возникает гипофизарный гигантизм с сохранением пропорций туловища, конечностей и черепа, свойственных возрасту. Если к моменту усиленной продукции сома-тотропного гормона (STH) рост скелета уже замедлен или закончен (после 12-13 лет), развивается акромегалия — увеличиваются непропорционально только те части скелета, которые еще могут расти, в основном фаланги пальцев и нижняя челюсть, а также нос, язык, мягкие ткани кистей и стоп.
Акромегалия всегда сопровождается увеличением размеров турецкого седла вследствие давления на его стенки эозинофильной гранулемы. Увеличение нижней челюсти связано не только со стимуляцией ростковой зоны, но и с давлением увеличенного в размерах языка, который вызывает раздвигание зубов с образованием диастемы и тремы.
При гиперпродукции STH у больных старше 25 лет усиливается периостальный остеогенез, что приводит к утолщению лицевых костей и увеличению бугристых мест прикрепления связок и мышц. Увеличивается плоскость и ширина замыкающих пластинок, альвеолярных гребней и лунок зубов, появляется гиперцементоз.
Изменение функции щитовидной железы, которое чаще всего связано с инфекционными заболеваниями, недостатком йода в воде, операциями на щитовидной железе, приводит к снижению темпов роста всех отделов скелета, в том числе и черепа. Зубы прорезываются поздно, они не-
| ГЛАВА 14 |
доразвиты по размерам и форме, часто аномальны. Очень высок кариозный индекс. Иногда у детей можно видеть 2 ряда зубов — молочные и постоянные. Скелетные изменения, вызванные гиперфункцией щитовидной железы, возникают при ее заболеваниях, начавшихся после 7-8 лет. Развивается диспропорциональное торможение роста скелета с поздним появлением точек окостенения. Из-за нарушения функции сфено-окципитального синхондроза основание черепа резко укорачивается, нос приобретает седловидную форму, существенно недоразвивается весь лицевой скелет. На этом фоне особенно большим кажется мозговой череп, рост которого в длину не изменяется, а снижается только в вертикальном направлении. Отмечается резкое выбухание лба за счет сохранившегося аппозиционного напластования костной ткани. Гиперпаратиреоз сопровождается усилением деятельности остеобластов, усиленной продукцией остеоидной ткани, общим остеопоро-зом черепных костей, вызванных изменением удельного веса неминерализованной кости, преждевременным прорезыванием зубов и развитием активно текущих форм паро-донтита.
Поражение гонад на формирование зубочелюстной системы влияет, только если начинается до пубертатного периода. Иногда нарушается ритм прорезывания и рост зубов.
В широкой практике многие перечисленные изменения состояния костной ткани челюстей и зубов не получают должной оценки со стороны стоматологов и педиатров. Частота эндокринопатий и хронических почечных поражений, осложняющихся вторичной перестройкой зубочелюстной системы, неизвестна. Поэтому так важна правильная оценка рентгенологически выявленных изменений.
Типичным примером фиброзной дистрофии костной ткани является болезнь Пэджета, при которой, как правило, поражаются покровные кости черепа и некоторые лицевые его отделы. В отличие от диспластических поражений, являющихся проявлением нарушений процессов созревания костной ткани, дистрофические трансформации — это заболевание дотоле здоровой и нормально сформированной кости. Болезнь Пэджета, «деформирующий остит» — болезнь скелета взрослых людей. Она развивается после
МЕТАБОЛИЧЕСКИЕ ПОРАЖЕНИЯ ЛИЦЕВОГО ЧЕРЕПА

|
40 лет, чаще у мужчин. J. Bastsakis (1975) указывает, что это заболевание встречается у 1 % всего населения земного шара старше 45 лет.
Поражение челюстных костей, особенно верхней, является одной из самых частых локализаций заболевания в черепе. Оно выявляется нередко впервые при протезировании по нарушениям окклюзии и раздви-ганию зубов. Пораженная область может иметь повышенную кожную температу- рис. 14.9.
РУ ИЗ-За раскрытия арТерИО- Фиброзная остеодистрофия костей
венозных шунтов, объем ее лицевого и мозгового черепа
резко увеличивается. Рентгенологические проявления заболевания довольно характерны — на фоне остеопоротической перестройки обнаруживаются чередующиеся зоны склероза и участки пониженной плотности костной ткани, что создает характерную картину ^ватного» рисунка (рис. 14.9). Наблюдается деминерализация твердых тканей зубов и появление зон деминерализации краевых участков альвеолярного отростка вокруг лунок. В этих участках скапливается необызвествленная костная ткань и костный мозг, богатый соединительной тканью на разных стадиях трансформации.
Список литературы
Александрова Н.М., Козлов В.А. Травмы челюстно-лицевой области и их лечение // Всесоюзный съезд стоматологов, 7-й: Труды. — М., 1981.—С. 47-54.
Артарян А А, Гаевый О. В., Книжник Л. Г. Рентгенодиагностика травм черепа и мозга у детей // Вестн. рентгенол. — 1983. — Х° 6. С.17-21.
Бажанов Н.Н., Дмитриева В.Е., Аржанцее П.3. и др. Острые гнойные заболевания мягких тканей челюстно-лицевой области // Всесоюзный съезд стоматологов, 7-й: Труды. — М., 1981. — С. 35-47.
Бажанов Н.Н., Биберман Я.М., Ефанов О. И. и др. Воспалительные заболевания челюстно-лицевой области и шеи






