Внутривенную регионарную анестезию нижней конечности (блокаду по Биру) выполняют редко, потому что для ее проведения необходимо использовать большое количество местного анестетика. Катетеризируют вену на стопе, на проксимальный отдел конечности накладывают пневматический турникет, состоящий из двух раздельных частей —
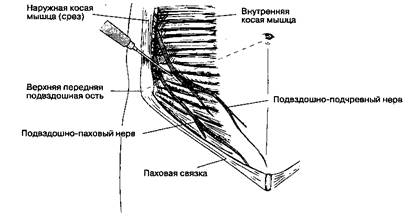
Рис. 17-31. Блокада подвздошно-пахового и подвздошно-подчревного нервов

Рис. 17-32. Инфильтрационная анестезия полового члена
проксимальной и дистальной. Каждая часть имеет свой раздувной внутренний вкладыш, соединительный шланг с приспособлением для нагнетания воздуха и манометр. Конечность поднимают и обескровливают посредством наложения эластичного бинта Эсмарха, после чего заполняют про-ксимальную манжетку турникета. Бинт Эсмарха снимают и через внутривенный катетер вводят 60-75 мл 0,5 % раствора лидокаина или прилокаина. В конце операции манжетку опустошают и немедленно заполняют воздухом несколько раз, что обеспечивает необходимую безопасность. Основными осложнениями являются дискомфорт больного pi эпилептические припадки.
Случай из практики: апноэ после попытки блокады плечевого сплетения из межлестничного доступа
Мужчина, 32 лет, с привычным вывихом правого плеча доставлен в операционную для пластики капсулы плечевого сустава. Сопутствующих заболеваний нет. Больной предпочел регионарную анестезию. Анестезиолог решил провести блокаду плечевого сплетения из межлестничного доступа, использовав для этого 1,4 % раствор мепивакаина с адреналином в разведении 1: 200 000. Применяли методику выявления парестезии. Возникла кратковременная парестезия на плече. После введения 15 мл раствора анестетика больной стал беспокойным и возбужденным, пожаловался на затрудненное дыхание. Сразу после этого развилось апноэ и пациент потерял сознание.
Каков предварительный диагноз?
Резкая декомпенсация состояния больного позволяет предположить, что при инъекции в межлестничный промежуток анестетик попал не в фасциальный футляр, а в иное анатомическое пространство. Так, близость позвоночной артерии существенно увеличивает риск интраартериаль-ной инъекции и быстрого попадания анестетика непосредственно в мозг. Правда, при этом у больного развился бы большой эпилептический припадок, чего не было в данном случае. Другими структурами, расположенными сзади от плечевого сплетения в межлестничном промежутке, являются эпидуральное, субдуральное и субарахноидаль-ное пространства. Острое развитие апноэ и быстрая утрата сознания после первых жалоб с высокой вероятностью позволяют предположить инъекцию анестетика в субарахноидальное пространство.
Каковы ожидаемые гемодинамические эффекты?
Рабочим диагнозом является тотальная спинномозговая анестезия, поэтому можно ожидать быстрого развития полной медикаментозной симпат-эктомии. Вследствие вазодилатации емкостных сосудов, снижения венозного возврата и уменьшения общего периферического сосудистого сопротивления возникнет глубокая артериальная гипотония. Доминирует тонус блуждающего нерва, что приведет к выраженной брадикардии. Апноэ будет длительным, потому что блокада произошла на уровне сегментов C3-C5.
Какие меры следует предпринять немедленно?
Нужно немедленно прекратить инъекцию анестетика. Перевести больного в положение Тренделен-бурга, начать внутривенную струйную инфузию жидкости, проводить ИВЛ 100 % кислородом. Перед интубацией необходимо проводить ИВЛ через лицевую маску, потому что полноценная оксигена-ция имеет временной приоритет над обеспечением проходимости дыхательных путей. Если вентиляция 100 % кислородом через маску затруднена или невозможна, то следует быстро выполнить интубацию трахеи; это вполне возможно, так как нет необходимости в применении миорелаксантов и гип-нотиков. Кроме того, следует предупредить развитие симпатической блокады: вводят холино-блокатор в ваголитических дозах (атропин 2-3 мг) и вазопрессор, например эфедрин, 10-25 мг. Если брадикардия и артериальная гипотония не разрешаются сразу, то необходимо ввести 10-100мкг адреналина.
Как поступить с запланированной операцией?
Если проходимость дыхательных путей обеспечена надежно, гемодинамические сдвиги устранены и состояние больного стабильное, то тотальная спинномозговая анестезия не является абсолютным противопоказанием к запланированной операции. Амнезия и аналгезия обеспечивают идеальные условия для хирурга. Учитывая продолжительность действия мепивакаина на центральную нервную систему, через короткий интервал следует ввести препарат для индукции амнезии и утраты воспоминаний о событиях в операционной — например мидазолам. Предполагаемая продолжительность апноэ соответствует известной продолжительности действия мепивакаина, т. е. будет длиться немного дольше лидока-иновой спинномозговой анестезии и немного меньше бупивакаиновой спинномозговой анестезии. Вместе с тем длительность апноэ может варьироваться вследствие высокой дозы анестетика, попавшей в субарахноидальное пространство. Если состояние сердечно-сосудистой системы или ЦНС вызывает опасения, то следует отложить операцию на другой день.
Какие технические факторы при выполнении блокады могли способствовать развитию этого осложнения?
Во время выполнения блокады поводом для инъекции анестетика послужило возникновение парестезии, которые подтверждали правильное положение иглы в межлестничном промежутке по отношению к плечевому сплетению. Вместе с тем, парестезии носили кратковременный характер, и при введении анестетика их не было. Вполне возможно, что уже после возникновения парестезии анестезиолог продолжил движение иглой вперед, пусть даже на очень короткое расстояние. Если парестезии непостоянны, то возможно, что конец иглы находился позади фасциального футляра плечевого сплетения, т. е. в непосредственной близости к тем структурам, о которых говорилось ранее. О нахождении кончика иглы внутри фасциального футляра плечевого сплетения с уверенностью можно говорить только в том случае, если парестезии носят устойчивый характер и кратковременно усиливаются во время инъекции анестетика. Кроме того, если бы местный анестетик вводили дробными дозами, то в субарахноидальное пространство попало бы меньше мепивакаина.
Избранная литература
Cousins M. J., Bridenbaugh P. О. (eds). Neural Blockade in Clinical Anesthesia and Management of Pain, 2nd ed. Lippincott, 1992.
Katz J. Atlas of regional Anesthesia, 2nd ed. Appleton & Lange, 1994.
Moore D. C. Regional Block: A Handbook For Use in the Clinical Practice of Medicine and Surgery, 4th ed. Thomas, 1978.
Prithvi R., Nalte H., Stanton-Hicks M. Illustrated Manual of Regional Anesthesia. Springer-Verlag, 1988.
Winnie A. P. Plexus Anesthesia. Perivascular Techniques of Brachial Plexus Block, vol. I. Saunders, 1983.
Глава 18 Лечение боли
Боль — одна из самых распространенных жалоб, заставляющих больного обратиться к врачу,— почти всегда свидетельствует о наличии патологического процесса. В любую терапевтическую схему должно входить как лечение основного заболевания, так и устранение боли. Как правило, больные поступают в отделения, где лечат боль по направлению врачей общей практики или врачей-специалистов уже с установленным диагнозом и после начала лечения основного заболевания. Больные с хронической болью неясной этиологии поступают без установленного диагноза, но и в этом случае перед началом лечения боли следует исключить тяжелые и опасные для жизни заболевания.
Термин "лечение боли" в широком смысле определяет главную задачу анестезиологии, но его современное употребление ограничено устранением боли вне операционной. Разделяют лечение острой и хронической боли. Как правило, острая боль возникает после операции или разрешения критического состояния и ее лечат в больничных условиях, в то время как хроническая боль встречается у разных групп амбулаторных больных. Вместе с тем это разделение достаточно искусственно, так как эти виды боли могут наблюдаться одновременно — например, онкологические больные часто нуждаются и в кратковременном, и в длительном лечении боли, как в больнице, так и вне ее.
Лечением боли занимаются не только анестезиологи, но и другие специалисты — как врачи (терапевты, онкологи, невропатологи), так и неклиницисты (психологи, хиропрактики, специалисты по иглоукалыванию и гипнозу). Несомненно, наиболее эффективен мультидисциплинарный подход, когда лечащий врач курирует больного, проводит первичное обследование и разрабатывает план лечения, а при необходимости привлекает врачей других специальностей. Кроме того, лечащий врач pi консультанты регулярно встречаются на лечебных конференциях для обсуждения тактики лечения пациентов. Специализированные клиники лечения боли либо оказывают помощь при определенных болевых синдромах (например, хроническая боль в спине, головная боль, дисфункция ви-сочно-нижнечелюстного сустава), либо предлагают отдельные методики (например, блокада периферических нервов, акупунктура, гипноз, лечение по методу биологической обратной связи).
Во время основной специализации (резиденту-ры) анестезиологи приобретают существенный клинический опыт в хирургии, акушерстве, педиатрии и терапии, навыки проведения центральной блокады и блокады периферических нервов (гл. 16 и 17), а также знания клинической фармакологии и прикладной нейроанатомии. Поэтому анестезиологи, прошедшие дополнительную специализацию по лечению боли, имеют уникальную подготовку, которая позволяет им эффективно координировать деятельность мультидисциплинарных клиник лечения боли.






