Регресс слуха после фенестрации горизонтального полукружного канала обусловлен, как правило, несостоятельностью фистулы (костным или мощным фиброзным заращением). В таких случаях возможно проведение слухулучшающей стапедопластики внутриушным подходом. Обезболивание — местная анестезия. Разрез кожи проводят по нижней стенке слухового прохода на расстоянии 0,5—0,7 см от барабанного кольца, продолжая его кзади и кверху по медиальной стенке (рис. 208). Разрез не должен проходить через фистулу, он должен быть кпереди от нее. Затем лоскут отсепаровывают и

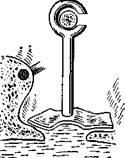
202. Варианты пластики стремени при повторной операции в связе с некрозом наковальни.
производят стапедэктомию (см. выше), как обычно при отосклерозе. Стапедопластика имеет свои особенности ввиду отсутствия наковальни. Лучше применять протез из аутохряща (козелка или ушной раковины), форма и размеры которого варьируют в зависимости от того, куда подводят наружный конец хряща — под рукоятку, шейку молоточка или под барабанную перепонку. Внутренний конец его конусообразно сужен до 0,6—0,7 мм. Один из вариантов установки такого протеза представлен на рис. 205, б.

|
|
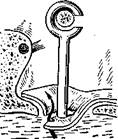
| 203. Возникновение фистулы лабиринта. |
Во избежание западения лоскута в верхнезаднем отделе и с целью увеличения барабанной полости мы всегда укладываем дополнительно один — два кусочка хряща на область канала лицевого нерва (рис. 208,6, в); можно использовать также фрагменты кортикальной кости. После этого меатотимпанальный лоскут возвращают в исход-
Глава IV
Операции при заболеваниях уха

|

204. Разрез (а) и обнажение кортикальной кости сосцевидного отростка (б).
1 — линия разреза; 2 — дополнительные поперечные разрезы; 3 — откинутая кпереди кожа слухового прохода; 4 — обнаженная кость.

|
ное положение и герметически закрывают барабанную полость. На линию разреза укладывают полоски перчаточной резины и слуховой проход рыхло тампонируют ватными шариками с антибиотиками. Послеоперационное лечение такое же, как и после обычной стапе-добластики. Некоторые хирурги применяют проволочный протез с жировой клетчаткой [Sheehy, 1963] для протезирования стремени после неудачной фенестрации полукружного канала (рис. 208, д).

205. Вскрытие антрума и клеточной системы сосцевидного отпостка Гя\ *
лением костного мостика (б). ч^идаию отростка (а) с уда-
1 - головка молоточка; 2 - наковальня; 3 - барабанная струна.
ХИРУРГИЧЕСКИЕ МЕТОДЫ ЛЕЧЕНИЯ БОЛЕЗНИ МЕНЬЕРА
Дренирование эндолимфатического пространства
Показания: приступы системного головокружения, флюктуирующая тугоухость, наличие вестибулярного и кохлеарного гидропса лабиринта. Операцию выполняют под общим обезболиванием. Техника операции состоит в следующем. В заушной области производят разрез мягких тканей до периоста, отступя 0,8 см от заушной складки, начиная его на уровне прикрепления ушной раковины и заканчивая у верхушки сосцевидного отростка. Мягкие ткани отсепаровывают над периостом, накладывают ранорасширитель, затем выкраивают и отсепаровывают свободный периостальный лоскут размером 1,5Х Х1)5 см, который фиксируют между двумя предметными стеклами или в специальном зажиме и сохраняют до конца операции.
Затем производят тщательную отсепаровку мягких тканей кпереди до обнажения гребня и далее к задней стенке наружного слухового прохода на расстояние до 0,5 см, а также частично нижней стенки наружного слухового прохода, чтобы четко можно было установить уровень его нижней костной стенки. Кзади мягкие ткани отсепаровывают на расстояние до 3 см от задней стенки наружного слухового прохода, книзу обнажают среднюю треть сосцевидного отростка. Для оптимальной фиксации краев раны и свободной манипуляции борами накладывают два ранорасширителя во взаимно перпендикулярных плоскостях (рис. 209).
Трепанацию сосцевидного отростка проводят борами, при этом основными ориентирами в области planum mastoideum являются: в вертикальной плоскости — средняя линия, делящая вдоль заднюю костную стенку слухового прохода пополам, впереди — наружный край задней стенки костного слухового прохода; ориентирами заднего края трепанационной раны служат в начале операции расстояние в 2,5 см от края задней стенки слухового прохода, а затем передняя стенка сигмовидного синуса, которая просвечивает через истонченную кость. Кость снимают вначале большим бором, при продвижении вглубь операционную полость конусовидно суживают, а диаметр боров уменьшают.
На глубине 0,5—1 см появляется синеватое просвечивание синуса (рис. 210). Обнажать его не следует. Передняя стенка синуса является важным ориентиром; продвигаясь вглубь рядом с этой стенкой, не следует отступать от нее более чем на 0,8 см, так как впереди (в задней стенке наружного слухового прохода) лежит канал лицевого нерва. После обнажения твердой мозговой оболочки алмазным бором, который минимально травмирует ее, следует удалять кость на 1 см кпереди от синуса, при этом снимают значительную часть стенки эндолимфатпческой ямки, следовательно, обнажается стенка эндолимфатического мешка (см. рис. 210).
Глава IV
Операции при заболеваниях уха

206. Подготовка операционного поля к фенеетрации полукружного канала.
а — выведение головки молоточка для резекции; б — истончение костной капсулы канала перед фенестрацией; 1 — головка молоточка; 2 — стремя 3 — область ампулы горизонтального полукружного канала.
Во время операции помощник постоянно орошает операционную рану в месте трепанации бором изотоническим раствором хлорида натрия комнатной температуры и одновременно отсасывает его. Такая методика позволяет избежать перегрева костной ткани и удалять костные опилки.

207. Окончательный вид послеоперационной полости (а) и два варианта фе
неетрации лабиринта (б). г ч-
- вид вскрытог. лабиринта.
перепончатой ампулой.
Опознавательными признаками эндолимфатического мешка, находящегося в дубликаторе твердой мозговой оболочки, являются: наличие сосудистой сети по периферии мешка, белесоватый цвет его стенки, иногда незначительное его выбухание в трепанационпую рану. Кроме того, мы определяем место расположения мешка ощупыванием тонким элеватором пространства между твердой мозговой оболочкой и lamina vitrea через трепанационное отверстие в задней черепной ямке кпереди от сигмовидного синуса (рис. 210, е). Этим премом удается определить костный выступ на задней поверхности пирамиды височной кости, прикрывающий эндолимфатическую ямку.
После установления всех перечисленных выше признаков изогнутой иглой расслаивающим движением производят вскрытие мешка по его периферии. Полученное отверстие расширяют специальным микроэлеватором, которым дополнительно проводят зондирование эндолимфатического пространства, затем вводят шунт-дренаж (рис. 211, а). Шунт-дренаж и обнаженную dura mater задней черепной ямки прикрывают свободным периостальным лоскутом, взятым в начале операции. Рану зашивают наглухо.
Хордоплексустомия
Показания: приступы системного головокружения, постоянный шум в ухе, отсутствие гидропса лабиринта. Операцию производят под местным обезболиванием. Типичную интрамеатальную тимпанотомию выполняют под операционным микроскопом при увеличении в 12'/2 раз (см. Стапедэктомия). После того как chorda tympani выведена в просвет барабанной полости, часть ее, длиной около 2 мм, иссекают микроножницами.
Иссечение plexus tympanicus производят поэтапно. Вначале иссекают слизистую оболочку промонториальной стенки на всем протяжении основного завитка улитки; отсепаровку и удаление слизистой оболочки осуществляют острой иглой. Затем тщательно удаляют нервные стволы plexus tympanicus, заложенные в костных полуканальцах. Выскабливание полуканальцев производят иглой и узким распатором в виде копья. Операцию заканчивают укладыванием меа-тотимпанального лоскута на прежнее место.
Хирургические вмешательства на лабиринте
Показания: гнойное воспаление лабиринта, наличие вестибулярных расстройств, не поддающихся консервативному лечению, при резко выраженной тугоухости или глухоте пораженного уха. Обезболивание — общее. Все операции на лабиринте можно разделить на три группы в зависимости от подхода к патологическому очагу и объема хирургического вмешательства.
К первой группе хирургических методов вскрытия лабиринта относятся те, при которых производят частичное вскрытие лабиринта
12 Атлас оперативной оторяволарингологин
Глава IV






