Тесная связь зародыша с организмом матери начинает формироваться с момента имплантации, т.е. на седьмой день эмбрионального развития. Однако наиболее тесная связь двух организмов устанавливается с момента образования плаценты (плацентация) и перехода к гемотрофному (из крови матери) типу питания.
ПЛАЦЕНТА. Плацента выполняет такие функции:
1.Трофическая. Через плаценту поступают все необходимые для развития зародыша в-ва.
2. Депонирующая. В плаценте депонируются многие необходимые для организма соединения: макро- и микроэлементы, витамины С, A, D, Е и др.
3. Плацента — орган дыхания плода. Через нее из крови матери к плоду поступает кислород, в противоположном направлении выделяется углекислый газ.
4.Экскреторная—выделение из орга-ма плода в кровь матери конечных продуктов обмена.
5.Эндокринная: начиная с 4 месяца эмбриогенеза желтое тело ослабляет свои функции, и плацента берет на себя выработку многих гормонов, регулирующих развитие плода и протекание беременности. Местом синтеза плацентарных гормонов является симпластотрофобласт. Эти гормоны такие: — прогестерон и релаксин;
— эстрогены;
—хориогонический гонадотропин-1) способствует сохранению беременности за счет стимуляции желтого тела. 2) подавление ф-ции лимфоцитов матери, в результате не происходит иммунологическая реакция на ткани плода со стороны материнского организма;
—соматомаммотропин (плацентарный лактоген), стимул. рост ацинусов молочной железы;
—фактор роста фибробластов;
—трансферрин, связывающий необходимое для нормального эмбриогенеза железо, а также участвующий в предотвращении иммунологического конфликта (см. ниже);
— кортиколиберин. Предполагают, что этот гормон может предопределять срок наступления родов;
— плацента синтезирует (а возможно, просто депонирует) ряд гормонов типа гипофизарных: тиротропин, адренокортикотропин, мелантотро-пин. Очевидно, эти гормоны участвуют в регуляции развития собственного гипофиза плода;
— плацента синтезирует андрогены и кортикоиды.
6.Плацента регул. процессы свертывания и фибринолиза крови, кот. омывает ее ворсины.
7. Барьерно-защитная, детоксикационная и иммунологическая функции плаценты.
Ряд веществ не проходит через плаценту из крови матери к плоду. Однако барьерная роль плаценты не абсолютна, зависит от свойства повреждающего вещества, срока беременности и состояния организма матери. В последнее время установлено, что в течение всей беременности мать и плод отличаются друг от друга по антигенам. При этом между ними возникают иммунные взаимоотношения, которые не переходят в иммунный конфликт. Таким образом, плацента формирует иммунный барьер между организмом матери и организмом плода. Механизмы этого барьера будут рассмотрены позднее.
РАЗВИТИЕ ПЛАЦЕНТЫ. Плодная часть плаценты развивается из хориона. Материнская часть плаценты развивается из части эндометрия. Материнская часть плаценты формируется из децидуальной оболочки. При наступлении беременности эндометрий резко утолщается. Особенно сильно утолщается его функциональный слой, формирующий децидуальную (отпадающую) оболочку. По мере.увеличения размеров зародыша децидуальная оболочка разделяется на три неравномерные части. Расположенная под эмбрионом часть формирует материнскую часть плаценты и называется базальной частью. В базальной части содержится много маточных желез, исчезающих после 6-го месяца беременности. Расположенная над эмбрионом часть децидуальной оболочки является капсулярной частью (decidua capsularis). По мере развития плода она выпячивается в полость матки и срастается с пристеночной, или париетальной, частью децидуальной оболочки (decidua parietalis). Эта часть покрывает всю незанятую плодом часть полости матки. В пристеночной и капсулярной частях децидуальной оболочки постепенно исчезают железы и децидуальные клетки, напротив, в базальной части эти клетки увеличиваются в количестве и размерах. Базальная часть децидуальной оболочки дифференцируется на два слоя: наружный губчатый и внутренний компактный (см. рис. 5.9).
Третичные ворсины хориона, сильно ветвясь, образуют в большом количестве протеолитические ферменты, которые разрушают вначале компактный, затем губчатый слои базальной отпадающей оболочки и спиралевидные артерии, из которых изливается кровь, омывающая ворсины хориона и формирующая гемохориальное пространство, или лакуны. Это происходит на 6-й неделе беременности. Базальная децидуальная оболочка подвергается разрушению на различную глубину: та ее часть, которая находится между ворсинами, разрушается незначительно и формирует соединительнотканные септы. Неразрушенный глубокий слой базальной децидуальной оболочки эндометрия и септы формируют материнскую часть плаценты.
Котиледоны как структурно-функциональные единицы плаценты начинают формироваться после 50-го дня беременности, их образование заканчивается к 4-му месяцу, когда в плаценте имеется 10—12 больших, 40—50 мелких и до 150 рудиментарных катиледонов.
В зависимости от характера взаимодействия ворсин хориона с тканями слизистой оболочки матки у млекопитающих различают четыре типа плацент (рис. 6.4):
— эпителиохориальные-; слизистая оболочка матки не разрушается. Трофобласт тесно прилегает к эпителию эндометрия. Питательные вещества поступают к плоду через стенку капилляров, перикапиллярное пространство из РВНСТ и неповрежденный эпителий эндометрия. Такие плаценты имеют место у лошадей, свиней, верблюдов.
— десмохориальные - ворсины хориона полностью разрушают эпителий слизистой оболочки матки и частично — ее соединительную ткань. Такой тип плацент у коров, овец
— эндотелиохориальные - происходит разрушение всех оболочек сосудов эндометрия, за исключением эндотелиального слоя (встречаются у кошачьих, псовых, ластоногих).
— гемохориальные - разрушается и эндотелиальный слой, при этом ворсины контактируют с кровью матери (приматов, в том числе человек).
В плацентах эпителиохориального идесмохориального типа хорион осуществляет расщепление белков, поступающих из крови матери, до аминокислот; синтез эмбриоспецифических белков происходит в печени эмбриона (к моменту родов зародыш уже способен к спамостоятельному питанию и передвижению.
В эндотелиохориальных и в гемохориальных плацентах хорион усваивает из материнских тканей аминокислоты и синтезирует эмбриоспецифические белки; эмбрион получает таким образом готовые белки, которые использует для строительства собственных тканей.

|
Таким образом, при эволюции плацентная связь организма матери и плода становилась все более тесной.
ПЛОДНАЯ ЧАСТЬ ПЛАЦЕНТЫ (рис. 6.5, 6.6). Представлена хориальной пластинкой, от которой отходят ворсины. Хориальная пластинка образована РВНСТ, в которой находятся кровеносные сосуды и многочисленные макрофаги (клетки Гофбауэра—Кащенко). Снаружи хориальная пластинка покрыта трофобластом, разделенным на цито- и симпластотрофобласт. Цитотрофобласт представлен однослойным эпителием. Со второго месяца эмбриогенеза он начинает исчезать. Во второй половине беременности истончается и в отдельных участках может исчезать также симпластотрофобласт. В этих участках из фибрина и компонентов распада трофобласта образуется фибриноид (фибриноид Нитабух), слой которого в некоторых случаях очень выражен, причем фибриноид может пропитывать на большую толщину соединительную ткань хориальной пластинки. Достаточно часто в хориальной пластинке встречаются децидуальные клетки, мигрировавшие из базальной пластинки.

Отходящие от хориальной пластинки ворсины имеют древовидную форму. Часть ворсин доходит до базальной пластинки материнской части плаценты и прикрепляется к ней. Это якорные ворсины, фиксирующие хорион к матке. Ворсины, как и хориальная пластинка, покрыты снаружи трофобластом, а внутри содержат соединительную ткань с макрофагами Гофбауэра—Кащенко. Со второго месяца эмбриогенеза цитотрофобласт ворсин начинает исчезать, а во второй половине беременности истончается, и в отдельных участках может исчезать также симпластотрофобласт. Такие участки ворсин, лишенные трофобласта, также покрываются фибриноидом. Этот фибриноид называется фибриноидом Лангханса. Ворсина хориона вместе с ее многочисленными ветвлениями, ограниченная септами, формирует структурно-функциональную единицу плаценты, которая называется КОТИЛЕДОНОМ. Лакуны (гемохориальное пространство) содержат в целом до 150 мл постоянно обновляющейся материнской крови, омывающей ворсины и поставляющей к плаценте питательные и регуляторные вещества, а также кислород. Из гемохориального пространства кровь оттекает в краевой синус, а затем в маточные вены. Общая поверхность ворсин, на которой происходит контакт с кровью, составляет около 14 кв. м.
МАТЕРИНСКАЯ ЧАСТЬ ПЛАЦЕНТЫ. Представлена базальной пластинкой и соединительнотканными септами, отделяющими котиледоны друг от друга. Базальная пластинка представляет собой глубокий (губчатый) слой отпадающей оболочки эндометрия. В местах контакта базальной пластинки с якорными ворсинами трофобласт с ворсин мигрирует на базальную пластинку и септы, покрывая их. Этот трофобласт называется периферическим трофобластом. Во второй половине беременности он постепенно атрофируется и заменяется фибриноидом (фибриноид Рора). (Полагают, что фибриноид Рора имеет некоторые гистохимические и биохимические отличия от фибриноидов Лангханса и Нитабух наряду с отличиями топографическими.)
В базальной пластинке в большом количестве содержатся децидуальные клетки. Это крупные, богатые гликогеном клетки с оксифильной цитоплазмой и крупными ядрами. Они могут мигрировать по септам в хориальную пластинку. Считают, что часть этих клеток имеют костномозговое происхождение и являются макрофагами, участвующими в иммунных реакциях. По мере дифференцировки плаценты децидуальные клетки претерпевают изменения: вначале резко увеличены и сходны с фибробластами. Затем их размеры еще более увеличиваются, клетки приобретают округлую форму, ядра становятся более светлыми, клетки располагаются очень плотно. К 4—6-й неделям эмбриогенеза количество клеток несколько уменьшается. Все децидуальные клетки по морфологическому принципу разделяют на большие и малые, а по функциональному — на макрофаги, эндокриноциты (апудоциты) и натуральные киллеры (NK-клетки).
Функции децидуальных клеток следующие:
1) органичивают разрастание трофобласта;
2) принимают участие в образовании фибриноида;
3) появились данные, что часть этих клеток являются эндокринными, вырабатывающими ряд гормонов: простагландины, гормон, подобный прогестерону, биогенные амины;
4) вырабатывают вещества типа тромбопластина.
5)оказывают иммуносупрессивное действие на материнские иммуно-компетентные клетки.
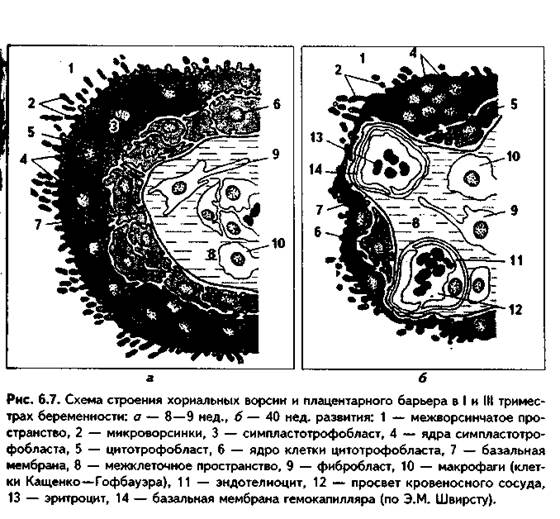
ПЛАЦЕНТАРНЫЙ БАРЬЕР-барьер между кровью матери в лакунах и кровью плода в сосудах ворсин. В состав этого барьера на разных этапах эмбриогенеза входят разные структуры (рис. 6.7). В первую половину беременности его образуют следующие компоненты:
1. Эндотелий капилляров ворсин непрерывного типа.
2. Непрерывная базальная мембрана капилляра.
3. Гемохориальное пространство из РВНСТ с макрофагами Гофбауэра—Кащенко.
4. Базальная мембрана трофобласта.
5. Цитотрофобласт.
6. Симпластотрофобласт.
Во вторую половину беременности цитотрофобласт и симпластотрофобласт начинают исчезать, и тогда вместо них в состав барьера входит фибриноид Лангханса. Плацентарный барьер препятствует проникновению в кровь плода ряда токсических веществ, бактерий. Однако он не является идеальным барьером, так как пропускает вирусы (в том числе и вирус коревой краснухи, играющий большую роль в возникновении аномалий развития), алкоголь, никотин и ряд других веществ, которые могут вызвать нарушение эмбрионального развития и уродства. Через барьер могут проходить даже некоторые клетки, в частности, лимфоциты как материнской, так и плодной крови.
|
ПЛОДНЫЕ ОБОЛОЧКИ. Развивающиеся зародыш и плод окружаются плодными оболочками (рис. 6.8). Наиболее внутреннее положение занимает амниотическая оболочка. По мере роста плода она все более приближается к безворсинчатому хориону, а затем ее соединительнотканный слой не плотно срастается с соединительной тканью хориальной пластинки. Снаружи от хориона располагается decidua capsularis которая при доношенной беременности хорошо различима только в нижнем полюсе. В капсулярной децидуальной оболочке отсутствует поверхностный эпителий. К капсулярной децидуальной оболочке тесно прилежит и даже срастается с ней безворсинчатый хорион. Таким образом, амниотическая, хориальная и капсулярная децидуальная оболочки тесно соприкасаются друг с другом.
ФУНКЦИЯ плодных оболочек заключается в ограничении амниотического пространства и поддержании гомеостаза амниотической жидкости. Накануне родов плодные оболочки естественно или искусственно разрываются. Это ведет к отхождению околоплодных вод, что является одним из пусковых моментов родов.

|
ПОНЯТИЕ О ФУНКЦИОНАЛЬНОЙ СИСТЕМЕ «МАТЬ-ПЛОД»
Основным результатом нормально протекающей беременности является рождение здорового жизнеспособного ребенка. Следовательно, вся деятельность женского организма во время беременности направлена на обеспечение нормального развития плода. Эта деятельность определяется постоянной координацией функций двух организмов: матери и плода. Главным связующим звеном между ними является плацента. Так формируется функциональная система "мать— плацента—плод" или просто "функциональная система "мать—плод", ФСМП. Разработка представлений о ФСМП полностью является заслугой советских ученых: А.А. Логинова, Н.А. Гармашевой и их учеников. ФСМП состоит из двух подсистем: функциональной подсистемы "мать"(ФСМ) и функциональной подсистемы "плод"(ФСП). Каждая из подсистем включает рецепторные, регуляторные и исполнительные звенья, между которыми происходят постоянные взаимодействия, в том числе и по принципу обратной связи (рис. 6.9). Основными физиологическими параметрами, регулируемыми ФСМП, являются: частота сердцебиений плода, величина артериального давления, концентрация в крови кислорода и углекислого газа, величина осмотического давления плазмы, показатели рН, концентрация питательных и биологически активных веществ, интенсивность двигательной активности плода и др.
Рецепторы в материнском организме располагаются в матке, кровеносных сосудах, а в организме плода — в пупочных сосудах, коже и кишечнике. Регуляторные механизмы включают нервную, эндокринную и иммунную системы как организма матери, так и организма плода.
Исполнительные механизмы обеспечиваются различными специфическими органами материнского и плодного организма. При этом между одноименными системами органов и органами матери и плода устанавливаются тесные связи.

При нарушениях в ФСМП происходят отклонения от нормального развития плода. Так, если мать страдает сахарным диабетом, то повышается продукция инсулина островковым аппаратом поджелудочной железы плода, что приводит к увеличению массы плода (рождение ребенка с массой 4 кг и более является одним из признаков скрытого сахарного диабета у матери и является показанием к детальному ее обследованию). При поражении печени у матери патологические изменения в этом органе наблюдаются и у плода, а при резекциях части материнской печени в печени плода в легких случаях отмечается полная потеря гликогена, в тяжелых случаях — некроз участков паренхимы.
Взаимоотношения в ФСПМ можно проиллюстрировать также на примере иммунологических взаимоотношений.
ИММУНОЛОГИЧЕСКИЕ ВЗАИМООТНОШЕНИЯ ОРГАНИЗМА МАТЕРИ И ОРГАНИЗМА ПЛОДА. Плод является своего рода семиаллотрансплантантом в организме матери, потому что на 50% состоит: из чужеродных для организма матери антигенов. Однако в норме иммунная реакция отторжения не происходит, напротив, возникает иммуннологическая терпимость, толерантность. Механизмы ареактивности организма матери по отношению к организму плода достаточно сложны м обеспечиваются рядом факторов. Они могут:
А. Продуцироваться плацентой; Б. Продуцироваться в организме матери; В. Синтезироваться в организме зародыша и плода.
А. Факторы, связанные с плацентой. Симпластотрофобласт содержит несколько факторов, блокирующих иммунную систему матери:
а) блокирующее действие фибриноида. В нем много сиаломуцинов, которые формируют отрицательный заряд, препятствующий взаимодействию симпластотрофобласта с лимфоцитами крови матери;
б) симпластотрофобласт синтезирует белки, блокирующие иммунную систему матери. В первую очередь к ним относится трансферрин;
в) в симпластотрофобласте вырабатывается и поддерживается высокая концентрация гормонов с выраженным иммуносупрессивным действием: хориогонический гонадотропин, прогестерон, эстрогены, а также кортизолсвязывающий глобулин;
г) полная изоляция друг от друга кровеносных систем плода и матери за счет плацентарного барьера;
д) утрата симпластотрофобластом способности синтезировать антигены в иммуногенной форме. Установлено, что в симпластотрофобласте отсутствуют HLA-антигены, тогда как другие клетки ворсинок несут эти антигены. Кроме того, имеющиеся антигены трофобласта маскируются блокирующими антителами, а также упоминавшимися трансферрином и фибриноидом;
е) в трофобласте вырабатываются лизины — факторы, разрушающие Т-лимфоциты и NK-клетки материнского организма;
ж) в материнской плаценте часть децидуальных клеток, а также NK-клетки вырабатывают белки с иммуносупрессивным действием.
Б. Факторы, продуцируемые в организме матери: а) повышенный синтез надпочечниками глюкокортикоидов, обладающих иммуносупрессивным действием; б) синтез фактора ранней беременности (ФРБ). Этот фактор впервые обнаруживается в крови матери через 6—72 ч после оплодотворения. Место синтеза ФРБ в организме матери не установлено. Данный фактор является одним из наиболее ранних иммуносупрессивных факторов. Механизм его действия включается в супрессии Т-лимфоцитов и натуральных киллеров организма матери. При нарушении продукции ФРБ наступает самопроизвольный выкидыш. Определение ФРБ в сыворотке крови женщины может быть использовано для ранней диагностики беременности. Предполагается, что кроме материнского организма источником ФРБ может явиться зигота;
в) синтез блокирующих антител, в том числе и антител, подавляющих созревание цитотоксических Т-лимфоцитов против антигенов плода;
г) образование в большом количестве Т-супрессоров. Они формируются в регионарных маточных лимфоузлах.
В. Факторы, синтезируемые в организме зародыша и плода:
а) Т-супрессоры;
б) лимфокины;
в) альфафетопротеин;
г) фактор ранней беременности (?);
д) в амниотической жидкости накапливаются иммуносупрессивные факторы.
Кроме указанных факторов, определенную роль играет блестящая зона (ZP), существующая до стадии бластоцисты. Она, во-первых, аналогична по антигенному составу материнскому организму, во-вторых, препятствует проникновению к зародышу Т-лимфоцитов матери. Вместе с тем показано, что сама блестящая зона содержит антигены, воспринимаемые иммунной системой матери как чужеродные. У страдающих бесплодием женщин в крови часто обнаруживают антитела к ZP.
ИММУНОЛОГИЧЕСКИЕ ОСЛОЖНЕНИЯ БЕРЕМЕННОСТИ. В ряде случаев указанных механизмов защиты плода недостаточно, и антигенная несовместимость матери и плода может привести к иммуннологическому конфликту. К наиболее частым его вариантам относятся: гемолитическая болезнь новорожденных (при несовместимости по резус-фактору); аутоиммунная нейтрофилоцитопения, при которой в тяжелых случаях возникают воспалительные процессы, бактериемия, заканчивающиеся летально; тромбоцитопеническая пурпура; привычное невынашивание беременности и самопроизвольный аборт. В последнем случае иногда применяют трансплантацию женщине кусочков кожи супруга для выработки толерантности. Изменения и нарушения нормальных иммунологических взаимоотношений в системе "мать—плод" могут также привести к аномалиям, уродствам, различным болезням потомства, смерти зародыша или плода.
Могут быть проявления конфликта и со стороны женского организма. К ним относятся бесплодие, поздние токсикозы беременных. ИММУНОЛОГИЧЕСКИЕ ПОДХОДЫ К РЕГУЛЯЦИИ ФЕРТИЛЬНОСТИ. Существует два аспекта регуляции фертильности:
1) борьба с бесплодием, обусловленным иммунологическим конфликтом:
2) использование иммунологических методов для контрацепции. Примером решения вопросов, связанных с первым аспектом, является предупреждение резус-конфликта, иммунотерапия спонтанных абортов, блокада антиспермальных антител и. т.д.
Иммунологические методы контрацепции могут быть различными:
1. Иммунизация антигенами спермы;
2. Иммунизация антигенами блестящей оболочки;
3. Иммунизация стадиоспецифическими антигенами (т.е. антигенами, появляющимися у зародыша на определенных стадиях развития);
4. Иммунизация гормонами, отвечающими за нормальное протекание беременности;
5. Иммунизация ФРБ.
В настоящее время уже получены вакцины против хориогонического гонадотропииа, люлиберина, белков спермы, антигенов ZP. Для их клинического применения необходимо решить проблемы, связанные с безопасностью использования и побочными эффектами.
ОСНОВНЫЕ КОМПОНЕНТЫ ЭМБРИОНАЛЬНОГО РАЗВИТИЯ
Нормальный эмбриогенез обеспечивается целым рядом механизмов, которые называются компонентами эмбриогенеза. Эти компоненты уже рассматривались при освещении гистогенеза:
1. Размножение клеток.
2. Рост клеток.
Эти два явления приводят к увеличению количества клеток и их размеров, а в целом — к увеличению размеров зародыша.
3. Детерминация, или выбор пути дифференцировки клетки.
Этот путь закрепляется в геноме клеток путем активации одних и репрессии других генов. Детерминированные клетки похожи друг на друга по морфологии, но различаются набором активных генов. Детерминация инициируется многими внутриядерными, внутриклеточными и внеклеточными веществами. В самих генах имеются участки, включающие ген (эн-хансеры), и участки, выключающие его (сплансеры). Различные химические вещества (лиганды) способны отделять от генов-операторов либо белок-репрессор, либо белок-активатор. Единственным морфологическим признаком детерминации является появление деконденсации хроматина, увеличение содержания эухроматина.
4. Дифференциронка, или появление специфических черт строения у клеток. Эти черты строения определяются выполняемыми функциями. Благодаря дифференцировке одинаковые клетки, например, бластомеры, приобретают специфические различия. Различают несколько этапов дифференцировки. 1. Геномно-молекулярный заключается в транскрипции экспресированных генов, сплайсинге и процессинге и-РНК. 2. Молекулярно-цитоплазматический — синтез специфических белков под контролем активированных генов. 3. Клеточный, или микроскопический, уровень - образование из специфических белков соответствующих функции органелл и цитореценторов. Дифференцировка имеет четыре уровня:
— оотипический — возникновение различий в строении разных зон яйцеклетки;
— бластомерный — появление различий у бластомеров;
— зачатковый — появление зародышевых листков и эмбриональных зачатков, различных по строению;
— гистогенетический — появление в одном зародышевом листке зачатков разных тканей.
5. Избирательная сортировка, или сегрегация клеток. Установлено, что если смешать клетки различных зародышевых листков, то вначале они смешиваются в беспорядке, но затем клетки, принадлежащие к разным листкам, сами сортируются и вступают в контакт только с клетками из этого же листка. В результате клеточный беспорядочный агрегат вновь разделяется на зародышевые листки. Таким образом, клеточная сегрегация имеет важное значение в эмбриогенезе, прежде всего для образования зародышевых листков, хотя ее роль следует рассматривать значительно шире.
6. Адгезия клеток, или их склеивание. Благодаря адгезии зародыш не распадается на отдельные клетки, а существует как отдельный организм. Адгезия осуществляется при помощи молекул клеточной адгезии.
7.Закономерное перемещение клеток — миграция. Без миграции были бы невозможны гаструляция, нейруляция и образование органов, а также множество других процессов.
8. Эмбриональная индукция. Это явление основано на регуляции развития одних зачатков другими зачатками при помощи растворимых веществ — индукторов. Например, хордомезодерма индуцирует превращение нервной пластинки в нервную трубку и т.д.
9. Гибель клеток путем апоптоза. В эмбриогенезе происходит не только деление, но и гибель клеток. Это ведет к исчезновению ненужных органов, частей органов. Например, в эмбриогенезе формируется хвост, который затем редуцируется.






