Системные тромбоэмболии чаще осложняют постоянную форму ФП, реже ТП.
Для профилактики тромбоэмболических осложнений больным с ФП с несколькими факторами риска в возрасте до 75 лет рекомендуется прием непрямых атикоагулянтов (фенилин, варфарин) под контролем международного нормализованного отношения. Больным с ФП с факторами риска, которым противопоказаны ангикоагулянты, или с идиопатической формой ФП в возрасте до 65 лет, назначают аспирин в дозе 325 мг в день. По данным международных исследований, применение варфарина снижает риск инсульта на 70%, аспирин в дозе 80 мг - на 14-18%, а в дозе 325 мг - на 44%.
Редкие одиночные желудочковые экстрасистолы у людей с практически здоровым сердцем обычно опасности не представляют. По известной классификации Bigger (1984), такая экстрасистолия относится к доброкачественной, имеет благоприятный прогноз и не требует антиаритмической терапии, как и большинство пациентов с предсердными экстрасистолами. Неблагоприятное прогностическое значение желудочковая экстрасистолия приобретает при серьезных структурных изменениях в миокарде. У таких пациентов экстрасистолия может нарушать гемодинамику и провоцировать злокачественные желудочковые аритмии, она коррелирует с частотой внезапной смерти и относится к потенциально злокачественным желудочковым аритмиям. Улучшает выживаемость таких больных, особенно при ИБС, назначение b-адреноблокаторой и препаратов III класса: соталола и амиодарона.
Для экстренной терапии пароксизмальной желудочковой тахикардии используется электрокардиоверсия, лидокаин, орнид (тосилат бретилия); если позволяет АД, дифенин, коррекция гипокалиемии, сернокислая магнезия при тахикардии типа "пируэт". При аритмогенной дисплазии правого желудочка наиболее эффективен соталол. Если приступ желудочковой тахикардии у пациента без органической патологии сердца провоцируется ситуациями с избытком катехоламинов, то может быть полезна терапия верапамилом.
Актуальна проблема профилактики желудочковой тахикардии, т.к. аритмия и сейчас остается основной причиной внезапной смерти. Прежде всего, необходимо проверить правильность проводимой терапии основного заболевания, отменить аритмогенные препараты, корригировать гипокалиемию, гипомагниемию, проконтролировать ЧСЖ и интервал QT. Если говорить о подборе лекарственных средств, то это необходимо делать индивидуально, и эффективность лучше оценивать по нндуцируемости тахикардии при ЭФИ или по результатам мониторирования ЭКГ. Однако наиболее результативным методом профилактики и лечения желудочковой тахикардии является катетерная деструкция, реже хирургическое удаление аритмогенной зоны, хотя после таких процедур тоже бывают рецидивы аритмии. При редких тяжелых пароксизмах желудочковой тахикардии показана имплантация сердечного дефибриллятора в комбинации с медикаментозной терапией. Некоторые лекарства не только предотвращают отдельные пароксизмы желудочковой тахикардии, но и снижают необходимую для дефибрилляции энергию (например, соталол).
Из медикаментов для профилактики неустойчивой монотопной желудочковой тахикардии у больных без признаков органических изменений в сердце и при аритмогенной дисплазии правого желудочка показаны соталол, верапамил, β-адреноблокаторы. Кордарон оказывался эффективным при аритмогенной дисплазии правого желудочка лишь в комбинации с b-адреноблокаторами.
Необходимо напомнить о том, что при ИБС и желудочковых нарушениях ритма при длительном применении препаратов IA и IC классов увеличивается смертность. Поэтому для профилактики как неустойчивой, так и устойчивой монотонной желудочковой тахикардии у больных с ИБС можно применять только β-адреноблокаторы и препараты III класса - соталол и амиодарон, которые уменьшают аритмическую смертность, а соталол и b-адреноблокаторы увеличивают продолжительность жизни больных.
При рецидивах политопной желудочковой тахикардии, в т.ч. типа torsade de pointes, противопоказаны препараты IА, IC и III классов, поэтому речь может идти только об имплантации сердечного дефибриллятора или трансплантации сердца.
Лечение трепетания и фибрилляции желудочков сводится к немедленному наружному массажу сердца, искусственному дыханию, которые следует продолжать до достижения эффекта (спонтанные тоны сердца и пульс) или в течение времени, необходимого для подготовки к электроимпульсной терапии (при мерцании и трепетании желудочков) или временной электрокардиостимуляции (при асистолии). В процессе реанимации важны избыточная оксигенация, введение гидрокарбоната натрия. Для профилактики рецидивов жизненно опасных желудочковых тахиаритмий необходимо в течение нескольких дней вводить в/в лидокаин, хлорид калия, интенсивно лечить основное заболевание.
Блокада сердца — замедление или полное прекращение прохождения импульсов возбуждения по проводящей системе сердца. Замедление проведения импульса называют неполной Б. с., а прекращение его проведения — полной.
Этиология блокад сердца
1. Органические поражения сердца (кардиосклероз; инфаркт миокарда; все миокардиты, особенно ревматического генеза; сифилис; врожденные пороки сердца; миокардиодистрофии; травмы сердца, особенно хирургические).
2. Изменение тонуса симпатической и парасимпатической нервной системы (неврозы, ваготонии спортсменов, опухоли мозга, последствия медикаментозной терапии: передозировка сердечных гликозидов, бета-адреноблокаторов.
3. Электролитные нарушения, особенно гиперкалиемия. Медикаментозные, некоторые патологические состояния, связанные с увеличением калия в организме.
При различных формах ишемической болезни сердца, миокардитах, кардиомиопатиях блокада сердца нередко сочетается с другими видами аритмий сердца.
В зависимости от течения Б. с. подразделяют на транзиторную (преходящую), интермиттирующую (неоднократно возникающую и исчезающую на протяжении регистрации ЭКГ), прогрессирующую и постоянную.
Различают синоаурикулярную (синоатриальную), внутрипредсердную, межпредсердную, атриовентрикулярную (предсердно-желудочковую) Б. с., а также внутрижелудочковую Б. с., включающую блокады ножек и разветвлений пучка Гиса и нарушения проводимости в конечных разветвлениях волокон Пуркинье и сократительном миокарде.
Рисунок 13.
Разные варианты локализации блокад сердца
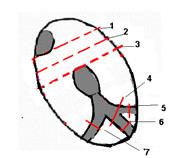 .
.
1.– синоатриальная
2.–предсердная
3.–атриовентрикулярная
4.–левой ножки п.Гиса
5–задней ветви левой ножки п.Гиса
6.–передней ветви п.Гиса
7.–правой ножки п.Гиса
.
1. Синоатриальная блокада.:
При ней нарушается функция Т клеток (органическое или функциональное поражение). Нарушается проведение от синусового узла к предсердиям. Причины: некоторые лекарственные средства (сердечные гликозиды, хинидин, прокаинамид), гиперкалиемия, дисфункция синусового узла, инфаркт миокарда, повышение парасимпатического тонуса. Иногда отмечается периодика Венкебаха (постепенное укорочение интервала PP вплоть до выпадения очередного цикла).
Рис 14.Синоатриальная блокада.:
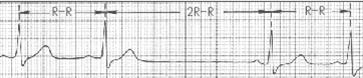
Различают три степени синоатриальной блокады.
1 степень - замедление проведения импульсов.
2 степень - выпадение части импульсов, неполное проведение.
3 степень - полная блокада проведения.
В настоящее время ставится диагноз синоаурикулярной блокады только 2 степени, так как остальные не диагносцируются. При этом импульс не распространяется к предсердиям, выпадает весь комплекс.
Клиника
Замирание сердца, если выпадает один импульс. Головокружение, если выпадает несколько импульсов. Синдром Морганьи-Эдамса-Стокса (потеря сознания) - если выпадает 6-8 комплексов. На ЭКГ отсутствует весь сердечный комплекс, нет зубцов Р, Т, комплекса QRS, вместо них видна длительная пауза, которая бывает кратной какому-либо числу промежутков R-R. Часто видны выскальзывающие, замещающие комплексы (во время длительной паузы на помощь выскакивает собственный импульс из атрио-вентрикулярного соединения), при этом нет зубца Р. Аускультативно в это время может быть слышен громкий тон - сильное сокращение сердца. Этиология чаще всего функциональная, почти в половине случаев - органические изменения сердца, особенно часто ИБС. Врачебная тактика зависит от точного диагноза.
Синдром слабости синусового узла:
Синонимы - дисфункция синусового узла, Аррест-2-синус.
Термином «синдром слабости синусового узла» (СССУ) обозначают клинико-электрокардиографические признаки, характеризующие снижение ритмогенной активности синусового узла и нарушение проведения импульсов.
К СССУ относятся:
1) постоянная немедикаментозная и нерегуляторная синусовая брадикардия с частотой менее 50 в 1 мин в покое;
2) остановка (отказ) синусового узла с синусовыми паузами более 2—2,5 с;
3) СА-блокада немедикаментозного происхождения;
4) чередование синусовой брадикардии с приступами фибрилляции (трепетания) предсердий,,предсердной тахикардии (синдром брадитахикардии);
5) медленное восстановление функции синусового узла после спонтанного прекращения наджелуд очковой тахикардии, электрической кардиоверсии, электрической стимуляции предсердий.
Этиология. В основе СССУ лежат дегенеративные изменения в синусовом узле и синусно-предсердной области при ИБС в результате снижения коронарного кровотока, склеротически-дегенеративные неишемические поражения сердца в сочетании с внутрисердечным кальцинозом у пожилых людей. В качестве причин СССУ могут выступать многочисленные поражения миокарда предсердий с вовлечением синусового узла при миокардитах, кардиомиопатиях, миокардиодистрофиях (при микседеме, СД, амилоидозе, гемохроматозе и т. д.). В синусовом узле уменьшается число пейсмекерных клеток, развивается фиброз, пролиферация коллагеновых и эластических волокон.
Механизмы проявлений СССУ. Органическое угнетение ритмогенной активности синусового узла следует отличать от его регуляторных (вагусных) дисфункций. Синусовая брадикардия может быть связана с медикаментозными воздействиями (чрезмерная дигитализация, воздействие β-адреноблокаторов, верапамила, кордарона, солей лития и др.). В таких случаях брадикардия постепенно исчезает после отмены препарата.
Эта патология очень близка к синоаурикулярной блокаде, но отличается тем что страдают Р клетки, вырабатывающие импульсы, а не Т клетки. В этом случае часто развивается брадикардия, которая неуклонно прогрессирует и не поддается ваголитикам (атропину и его аналогам). Затем, по мере возрастания слабости синусового узла приходят в возбуждение гетеротопные очаги в предсердиях - возникают пароксизмальные нарушения ритма (пароксизмальная тахикардия, мерцание и трепетание предсердий). По выходе из тахикардии отмечается период асистолии в течение нескольких секунд, а затем вновь возникает синусовая брадикардия. Это патологическое состояние связано с органическим поражением синусового узла (его Р клеток), оно изматывает больного, длительно затянувшееся может привести к смерти.
Снижение пейсмекерной функции синусового узла индуцирует развитие вторичных аритмий: миграцию суправентрикулярного водителя ритма, появление замещающих комплексов и ритмов, АВ-диссоциации. Нарушение электрофизиологических свойств предсердий обусловливает возникновение пароксизмальных суправентрикулярных нарушений ритма. Синдром бради-тахикардии может предшествовать постоянной фибрилляции предсердий, как правило, брадикардической.
При пароксизмах тахикардии или под влиянием частой электрической стимуляции предсердий происходит сверхчастое подавление автоматизма синусового узла. Время восстановления функции синусового узла, характеризующее уровень синусового автоматизма, обычно удлиняется при СССУ — после окончания пароксизма или электрической стимуляции возникает длительная пауза.
ЭКГ-критерии. Для СССУ характерна стойкая синусовая брадикардия. Периодическая регистрация ЭКГ не всегда позволяет фиксировать другие нарушения сердечного ритма. Иногда могут быть зафиксированы эпизоды внезапной остановки синусового узла — длинные паузы без каких-либо закономерностей, СА-блокада, замещающие комплексы и ритмы, пароксизмы суправентрикулярной тахикардии или фибрилляции предсердий. Кроме того, СССУ может сочетаться с дистальными аритмиями и блокадами, в частности, АВ-блокадами и внутрижелудочковыми блокадами.
Клиническая картина. СССУ чаще встречается у людей пожилого возраста. Ведущая симптоматика этого синдрома определяется дисциркуляторной энцефалопатией на фоне редкого сердечного ритма. Больных беспокоит постоянная слабость, повышенная утомляемость, головокружение, потемнение в глазах, пошатывание при ходьбе, обмороки. У пожилых больных с атеросклерозом сосудов головного мозга ухудшается память, появляется повышенная возбудимость, беспокойство, расстройство сна, психотические реакции. В тяжелых случаях, в результате длительной асистолии (отказ синусового узла, СА-блокада) возникают приступы Морганьи-Эдамса-Стока, которые могут закончиться смертью.
Гемодинамические нарушения при СССУ могут привести к утяжелению стенокардии, развитию ЗСН. Нарастанию нарушений кровообращения способствует синдром бради-тахикардии. На фоне этого синдрома могут развиваться ишемические мозговые инсульты или тромбоэмболические осложнения.






