Инфекционные болезни – это частный случай взаимоотношений микроорганизма и макроорганизма, когда микроорганизм ведет себя агрессивно по отношению к макроорганизму.
Возникает патологическая система: микроорганизм - макроорганизм. Динамика развития системы. 3 этапа:
– становление;
– зрелость;
– гибель.
1. Становление. Ход процесса.
– Внеклеточное размножение микробов с образованием колоний на детрите (питательная среда).
– Активизация фагоцитарной функции эпителия, макрофагов и микрофагов.
2. Зрелость. Ход процесса.
1. Интенсивное размножение микроорганизмов и значительное повреждение тканей.
2. Одновременное усиление пролиферации камбиальных элементов, увеличение количества фагоцитов за счет миграции их из костного мозга и синтетических процессов.
3. Результат: динамическое равновесие между процессами повреждения и компенсации, но на более высоком уровне, чем на первом этапе.
3. Гибель системы. 2 варианта.
– Благоприятный. Микроорганизм уничтожается или изолируется.
– Неблагоприятный. Погибает макроорганизм.
Инфекционный процесс отличается высокой динамичностью и сложностью. В нем задействованы все жизненно-важные системы защиты - иммунная, нервная, эндокринная. Следовательно, достоверный анализ инфекционных болезней можно осуществить только благодаря системному подходу. Цель такого анализа - успешная профилактика и исключение неблагоприятных исходов болезни.
Классификация инфекционных болезней. 4 принципа:
– биологический;
– этиологический;
– механизм передачи;
– клинико-морфологический.
1. Биологический принцип. Выделяют 3 группы болезней:
– антропонозы - болеют только люди (пример, болезнь Боткина);
– антропозоонозы - болеют люди и животные, причем болезнь люди и живтоные передают друг другу;
– биоцинозы - болеют люди и животные, но болезнь передают насекомые через укус.
2. Этиологический принцип. Выделяют 6 групп болезней в зависимости от вида возбудителя:
– вирусные;
– риккетсиозы;
– бактериальные;
– грибковые;
– протозойные;
– паразитарные.
3. Механизм передачи. 5 групп:
– кишечные;
– респираторные;
– трансмиссивные (через кровь);
– кожные (через травмы кожи);
– смешанные (различные механизмы передачи).
4. Клинико-морфологический принцип. Преимущественное поражение органов и систем:
– кожных покровов;
– органов дыхания;
– желудочно-кишечного тракта;
– нервной системы;
– сердечно- сосудистой системы;
– органов кроветворения;
– моче-выделительной системы.
Клинико-морфологические особенности инфекционного процесса определяются следующими 8 положениями:
1. Особенностями возбудителя.
2. Локализацией и характером входных ворот.
3. Наличием первичного комплекса. Он включает 3 компонента:
– первичный аффект (очаг воспаления в области входных ворот);
– лимфангит – воспаление лимфатических протоков;
– лимфаденит- воспаление близлежащего (регионарного) лимфатического узла.
4. Характером распространения:
– лимфогенный;
– гематогенный;
– интраканаликулярный;
– периневральный;
– контактный.
5. Местными изменениями.
6. Общими изменениями
7. Цикличность течения. Выделяют 3 периода в развитии инфекционной болезни:
– инкубационный;
– продром;
– основные проявления.
8. Исход. Варианты:
– выздоровление;
– хронизация;
– остаточные явления;
– бациллоносительство;
– смерть.
Осложнения и причины смерти могут быть самыми разнообразными. Это: гнойные процессы, поражение сердца, легких, центральной нервной системы и т. д.
В развитии инфекционных болезней всегда имеет место сочетание местных мзменений и общих реакций.
Местные изменения проявляются различным образом в том числе и в форме гнойного воспаления (фурункул, карбункул, абсцесс, флегмона, эмпиема).
Общие реакции. Это – высокая температура, изменения в крови и лимфоидной ткани, нервной, эндокринной системах.
Связь между местными процессами и общими реакциями всегда есть. Но форма этой связи может меняться.
Она может быть прямой и непрямой.
Пример прямой зависимости: гнойно-резорбтивная лихорадка. В этом случае отмечается тесная связь между изменениями в области входных ворот и общей реакцией.
Пример непрямой зависимости: сепсис. В этом случае может теряться связь между изменениями в области входных ворот и общей реакцией в случае, когда воспалительный процесс в области входных ворот исчезает и происходит полное заживление. А общая реакция (лихорадка, озноб, слабость, изменения в крови и лимфоидной ткани и т.д.) остаются. В данном случае произошло перемещение местной локальной реакции в другую зону организма.
СЕПСИС.
Сепсис - греческое слово. Означает гниение. Термин известен со времен древней медицины (Гиппократ, Гален, Авиценна).
Развернутое определение сепсиса.
Сепсис - это общее неспецифическое инфекционное заболевание нециклического типа, возникающее в условиях нарушенной реактивности организма при постоянном или периодическом проникновении в кровеносное русло различных микроорганизмов и их токсинов из местного очага инфекции.
Из развернутого определения видно:
Сепсис - это общее инфекционное заболевание.
Сеспсис - это нециклическое инфекционное заболевание. Он возникает неожиданно без периодов инкубации и продрома со всеми основными проявлениями болезни.
Сепсис - возникает в условиях измененной реактивности организма, когда имеет место ослабление всех защитных механизмов.
Сепсис провоцируют постоянное или периодическое попадание в кровь микробов (бактериемия) и токсинов (токсинемия). Это одно из главных условий возникновения септического процесса.
Сепсис возникает только тогда, когда есть местный источник (местный очаг) для бактериемии и токсинемии. Этот местный очаг часто не совпадает с входными воротами инфекции. Наоборот, обычно в области входных ворот происходит полное заживление.
Теории сепсиса. Их 5:
1. Гнилокровие.
2. Интоксикации.
3. Микробиологическая.
4. Макробиологическая.
5. Системная.
1. Гнилокровие. Это древняя теория. Она просуществовала до момента открытия микробов. Главное- загнивание крови, подобно протуханию воды. Теория позволяла объяснить многие проявления болезни, в частности лихорадку и общее тяжелое состояние.
2. Интоксикации. Автор Парацельс. Берн. 17 век. Главное- интоксикация. Попадание в кровь токсинов и общее отравление организма.
3. Микробиологическая. Главное- микроб. Он определяет все признаки болезни. Имеет место бактериемия. Обязательно - наличие источника бактериемии.
4. Макробиологическая. Главное – состояние макроорганизма и его систем защиты. Сепсис возникает только тогда, когда происходит ослабление иммунитета. Микроб играет только роль инициирующую. Макроорганизм может эту роль заблокировать.
5. Системная. Сепсис- это результат сложных отношений между макроорганизмом и микроорганизмом. Есть разные варианты септического процесса. Например, чумная палочка при попадании в легкие всегда вызывает сепсис и смерть больного через 48 часов.
А попадание стафилоккока в легкие не вызывает сепсиса.
В настоящее время господствует системная теория.
Статистика. До внедрения в медицину антибиотиков смертность от сепсиса достигала 90%. После внедрения антибиотиков к 1974 году смертность снизилась до 15-20 %. В настоящее время смертность увеличилась до 35%. Сепсис- это серьезная проблема и сегодня.
Классификация. Принципы:
1. Клинико-морфологический.
2. Характер входных ворот.
3. Локализация входных ворот.
4. Микробиологический.
1. Клинико-морфологическая классфикация.
Это основная классификация.
С учетом длительности и органности процесса выделено 5 форм сепсиса:
– молниеносный;
– острый;
– подострый;
– хронический;
– септический эндокардит.
С учетом патоморфологии выделено 2 формы сепсиса:
– септицемия – догнойничковая фаза сепсиса, продолжается до 2-3 суток от начала болезни;
– септикопиемия – гнойничковая фаза сепсиса, начинается после 2-3 суток болезни.
2. Классификация по характеру входных ворот.
По особенностям первичного очага инфекции выделяют 3 формы сепсиса:
1. раневой;
2. гнойный;
3. ожоговый.
3. По локализации входных ворот выделяют 13 форм сепсиса:
1. ухо – отогенный сепсис;
2. нос - риногенный сепсис;
3. рот - стоматогенный сепсис;
4. миндалины – тонзилогенный сепсис;
5. сердце - кардиогенный сепсис;
6. сосуды – ангиогенный сепсис;
7. легкие и плевра – легочно-плевральный сепсис;
8. пупок – пупочный сепсис (новорожденные);
9. брюшина при гнойном перитоните - брюшинный сепсис;
10. кишечник - кишечный сепсис;
11. почки и выделительная система - урогенный сепсис;
12. матка и придатки - акушерско-гинекологический сепсис;
13. хирургический - послеоперационный.
Принцип запоминания 12 форм сепсиса - анатомический.
Голова: 1- 4; грудная полость: 5-7; пупок и живот: 8- 12.
4. Микробиологическая классификация.
Учитывает вид микроба, который стал причиной сепсиса. Эта классификация безразмерна. Можно только выделить наиболее частые формы сепсиса. Это:
– стафилококковый;
– стрептококковый;
– колибациллярный;
– анаэробный;
– полимикробный;
– грибковый.
Патогенез сепсиса.
Выделяют 10 патогенетических факторов сепсиса:
– нарушение реактивности и иммунитета;
– интоксикация;
– диссеменированное внутрисосудистое свертывание;
– нарушении функции микроциркуляторного русла;
– гипопротеинемия;
– нарушение минерального обмена;
– нарушение углеводного обмена;
– сердечно-сосудистая недостаточность;
– легочная недостаточность;
– почечная недостоаточность.
1. Нарушение реактивности и иммунитета. Это главный фактор в патогенезе сепсиса. Причина: постоянная или периодическая бактериемия и токсинемия, в результате которой развиваются сенсибилимзация, прорыв иммунитета, распространение воспалительного процесса по всему организму. Особую роль при этом играет нарушение барьерных свойств крови. Кровь обладает 2 группами бактерицидных факторов: ферментные системы, уничтожающие микроб и система мононуклеарных фагоцитов. При бактерицидной недостаточности крови микроб достигает микроциркуляторного русла и выходит из него в ткани, где начинает размножаться и формировать очаги воспаления. Это и есть главное в развитии сепсиса. Причины прорыва иммунитета - массивность инфицирования, вид возбудителя и иммунодефицит.
Факторы способствующие развитию иммунодефицита – анемия, шок, голодание, переутомление, гиповитаминоз, травма, переохлаждение, радиация, интоксикация, возраст.
2. Интоксикация. Главное – повреждение тканей, некроз, размножение микробов в очагах некроза.
3. Диссеминированное внутрисосудистое свертывание. Главное – тромбоз микрососудов, ишемия, некроз тканей, размножение микроорганизмов в очагах некроза.
4. Нарушение микроциркуляции. Главное- повреждение тканей и усиленное размножение микробов в зоне повреждения.
5. Гипопротеинемия. Главное – снижение выработки иммуноглобулинов и недостаточность гуморального иммунитета и фагоцитоза.
6. Нарушение водносолевоаго обмена. Главное- ацидоз, что способствует размножению микробов в тканях.
7. Нарушение углеводного обмена. Главное – инсулиновая недостаточность и гипергликемия (питательная среда для микробов).
8. Недостаточность сердца.
9. Недостаточность легких ведут к гипоксии, которая повреждает ткани и снижает иммунитет, что благоприятствует микробному обсеменению организма.
10. Недостаточность почек. Главное – накопление токсинов, нарушение всех видов метаболизма.
Клинико-морфологическая характеристика.
5 основных форм сепсиса:
1. Молниеносного.
2. Острого.
3. Подострого.
4. Хронического.
5. Септического эндокардита.
1. Молниеносный сепсис.
Бактериальный шок.
Причины: стрептококки, стафилококки, анаэробная, гнилостная инфекция, микробные коктейли.
Клиника. Очень быстрое течение. Несколько часов или до 3 суток. Клинические проявления стандартные и не звисят от вида микробы.
Это:
– внезапное и резкое снижения артериального давления;
– понижение температуры до 35 градусов;
– адинами и вялость;
– холодный липкий пот;
– анурия.
Патогенез - некомпенсированная токсинемия. Прорыв токсинов (липидных фракций) через кровь к микроциркуляторному руслу. Массированное и одновременное повреждение эндотелия капилляров с развитием процессов шунтирования (сброса крови по артериоло-венулярным анастамозам). Развитие дисциркуляторной гипоксии, ацидоза, выброса биоактиваторов и повреждение тканей.
Входные ворота. Локализация – разная. Но чаще это:
– мочевые пути;
– желчевыводящие пути;
– брюшина;
– желудочно-кишечный тракт;
– легкие;
– ожоговая поверхность;
– сосуды при катетеризации и попадании загрязненных жидкостей.
Факторы, способствующие поступлению одномоментного большого количества токсинов из входных ворот:
– неосторожное, грубое манипулирование в зоне первичного очага, что ведет к прорыву биологических барьеров;
– снижение резистентности;
– повреждение антибактериальными препаратами кишечника;
– высокая вирулентности микроба;
– бурный лизис микробов и выделение больших количеств эндотоксина при лечении мощными бактерицидными препаратами.
Патоморфология. Проявления.
– Первичный очаг. Большие размеры, что позволяет накопить большое количество токсинов и обеспечить мощную интоксикацию при прорыве биологических барьеров.
– Дисссеменированное внутрисосудистое свертывание
– Шунтирование, жидкая кровь в сосудах
– Некроз надпочечников, гипофиза, почек \ некротический нефроз, острая почеченая недостаточность\
– Язвенно-эрозивные дефекты в желудке и кишечнике
– Гемодинамические ателектазы в легких.
– Отсутствие крови в сердце и крупных сосудах. Секвестрация крови - кровь накапливается в сосудах брюшины и легких. В сосудах брюшины может уместиться 5- 10 литров крови.
2. Острый сепсис.
Длительность – до 3 недель. Причины - разные микробы.
Клинические проявления:
1. повышение температуры до 39- 40 градусов;
2. озноб и проливной пот;
3. нарушение ритма сердца;
4. нарушение функции желудочно-кишечного тракта и нервной системы.
Динамика. Этапы:
1. компенсированная бактериемия и токсинемия;
2. некомпенсированная бактериемия и токсинемия;
3. попадание микробов в ткани, где развиваются следующие процессы в зоне микроциркулятороного русла:
– стаз, повреждение эндотелия, тромбоз;
– периваскулярный некроз, гнойное воспаление (метастатический гнойник) в течение 3-5 суток болезни.
Патоморфология. Фазы.
1. Первые дни: только повреждение микроциркуляторного русла (фаза септицемии).
2. После 3- 5 суток появление гнойника (фаза септикопиемии).
Локализация и численность гнойников колеблются в широких пределах. Чаще и последовательно поражаются следующие органы: легкие - почки - сердце - печень - головной мозг - кожа.
Другие патоморфологические проявления острого сепсиса:
– желтуха и анемия;
– дряблая селезенка и дистрофия паренхиматозных органов;
– признаки иммунной неполноценности вилочковой железы, лимфатических узлов и селезенки.
3. Подострый сепсис.
Длительность до 3 мес. Причины - разные. Патогенез определяется особенностями возбудителя и реактивностью организма.
Клинические проявления такие же, как при остром сепсисе (лихорадка, ознобы, истощение).
Патоморфология: сочетание септицемии+ септикопиемии + дистрофия внутренних органов.
4. Хронический (рецидивирующий) сепсис.
Длительность – от 3 месяцев до нескольких лет.
Клинические проявления – волнообразное течение. Приступы обострения (лихорадка, ознобы, интоксикация) и периоды затухания. Способствующие обстоятельства:
– постоянный источник бактериемии (например, остеомиелит);
– отсутствие распространенного гнойного метастазирования и поражения жизненноважных органов.
Патоморфология. Особенности:
– отдельные гнойники-метастазы;
– фиброз + воспалительный инфильтрат из лимфоцитов, плазмоцитов, нейтрофилов + гемосидерин;
– разнотипность проявлений: чередование свежих очагов воспаления и заживающих с преобладанием рубцевания.
5. Септический (инфекционный) эндокардит.
Особая форма сепсиса. Причины:
– зеленящий стрептококк;
– белый и золотистый стафилококки;
– энтерококк.
Классификация.
По характеру течения. Выделяют 3 варианта септического эндокардита:
1. острый;
2. подострый;
3. хронический.
По этио-патогенетическим особенностям выделяют 2 варианта:
1. Первичный септический эндокардит.
2. Вторичный септический эндокардит, который возникает на фоне предшествующего повреждения клапанов при ревматизме, сифилисе, пороках развития.
Особенности течения болезни.
1. Острый вариант. Длительность 2 недели. Быстро развивается порок сердца. Плохо поддается лечению.
2. Подострый вариант. Длительность до 3 месяцев. В итоге также развиается порок сердца и сердечная недостаточность.
3. Хронический вариант (затяжной септический эндокардит). Длительность – несколько месяцев или лет.
Выдяеляют 2 варианта:
1. Благоприятный. Поддается лечению.
2. Неблагоприятный. Течение довольно быстрое.
Плохо поддается лечению.
Патоморфология.
Основные проявления. Поражение сердца.
1. Эндокардит.
2. Миокардит.
Эндокардит. Виды:
– полипозный;
– полипозно-язвенный.
Полипозный характеризуется появлением на клапанах образований, напоминающих полипы размерами 3-4 мм. Они могут быть одиночные и множественные. Состав полипов: микробы, фибрин, известь.
Полипозно-язвенный эндокартдит. Отличительные особенности-разъедание клапанов с формированием язвенных дефектов.
Локализация:
– изолированное поражение аортальных клапанов;
– сочетанное поражение аортальных и митрального клапанов.
Последствия: аортальные и митральные пороки.
Миокардит. Причина - бактериальная эмболия в миокард и развитие диффузного миокардита с последующей сердечно-сосудистой недостаточностью.
Другие патоморфологические проявления:
1. гломерулонефрит (иммунокомплексное поражение);
2. васкулиты;
3. гепатит;
4. гиперплазия селезенки;
5. узелки на ладонях;
6. некрозы жировой клетчатки;
7. желтуха и геморрагии;
8. пятна на ногтевых фалангах.
В настоящее время септический эндокардит рассматривают не только как бактериемию, но и как иммуннокомплексную болезнь. В ходе болезни появляются 3 вида иммунных комплексов:
1. мелкие (высокотоксические), обусловливают острое иммунное воспаление в разных органах при избыточном накоплении;
2. промежуточные (менее токсичные), но они плохо фагоцитируются и вызывают васкулиты, межуточное воспаление, тромбозы;
3. большие – они хрошо фагоцитируются и иммунное воспаление вызывают только при фагоцитарной недостаточности.
Осложнения септического эндокардита.
1. Тромбоэмболии и инфаркты разных органов.
2. Порок сердца и развитие сердечно-сосудистой недостаточности.
Для активного лечения септического эндокардита необходима мощная антибактериальная терапия и десенсибилизация.
Микро и макропрепараты к лекции
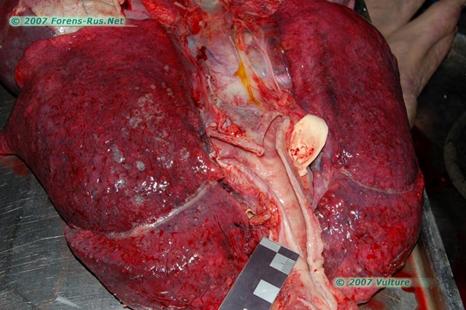
Рисунок 94 – Сепсис.

Рисунок 95 - Сепсис печени.
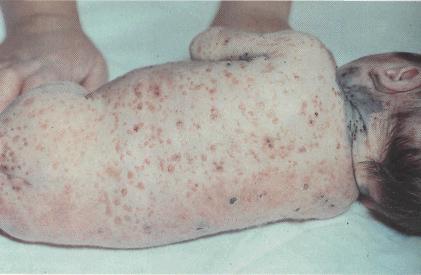
Рисунок 96 - Стафилококковый сепсис.
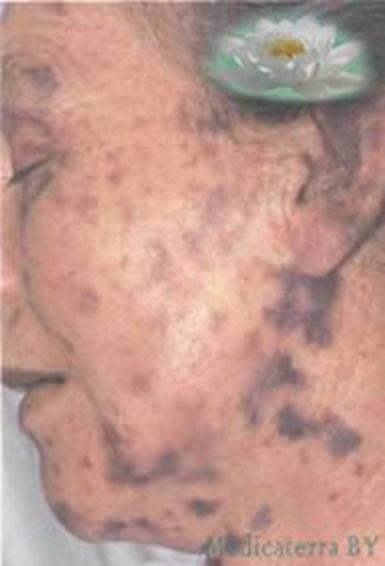
Рисунок 97 - Менингококковый сепсис.
Лекция 23 Туберкулёз
Туберкулез (tuber – бугорок). Буквальный перевод- бугорчатка. Это название обозначает одно из патоморфологических проявлений болезни - образование узелков, бугорков в зоне патологии.
Туберкулез – грозное и коварное заболевание. Клинико-морфологические признаки болезни известны медикам с давних времен во всех странах древней цивилизации (Египет, Китай, Греция, Рим и др.).
Туберкулез многолик, поэтому для его обозначения используются разные наименования – фтизис, птое, скрофуля, люпус.
Туберкулез – это медико-социальная проблема. Он поражает людей в периоды социальных потрясений и бедствий: войны, революции, голодовки, перестройки.
В истории изучения и борьбы с туберкулезом надо особо отметить два великих достижения:
– открытие туберкулезной палочки в конце 19 столетия Кохом;
– изобретение первого специфического противотуберкулезного препарата в средине 20 столетия Вейсманом.
Распространенность туберкулеза во всем мире очень велика, а борьба с ним требует усилий всего человечества.
Этиология. Болезнь вызывает туберкулезная палочка. Микобактерия. Классические параметры: длина 3 микрона, толщина 0,5 микрона. Но возбудитель туберкулеза очень полиморфен и отличается высокой приспособляемостью и изменчивостью.
Особенно важным является устойчивость палочки к действию внешних факторов. Это свзязано с тем, что палочка покрыта снаружи толстым слоем восковидной оболочки.
Поэтому она обладает кислотоустойчивостью в отличие от других микробов и не разрушается ферментами фагоцитов.
Известны 4 типа туберкулезных палочек:
1. Человечий.
2. Бычий.
3. Птичий.
4. Холоднокровных.
Для человека опасны человечий и бычий типы.
В настоящее время известны и такие формы бактерии - как:
1. с ослабленной кислотоустойчивостью;
2. фильтрующаяся (вирусоподобная);
3. лекарственно-устойчивая.
Последняя форма в настоящее время взвывает большую озабоченность из-за неэффективности многих современных противотуберкулезных препаратов.
Источники заражения туберкулезом:
1. мокрота больного человека;
2. молоко больных коров.
Входные ворота инфекции:
1. плацента;
2. кожа, слизистые;
3. легкие;
4. желудочно-кишечный тракт (особенно часто - легкие).
Очень редко входными воротами являются – слизистая глаз, глоточное кольцо, половые органы.
Патогенез определяют 2 группы факторов:
1. анатомофизиологические особенности пораженных органов:
– васкуляризация;
– гистоархитектоника;
– лимфообращение;
– иннервация;
– функциональная нагрузка;
– реактивность.
2. вирулентность туберкулезной палочки.
Динамика туберкулезного процесса:
– экзогенное инфицирование;
– первичная фиксация;
– формирование первичного туберкулезного аффекта;
– формирование первичного туберкулезного комплекса.
Первичный туберкулезный комплекс.
Локализация:
1) 90%- легкие;
2) около 10% -подвздошная кишка;
3) очень редко – кожа, среднее ухо, половые органы, желудок.
Прогрессирование туберкулезного процесса может идти быстро, в среднем или замедленном темпе в зависимости от реактивности организма.
Пути прогрессирования:
– интраканаликулярный в таких трубчатых органах, как бронхи, желудочно-кишечный тракт, мочевыводящие пути;
– лимфогенно;
– гематогенно.
Исход:
1. благоприятный – заживление;
2. неблагоприятный - генерализация.
Возможна в последующем реинфекция и повторное прогрессирование туберкулезного процесса.
В настоящее время установлено, что лица, перенесшие в прошлом туберкулез, более склонны к реинфекции, нежели те, кто не болел туберкулезом.
Иммунитет. Человек обладает относительной устойчивостью к туберкулезной инфекции. Способствуют иммунитету - вакцинация и пассивное инфицирование малыми дозами.
Гистогенез туберкулезного воспаления.
Патоморфологические проявления туберкулезного воспаления разноообразны. Оябзательными компонентами его являются альтерация, экссудация, пролиферация.
Но специфичность туберкулезного воспаления проявляется через пролиферацию, когда образуется гранулема и бугорки.
Воспаление проходит 3 фазы:
1. альтерация - преобладают некробиотические процессы;
2. экссудация - она зависит от вирулентности микроба, степени инфицированности и реактивности;
3. пролиферация- свидетельство усиления механизмов защиты с преобладанием гистиоцитов, лимфоцитов, макрофагов в очаге воспаления и формирование специфического бугорка.
Известны 3 варианта тканевых реакций при туберкулезном воспалении:
1. преобладание альтерации;
2. преобладание экссудации;
3. преобладание пролиферации.
Гистогенез гранулемы.
Динамика: альтерация - экссудация – пролиферация – рубцевание.
Клеточные трансформации:
Нейтрофилы – исчезают;
Моноциты, макрофаги, фибробласты, гистиоциты, эндотелий -превращаются в эпителиоидные клетки, а затем в гигантские клетки;
Лимфоциты - трансформируются в плазмоциты.
Строение типичного продуктивного туберкулезного бугорка:
1. центр- некроз;
2. вокруг некроза - вал эпителиоидных клеток и единичные гигантские многоядерные клетки;
3. периферия - скопления лимфоцитов, плазмоцитов.
Варианты бугорков:
1. эпителиодные;
2. гигантоклеточные;
3. лимфоидные;
4. некротические.
Патогенез некроза (казеоза) связан с 3 факторами:
1. облитерация сосудов (васкулит, тромбоз);
2. экссудация (сдавление сосудов);
3. прямое действие токсина туберкулезной палочки.
Проявления туберкулезного воспаления. 10 видов.
1. Милиарный бугорок – просовидные бугорки.
2. Солитарные бугорки - слившиеся воедино милиарные бугорки размерами до 1 см.
3. Диффузные туберкулезные грануляции.
4. Крупные туберкулезные бугорки размерами до 2- 3 см.
5. Туберкуломы – очаги размерами до 5 см.
6. Туберкулезные язвы – в стенках полых органов (желудок, кишка).
7. Туберкулезные каверны – полости в плотных органах.
8. Петрификаты – отложения извести в туберкулезных очагах.
9. Экссудация в полости- чаще скопления экссудата в плевральной полости при туберкулезном плеврите.
10. Перифокальное воспаление вокруг основного туберкулезного очага.
Течение болезни. Волнообразность. Смена периодов обострения и затихания.
Морфологиическими маркерами обострения являются некроз и экссудация; затихания – пролиферация и фиброз.
ОБЩАЯ КЛАССИФИКАЦИЯ ТУБЕРКУЛЕЗА.
3 формы:
– Первичный туберкулез.
– Гематогенный (постпервичный) туберкулез.
– Вторичный туберкулез.
1. ПЕРВИЧНЫЙ туберкулез.
Классификация.
1. По течению выделяют:
– острый вариант;
– хронический вариант.
2. По локализации входных ворот:
– легочный вариант;
– кишечный вариант.
3. По характеру процесса:
– без прогрессирования;
– с прогрессированием.
ОСТРЫЙ вариант первичного туберкулеза.
Развивается при первичном инфицировании человека, которое в наших условиях чаше происходит в детском возрасте.
Возникает первичный туберкулезный комплекс, представленный 3 компонентами:
– первичный аффект;
– лимфангит;
– лимфаденит.
Локализация первичного туберкулезного комплекса:
Легкие - 90%
Кишечник - около 10%.
Легочный вариант локализации первичного туберкулезного комплекса.
Первичный аффект чаще локализуется в правом легком в средних и нижних отделах под плеврой.
Обычно это одиночный очаг макрофагальной пневмонии размерами 2- 5 мм. В центре очага отмечается некроз, вокруг зона экссудативного воспаления.
Лимфангит. Воспаление лимфатических путей от первичного аффекта до корня легких. Характеризуется наличием мелких бугорков и экссудата вокруг сосудов и бронхов.
Лимфаденит. Воспаление близлежащих бифуркационных лимфатических узлов.
Микроскопическая картина:
– специфическое туберкулезное воспаление с явлениями некроза и эпителиодноклеточной реацией;
– гиперплазия лимфоидной ткани.
Макроскроскопическая картина:
1. увеличение лимфатических узлов;
2. слияние гиперплазированных лимфатических узлов;
3. образование целых конгломератов увеличенных лимфатических узлов с явлениями лимфостаза и отека средостения.
Исход:
1. без прогрессирования;
2. с прогрессированием.
1. Без прогрессирования.
Первичный аффект. Динамика:
– экссудативное воспаление исчезает;
– некротические массы петрифицируются, оссифицируются и отделяются от остальной ткани фиброзной капсулой.
Формируется очаг, который остается на всю жизнь. По имени автора, впервые описавшего процесс заживления первичного аффекта при туберкулезе, его называют - очаг Гона.
Лимфангит. Происходит полное исчезновение воспалительного процесса.
Лимфаденит. Экссудативные и пролиферативные процессы исчезают. Зона некроза подвергается рубцеванию и петрификации.
2. Прогресиссирование.
Варианты:
– гематогенный;
– лимфогенный;
– рост первичного аффекта;
– смешанный.
1. Гематогенное прогрессирование.
Может быть ранним на фоне незажившего первичного туберкулезного комплекса и поздним после заживления первичного туберкулезного комплекса.
Основные факторы:
– васкулит и попадание микобактерии в кровь;
– ослабление защитных сил организма, чему способствуют: вирусные инфекции, рахит, авитаминозы.
Формы:
– милиарная;
– крупноочаговая.
Милиарная. Отличается быстротой течения и одномоментным появлением просовидных очагов туберкулезного воспаления по всему организму. Больные погибают от туберкулезного менингита.
Крупноочаговая. Особенности:
– медленное течение;
– наличие одиночных крупных очагов;
– избирательная локализация.
Варианты:
– легкие;
– почки, селезенка, печень, кости;
– изолированные формы.
2. Лимфогенное прогрессирование.
Динамика: поражение лимфатических сосудов - воспаление лимфатических узлов. Последовательность вовлечения в туберкулезный процесс лимфатических узлов: бронхопульмонаяльные - перибронхиальные - паратрахеальные - грудные – средостение - шея.
Отмечаются пакеты, конгломераты лимфатических узлов, их срастание с бронхами, нервами, сосудами, перикардом.
При значительном некрозе и распаде формируются свищи:
– пищеводные;
– трахеобронхиальные;
– пищеводно-аортальные, из которых выделяются крошковатые серо-желтого цвета гноевидные массы.
При туберкулезном медиастините туберкулезные палочки могут прорываться в бронхи с последующим обсеменением обоих легких.
В туберкулезный процесс могут вовлекаться вагус, сердечно-сосудистая система, желудочно-кишечный тракт.
При механическом сдавлении пакетами лимфатических узлов бронхов развиваются ателектаз, лимфостаз, пневмосклероз.
При аденогенном варианте происходит изолированное поражение лимфатических узлов:
– шеи – скрофулодерма (золотуха);
– грудной полости;
– брюшной полости;
– полости малого таза.
Из пораженных лимфатических узлов процесс может перейти на почки, позвоночник и другие органы.
3. Рост первичного аффекта.
Динамика:
– увеличение некробиотических процессов;
– разрастание казеозной грануляционной ткани;
– быстрое распространение перифокального воспаления.
Распространение туберкулезного процесса происходит по бронхам и перибронхиально. Оно очень быстро принимает лобарный характер и определяется как первичная казеозная пневмония. В последующем появляются множественные острые каверны.
4. Смешанная форма прогрессирования характеризуется тем, что туберкулезный процесс распространяется разными способами.
2. Кишечный вариант локализации первичного туберкулезного комплекса.
Причина – часто: инфицирование бычим типом микобактерии туберкулеза при употреблении инфицированного молока.
Первичный аффект локализуется в конечном отрезке подвздошной кишки. Он имеет вид широкой язвы.
Лимфангит распространяется от язвы кишки до брыжеечных лимфатических узлов.
Лимфаденит. Имеет место в брыжеечных лимфатических узлах и характеризуется тотальным некрозом пораженных лимфатических узлов.
Исход:
1. Без прогрессирования. На месте воспаления происходят петрификация и фиброзное инкапсулирование.
2. С прогрессированием. Может развиваться:
– местно-перитонит;
– генерализация через лимфогенное и гематогенное метастазирование.
Этот вариант туберкулеза чаще протекает доброкачественно.
ХРОНИЧЕСКИЙ вариант первичного туберкулеза.
Причина: хронический лимфаденит в грудной или брюшной полости. Чаще это одиночный лимфаденит бронхов. Туморозный лимфаденит. Это остаточные явления острого первичного туберкулеза.
Особенности клинических проявлений – длительная интоксикация с общими неопределенными симптомами.
При неблагоприятных обстоятельствах следует обостроение с быстрой генерализацией туберкулезного процесса.
2. ГЕМАТОГЕННЫЙ туберкулез.
З варианта:
– Генерализованный.
– Легочный.
– Внелегочный.
Этот вариант туберкулеза определяется как постпервичный туберкулез, поскольку он возникает при эндогенной генерализации инфекционного процесса из очагов, оставшихся после первичного туберкулеза.
Болезнь проявляет себя в зрелом возрасте. Провоцируют ее различные неблагоприятные обстоятельства жизни.
1. Генерализованный гематогенный туберкулез.
Типы:
– Острейший туберкулезный сепсис.
– Острый общий милиарный.
– Хронический общий милиарный.
1.Острейший туберкулезный сепсис. Проявления:
– молниеносность течения;
– наличие мелких казеозных очагов с микобактериями;
– распространенность по всему организму;
– банальное воспаление в очагах с некрозом и лейкоцитарной инфильтрацией, нет специфических проявлений.
2. Острый общий милиарный туберкулез. Проявления:
– однородные милиарные бугорки по всему организму;
– строение бугорков по типу специфической туберкулезной гранулемы.
3. Хронический общий милиарные туберкулез.Проявления:
– многочисленные бугорки во всех органах и тканях;
– морфологическое разнообразие бугорков по размерам (милиарные, ацинозные, сливные) и патогистологии (свежие, эпителиодные, рубцующиеся).
2. Гематогенный ЛЕГОЧНЫЙ туберкулез.
Варианты:
– острый милиарный;
– хронический милиарный;
– крупноочаговый.
1. Острый милиарный. Характеризуется наличием многочисленных милиарных бугорков в легочной ткани и в плевре. Микроскопическая картина отличается однородностью и спецефичностью.
2. Хронический милиарный. Многочисленные бугорки в разных фазах развития. В свежих бугорках преобладют некротические процессы, в старых – рубцевание.
3. Крупноочаговый. Единичные крупные очаги в верхушках обоих легких. 9 признаков:
1. Симметричность.
2. Кортикоплевральная локализация.
3. Преобладание продуктивной реакции.
4. Эмфизем
5. Диффузный сетчатый пневмосклеро
6. Гипертрофия правого желудочка сердца.
7. Отсуствие наклонности к распаду.
8. Очковые каверны при распаде.
Наличие внелегочного туберкулезного очага - источника инфицирования.
Динамика. 2 варианта.
Первый вариант:
– обсеменение из первичных очагов других отделов легких;
– диффузный сетчатый пневмосклероз и эмфизема;
– бронхоэктазия и пневмоторакс;
– легочное сердце.
Второй вариант:
– распад первичных очагов в области верхушек;
– образование очковых каверн (рентгенологическое понятие);
– спадение и рубцевание в области каверн;
– или фиброзирование стенок каверн, которые становятся источником инфицирования, хронизации с развитием цирроза легких в финале болезни.
3. Гематогенный ВНЕЛЕГОЧНЫЙ туберкулез.
В настоящее время выделяют 11 форм гематогенного внелегочного туберкулеза в зависимости от локализации.
Это туберкулез:
– костей и суставов;
– мочеполовой системы;
– серозных оболочек;
– эндокринной системы;
– нервной системы;
– кожи и слизистых;
– органов чувств;
– гортани и бронхов;
– желудочно-кишечного тракта;
– органов кроветворения;
– сердечно-сосудистой системы.
1. Костно-суставной туберкулез.
Наиболее частые локализации:
– позвоночник – туберкулезный спондилит
– тазобедренный сустав – туберкулезный коксит
– коленный сустав- туберкулезный гонит.
1) Туберкулезный спондилит.
Возраст - дети раннего возраста. Локализация - грудные позвонки.
Провоцирующий фактор – травма позвоночника. Патоморфологические формы:
– очаговый оссальный;
– очаговый эпифизарный;
– оссально-деструктивный;
– эпифизарно-деструктивный;
– оссально-периостальный;
– оссально-эпифизарный.
Динамика. 2 варианта – вертикальный и горизонтальный.
Вертикальный – распространение из первичного оссального очага в толще тела позвонка вверх и вниз на соседние позвонки с их разрушением и формирование горба.
Горизонтальный – распространение процесса из первичного очага в теле позвонка в сторону забрюшинного пространста с формированием туберкулезного гнойного воспалениея в забрюшинном пространстве (хорлодные туберкулезные флегмоны, натечники).
2) Туберкулезный коксит.
Очаговый остеомиелит в области тазобедренного сустава. Локализация:
– вертлужная впадина;
– подвздошная кость;
– головка бедра;
– шейка бедра;
– большой вертел.
Процесс начинается с вертлужной впадины, переходит на подвздошную кость и затем на бедренную кость.
Итог - разрушение сустава, анкилоз, инвалидность.
3) Туберкулезный гонит.
Первоначально: формирование очага в области эпифиза с последующим переходом в полость сустава и окружающие ткани, разрушение сустава.
Итог - анкилоз, инвалидность.
2. Туберкулез мочеполовой системы.
1) Туберкулез почек.
Варианты: острый милиарный и хронический.
Острый милиарный развивается как компонент гематогенного распространения туберкулеза.
Хронический вариант имеет 4 формы:
– казеозно-очаговая;
– кавернозная;
– тубулопионефротическая;
– инфарктная.
Процесс часто начинается в одной почке, затем переходит на другую почку по мочеточникам и мочевому пузырю с поражением простаты и половых органов.
2) Туберкулез половых органов.
Мужчины - туберкулез простаты, придатков (особенно часто) и яичка.
Женщины - туберкулезный сальпинго-оофорит, тотальный казеозный эндометрит.
Форма:
– милиарная;
– казеозная;
– кавернозная.
3. Туберкулез серозных оболочек.
Формы:
– бугорково-милиарная;
– бугорково-экссудативная.
Последствия.
Плеврит - облитерация.
Перитонит – спаечный процесс, опасность спаечной болезни.
Перикардит – облитерация, петрификация, панцирное сердце.
4. Туберкулез эндокринной системы.
Надпочечник. Формы:
– милиарная;
– крупноочаговая;
– тотальный некроз.
Последствия – болезнь Аддисона.
– милиарная;
– крупноочаговая.
Последствия - микседема.
Гипофиз. Форма - милиарная. Последствия - гипофизарная кахексия.
Поджелудочная железа. Формы:
– милиарная;
– крупноочаговая.
Последствия – экзокринная и эндокринная недостаточность (сахарный диабет).
5. Туберкулез нервной системы. Формы:
– туберкулезный лептоменингит;
– туберкуломы мозга.
1) Туберкулезный менингит. Источники инфицирования – легкие, лимфатические узлы, почки, костный мозг. Динамика: васкулит-проникновение микробактерии в кровь – попадание в мягкие мозговые оболочки и развитие экссудативного или продуктивного лептоменингита. Локализация – базальные отделы головного мозга.
2) Солитарная туберкулома мозга. Локализация – разная. Исход:
– фиброзирование;
– переход в лептоменингит.
6. Туберкулез кожи.
Туберкулезная волчанка. Локализация – лицо. Форма – милиарная.
Динамика: пятна - уплощение- шелушение – изъязвление- рубцевание.
Остальные локализации:
7. органы чувств;
8. бронхи, гортань;
9. желудок и кишечник;
10. органы кроветворения;
11. сердечно-сосудистая система.
Формы – типичные для туберкулезного процесса. Последствия зависят от локализации и распространенности воспаления.
3. ВТОРИЧНЫЙ туберкулез
Причина – повторное инфицирование. Реинфектный туберкулез.
Особенности:
– одностороненее поражение легких;
– интраканакулярное распространение;
– нормэргическая реакция.
Выделено 8 форм вторичного туберкулеза:
1. Острый очаговый.
2. Фиброзно-очаговый.
3. Инфильтративно-пневмонический.
4. Туберкулома.
5. Казеозная пневмония.
6. Острый кавернозный.
7. Фиброзно-кавернозный.
8. Цирротический.
1) Острый очаговый туберкулез. Очаг туберкулезного воспаления размерами до 1-2 см. В центре очага некроз, вокруг вал эпителиоидных и лимфоидных клеток. Локализация- верхушка правого легкого. Исход:
– благоприятный - заживление через фиброз и петрификацию;
– неблагоприятный - переход в инфильтративно-пневмоническую форму.
2) Фиброзно-очаговй туберкулез. Это – благоприятный исход осторого очагового туберкулеза.
3) Инфильтративно-пневмонический туберкулез. Эта форма является продолжением острого очагового туберкулеза. Особенности – увеличение зоны казеоза и перифокального пневмонического воспаления. Исход:
– обратное развитие перифокального воспаления и переход в туберкулому;
– прогрессирование и переход в казеозную пневмонию или острый кавернозный туберкулез.
4) Туберкулома. Обычно является исходом инфильтративно-пневмонической формы туберкулеза. Особенности:
– размеры до 5 см;
– мощный казеоз и тонкая фиброзная капсула.
Исход - при малейшем ослаблении защитных сил туберкулома распадается и переходит в острый кавернозный туберкулез.
5) Казеозная пневмони. Это лобарная форма туберкулеза. Патоморфология- многочиленные казеозные бугорки и неспецифическое воспаление. Течение болезни быстрое и при отсутствии интенсивного специфического лечения через месяц она приводит к смерти.
6) Острый кавернозный туберкулез. Это исход различных форм туберкулеза при условии прогрессировани процесса. Морфология.
Каверна представляет собой полость, отграниченную тонкой копсулой из туберкулезного воспалительного инфильтрата.
Исход:
– благоприятный вариант- спадение каверны и рубцевание;
– неблагоприятный вариант - фиброзное утолщение капсулы и переход в фиброзно-кавернозный туберкулез.
8) Фиброзно-кавернозный туберкулез. Особенности - наличие толстой капсулы- внутренний слой которой представляют казеозные массы, средний- специфическое воспаление, наружный- мощный слой соединительной ткани. Полость каверны сообщается с бронхом. Она неспособна к спадению и самоизлечению.
Фиброзно-кавернозный туберкулез является хроническим деструктивным процессом, который дает 4 типа осложнений:
– обсеменение легких по бронхам и переход в цирротическую форму;
– прорыв плевры и развитие пиопневмоторакса;
– разъедание сосуда и тяжелое легочное кровотечение;
– вторичный амилоидоз с развитием уремии в результате амилоидного нефроза.
8) Цирротическая форма туберкулеза. Это финал туберкулезного процесса в легких. Главные проявления:
– диффузный пневмосклероз;
– легочное сердце;
– легочно-сердечная недостаточность.
В финале вторичного туберкулеза может развиваться периканакулярное распространение инфекции с поражением глотки, пищевода, желудка, кишечника, гортани, трахеи.
Проявления туберкулезного поражения этих органов:
– многочисленные бугорки и язвы;
– стеноз и перфорации.
Патоморфоз. Отличительные особенности современного туберкулеза:
– отсутствие казеозной пневмонии;
– учащение туберкулом;
– уменьшение числа милиарных форм туберкулеза;
– учащение изолированного туберкулезного менингита;
– частое сочетание туберкулеза и рака легких;
– появление устойчивых к лекарствам форм туберкулезной палочки;
– причиной смерти больных обычно является метатуберкулезный пнемосклероз (фиброзный процесс в легких на фоне зажившего очага туберкулезного воспаления) и амилоидоз.
Причиной развития диффузного метатуберкулезного пневмосклероза является иммунная перестройка под влиянием антибиотиков.
Микро и макропрепараты к лекции
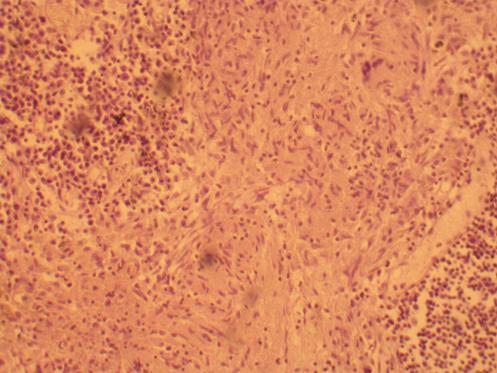
Рисунок 98 - Туберкулезный гепатит.
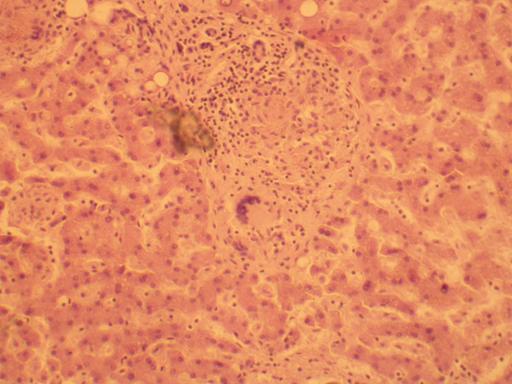
Рисунок 99 - Туберкулома печени.

Рисунок 100 - Туберкулез легких.
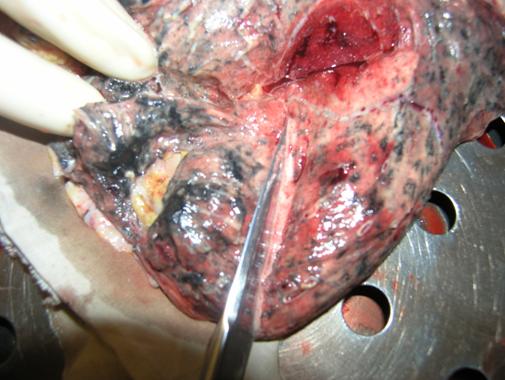
Рисунок 101 – Туберкулез легких.
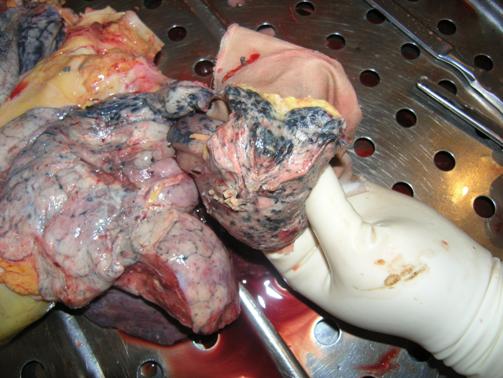
Рисунок 102 - Посттуберкулезный пневмосклероз.






