В настоящей лекции будут рассмотрены клинико-патоморфологические особенности острых воспалительных и хронических неспецифических заболеваний органов дыхания.
1. ОСТРЫЕ ВОСПАЛИТЕЛЬНЫЕ ЗАБОЛЕВАНИЯ.
– Острый бронхит.
– Острые пневмонии.
– Острые деструктивные процессы.
1. Острый бронхит.
Острое воспаление слизистой и других слоев бронхов.
Этиология.
– Вирусно-бактериальная инфекция.
– Токсические факторы:
1. химические
2. пыли
3. боевые отравляющие вещества
4. эндогенные интоксикации (уремия).
Патогенез:
1) проникновение повреждающего фактора
– поверхним дыхательным путям;
– по кровеносным и лимфатическим сосудам.
2) роль сопротивляемости организма.
Отрицательное воздействие оказывают алкоголь, курение, охлаждение. Последнее вызывает спазм – рефлекс в слизистой оболочке верхних дыхательных путей, что приводит к ее гипоксическому повреждению и снижению функции местных механизмов защиты. А это способствует возникновению воспаления слизистой и распространению его сверху вниз – ринит,фарингит, тонзилит, лярингит, трахеит, бронхит.
Патоморфология.
Макроскопическая картина – набухание, покраснение слизистой, скопление экссудата, закупорка мелких бронхов. Характер экссудата: серозный, слизистый, гнойный, геморрагический, фибринозный.
Микроскопическая картина – гиперемия, отек, воспалительная инфильтрация. При легких формах воспаление ограничивается слизистой, при утяжелении болезни оно переходит на всю стенку бронха (панбронхит). Тогда отмечаются утолщение стенки бронха, разрыхление эластической ткани, ослабление прочности эластомышечного каркаса и бронхоэктазии (выбухания стенки бронха).
Клинические проявления.
Насморк, кашель, мокрота, боли, повышение температуры, общая слабость. При переходе воспаления на бронхиолы присоединяются – цианоз, одышка, хрипы, тахикардия.
Исходы:
– полное восстановление;
– фиброзное утолщение стенки бронха и сужение его просвета (облитерирующий бронхит, причиной которого могут быть тяжелый грипп и отравляющие вещества);
– переход в хронический бронхит;
– переход в острую очаговую пневмонию.
2. Острые пневмонии.
Типы:
– очаговая;
– межуточная;
– лобарная.
1) Острая ОЧАГОВАЯ пневмония (бронхопневмония).
Классификация.
– Постинфекционная.
– Аспирационная.
– Гипостатическая.
– Ателектатическая.
– Травматическая.
– Послеоперационная.
Постинфекционная бронхопневмония.
Этиология.
Возбудители: пневмококки, стрептококки, стафилококки, кишечная палочка, вирусы, смешанная вирусно-бактериальная инфекция. Болезнь начинается часто с вирусной инфекции (вирусы гриппа, острые вирусные респираторные заболевания) с последующим присоединением бактериальной инфекции.
Патогенез.
Пути распространения инфекции:
– бронхогенный;
– лимфогенный;
– гематогенный.
Болезнь развивается в условиях снижения общего иммунитета и местных механизмов защиты.
Общие способствующие факторы – голодание, авитаминоз, охлажденияе, инфицированность полости рта, истощающие болезни.
Особую роль играет нарушение функции местных механизмов защиты:
– иннервации;
– мерцательной очистительной функции эпителия;
– тонуса гладкой мускулатуры;
– секреции;
– кашлевого рефлекса;
– сурфоктанта и гликокаликса;
– закупорка просвета бронхиол.
Патоморфология
Локализация - чаще нижние отделы легких.
Макроскопическая картина: очаги уплотнения, безвоздушность, пестрота, выделение мутного экссудата из очажков уплотнения, положительная водная проба (мелкие кусочки из очагов воспаления тонут в воде).
Строение очажка: центр – фокус воспаления, периферия- ателектаз (спадение альвеол), эмфизема (расширение альвеол).
Размеры очага воспаления:
1. милиарные – 1-2 мм;
2. ацинозные –3-4мм;
3. дольковые- 5-6 мм;
4. сливные – 1- 2 см;
5. сегментарные – 5-6 см.
Распространение воспаления:
– по бронхам;
– перибронхиально через поры между альвеолами в пределах дольки (поры Кона).
Микроскопическая картина. Характер экссудата:
– серозный;
– катаральный;
– гнойный;
– ихорозный;
– геморрагический;
– смешанный.
Особенности воспалительной реакции определяются во многом характером возбудителя. Примеры.
Пневмококкок. Это серозно-фибринозное или гнойно-фибринозное воспаление в центре и серозное воспаление по периферии. Нейтрофилы в норме. Нет склонности к нагноению.
Стафилококк и стрептококк. Это гнойно-некротическое воспаление в центре и серозное воспаление на периферии. Нередко возникают нагноительные процессы - абсцедирование
Клебсиелла. Характероно наличие слизи в экссудате.
Аспирационная бронхопневмония.
Возникает при попадании в легкие по воздухоностным путям инородных частиц и микробов. Это: пища, рвотные массы, кусочки пломб и т.д.
Способствующие обстоятельства:
– инсульт;
– кома;
– опьянение;
– наркоз.
Локализация – задне-нижние отделы легких.
Патоморфология:
1. пестрота воспалительной реакции в различных фокусах фоспаления: в одних очагах это серозное воспаление, в других- гнойное, в третьй - ихорозное и т.д.
2. склонность к развитию гангрены легкого.
Это объясгняется тем, что вместе с инородными частицами попадают самые разнообразные микроорганизмы в различные отделы легких.
Гипостатическая бронхопневмония.
Развивается часто у лиц, которые длительное время вынуждены находится на постельном режиме в обездвиженном состоянии на спине.
Патогенез. Гипостаз крови и лимфы. Недостаточное расправление альвеол. Задержка секрета в бронхиолах.
Течение вялое. Способствует развитию легочно-сердечной недостаточности.
Ателектатическая бронхопневмония.
Развивается на фоне ателектаза\ спадения альвеол\. Отмечается у новорожденных, при длительном постельном режиме, при закупорке просвета бронхов опухолями, инородным телом.
Размеры фокусов воспаления и характер воспалительной реакции различны.
Травматическая бронхопневмония.
Причины – общая контузия, травматическое воздействие на грудную клетку, проникающие ранения легких.
Выделяют 2 группы этих пневмоний:
– первичные;
– вторичные.
Первичные – развиваются при проникающих ранениях грудной клетки и легких в зоне разрушения легочной ткани.
Вторичные – развиваются на противоположном легком при проникающем ранении; при общей контузии или травматическом воздействии на грудную клетку без разрушения грудной клетки.
Патогенез и патоморфология первичных травматических пневмоний предопределяются размерами и характером повреждения.
Патогенез вторичных травматических пневмоний предопределяется появлением в легочной ткани фокусов некроза, кровоизлияний, гипостаза, ателектаза, микроэмболии, а также общим состояние организма. Патоморфология этих пневмоний разнообразна.
Послеоперационные бронхопневмонии.
Патогенез – факторы:
– гипостаз;
– ателектаз;
– аспирация;
– снижение функции местных механихзмов защиты под влиянием наркотических веществ.
Патоморфология - обычная.
Особенности бронхопневмоний у детей.
Частота – почти 40% детской патологии это бронхопнемонии. Они могут быть первичными при вирусно-бактериальном инфицировании и вторичными как симптом основного заболевания.
Локализация - паравертебральные зоны и первые два сегмента. Распространение - быстрое вследствие недостаточности развития барьерных структур легких. Патоморфология – сочетание фокусов воспаления, эмфиземы и ателектаза. В экссудате часто имеются гигантские клетки. При стафилокковой инфекции фокусы гнойного воспаления располагаются под плеврой, что ведет часто к развитию пиопневмоторакса.
Исход и значения бронхопневмоний.
У новорожденных детей это очень опасное заболевание, которое при отсуствии полноценного лечения может быть причиной смерти.
У взрослых заболевание обычно завершается благополучно, но может давать различные осложнения.
Осложнения бронхопневмоний.
Делятся на 2 группы:
– легочные;
– нелегочные.
Легочные:
1. плеврит;
2. абсцесс;
3. гангрена;
4. карнификация (организация экссудата в альвеолах);
5. переход в хроническую пневмонию.
Нелегочные:
1. сердце – эндокардит, перикардит, миокардит;
2. средостение – медиастиниты;
3. головной мозг – гнойный менингит, энцефалит;
4. артриты;
5. остеомиелиты;
6. гепатит;
7. перитонит.
2) Острая МЕЖУТОЧНАЯ пневмония.
Место действия: альвеолярные перегородки.
Макроскопическая картины – нечеткая.
Микроскопическая картина:
– экссудативно-пролиферативные процессы в межуточной ткани;
– увеличение проницаемости капилляров;
– отсутствие эссудата в альвеолах;
– диффузный фиброз.
Осложнения - эмфизема, бронхоэктазы, пневмосклероз и хронизация процесса.
3) Острые ЛОБАРНЫЕ ПНЕВМОНИИ.
В зависимости от возбудителя выделяют 4 формы:
– пневмококковая;
– клебсиельная;
– туберкулезная;
– легинелезная.
Пневмококковая и легинелезная являются смостоятельными заболеваниями, клебсиельная и туберкулезная – симптомами основного заболевания.
Пневмококковая это крупозная пневмония, легинелезная- один из вариантов болезни легионеров.
Крупозная пневмония.
Это острое циклическое заболевание, которое чаще всего вызывается пневмококками 1,2,3 типов.
В патогенезе болезни большую роль играют переохлаждение организма, переутомление, авитаминозы, алкоголизм.
Ведущее патогенетическое звено - гиперэргическая реакция организма. Большое значение имеет и вирулентность микроба.
Выделяют 4 стадии болезни:
– прилива;
– красного опеченения;
– серого опеченения;
– разрешения.
1.Стадия прилива. Первые сутки болезни. Развиваются гиперемия, стаз, застой крови вследствие паралича гладкой мускулатуры микроциркуляторного русла.
2. Стадия красного опеченения. 2- 3 сутки болезни. Происходит диапедез эритроцитов и фибриногена внутрь альвеол с увеличением веса легкого в 3-4 раза. Пораженная доля становится плотной, красной подобно печени.
3. Стадия серого опечененения. 5-6 сутки болезни. Отмечается заполнение альвеол нейтрофилами, которые придают пораженной доле серезеленный цвет. Легкое тяжелое, плотное,серого цвета.
4. Стадия разрешения. Начало - 9 сутки болезни. Под влиянием ферментов нейтрофилов происходят фибринолиз и разрушение эритроцитов. В последующем экссудат рассасывается, отхаркивается или фагоцитируется.
Локализация – чаще всего нижняя доля правого легкого.
Осложнения:
– легочные: абсцесс, гангрена, карнификация;
– внелегочные: метастатические гнойные процессы в разных органах подобно тем, которые развиваются при очаговой бронхопневмонии.
Клиника. Проявления – внезапное повышение температуры до 39-40 градусов, озноб, боли в боку соотвественно пораженной доле легкого, учащение дыхания, кашель.
Болезнь легионеров.
Вызывается риккетсиоподобным микробом. Варианты болезни разные. Но самый тяжелый и смертельно опасный вариант характеризуется лобарной пневмонией. Поражается чаще всего нижняя доля правого легкого. Патоморфологические особенности легинеллезной пневмонии:
– фибринозно – гнойно- некротический характер воспаления;
– дистрофия и некроз нейтрофилов;
– гиалиновые мембраны;
– васкулиты, тромбоз, некроз;
– склонность к быстрому абсцедированию;
– воспаление и некроз лимфатических узлов;
– высыпания на коже;
– частое поражение почек и сердца.
3. ОСТРЫЕ ДЕСТРУКТИВНЫЕ процессы.
– Абсцесс.
– Гангрена.
–
Абсцесс легкого.
Это полость, заполненная гноем, отграниченная от окружающей ткани пиогенной оболочкой.
Динамика развития:
– лейкоцитарная инфильтрация;
– гнойное расплавление;
– формирование полости;
– формирование грануляционного вала (пиогенной оболочки).
Локализация – разная. Однако чаще нижние доли правого и левого легких.
В зависимости от этиопатогенеза выделяют следующие типы абсцессов:
– гематогенные – занос гнойной инфекции по крови;
– бронхогенные – аспирация инфицированных инородных тел;
– лимфогенные – переход гнойного процесса по лимфатическим путям с плевры или средостения;
– травматические – при проникающих ранениях грудной клетки и легкого;
– пневмогенные - при осложненных вариантах очаговой или лобарной пневмонии.
Клинические проявления: высокая температура, изменения крови, неожиданное выделение до 1-2 литров зловонной мокроты с последующим выздоровлением.
Исход:
– самоизлечение при прорыве абсцесса в бронхи и его опорожнении с последующим спадением тонкой пиогенной оболочки и рубцеванием.
– переход в хронический абсцесс, чему способствуют нарушение оттока гноя и формирование плотной фиброзной капсулы.
Гангрена легких.
Диффузный процесс в легких без зоны отграничения. Характерно наличие грязно-зеленых некротических масс со зловонным запахом и слабо выраженная воспалительная реакция. Развивается в результате попадания гнилостной инфекции. Прогноз – плохой.
2. ХРОНИЧЕСКИЕ НЕСПЕЦИФИЧЕСКИЕ ЗАБОЛЕВАНИЯ ЛЕГКИХ.
В эту группу включено 9 патологических процессов:
1. хронический бронхит;
2. бронхоэктатическая болезнь;
3. хронический абсцесс;
4. хроническая пневмония;
5. пневмосклероз;
6. бронхиальная астма;
7. эмфизема легких;
8. ателектаз, коллапс;
9. интерстициальные болезни легких.
1. Хронический бронхит. Самое частое заболевание органов дыхания. Обычно является переходом осторого бронхита в хронический. Способствующие факторы: курение, частые переохлаждения, пыли, воспаление придаточных пазух, тонзилиты.
Патоморфологическая картина складывается из осторого и хронического воспаления. В итоге развиваются перибронхиальный и периваскулярный склероз, атрофия мышечно-эластического каркаса стенки бронхов, облитерация просвета, эмфизема и бронхоэктазы.
2. Бронхоэктатическая болезнь. Проявляется растяжением просвета бронхов. Может быть врожеденной и приобретенной. Причиной приобретенной болезни являются разные факторы – инфекция, нервно-трофические нарушения, атрофия эласто-мышечного каркаса бронхов. Внешние проявления бронхоэктазии весьма разнообразны. Бронхоэктазы могут быть цилиндрическими, мешотчатыми, веретенообразными, варикозными. Бронхоэктазы есть место скопления гноя, различной инфекции. Они – источники постоянного инфицирования, что ведет к таким осложнения, как:
– хроническая пневмония и пневмосклероз;
– кровотечения;
– пиопневмоторакс;
– амилоидоз.
3. Хронический абсцесс. Это переход острого абсцесса в хронический через 2-3 месяца от начального абсцедирования. Формируется 2х слойная пиогенная капсула: внутренний слой пиогенная грануляционная ткань, наружный – слой фиброзной ткани. Течение болезни волнообразное. Осложнения – интоксикация, кровотечение, пневмосклероз, амилоидоз. Лечение- только хирургическое.
4. Хроническая пневмония развивается после многократных острых пневмоний в течение 2-3 месяцев. Ей часто предшествуют хронический бронхит, бронхоэктазы, абсцессы. Течение болезни волнообразное. Финал - диффузный пневмосклероз и легочно-сердечная недостаточность.
5. Пневмосклероз. Фиброз легких. Итог многих воспалительных, дистрофических и дисциркуляторных процессов. Это:
– инфекции;
– боевые отравляющие вещества и профессиональные факторы;
– пыли;
– лучевые поражения;
– медикаменты;
– иммуннные факторы;
– хроническая сердечная недостаточность;
– инфаркты в легких;
– курение.
Пневмосклероз может быть диффузным и ограническкым, а также прикорневым, бронхогенным, интерстициальным, плевральным. При диффузном пневмосклерозе развивается гипертрофия правого желудочка (легочное сердце), что ведет в конечном счете к легочно-сердечной недостаточности.
6. Бронхиальная астма. Характеризуется приступами удушья вследствие спазма бронхиол. В основе болезни лежит инфекционно-аллергический процесс, который приводит к периодическим выбросам биогенных аминов и развитию спазма гладкой мускулатуры бронхов, гиперсекреции и закупорке бронхиол, отеку. Патоморфология характеризуется наличием эмфиземы, ателектаза, слизи в бронхах, фиброзе, эозинофильной инфильтрации, диффузного пневмосклероза.
7. Эмфизема легких. Вздутие, повышенная воздушность.
Различают 6 видов эмфиземы:
– хроническая диффузная обструктивная;
– хроническая очаговая;
– викарная (компенсаторная);
– первичная (идиопатическая);
– старческая;
– межуточная.
Чаще отмечается хроническая диффузная обструктивная. Динамика процесса: повреждение сосудов – снижение трофики –дистрофия эласто-мышечного каркаса - сужение бронхов - затрудненный выдох - растяжение альвеол до терминального бронха. Причины сужения бронхов:
– спазм;
– отек слизистой;
– мокрота;
– сдавление экссудатом или рубцовой тканью. Большую роль в развитии растяжения альвеол играет нарушение соотношения ферментов (протеазы и антипртеазы).
Осложнения:
– легочное сердце;
– разрыв альвеол и развитие пневмоторакса.
8. Ателектаз, коллапс. Ателектаз – эта спадение альвеол при закупорке просвета бронха. Коллапс- спадение альвеол при сдавлении легочной ткани извне (опухоль, жидкость).
9. Интерстициальные болезни легких. Это группа заболеваний неоднородных по этиопатогенезу, но с общими признаками:
хронический альвеолит;
диффузный интерстициальный фиброз альвеолярных септ.
Динамика.
Первичное поражение эндотелиоцитов, пневмоцитов, базальных мембран.
Вторичное - повреждение воздухоносных путей, артерий, вен. Классификация - 2 группы:
1. болезни с известной этиологией (пыли, газы, медикаменты, яды, радиация, инфекции);
2. болезни с неизвестной этиологией – это аутоиммунные болезни, при которых развивается обычный, десквамативный, гигантоклеточный, лимфоклеточный интерстициальные варианта пневмонитов. Примером этой патологии может быть идиопатический интерстициальный фиброз легких (криптогенный фиброзирующий альвеолит или болезнь Хаммен-Рича), который может протекать в острой, подострой или хронической формах.
Макро и микропрепараты к лекции

Рисунок 73 - Бронхопневмония у ребенка.
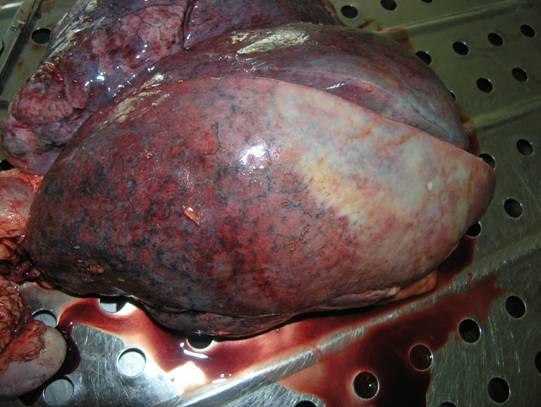
Рисунок 74 - Крупозная пневмония легкого.
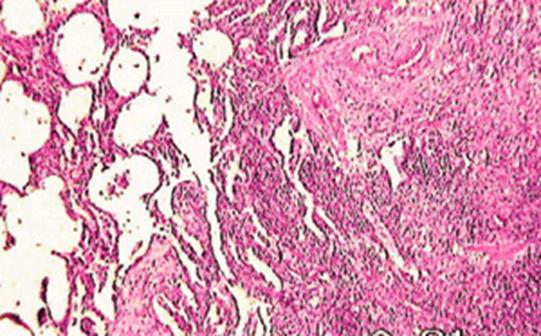
Рисунок 75 - Организующаяся пневмония.

Рисунок 76 - Ателектаз легкого.






