Виникає при постійному кровоточу при сполученні судин так як максимальний та мінімальний тиск в артеріальному руслі вищий чим в веному. Основні причини:
- відкрита артеріальна (Боталлов) протока,
- дефект аорто легеневої перетинки,
- системні артеріовенозні анастомози,
- колатеральні анастомози при коарктації аорти,
- прорив синуса Вальсальви в праві відділи серця.
- провідний шум v. Jgularis на основі серця (шум юли-вовчка).
Систолічний шум – в 3-4 міжребірї при аномальній хорді (хордальний шум „писку”).
Класифікація вроджених вад серця (Marder).
| № | Характер порушень гемодинаміки | ВВС без ціанозу | ВВС із ціанозом |
| 1. | ВВС зі збагаченням малого кола кровообігу | Відкрита артеріальна протока, ДМШП, ДМПП, атріо-вентрикулярна комунікація, аномальний дренаж легеневих вен | Транспозиція магістральних судин. Загальний артеріальний стовбур, синдром гіпоплазії лівого шлуночка |
| 2. | ВВС зі збідненням малого кола кровообігу | Ізольований стеноз легеневої артерії | Тетрада Фалло, ТМС+стеноз легеневої артерії. C-м гіпоплазії правого шлуночка, трикуспідальна атрезія, аномалія Ебштейна |
| 3. | ВВС зі збідненням великого кола кровообігу | Ізольований стеноз аорти, коарктація аорти | - |
| 4. | ВВС без порушення гемодинаміки | Декстракардія, хвороба Толочинова-Роже. | - |
У динаміці ВВС, а також для їхнього подальшого прогнозу має значення сполучення таких факторів, як анатомічний характер вади, вихідні порушення гемодинаміки, зумовлені конкретною аномалією, характер і ступінь порушень компенсаторних процесів.
У клінічному перебігу ВВС, незалежно від їхнього виду, виділені три фази X. Ф. Ширяєва, 1965 p.):
1. Фаза первинної адаптації - починається з перших днів життя і триває від 1 року до 2-3 років. Характеризується пристосуванням дитини до /мов неадекватної гемодинаміки. Серцева діяльність дитини перебуває і стані хиткої рівноваги і на тлі фізичних навантажень, інтеркурентних захворювань легко розвивається серцева недостатність. Можлива поява ціанозу при негіпоксичних вадах, що протікають із перевантаженням малого кола кровообігу, зумовлене віковою гіпертензією правих відділів серця, особливо в момент фізичних навантажень (плач, ссання).
2. Фаза відносної компенсації - характеризується включенням всіх компенсаторних механізмів (активація симпато-адреналової системи із розвитком вторинного гіперальдостеронізму, посилення кістково-мозкового кровотворення, гіпертрофія міокарда). У цій фазі відзначається стійкість серцевої діяльності, резистентність до інфекційних захворювань, з'являється можливість виконувати фізичне навантаження, що відповідає віку. Саме в цій фазі при вадах, що протікають без ціанозу, відзначається стійка його відсутність.
3. Термінальна фаза - настає, коли вичерпані всі резерви захисних пристосовувальних механізмів. Характеризується прогресуванням дистрофічних змін міокардіальньїх волокон, що обумовлює поступове зниження їхньої скорочувальної функції з наступним розвитком серцевої недостатності, рефрактерної до проведеної терапії. На цьому етапі при вадах зі збагаченням малого кола кровообігу без ціанозу у фазі відносно компенсації знову з'являється вже стійкий ціаноз, що зумовлено зміною напрямку скидання крові: з ліво-правостороннього скидання шунт стає право-лівостороннім. Термінальна фаза завершується смертю дитини.
У більшості дітей з вродженими вадами серця перші місяці життя (фаза первинної адаптації) є критичними в силу вікової недосконалості адаптаційно-пристосовувальних механізмів. І саме в цій фазі особливо часто розвиваються важкі розлади дихання і кровообігу, що завершується смертю дитини, навіть при анатомічно нескладних вадах - наприклад, при ізольованому ДМШП.
Різноманітнітсть вроджених вад серця величезна. Описано кілька сотень різних варіантів і сполучень шлюзів, «порочних» сполучень між великим і малим колом кровообігу, атипових розташувань клапанів, упадань і відходжень судин. Однак, різні ВВС зустрічаються з різною частотою.
Серед всіх ВВС найпоширенішими є: дефект міжпередсердної перетинки (17-30%), дефект міжшлуночкової перетинки (8-25%), відкрита артеріальна протока (10-30%), транспозиція магістральних судин (12-20%), тетрада Фало (10-15%), коарктація аорти (10-15%), ізольований стеноз легеневої артерії (2-10%).
Діагностика вроджених вад серця ґрунтується на клінічних ознаках і даних інструментальних методів дослідження: ЕКГ, ФКГ, рентгенологічне дослідження, ЕхоКГ, доплер-ЕхоКГ, катетеризація правих порожнин серця, ангіокардіографія.
Дефект міжшлуночкової перетинки
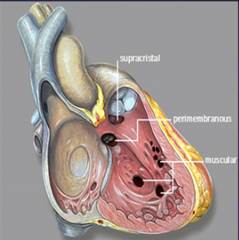
Уперше описаний П.Толочиновим (1874 р.) і Родег (1879 р.). Виділяють варіанти вади: дефект у мембранозній частині, субаортальний дефект, дефект у м'язовій частині міжшлуночкової перетинки.
Дефект у м'язовій частині перетинки називається хворобою Толочинова-Роже. Цей дефект є сприятливим по клінічному перебігу, не супроводжується порушенням внутрішньосерцевої гемоди-наміки, не вимагає терапевтичної і хірургічної корекції.
Дефект мембранозної частини міжшлуночкової перетинки може бути великим (діаметр дефекту дорівнює або перевищує діаметр аорти) і невеликим або середнім за розмірами (менше діаметра аорти).
За даними Л. В. Колоскової (1975 р.) та ін. авторів, у перші 7 років життя дитини можливо спонтанне закриття невеликого ДМШП (26-58%), а великий ДМШП спонтанно може закритися в ті ж строки у 5-14%.

Порушення внутрішньосерцевої гемодинаміки при ДМШП визнача ються патологічним ліво-правостороннім скиданням крові (з лівого шлуночка в правий), переповненням малого кола кровообігу, перевантаженням обох шлуночків - на початку діастолічним, а потім і систолічним (правого шлуночка).
Тяжкість стану визначається співвідношенням загальнолегеневого й загальнопериферійного опору. При значному скиданні крові у легеневу артерію у 25%-50% хворих розвивається легенева гіпертензія, формування якої проходить три фази (В. І. Бураковський та ін. - 1975 р.):

1. Гіперволемічна - невідповідність судинного русла обсягу крові, що протікає крізь нього.
Тиск у легеневій артерії при цьому може бути нормальним або помірно підвищеним, оскільки загальнолегеневий опір не змінюється у зв'язку з відсутністю відповідної реакції на гіперволемію у вигляді спазму легеневих судин (рефлекс Китаєва). У цій фазі трапляються значне погіршення стану і часті летальні випадки у дітей перших місяців життя.
2. Змішана - у відповідь на гіперволемію розвивається спазм легеневих судин (захисний рефлекс Китаєва), що супроводжується підвищенням тиску в легеневій артерії і підвищенням легеневого опору, що зменшує ліво-праве скидання крові.
3. Склеротична -тривалий спазм судин легенів і гіперволемія призводять до їх незворотніх склеротичних змін. Тиск у системі легеневої артерії значно і непохитно підвищений.
Формування легеневої гіпертензії проходить поступово, з послідовним включенням відповідних фаз. Однак існує думка, що в деяких випадках склеротична фаза може виникнути відразу після народження дитини як наслідок затримки фетального розвитку (аномалія) судин легенів, що зберігають внутрішньоутробну будову.
Клініка ДМШП: в анамнезі - часті бронхіти, пневмонії, простудні захворювання. Поява перших клінічних ознак вади обумовлена величиною скидання крові, що залежить від діаметра дефекту та від градієнта тиску між правим і лівим шлуночками. Звичайно перші симптоми з'являються через 1-2 місяці після народження дитини.
Найбільш ранній симптом - задишка, що виникає під час годування груддю, паузи подиху, вдиху. В остаточному підсумку дитина залишається голодною, стає неспокійною, погіршується набирання ваги, починає відставати маса тіла.
ДМШП - вада, що протікає без ціанозу, але в періоді первинної адаптації, особливо в момент напруги дитини, може з'являтися ціаноз, що свідчить про веноартеріальне скидання крові, зумовлене високим (віковим) тиском у легеневій артерії.
Як ми вже відзначали вище, ведучим симптомом даної вади є задишка по типу тахіпное за участю допоміжної мускулатури. Іноді з'являється нав'язливий кашель.
При значному артеріовенозному скиданні крові вже на ранніх етапах розвивається серцевий горб, верхівковий поштовх зміщується вліво та униз, серцевий поштовх посилений, піднімаючий. При пальпації - систолічне тремтіння в III-IV міжребір'ї ліворуч. При зростанні тиску в системі легеневої артерії систолічне тремтіння зменшується. При перкусії - межі серцевої глухості розширені у поперечнику, іноді більше вліво.
При аускультації визначається акцентуація 2 тону в II міжребір'ї ліворуч і його розщеплення. Вислуховується грубий пансистолічний або го-лосистолічний шум з оптимальним звучанням в III-IV міжребір'ї ліворуч, що займає всю систолу, широко ірадіює на всю серцеву область і, особливо, на верхівку серця та вліво. При зростанні легеневої гіпертензії шум стає коротше.
У ряді випадків при значному ліво-правому скиданні над верхівкою серця з'являється мезодіастолічний шум (у результаті відносного стенозу мітрального клапана, зумовленого поверненням великої кількості крові з легенів у ліве передсердя). При підвищенні легеневого опору і зменшенні скидання крові в мале коло кровообігу мезодіастолічний шум зникає.
На етапах подальшого плину вади у деяких хворих з'являється у 11-111 міжребір'ї ліворуч протодіастолічний шум недостатності аортального клапана, що виникає внаслідок гемодинамічних порушень і механічного ушкодження стулок клапана аорти струменем крові.
Така клінічна симптоматика ДМШП характерна для дітей раннього віку із середнім або більшим дефектом мембранозної частини міжшлуночкової перетинки.
У більш старшому віці поряд із зазначеними симптомами з'являються болі в області серця, серцебиття.
У перші дні або місяці життя дитини із ДМШП у більшості (79%) з'являються та зростають ознаки тотальної серцевої недостатності, що супроводжується наростанням задишки, тахікардії, появою набряків, застійних вологих хрипів у легенях, збільшенням печінки і селезінки.
Прогресуюча серцева недостатність нерідко стає причиною смерті таких дітей.
З віком стан і самопочуття багатьох дітей поліпшується у зв'язку зі зменшенням дефекту стосовно загального обсягу серця, що збільшилось у розмірах, і можливістю прикриття дефекту аортальною стулкою. Рідше розвивається серцева декомпенсація (42%). Артеріальний тиск не змінюється.
При хворобі Толочинова-Роже порушення внутрішньосерцевої гемо-динаміки не відбувається. Скарги відсутні. Із клінічних симптомів значимим є голосний «скребучий» систолічний шум з епіцентром в IV-V міжребір'ї ліворуч. Легенева гіпертензія не розвивається.
ЕКГ-дослідження: при невеликих дефектах відхилення відсутні. При великих дефектах - ознаки бівентрикулярної гіпертрофії. Спочатку переважає гіпертрофія лівого шлуночка, а при зростанні гіпертензії в малому колі кровообігу - стають переважні ознаки гіпертрофії правого шлуночка.
На ФКГ - фіксується високочастотний систолічний шум, пов'язаний з 1 тоном, що займає 2/3 - всю систолу з епіцентром в ІІІ-ІУ міжребір'ї ліворуч грудини. Чим більше амплітуда шуму, тим більше скидання крові. Зниження амплітуди систолічного шуму в сполученні з високою амплітудою 2 тону над легеневою артерією свідчить про розвиток легеневої гіпертензії. Фіксується також розщеплення 2 тону над легеневою артерією, що зникає при розвитку гіпертензії малого кола кровообігу.
При рентгенографічному дослідженні - посилення легеневого малюнка в результаті переповнення артеріального русла. Талія серця згладжена, обидва шлуночки й праве передсердя дилятовані, вибухає дуга легеневої артерії. При невеликому дефекті зміни відсутні.
На ехокардіограмі - при великому дефекті в М-режимі ехосигнал від міжшлуночкової перетинки переривається.
Абсолютна діагностична цінність належить даним лівої вентрикулографн, що дозволяє оцінити локалізацію і розміри дефекту в між-шлуночковій перетинці.
При зондуванні правих порожнин серця наявність дефекту підтверджується, якщо катетер вдається провести в аорту.
Показана також аортографія для виключення супутньої відкритої артеріальної протоки, наявність якої може привести до серйозних ускладнень під час операції.
Наслідки ДМШП у дітей:
1. Спонтанне закриття дефекту.
2. Розвиток синдрому Ейзенменгера в результаті формування склеротичної необоротної фази легеневої гіпертензії.
3. Розвиток інфекційного ендокардиту (частіше при невеликих дефектах).
Середня тривалість життя хворих з дефектом міжшлуночкової перетинки, які не пройшли хірургічну корекцію, становить 23-27 років.
Лікування
При значних дефектах міжшлуночкової перетинки до 50% дітей помирає у віці до року, з них 3/4 - до 6 місяців.
Період первинної адаптації для таких дітей є критичним. У цьому періоді дитина має потребу в особливо пильній лікарській увазі та інтенсивному лікуванні в умовах стаціонару. Якщо розвивається серцева недостатність, призначаються серцеві глікозиди, сечогінні засоби, кардіотрофічні препарати, вітаміни. Проводять лікування супутньої патології.
При ранньому розвитку легеневої гіпертензії, рефрактерній серцевій недостатності, рецидивуючих пневмоніях, гіпотрофії 2-3 ст. – показана хірургічна корекція вади, навіть якщо це дитина перших двох років життя.
Оптимальним строком для проведення оперативного лікування ДМШП при відсутності серцевої декомпенсації є вік 3-5 років.
Післяопераційна летальність при закритті невеликих дефектів становить близько 1%. При високій легеневій гіпертензії у дітей раннього віку вона підвищується до 2,4%-10%.
У післяопераційному періоді летальні випадки звичайно бувають пов'язані з високою легеневою гіпертензією, негерметичним закриттям дефекту, розвитком повної аv-блокади, недостатності аортального і трикуспідального клапанів.
Віддалені результати хірургічної корекції при ізольованому ДМШП, як правило, гарні, толерантність до фізичного навантаження наближається до норми.
Дефект міжпередсердної перетинки 
Дефект міжпередсердної перетинки (ДМПП) - сполучення між двома передсердями, що виникає в результаті патологічного формування первинної або вторинної міжпередсердної перетинки. Це розповсюджений ВВС, частота якої за клінічними даними становить 15% всіх ВВС.
Серед ДМПП, що часто зустрічаються, розглядаються наступні:
 1. Первинний дефект МПП- як правило, дефект великих розмірів, локалізується у нижній частині перегородки, нижній край дефекту утрорений перегородкою між атріовентрикулярними клапанами.
1. Первинний дефект МПП- як правило, дефект великих розмірів, локалізується у нижній частині перегородки, нижній край дефекту утрорений перегородкою між атріовентрикулярними клапанами.
2. Дефект овальної ямки або центральний дефект (вторинний ДМПП).
3. Дефект венозного синуса (в області впадання верхньої порожньої вени - високий дефект) і біля нижньої порожньої вени.
4. Комбіновані дефекти.
5. Повна відсутність міжпередсердної перетинки - загальне передсердя.
У 25% здорових дітей виявляється відкрите овальне вікно, що не зараховується до варіантів ДМПП, оскільки анатомічно в перетинці відсутній дефект тканини, а сполучення між передсердями здійснюється завдяки клапану, що відкривається при особливих обставинах. Порушення гемодинаміки при цьому відсутні, хірургічна корекція не показана.
ДМПП може бути ізольованим або є складовою частиною таких вад, як транспозиція магістральних судин, аномальний дренаж легеневих вен, хвороба Ебштейна та ін.
Найбільш частим є дефект овальної ямки (вторинний ДМПП), що діагностується в 66% і розпізнається у 40% хворих при народженні або на першому році життя, а в більшості - у віці 2-5 років. Іноді ця вада виявляється тільки на аутопсії.
Ступінь порушень внутрішньосерцевої гемодинаміки при ДМПП визначається розміром дефекту, розміром і напрямком скидання крові, станом судин малого кола кровообігу та станом міокарда правого шлуночка.
При великому дефекті розмір артеріовенозного скидання крові завжди значний, що веде до постійного переповнення судинного русла легень, формуванню легеневої гіпертензії і перевантаженню правих відділів серця.
У 2/3 хворих в анамнезі - повторні бронхіти, рідше - пневмонії.
При значному артеріовенозному скиданні діти відстають у фізичному розвитку, при невеликому скиданні хворі розвиваються нормально.
Ціаноз не характерний, але може періодично з'являтися у фазі первинної адаптації і бути стійким у термінальній фазі захворювання.
При великому скиданні крові у дітей перших місяців і першого року життя відмічається тяжкий плин вади, що проявляється вираженою задишкою, тахікардією, гепатомегалією.
Більшість же хворих із ДМПП веде нормальний спосіб життя, особливо після 2-3 річного віку, коли дитина вступає у фазу відносної компенсації: самопочуття поліпшується, зникають ознаки серцевої недостатності, підвищується толерантність до фізичних навантажень. Однак приблизно к двадцятирічному віку стан погіршується знову, з'являється і зростає стомлюваність, болі в серці, задишка, тахікардія, перебої в серці, що свідчать про початок розвитку термінальної фази захворювання.
При об'єктивному обстеженні звертає увагу блідість шкіри, іноді малиновий відтінок губ.
Серцевий горб і систолічне тремтіння визначаються рідко. Верхівковий поштовх ослаблений, нерозлитий.
Межі відносної серцевої тупості нормальні або розширені в поперечнику за рахунок правих відділів: вліво - через зсув вліво збільшеного правого шлуночка, вправо - за рахунок правого передсердя.
При аускультації - посилений 1 тон в області проекції тристулкового клапана (нижня третина грудини в основі мечоподібного відростка) і стійке розщеплення 2 тону над легеневою артерією.
Важливою аускультативною ознакою ДМПП є систолічний шум відносного стенозу легеневої артерії - середньої інтенсивності, не дуже грубий, без вираженої провідності, з епіцентром в ІІ-ІІІ міжребір'ї ліворуч у грудини, що краще вислуховується в горизонтальному положенні тіла. Шум може нагадувати функціональний, особливо у дітей перших років життя, що призводить до пізньої діагностики вади. Шум при ДМПП викликаний відносним (функціональним) стенозом нормального отвору легеневої артерії, виникає через значне зростання обсягу і швидкості кровотоку, кров викидається в розширений стовбур легеневої артерії, що супроводжується турбулентним завихренням потоку і, відповідно, виникненням шуму.
До 5-7 років інтенсивність шуму підсилюється, нерідко з'являється короткий мезодіастолічний шум в ІІ-ІІІ міжребір'ї ліворуч, можливо, обумовлений відносною недостатністю клапанів легеневої артерії або може стати результатом швидкого кровотоку через відносно стенозований тристулковий клапан.
Мезодіастолічний шум свідчить про помірний або великий дефект і його поява є показанням до хірургічного втручання. Нерідко у дітей із ДМПП визначаються ознаки ПМК (систолічні щиглики, систолічний шум над верхівкою серця).
Артеріальний тиск залишається нормальним.
За даними ЕКГ - дослідження визначається відхилення електричної осі серця вправо (= +90 +150), ознаки гіпертрофії правого передсердя і правого шлуночка з його діастолічним перевантаженням, неповна блокада правої ніжки пучка Гіса, ознаки метаболічних змін у міокарді. У ряді випадків (частіше у хворих в пубертатному періоді) з'являються порушення ритму - пароксизмальна і непароксизмальна хронічна тахікардія, тріпотіння і мерехтіння передсердь, передсердна екстрасистолія.
За даними ФКГ - дослідження: 1 тон має нормальну або збільшену амплітуду. При підвищеному тиску у правому шлуночку з'являється розщеплення 1 тону і збільшення його амплітуди. 2 тон над легеневою артерією широко й стійко розщеплений (на 0, 03" - 0,07"), амплітуда легеневого компонента збільшена. Ступінь розщеплення 2 тону на вдиху 1 видиху не змінюється, що визначається сталістю обсягу крові, що скидається.
При наростанні легеневої гіпертензії ступінь розщеплення 2 тону і зменшується до повного зникнення, амплітуда його різко збільшується. Часто реєструється 4 тон, що свідчить про перевантаження передсердь. В II міжребір'ї ліворуч фіксується епіцентр систолічного шуму середньої або низької амплітуди у формі веретена або ромба. При великому ски- 1 данні крові систолічний шум може бути високоамплітудним, пансистоліч-ним. В III міжребір'ї ліворуч грудини може реєструватися мезодіастоліч-ний шум.
За даними рентгенологічного дослідження при великому скиданні крові визначається збільшення серця за рахунок його правих порожнин, значне посилення легеневого малюнка, розширення коренів! легенів, гілок легеневої артерії і її стовбура (вибухання 2 дуги по лівому контуру серця).
При ехокардіографічному дослідженні визначається збільшення порожнини правого шлуночка і правого передсердя, парадок-і сальний рух міжшлуночкової перетинки. При двомірній ЕхоКГ - визначається перерва ехо-сигналу у дистальній від атріовентрикулярних клапанів частині міжпередсердної перетинки із двома вільними краями дефекту.
При катетеризації правих порожнин серця виявляється скидання. крові на рівні передсердь. Тиск у легеневій артерії у більшості дітей нормальний або помірно підвищений. У 5% хворих з ізольованим ДМПП тиск І у легеневій артерії перевищує 50 мм рт. ст. Тенденція до зростання тиску в малому колі кровообігу відзначається після 20-30 років життя. Легенева гіпертензія при ДМПП - гіперволемічна, тобто обумовлена великим ски-1 данням крові при невеликому спазмі легеневих артеріол.
ДМПП із невеликими порушеннями гемодинаміки, як правило, виявляються випадково, оскільки скарги відсутні, діти не відстають у фізичному розвитку, а систолічний шум в II-III міжребір'ї ліворуч може нагадувати функціональний. У таких випадках для підтвердження діагнозу важливі дані ФКГ і Ro-графії.
Ускладнення при ДМПП:
1. Розвиток серцевої недостатності за правошлуночковим типом, особливо у дітей раннього віку.
2. Інфекційний ендокардит - розвивається рідше, ніж при ДМШП та відкритій артеріальній протоці (ВАП).
3. Тромбоемболії судин головного мозку, особливо при бактеріальному ендокардиті.
4. Розвиток миготливої аритмії на віддалених етапах.
Лікування
У перші 2-3 декади життя ДМПП має сприятливий перебіг. Середня тривалість життя становить 36-40 років. У деяких випадках (3%) ДМПП на протязі перших 5 років життя може закритися спонтанно. При збереженні дефекту необхідно вирішувати питання про хірургічну корекцію, оптимальним для якої є вік 5-10 років.
При розвитку серцевої недостатності показане призначення серцевих глікозидів, сечогінних препаратів, кардіотрофічних засобів в умовах кардіологічного стаціонару.
Зазвичай медикаментозна терапія виявляється неефективною при наявності значного артеріовенозного скидання крові та високої легеневої гіпертензії. У цих випадках показана хірургічна корекція вади.
Післяопераційна летальність становить 1,4%-2%.
У післяопераційному періоді може розвинутись ряд ускладнень: серцево-судинна (лівошлуночкова) і дихальна недостатність, порушення ритму і провідності (аv-блокада, повна блокада правої ніжки пучка Гіса), зміни з боку ЦНС (повітряна емболія), бактеріальний ендокардит, залишкове скидання крові в результаті негерметичного ушивання дефекту.
При відсутності легеневої гіпертензії віддалені результати операції -добрі.
Протягом 2-3 років всі показники, що характеризують внутрішньо-серцеву гемодинаміку, нормалізуються.
Прояви легеневої гіпертензії можуть зберігатися протягом багатьох Років після операції (перевантаження правого шлуночка, зміна легеневого малюнка на рентгенограмі). При прогресуючій легеневій гіпертензії У Деяких хворих навіть через 5-10 років після хірургічної корекції може виникнути рецидив, про розвиток якого будуть свідчити задишка, підвищена стомлюваність.
Відкрита артеріальна протока
Відкрита артеріальна протока (ВАП) - судина, що з'єднує аорту та легеневу артерію. На етапах внутрішньоутробного розвитку через функціонуючу протоку венозна кров з легеневої артерії скидається в нисхідну аорту. Передчасне закриття цього ембріонального шунта приводить до загибелі плода. Після народження дитини протока перестає функціонувати в перші 15-20 годин життя. Повна його облітерація наступає до 2-4 місяця життя, а у частки дітей - до року. Протока не закривається в 80% немовлят із синдромом гострих дихальних розладів, що значно обтяжує плин основного захворювання й іноді робить необхідним хірургічне втручання.
Патофізіологію і клінічний плин вади визначає не довжина протоки, а ії діаметр, який може варіювати від 3-4 мм до 2-3 см. Відкрита артеріальна протока може бути ізольованою вадою, а в ряді випадків комбінуватися з іншими серцевими аномаліями (дефекти перетинок, стеноз устя великих судин). Анатомічно в класичному варіанті протока відходить від аорти на рівні лівої підключичної артерії та упадає у стовбур легеневої артерії в місці його розподілу на дві гілки. Може бути і інше розташування протоки.
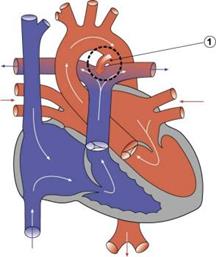
ВАП - вада блідого типу (без ціанозу), оскільки скидання крові походить із аорти в легеневу артерію. При цьому кров скидається як у систолу, так і в діастолу, тому що в обидві фази тиск в аорті перевищує тиск у легеневій артерії. При широкій протоці обсяг крові, що скидається, становить 45-70% хвилинного об'єму лівого шлуночка, що сприяє розвитку гіперволемії малого кола кровообігу й значному діастолічному перевантаженню лівого шлуночка. На більш пізніх етапах розвивається гіпертензія в системі легеневої артерії з формуванням систолічного перевантаження правих відділів. Підвищення тиску в легеневій артерії неухильно прогресує, у зв'язку з чим зменшується лівостороннє скидання крові, а надалі його напрямок може змінюватися і скидання крові стає праволівостороннім, що сприяє розвитку серцево-легеневої недостатності.
Клінічна симптоматика вади залежить від діаметру протоки, від кута ії відходження від аорти (більш сприятливе відходження протоки від аорти під гострим кутом), від величини загальнолегеневого опору, від наявності супутніх аномалій, від віку дитини і від резервних можливостей серцевого м'яза.
Відкрита артеріальна протока частіше зустрічається у дівчат. Плин захворювання може бути від безсимптомного до вкрай тяжкого. Украй тяжкий стан характерний для недоношених дітей, у яких лівоправостороннє скидання крові дуже велике у зв'язку з невеликим опором у легеневих судинах.
Характерними є «респіраторні скарги», блідість шкіри, гіпотрофія.
У цілому при ВАП з боку серцево-судинної системи може рано розвитися серцевий горб.
Верхівковий поштовх виражений, розлитий, зміщений уліво та униз.
При пальпації в основі серця ліворуч визначається систолічне або систоло-діастолічне тремтіння, що буде відсутнє при невеликій протоці або при розвитку високої легеневої гіпертензії.
При перкусії- різний ступінь розширення лівої границі серця.
При аускультації другий тон над легеневою артерією посилений, може бути розщеплений. При підвищенні тиску в системі легеневої артерії акцентуація другого тону різко зростає.
Відразу після народження дитини шум, як правило, відсутній. Але вже до кінця першого тижня життя в II міжребірї ліворуч у грудини та на спині з'являється систолічний шум без діастолічного компонента, оскільки різниця тиску між великим і малим колом кровообігу в цей період невелика і ліво-правостороннє скидання крові відбувається тільки в період систоли. Надалі шум набуває типового систоло-діастолічного звучання (шум «мірошницького колеса», «машинний» шум).
При наявності високого тиску в системі легеневої артерії у дітей перших місяців життя шум може складатися тільки із систолічного компонента з оптимальним звучанням в III-IV міжребір'ї ліворуч від грудини, і тоді його важко відрізнити від дефекту міжшлуночкової перетинки та аорто-легеневого свища.
При значній дилятації лівого шлуночка над верхівкою серця може вислуховуватися систолічний шум відносної недостатності морального клапана.
При зміні напрямку скидання крові на право-лівосторонній, коли тиск у легеневій артерії стає більш високим, чим в аорті, у дитини з'являється ціаноз, більш виражений в області нижньої половини тіла.
Для ВАП характерний швидкий, високий пульс, при цьому систолічний тиск залишається нормальним або злегка підвищеним, а діастоліч-ний значно знижується (до 30-40 мм. рт. ст.), пульсовий тиск, таким чином, завжди підвищений, але він не змінюється при невеликій протоці.
Ознакою великого ліво-правого скидання крові при ВАП є розвиток серцевої недостатності змішаного типу.
Клінічна симптоматика ВАП багато в чому залежить від віку дитини: у немовлят з перших днів життя може розвиватися серцева недостатність, високий пульсовий тиск, короткий систолічний шум в II-III міжребір'ї ліворуч від грудини. У дітей від 2 до 6 міс. визначається систолічне тремтіння в II міжребір'ї ліворуч від грудини, розщеплення й акцент 2 тона над легеневою артерією, систолічний шум у основи серця, зниження діастолічного тиску при нормальному систолічному і високому пульсовому.
У дітей старше 6 міс. з'являється систоло-діастолічний шум (машинний) над легеневою артерією, що проводиться на судини шиї та у міжло-паточний простір.
При ЕКГ-дослідженні визначаються ознаки гіпертрофії лівого шлуночка або бівентрикулярної гіпертрофії, діастолічне перевантаження лівого шлуночка.
На ФКГ: в ІІ-ІІІ міжребір'ї ліворуч фіксується систоло-діастолічний шум, як правило, пов'язаний з 1 тоном. Цей шум наростає до другого тону та поступово зменшується у діастолу. При великому скиданні крові над верхівкою серця в 1/3 дітей реєструється ромбовидний шум. При підвищеному тиску в легеневій артерії по даним ФКГ діастолічний компонент шуму зникає.
На рентгенограмі: посилення легеневого малюнка, вибухання стовбура легеневої артерії, збільшення тіні серця спочатку за рахунок лівого, а потім і правого шлуночка та лівого передсердя.
Ехокардіографія: специфічних ознак немає. Непрямі ознаки: збільшення порожнини лівого шлуночка і лівого передсердя, збільшена швидкість руху передньої стулки морального клапана в період діастоли у зв'язку з об'ємним перевантаженням лівого шлуночка.
При зондуванні правих порожнин серця відзначається підвищене насичення киснем крові на рівні легеневої артерії та збільшення в ній тиску. При аортографії спостерігається скидання контрастованої крові з аорти в легеневу артерію.
Ускладнення при ВАП:
1. Інфекційний ендокардит.
2. Серцева недостатність.
3. Розрив аневризми протоки.
4. Емболії.
Середня тривалість життя при ВАП становить 39 років (± 4 роки). У цілому ВАП навіть невеликих розмірів веде до передчасної смерті.
Лікування
Середня тривалість життя при ВАП становить 39 років. До 30 років помирає 20% хворих, до 45 років - 42% хворих, до 60років - 60%. Таким чином, навіть ВАП невеликих розмірів призводить до передчасної смерті.
В 75% недоношених дітей протока закривається спонтанно в перші 4-5 місяців життя. У доношених дітей можливість спонтанного закриття протоки після Зх місяців життя не перевищує 10%.
У випадках тяжкого перебігу ВАП показані дігоксин, сечогінні і кардіотрофічні препарати. Лікування проводять в умовах кардіологічного стаціонару.
Показаннями для хірургічного лікування вади в ранньому дитячому віці є рефрактерна серцева недостатність, прогресування легеневої гіпертензії, гіпотрофія, рецидивуючі пневмонії.
Хірургічну корекцію ВАП доцільно провести на першому році життя.
Встановлення діагнозу ВАП у дітей старше 6-12 місяців є показанням до операції.
Післяопераційна летальність становить від 0,2% до 1,1%, а при легеневій гіпертензії-2,3%. В 1,3% дітей може виникнути реканалізація протоки.
В останні роки для закриття протоки нехірургічним шляхом запропоноване використання індометацину, що, будучи інгібітором простагландину Е1 та Е2, сприяє констрикції ВАП.
Хворим зі стійким праволівим скиданням крові оперативне лікування не показане, тому що протока в цих умовах виконує роль розвантажувального клапана для правого шлуночка.
Віддалені результати при хірургічній корекції неускладненого ВАП у більшості дітей гарні.
Через 2-4 роки після операції (особливо при невисокій легеневій гіпертензії або її відсутності) діти ведуть звичайний спосіб життя, займаються фізкультурою без обмежень.
Атріовентрикулярна комунікація
(повна, проміжна, часткова)
Критерії діагностики
У|в,біля| дітей з|із| атріовентрикулярною комунікацією (АВК|) відмічається| відставання у фізичному розвитку, повторні пневмонії, тахіпное, тахікардія, збільшення печінки. Прояви|вияви| симптоматики залежить від форми атріовентрикулярної комунікації (повна|цілковита|, неповна). У|в,біля| дітей з|із| неповною атріовентрикулярною комунікацією прояв|вияв| перших ознак і тяжкість|тягар| захворювання залежать від ступеня|міри| мітральної недостатності. Серце збільшене в розмірах. Рано з'являється|появляється| серцевий|сердечний| горб.  Аускультативно інтенсивність шуму залежить від форми вади|вади|: при неповній – шум недостатності мітрального клапана на верхівці, в другому-третьому міжребер’ї| - шум дефекту міжпередсердної перегородки. У випадках повної|цілковитої| АВК| – уздовж|вздовж,уподовж| лівого краю грудини в третьому-четвертому міжребер’ї| вислуховується|вислухується| грубий тривалий шум систоли. На електрокардіограмі визначається зсув|зміщення| осі серця вліво, збільшення комплексів QRS. На фонокардіограмі реєструється тривалий шум систоли в третьому-четвертому міжребер’ї| зліва від грудини. При ехокардіографії визначаються ознаки дефектів міжпередсердної перегородки|, міжшлуночкової перегородки, розщеплювання стулки мітрального клапана, загальний|спільний| атріовентрикулярний клапан (повна|цілковита| форма). При катетеризації порожнин серця і ангіокардіографії визначається скидання|скид| контрастної речовини на рівні шлуночків і в праве передсердя (повна|цілковита| форма), звуження і деформацію шляхів|колій,доріг| відтоку з|із| лівого шлуночка (“симптом гусячої шиї”), ознака розщеплювання стулки мітрального клапана.
Аускультативно інтенсивність шуму залежить від форми вади|вади|: при неповній – шум недостатності мітрального клапана на верхівці, в другому-третьому міжребер’ї| - шум дефекту міжпередсердної перегородки. У випадках повної|цілковитої| АВК| – уздовж|вздовж,уподовж| лівого краю грудини в третьому-четвертому міжребер’ї| вислуховується|вислухується| грубий тривалий шум систоли. На електрокардіограмі визначається зсув|зміщення| осі серця вліво, збільшення комплексів QRS. На фонокардіограмі реєструється тривалий шум систоли в третьому-четвертому міжребер’ї| зліва від грудини. При ехокардіографії визначаються ознаки дефектів міжпередсердної перегородки|, міжшлуночкової перегородки, розщеплювання стулки мітрального клапана, загальний|спільний| атріовентрикулярний клапан (повна|цілковита| форма). При катетеризації порожнин серця і ангіокардіографії визначається скидання|скид| контрастної речовини на рівні шлуночків і в праве передсердя (повна|цілковита| форма), звуження і деформацію шляхів|колій,доріг| відтоку з|із| лівого шлуночка (“симптом гусячої шиї”), ознака розщеплювання стулки мітрального клапана.
Надання медичної допомиги
Хворі з атріовентрикулярною комунікацією підлягають стаціонарному лікуванню в умовах кардіохірургічних центрів або в умовах інституту серцево-судинної хірургії, де їм проводиться необхідне оперативне втручання. Подальше|дальше| лікування і спостереження у|в,біля| кардіолога за місцем проживання.
Пацієнтам з атріовентрикулярною комунікацією проводиться оперативне лікування. Радикальна операція полягає:
1 При неповній формі - в пластиці розщепленої стулки мітрального клапана та пластиці дефекту міжпередсердної перегородки латкою з аутоперикарда в умовах штучного кровообігу.
2 При повній формі - в зашиванні (при невеликих дефектах) або пластиці дефекту міжшлуночкової перегородки, пластиці дефекту міжпередсердної перегородки латкою з аутоперикарда, разом з формуванням компетентних лівого та правого атріовентрикулярних клапанів в умовах штучного| кровообігу.
При наявності ознак високої легеневої гіпертензії виконують паліативне втручання – звуження легеневої артерії (процедура Мюллера). В післяопераційному періоді пацієнти отримують антибіотики, протизапальні препарати, місцеве лікування (перев’язки). При наявності ознак серцевої недостатності – сечогінні препарати, глікозиди. На післяопераційному етапі можливий розвиток серцевої недостатності, порушень ритму, кровотеча. Можуть бути легеневі ускладнення (пневмонія і ателектаз). Одне із ускладнень – атріовентрикулярні блокади.
Ізольований стеноз легеневої артерії
Зустрічається з однаковою частотою у хлопчиків і дівчаток. Визначають 4 анатомічних варіанти ізольованого стенозу легеневої-артерії (ІСЛА):
1. Клапанний - клапани легеневої артерії зрослися між собою.
2. Інфундибулярний - підклапанний
3. Суправентрикулярний - надклапанний.
4. Атрезія легеневої артерії.
Можливі комбіновані варіанти стенозу легеневої артерії.

Анатомічно при ІСЛА відмічається гіпертрофія міокарда правого шлуночка, міжшлуночкової перетинки, папілярних м'язів. Ступінь гіпертрофії відповідає ступеню стенозу. Порожнина правого шлуночка зменшена, а при вираженому стенозі може бути дилятована; порожнина правого передсердя збільшена. Аорта та лівий шлуночок не змінені.
Гемодинаміка: при перешкоді викиду крові із правого шлуночка значно підвищується систолічний тиск у ньому (іноді до 200 мм рт. ст.). У результаті виникає систолічний градієнт тиску між правим шлуночком і легеневою артерією, що забезпечує схоронність серцевого викиду.
Згодом підвищується і діастолічний тиск у правом шлуночку, що сприяє гіпертрофії правого передсердя з наступною дилятацією і недостатністю правого шлуночка.
При високому тиску в правому передсерді та наявності ДМПП або відкритого овального вікна виникає веноартеріальне скидання крові, що сприяє розвитку ціанозу. З віком ступінь стенозу збільшується
Клінічний перебіг вади і ступінь гемодинамічних порушень залежать від ступеня стенозу. При невеликому звуженні вада може протікати безсимптомно.
При помірному ІСЛА (блідий варіант) діти добре розвиваються. Основна скарга - задишка при фізичному навантаженні, нерідко кінчики пальців, носа й щік мають малиновий відтінок.
При об'єктивному обстеженні визначається систолічне тремтіння та грубий інтенсивний систолічний шум в II міжребірї ліворуч грудини в сполученні з ослабленим 2 тоном при клапанному стенозі. Інтенсивність шуму і його тривалість прямо пропорційні ступеню стенозу.
При інфундибулярному стенозі систолічне тремтіння та більш м'який систолічний шум визначається у III-IV міжребір'ї ліворуч. На основі серця можуть вислуховуватися систолічні щиглики - результат пролабування діафрагми легеневих клапанів.
При різкому стенозі зберігається постійний ціаноз, інтенсивність якого збільшується з віком. З'являються симптоми «годинникового скла» та «барабанних паличок». Задишка виникає при найменшому фізичному навантаженні. З'являються болі в області серця в результаті дефіциту коронарного кровотоку на тлі різкої гіпертрофії міокарда правого шлуночка. Важка гіпоксемія сприяє відставанню у фізичному розвитку, появі запаморочень і синкопальних станів.
При невеликих стенозах розвиток серцевої недостатності не харакрний.
При вираженому ступені стенозу легеневої артерії розвивається правошлуночкова серцева недостатність (задишка, гепатомегалія, набряи), котра часто носить рефрактерний характер і, виникнувши раз, прогресує.
При вираженій серцевій недостатності систолічний шум слабшає падає тиск у правому шлуночку). Поява локального систолічного шуму V міжребір'ї ліворуч свідчить про розвиток недостатності тристулкового клапана.
На ЕКГ: ознаки гіпертрофії правого шлуночка і правого передсердя.
На ФКГ: систолічний шум ромбовидної форми, займає майже всю систолу. Пік шуму тим ближче до 2 тону, чим більший ступінь стенозу. Іри клапанному стенозі епіцентр систолічного шуму розташовується II міжребір'ї у лівого краю грудини; початок шуму не зв'язан з першим)ном. При підклапанному стенозі найбільше звучання систолічного шум визначається у III-IV міжребір'ї у лівого края грудини; початок шуму зливається з першим тоном.
Легеневий компонент 2 тону знижений і відстоїть від аортального компонента на 0,06 - 0,10.
За даними рентгенологічного дослідження: різке збідніння легеневого малюнка, серце може бути не збільшеним, тінь верхівки закруглена, що вказує на гіпертрофію правого шлуночка. Дуга легеневої артерії запала або аневризматично розширена (післястенотичне розширення).
При ехокардіографічному дослідженні визначається аномалія руху стулки клапана, гіпертрофія правого шлуночка і міжшлуночкової перетинки при її нормальному русі, збільшення екскурсії трикуспідального клапана і затримка його закриття, голосистолічний пролапс його стулок.
При катетеризації правих порожнин серця встановлюється високий систолічний тиск у правому шлуночку.
При ангіографії визначається невелика порожнина правого шлуночка, уточнюється локалізація та характер стенозу, наявність шунта на рівні передсердь.
Ускладнення при ізольованому стенозі легеневої аотерії:
1. Серцева недостатність
2. Бактеріальний ендокардит
3. Раптова смерть
Лікування
При різкому стенозі легеневої артерії (тяжка форма) ознаки вади проявляються рано, і оскільки в таких випадках стеноз може швидко прогресувати, потрібна рання хірургічна корекція. При менш тяжких формах перебіг захворювання більш сприятливий, однак, після 20-30 років з'являються ознаки серцевої недостатності, різко знижується працездатність і до 50 років живими залишається тільки 12% хворих.
Можлива раптова смерть.
Основними причинами смерті неоперованих хворих є бактеріальний ендокардит і серцева недостатність. Показаннями до хірургічного лікування дітей раннього віку з ІСЛА є виражений ціаноз, кардіомегалія, серцева недостатність, збільшення градієнта тиску між правим шлуночком і легеневою артерією до 40-50 мм рт. ст. і більше.
Післяопераційна летальність становить.3%. Віддалені результати, як правило, добрі та залежать віл г:іку дитини і тяжкості стенозу.
Тетрада Фало
Тетрада Фало відноситься до ціанотичних вад. Ця вада складається з 4 анатомічних ознак: звуження легеневої артерії на різних рівнях, дефект міжшлуночкової перетинки, декстрапозиція аорти, гіпертрофія правого шлуночка.
Вада має прогресуючий перебіг, оскільки з віком ступінь стенозу вивідного тракту правого шлуночка збільшується. Крайня форма обструкції - атрезія клапанів легеневої артерії, при якій легеневий кровоток здійснюється за рахунок ВАП або аортолегеневих колатеральних судин.
Прогноз при тетраді Фало визначається ступенем стенозу легеневої артерії.
Біля половини хворих із цією вадою помирають у перші два роки життя. Середня тривалість життя дітей, що залишилися, дорівнює 12 рокам. Смерть частіше наступає через важку гіпоксію. Причиною летального розрішення може бути також емболія судин головного мозку, абсцес мозку, пневмонія, бактеріальний ендокардит.

Особливості гемодинаміки при тетраді Фало залежать від розміру ДМШП і вираженості стенозу легеневої артерії.
При значному стенозі і великому дефекті кров під час систоли надходить із обох шлуночків в аорту і у меншому ступені - у легеневу артерію. Хвилинний обсяг великого кола кровообігу збільшений. Кров із правого шлуночка без перешкод скидається в аорту, тому правошлуночкова серцева недостатність при тетраді Фало не розвивається. Внаслідок обмеженого надходження крові в мале коло кровообігу (через стенозовану легеневу артерію) і значного її скидання в аорту розвивається ціаноз.
При помірному стенозі опір викиду крові в легені нижче, ніж в аорту, що формує бліду (аціанотичну) форму тетради Фало, що частіше зустрічається у дітей перших років життя і у дорослих.
Ліві відділи серця при цій ваді функціонально недовантажені, що призводить до розвитку відносної гіпоплазії лівого шлуночка.
Одним з головних симптомів тетради Фало є ціаноз, що наростає, і стає стійким до 6-12 місяців життя дитини. Проте, у половини хворих на першому році життя ціаноз може бути слабким або помірним, що частково обумовлено супутньою відносною (релятивною) анемією.
Залежно від ступеня гіпоксії на 1-2 році життя з'являється симптом «барабанних паличок» і «годинникового скла». Знижена толерантність до фізичних навантажень.
Діти часто сідають навпочіпки або лягають з підведеними до живота ногами, при цьому зменшується венозний приплив крові до серця, що трохи полегшує стан дитини. Патогномонічним симптомом тетради Фало є задишково-ціанотичні напади, що виникають на 5-6 місяці життя дитини Напад виникає раптово, дитина стає неспокійною, підсилюється задишка, різко наростає ціаноз, зменшується інтенсивність шуму. Можливий ззвиток гіпоксичної коми (апное, втрата Свідомості), з'являються судоми з наступним геміпарезом. У деяких випадках розвиваються лише зквіваленти нападів. Виникнення задишково-ціанотичних нападів пояснюється спазмом інфундибулярного відділу правого шлуночка. У результаті вся венозна кров через ДМШП надходите в аорту, при цьому різко підсилюється гіпоксія ЦНС, ціаноз, задишка.
Після трирічного віку дитини ці напади припиняються.
В 1/3 хворих визначається значний дефіцит маси - гіпотрофія ІІ-ІІІ ступеня.
На першому і другому році життя при тетраді Фало дитина значно зідстає в психомоторному розвитку.
Характерні також повторні ГРВІ, карієс зубів, хронічний тонзиліт, гайморит. Рецидивуючі пневмонії зустрічаються рідко.
Діти погано переносять фізичне навантаження, і з віком толерантність до фізичних навантажень знижується ще більше, з'являються скарги на болі в області серця, серцебиття. Задишка при цій ваді протікає по типу диспное - поглиблений аритмічний подих. Частота дихання змінюється в меншому ступені. Серцевий горб відсутній, тому до серце завжди невеликих розмірів. Іноді відзначається систолічне земтіння.
При аускультації: 1 тон посилений, 2 тон над легеневою артерією послаблений. Вислуховується грубий систолічний шум вигнання з епіцентром звучання в ІІІ-ІV міжребір'ї ліворуч (при інфундибулярному стенозі) або в II міжребір'ї ліворуч (при сполученні із клапанним стенозом).
При вираженому колатеральному кровообігу над легеневими полями зі спини вислуховується систолічний або систоло-діастолічний шум.
Серцева недостатність для тетради Фало не характерна, а тахікардія задишка пов'язані з гіпоксемією.
Наявність недостатності кровообігу при «синій» ваді в перші місяці життя ставить під сумнів діагноз тетради Фало.
З появою гепатоспленомегалії необхідно виключати бактеріальний ендокардит, анемію, міокардит.
У дітей після 1 року життя в крові підвищується зміст еритроцитів, рівень гемоглобіну, кількість ретикулоцитів, а з віком розвивається поліцитемія і поліглобулія.
У періоді новонародженості систолічний шум може бути ледь помітним.
За даними ЕКГ - ознаки гіпертрофії правого шлуночка.
За даними ФКГ - ромбовидний систолічний шум з піком у першій половині систоли. Легеневий компонент 2 тону значно ослаблений або відсутній (при різкому стенозі).
За даними рентгенографічного дослідження - легеневий малюнок збіднений. Тінь серця невеликих розмірів, серце має типову для цієї вади форму «дерев'яного черевика» (дуга легеневої артерії запала, верхівка серця закруглена, піднята над діафрагмою), є ознаки гіпертрофії правого шлуночка.
Заданими ехокардіографії-праворозташування і розширення кореня аорти, переривчастість верхньої частини міжшлуночкової перетинки, звуження вихідного тракту правого шлуночка, гіпертрофія передньої стінки правого шлуночка.
При катетеризації правих порожнин серця - встановлюється високий тиск у правому шлуночку, низький тиск у легеневій артерії, що відбиває ступінь її стенозу, катетер проходить із правого шлуночка в аорту (характерна ознака тетради Фало).
Ускладнення при тетраді Фало:
1. Абсцес мозку.
2. Бактеріальний ендокардит.
І те, й інше може розвитися в результаті гнійного отиту, гнійного запального процесу в придаткових пазухах носа, після екстракції зуба, при наявності каріозних зубів, гнійних захворювань шкіри, хронічного тонзиліту.
3. Можливі ускладнення з боку ЦНС (геміпарези на тлі задишково-ціанотичних нападів).
Лікування
Середня тривалість життя неоперованих хворих близько 12 років.
Причина смерті: порушення гемоліквородинаміки, гіпоксія, емболія судин головного мозку, інсульт, абсцеси головного мозку, бактеріальний ендокардит.
Задишково-ціанотичні напади зазвичай проходять після трьох років життя дитини. Треба, по можливості, усувати все, що може провокувати напад (біль, психоемоційна напруга та ін.).
Необхідне лікування супутніх захворювань - анемії, рахіту, вогнищ хронічної інфекції.
Дитина повинна одержувати достатню кількість рідини (1 - 1,5 л/доб). Водночас проводиться дегідратація, призначається седативна терапія, бета-адреноблокатори (атенолол, обзидан, анаприлін 1 мг/кг/доб).
Під час задишково-ціанотичного нападу використовується парентеральне введення промедолу, кордіаміну. Якщо розвивається гіпоксична кома, що супроводжується втратою свідомості, вводять внутрішньовенно крапельно 4% розчин бікарбонату №, 5% розчин глюкози, розчин Рінгера. У крапельницю додають еуфілін, інсулін, вітаміни.
Від призначення серцевих глікозидів варто утриматись, оскільки, підвищуючи інотропну функцію міокарда, вони збільшують ступінь спазму в області інфундибулярного стенозу.
При відсутності ефекту від проведених заходів або якщо напади повторюються один за іншим, показане екстрене накладання аорто-легенево-го анастомозу.
У цілому хірургічна корекція показана всім хворим з тетрадою Фало.
При задовільних результатах діти надалі ведуть практично нормальний спосіб життя. Погіршення стану у віддалені після операції строки може бути пов'язане зі стенозом легеневої артерії різного ступеню, що залишився, легеневою недостатністю, реканалізацією ДМШП, аневризмою правого шлуночка, порушеннями ритму серця, що можуть виникнути в результаті травмування під час операції провідних шляхів.
Аритмії можуть стати причиною раптової смерті в різний термін після опеції Для діагностики аритмій варто використати холтеровське монітору-вання ЕКГ
Стеноз аорти
Стеноз аорти (СА) - уроджена вада серця, що супроводжується деформацією стулок клапана аорти або звуженням клапанного, надклапанного або підклапанного отвору.
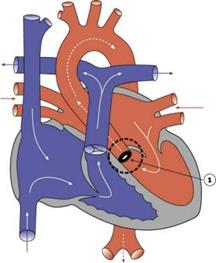
Найпоширеніший - клапанний стеноз аорти. При СА розвивається гіпертрофія міокарда лівого шлуночка з нормальною або дилятованою його порожниною. У ряді випадків може бути збільшене ліве передсердя і правий шлуночок, що полегшує роботу лівого шлуночка.
Водночас з гіпертрофією часто виявляється розповсюджений фіброз міокарда, що є результатом дефіциту коронарного кровотоку на тлі СА.
При вираженому стенозі можливий розвиток аневризми лівого шлуночка, некрозу папілярного м'язу із вторинною недостатністю мітрального клапана.
Стеноз аорти вважається критичним для дітей якщо площа отвору менше 0,5 см2.
При аортальному стенозі кількість крові, що поступає в аорту, зменшена. Через перешкоди на шляхах відтоку крові міокард лівого шлуночка працює з підвищеним навантаженням, що сприяє розвитку гіпертрофії міокарда і ригідності лівого шлуночка під час його наповнення кров'ю. При цьому виникає компенсаторний підйом кінцевого діастолічного тиску, що сприяє підвищенню тиску в лівому передсерді, у легеневих венах і в легеневій артерії.
На віддалених етапах розвитку хвороби формується післястенотичне розширення аорти і недостатність її клапана.
Більшість дітей з помірним стенозом аорти довгий час не пред'являє ніяких скарг, нормально розвиваються. При вираженому стенозі вже на першому році життя характерна блідість шкіри, задишка, тахікардія, напади раптового занепокоєння, розвиток серцевої недостатності.
У старшому віці після тривалого періоду відсутності скарг з'являються кардіалгії, напади серцебиття, задишка, синкопальні стани. Синкопе - ознака важкого стенозу з великим (більше 50 мм рт. ст.) градієнтом тиску між лівим шлуночком і аортою, під час яких знижується серцевий викид, що й призводить до короткочасної втрати свідомості.
При надклапанному стенозі аорти у 30% дітей досить своєрідна зовнішність - обличчя «ельфа» (синдром Вільямса-Бойрена): потовщення шкірних складок над верхніми повіками, епікант, косоокість, вивернуті ніздрі, товсті губи, напіввідчинений рот. У таких дітей частими є відхилення в розвитку кістяка, грижі, розхитаність суглобів, плоскостопість, м'язова гіпотонія, олігофренія.
При надклапанному стенозі аорти також може бути характерним зовнішній вигляд: плоске обличчя, високе опукле чоло, гіпертелорізм, інтелект при цьому збережений.
При об'єктивному обстеженні дитини: серцевий горб відсутній, тому що серце довгий час залишається незбільшеним.
При пальпації - систолічне тремтіння в II міжребір'ї праворуч при клапанному й надклапанному стенозі, а при підклапанному - в ІІІ-ІI міжребір'ї ліворуч.
При всіх видах аортального стенозу - 1 тон голосний. Вислуховується грубий систолічний шум, пов'язаний з 1 тоном. Епіцентр звучання шуму - II міжребір'я праворуч при клапанному і надклапанному стенозі та ІІІ-ІУ міжребір'я ліворуч при підклапанному стенозі. Шум добре проводиться на судини шиї праворуч.
При клапанному і підклапанному стенозі на верхівці серця та уздовж лівого краю грудини у маленьких дітей вислуховується систолічний щиглик.
Надалі в ІІ-ІІІ міжребір'ї ліворуч може з'явитися короткий протодіастолічний шум недостатності аортальних клапанів - результат гемодинамічного
ушкодження стулок струменем крові, але в таких випадках необхідно виключити бактеріальний ендокардит.
Пульс на ногах і руках зниженого наповнення. Артеріальний тиск - нижній границі норми.
Особливістю СА є можливість раптової смерті на тлі або незабаром після фізичного навантаження, що стається від різкого дефіциту коронарне кровотока з розвитком аритмій і асистолій. На можливість раптової смерті можуть вказувати болі, що з'явилися у дитини в серці і синкопе при фізичному навантаженні. Поява таких скарг є показанням до хірургічного втручання.
За даними ЕКГ - ознаки гіпертрофії міокарда лівого шлуночка, його систолічне перевантаження.
За даними ФКГ - при клапанному СА реєструється достатньої амплітуди 1 тон на верхівці серця. В II міжребірї праворуч - високоамплітудний ромбовидний систолічний шум, що закінчується перед аортальним компонентом 2 тону, там же - систолічний щиглик. При надклапанному стенозі щиглик відсутній, аортальний компонент 2 тону значно знижений на верхівці і на основі, тому що вібрація стулок аортального клапана мінімальна.
За даними рентгенографічного дослідження - зміни в малому колі кровообігу відсутні. Характерна конфігурація серця: різко виражена талія, закруглена та піднята над діафрагмою верхівка серця, що утворює із діафрагмою гострий кут.
За даними ехокардіографи- гіпертрофія міжшлуночкової перетинки і задньої стінки лівого шлуночка. Виявляється звуження виносного тракту лівого шлуночка нижче аортального клапана (при підклапанному, дискретному стенозі), тріпотіння аортального клапана. Часто виявляється двостулковий клапан аорти.
При катетеризації правих порожнин визначається градієнт тиску в аорті і лівому шлуночку, підвищення кінцевого діастолічного тиску в лівому шлуночку до 30 мм рт. ст.
Ускладнення стенозу аорти:
1. Кальциноз і недостатність аортальних клапанів.
2. Бактеріальний ендокардит (особливо часто розвивається при двостулковому аортальному клапані).
3. Серцева недостатність - переважно лівошлуночкова, розвивається у дітей раннього віку (ознака важкого стенозу).
Хворим зі стенозом аорти протипоказані заняття спортом, а в школі заняття фізкультурою - тільки по спец, програмі.
Лікування
При природному перебігу стенозу аорти 25% хворих помирає на першому році життя, 60% - у віці до 40 років. З віком ступінь стенозу збільшується. Крім того, приєднується кальціфікація клапанів, склероз міокарда, зростає і стає значною його гіпертрофія.
Дітям зі стенозом аорти протипоказані заняття спортом. Фізкультура в школі повинна проводитися по спецпрограмі.
Не діагностований вчасно стеноз аорти є однією із причин раптової смерті молодих спортсменів.
Всі хірургічні втручання у таких хворих (тонзилектомія, екстракція зубів та ін.) повинні комбінуватися з антибактеріальною терапією, щоб уникнути можливості розвитку інфекційного ендокардиту, ризик якого у дітей зі стенозом аорти завжди дуже високий.
Якщо на першому році життя розвивається серцева недостатність, то можливо застосування серцевих глікозидів у помірних дозах, підібраних індивідуально, використання діуретичних препаратів.
На всьому протязі хвороби діти повинні одержувати кардіотрофічні засоби, коронаролітики. Причиною смерті неоперованих хворих найчастіше є серцева недостатність, бактеріальний ендокардит, аритмії, асистолія при фізичному навантаженні.
Показаннями до хірургічної корекції вади є прогресуюча серцева недостатність, синкопе, кардіалгії при фізичному навантаженні, електрокардіографічні ознаки гіпертрофії та ішемії міокарда, градієнт тиску між лівим шлуночком та аортою більше 50 мм рт. ст.
Віддалені результати хірургічного лікування стенозу аорти цілком сприятливі.
Коарктація аорти
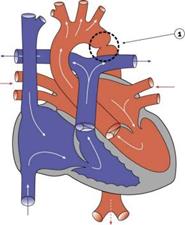
Коарктація аорти (КА) - вроджене звуження або повна облітерація аорти в області перешийка її дуги. Найбільш типовим місцем коарктації є місце переходу дуги аорти в її нисхідну частину.
Виділено дорослий і дитячий (інфантильний) тип КА, який сполучається з відкритою артеріальною протокою.
При інфантильному типі визначають три варіанти КА:
1. Постдуктальний (коарктація розташовується нижче ВАП)
2. Юкстдуктальний (протока відкривається на рівні звуження аорти).
3. Предуктальний (коарктація розташовується вище ВАП).
При дорослому типі КА відмічається систолічне перевантаження лівого шлуночка серця, гіпертензія верхньої половини тіла.
При інфантильному типі порушення гемодинаміки виникають на першому році життя дитини.
При постдуктальному варіанті коарктації кров із аорти під високим тиском скидається через ВАП у легеневу артерію, що веде до раннього розвитку легеневої гіпертензії.
При предуктальному варіанті скидання крові може бути артеріовенозним і веноартеріальним, залежно від різниці тиску між легеневою артерією і нисхідною аортою. При веноартеріальному скиданні крові у дитини з'являється дисоційований ціаноз (ціаноз нижньої половини тіла).
При тяжкому варіанті коарктації аорти розвивається колатеральний кровоток між верхньою і нижньою половиною тулуба, що більше виражений при предуктальному варіанті.
Клінічна картина КА залежить від віку дитини і анатомічних особливостей вади.
У ранньому віці відзначаються повторні пневмонії, розвивається легенево-серцева недостатність, різка блідість, виражена задишка. Діти часто, відстають у фізичному розвитку, у легенях - застійні хрипи, що імітують клініку пневмонії. Границі серця в різному ступені зміщені вліво. На основі серця - систолічний шум, грубого тембру, різної тривалості, що проводиться в міжлопаточну область ліворуч (місце проекції перешийка аорти). При відкритій артеріальній протоці визначається і систоло-діастолічний шум в 2 міжребір'ї ліворуч. У ряді випадків діастолічний компонент може бути відсутній, 2 тон посилений.
Важливими симптомами КА є відсутність пульсу на стегнових артеріях, напружений пульс на кубітальних артеріях (у ліктьових згинах), високий артеріальний тиск на руках і різке його зниження або повна відсутність на ногах.
У дітей старшого віку підвищення АТ іноді виявляють випадково.
Приводом для виміру тиску можуть послужити скарги на головний біль і носові кровотечі. Ці діти швидко стомлюються під час ходьби та бігу, ноги у них постійно холодні, на них погано гояться шкірні ушкодження.
Фізичний розвиток у старших дітей може бути диспропорційним: гіпертрофовані м'язи верхньої половини тіла і слабко розвинені м'язи нижньої половини (таза, ніг).
Систолічний тиск на ногах нижче, ніж на руках на 40-60 мм рт. ст. (у нормі - співвідношення зворотнє).
Серцева недостатність у дітей старшого віку при КА, як правило, не розвивається.
За даними ЕКГ: при помірному звуженні відхилень може не бути.
У дітей перших років життя при сполученні коарктації аорти з ВАП -ознаки бівентрикулярної гіпертрофії, більше правого шлуночка. Для дітей старшого віку характерна гіпертрофія міокарда лівого шлуночка.
За даними ФКГ - у верхівки серця, в V точці і на спині фіксується се-редньоамплітудний ромбовидний систолічний шум. При сполученні коарктації з ВАП - визначається помірно виражений діастолічний ком понент.
За даними рентгенограми - у дітей раннього віку легеневий малюнок нормальний або посилений при постдуктальній коарктації, серце - кулястої форми з піднятою верхівкою і розширеною висхідною аортою. У дітей старшого віку - серце нормальних розмірів або трохи розширено вліво. Визначається узурація нижніх країв ребер.
При ехокардіографічному дослідженні встановлюється непряма ознака вади - гіпертрофія міокарда лівого шлуночка, збільшення лівого передсердя і кореня аорти, гіперкінезія задньої стінки.
Катетеризація аорти і аортографія підтверджують діагноз.
Ускладнення коарктації аорти:
1. Бактеріальний ендокардит.
2. Неврологічні зміни (раптові крововиливи в мозок, церебральні судинні кризи, інсульти, геміпарези).
3. Розрив аорти і аневризми синуса Вальсальви.
Якщо у дитини з КА систолічний тиск при субмаксимальному навантаженні підвищується більше 190-200 мм рт. ст., то необхідно обмеження фізичної активності.
Згідно літературним даним середня тривалість життя хворих при природному перебігу вади становить 35 років.
Основні причини смерті при КА: серцева недостатність, бактеріальний ендокардит, раптова смерть при розриві аневризми, інсульт.
Лікування
Середня тривалість життя при природному перебігу коарктації аорти становить 35 років.
Основні причини смерті неоперованих хворих - серцева недостатність, бактеріальний ендокардит, розрив аорти або її аневризми, інсульт.
При сприятливому перебігу вади хірургічна корекція може бути зроблена в 5-6 річному віці і старше. При вираженій артеріальній гіпертензії і серцевій декомпенсації операцію проводять навіть у періоді новонаро-дженості і на першому році життя.
Позитивні післяопераційні результати відзначаються у 81% дітей, якщо операція була проведена до 10-річного віку. При пізній корекції артеріальний тиск залишається постійно підвищеним, що вимагає використання гіпотензивної терапії.
НАБУТІ ВАДИ СЕРЦЯ
Набуті вади серця (НВС) - це вади, які виникають у результаті захворювань або травматичних пошкоджень серця. НВС формують патологічні стани, при яких розвивається гостра або хронічна недостатність кровообігу.
В етіології НВС провідне місце посідає ревматизм (не менше 90 % усіх НВС). До інших захворювань, при яких можливе формування НВС, належать дифузні хвороби сполучної тканини, системні васкуліти, бактеріальний ендокардит, сифіліс, травми та інші.
Основна група НВС представлена вадами клапанного апарату; позаклапанні вади, наприклад, набуті дефекти міжшлуночкової та міжпередсердної перетинок, спостерігаються рідко. Т






