| ВОЗРАСТ РЕБЕНКА | ЧАСТОТА ПАТРОНАЖЕЙ |
| Новорожденный | 1 патронаж в первые 3 дня после выписки из роддома или в 1-й день |
| Новорожденный (1 неделя) | 2 раза в неделю |
| Новорожденный (до 1 месяца) | 1 раз в неделю |
| Грудной ребенок (до 6 мес.) | 2 раза в месяц |
| Грудной ребенок (после 6 мес.) | 1 раз в месяц |
| Ребенок от 1-го года до 2-х лет | 1 раз в 3 месяца |
| Ребенок от 2-х до 3-х лет | 1 раз в 6 месяцев |
| Старше 3-х лет | 1 раз в год |
- Первый патронаж к новорожденному.
Основные правила:
- Осуществляется совместно врачом-педиатром с участковой медсестрой;
- Своевременность проведения;
- Торжественность;
- Информативность.
На этом патронаже проводится:
- осмотр ребенка (в том числе осмотр пупочной ранки и место БЦЖ);
- инструктаж матери по вопросам вскармливания, ухода за ребенком, его воспитания;
- санитарно-гигиенические условия для ребенка в квартире (санитарное состояние и уборка помещений, температурный режим в комнате, правила стирки и хранения чистого и грязного белья и т.д.);
- обучение матери манипуляциям по уходу за новорожденным: пеленание, подмывание, туалет кожи и слизистых и т. д.
- организация прогулок;
- роль отца в воспитании и уходе за ребенком;
- информация о состояниях, требующих срочной медпомощи (гипертермия, аспирация, синдром внезапной смерти).
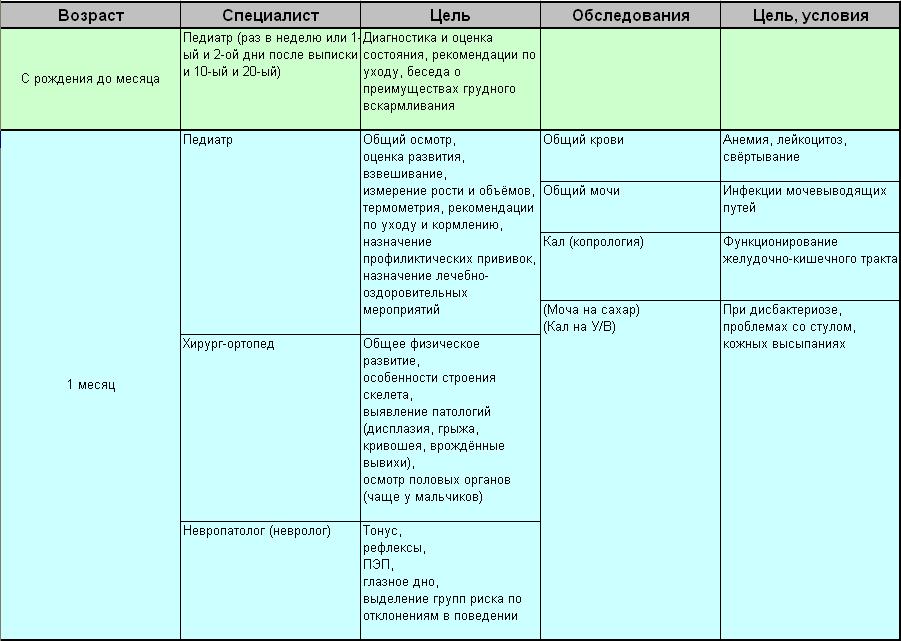
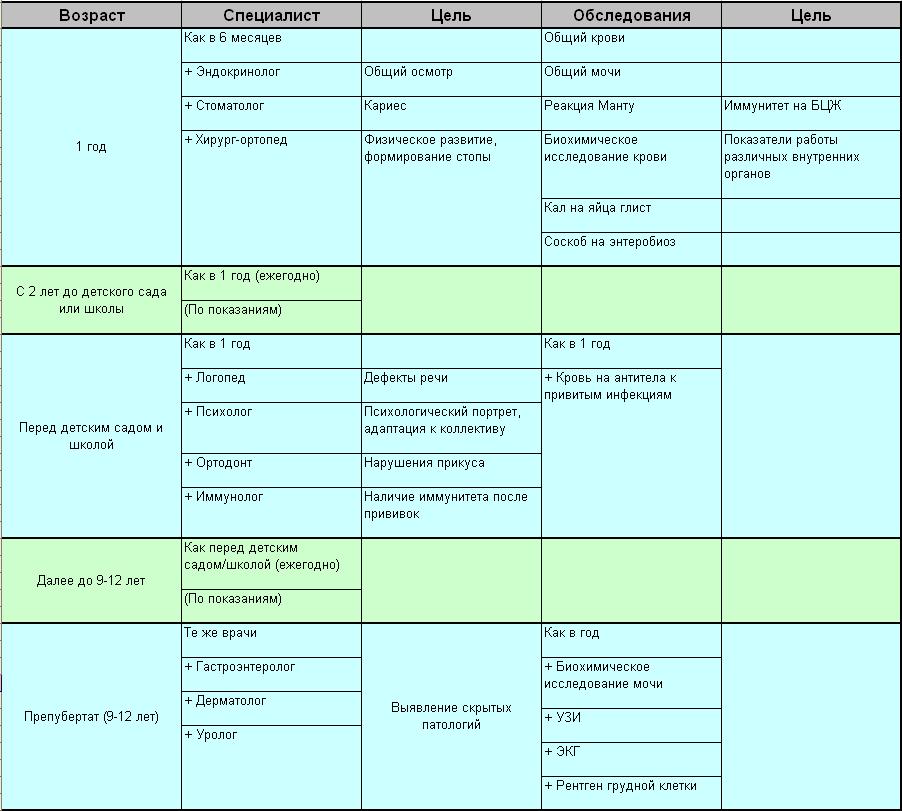
- Патронажи к детям первого года жизни.
Алгоритм проведения учебного патронажа:
- Выяснить проблемы у матери и у ребенка.
- Собрать анамнез (генеалогический, биологический, социальный).
- Провести анализ возрастного режима дня на основании беседы с мамой (число кормлений, количество часов ночного и дневного сна, как организовано бодрствование).
- Оценить характер питания (вид вскармливания, кратность кормлений, прикормы, аппетит, любимые блюда).
- Провести объективное обследование:
· Ведущие линии НПР, параметры поведения (настроение и живость реакции на окружающее, сон, аппетит, характер бодрствования, отрицательные привычки, индивидуальные особенности);
· Состояние кожи и подкожно-жировой клетчатки (цвет, чистота, влажность, эластичность кожи, тургор мягких тканей, толщина подкожно-жирового слоя; у новорожденных отметить состояние пупочной ранки);
· Состояние костно-мышечной системы (размеры и состояние краёв большого родничка, количество зубов, порядок их прорезывания, мышечный тонус, двигательные умения);
· Определить частоту пульса, дыхания, температуру тела;
· Выяснить частоту и характер стула, частоту мочеиспускания;
· Оценить реакцию на вакцинацию БЦЖ (пятно, инфильтрат, везикула, язвочка, рубчик).
- Дать рекомендации матери по:
- Соблюдению возрастного режима дня;
- Рациональному питанию;
- Физическому воспитанию;
- Воспитательным мероприятиям;
- Подготовке к прививкам;
- Профилактике пограничных состояний (рахит, гипотрофия, анемия и т.д.);
- Устранению выявленных отклонений.
- Сделать запись в Ф № 112/у.
- О выявленных отклонениях в состоянии здоровья ребенка и матери информировать участкового педиатра.

2. Дифференциальная диагностика ангин. Тактика ведения детей после ангины(3 раза в год каждые три месяца осмотр ОАК ОАМ ЭКГ)
Ангина (от лат. angere - сжимать, сдавливать) - общее инфекционное заболевание с местными проявлениями в виде острого воспаления одного или нескольких компонентов лимфаденоидного глоточного кольца, чаще всего нёбных миндалин.
Диспансеризация: за переболевшими устанавливается медицинское наблюдение в течение 1 мес., на 1-ой и 3-ей неделях проводится общеклиническое исследование крови и мочи, при необходимости ЭКГ.
В связи с возможностью развития у реконвалесцентов после ангины метатонзиллярных осложнений необходимо в течение 1 мес после выписки активное наблюдение за ними участкового терапевта не реже 1 раза в неделю. При этом нужно обращать внимание на самочувствие (наличие общей слабости, быстрой утомляемости, потливости, познабливания или жара в вечернее время, болей или неприятных ощущений в области сердца,сердцебиений, болей в пояснице), состояние ротоглотки и регионарных к миндалинам углочелюстных лимфоузлов, сердечно-сосудистой системы (тахикардия, аритмия, гипотония, изменение тонов сердца). При выявлении перечисленных симптомов делают контрольные клинические анализы крови и мочи, ЭКГ, а затем консультируют реконвалесцентов у соответствующих специалистов поликлиники — оториноларинголога, кардиолога, нефролога, ревматолога, которые принимают решение о дальнейшем их обследовании и лечении. Если в течение 1 мес после выписки реконвалесцентов на работу (учебу) никаких нарушений в состоянии их здоровья не отмечается и наступает полная нормализация клинических показателей крови и мочи, а также ЭКГ, дальнейшее наблюдение прекращается. Таким образом, главными мероприятиями в отношении лечения больных ангиной и профилактики у них метатонзиллярных осложнений являются: своевременная комплексная этиопатогенетическая терапия в соответствии с описанными выше научно обоснованными схемами ее применения, тщательное обследование реконвалесцентов перед выпиской с обязательным клиническим исследованием крови, мочи, ЭКГ в установленные сроки, освобождение переболевших от тяжелых физических нагрузок в течение 5—7 сут после выписки, а также наблюдение за ними в течение 1 мес. Наибольшего внимания заслуживают реконвалесценты в первую неделю после выписки, особенно те из них, которые госпитализированы позднее 2-х суток болезни, а также заболевшие ангиной в течение 1 мес повторно. Правильно проведенное лечение больных ангиной и дальнейшие контрольные мероприятия в периоде реконвалесценции позволяют предупреждать развитие осложнений.
Дифдиагностика ангин на приложенной схеме
| Название | Локализованная дифтерия зева | Фолликулярная ангина | Лакунарная ангина | Грибковая ангина | Язвенно-пленчатая ангина ( Симановского) | Инфекционный мононуклеоз | Некротическая ангина (скарлатинозная) | Ангина при ОРВИ (чаще при АВИ) | Энтеровирусные ангины | Паратонзиллярный абсцесс |
| Температурная реакция | В первые 2 дня – 37-38, затем падает, несмотря на распространение местных явлений | t=38-39. Температурная реакция идет параллельно с местным процессом. | То же | t различная в зависимости от сопутствующих заболеваний. Без них – N. | t как при дифтерии, но может быть и нормальной. | t = 38-39. Держится от нескольких дней до 2-3 недель. | t = 38-40. | t может быть высокой (при АВИ) в течение 2-3 недель, м.б. рецидивы. | t высокая в течение 5-7 дней. | t высокая, соответствует местному процессу |
| Общее состояние | При островчатой – мало нарушено При сплошной пленчатой – сонливость, бледность, снижение аппетита. | Лицо румяное, ребенок возбужден. Аппетит снижен. | То же | Состояние удовлетворительное, если нет сопутствующих заболеваний | Мало нарушено. | Состояние часто N, но м.б. тяжелым. Бледность, увеличение печени и селезенки | Выражены симптомы интоксикации. М.б. рвота. Лицо румяное. Мелкоточечная сыпь, кроме носогубного треугольника. | Состояние тяжелое. Катаральные явления, пленчатый конъюнктивит, увеличение печени и селки. | Состояние чаще тяжелое с начала заболевания. Гол. Боль, боль в животе, рвота. М.б. серозн. менингит. | Беспокоен, лицо румяное, аппетит отсутствует. |
| Боль в горле и реакция тонзиллярных л/у | Боль слабо выражена или отсутствует. Л/у умеренно увеличены, мало болезненны. | Боль в горле значительная, л/у увеличены, болезненные | То же | Боль при глотании обычно отсутствует, л/у не увеличены. | Боль при глотании незначительная. Увеличение тонзиллярных л/у, чаще одностороннее | Боль м.б. значительной (не всегда). Все л/у увеличены, особенно заднешейные | Боль в горле значительная. Тонзиллярные л/у увеличены, болезненны. | Боль в горле умеренная, шейные и тонзиллярные л/у увеличены. | Умеренно или значительно выражена боль в горле. | Боль значительная, с трудом глотает. Л/у увеличены на стороне заболевания |
| Гиперемия и отечность зева | Гиперемия умеренная, застойного характера. Отечность миндалин – умеренная или значительная. | Гиперемия яркая, распространяется на миндалины. Отечность миндалин незначителная | То же | Гиперемия незначительная или отсутствует. | Гиперемия и отечность миндалин, глилостный запах изо рта. Стоматит и гингивит. | Гиперемия м.б. яркой (не всегда). Миндалины отечны. | Гиперемия яркая, отграниченная. Отечность умеренная. | Гиперемия умеренная, миндалины отечны. | Гиперемия умеренная, отечность незначительная. | Выражена гиперемия зева, односторонняя. Тризм мышц (рот открывается с трудом). |
| Характер налета на миндалинах | Налеты в виде островков различных размеров или сплошной пленкой покрывают миндалины. Динамичны, плотные, не снимаются, с сероватым оттенком и перламутровым блеском | Миндалины имеют вид “звездного неба”, фолликулы заполнены зеленовато-желтым отделяемым. | Налеты в глубине лакун, белого и зелено-желтого цвета, творожистые, легко снимаются и растираются. | Налеты островчатые, белые, крошковатые, легко снимаются и растираются. Могут быть налеты на слизистой рта. | Налеты в виде творожистой массы, грязно-зеленого или белого цвета на 1 миндалине. Налет расположен в углублении. Иногда может быть пленчатый налет | Ангина по типу ложно-пленчатой или лакунарной. Налеты не выходят за пределы миндалин, легко снимаются. | Желтовато-зеленые наложения на внутренней стороне миндалин. Не возвышаются над поверхностью миндалин. | Налеты при АВИ как при лакунарной и фолликулярной ангинах (т.к. присоединяется микрофлора). При других ОРВИ – катар. | На миндалинах, дужках, м.небе – мелкие пузырьки (1-2 мм) – герпангина. После их вскрытия образуются эрозии, покрытые бело-желтым налетом. | 3 стадии – отечная, инфильтрационно-флегмонозная и абсцедирующая. |
БИЛЕТ №64
вОПРОС № 1 - ИСТОРИЯ ПЕДИАТРИИ | РАЗВИТИЕ ПЕДИАТРИИ
Слово "педиатрия" дословно с греческого означает «лечение ребёнка». Согласно истории педиатрии как самостоятельная дисциплина педиатрия начала формироваться лишь в первой половине XIX столетия. Датой ее рождения считают 1802 г., когда в Париже была открыта первая детская больница. Однако еще выдающимися учеными древности и средневековья начиная с Гиппократа, который доказывал необходимость выделения педиатрии в особую дисциплину, были даны описания некоторых особенностей детского организма и обсуждались вопросы вскармливания, гигиены, клинических проявлений ряда заболеваний у детей и их лечения.
В развитии отечественной педиатрии выделяют три периода: первый - до середины XIX века, второй - до Октябрьской социалистической революции, третий - советский.
Россия была одним из первых Европейских государств, где были открыты детские больницы. Первая из них открылась в 1802 г. во Франции по приказу Наполеона I, вторая - в Петербурге в 1834 г., третья - в Москве в 1842 г.
Первый период развития педиатрии
Первый период характеризуется возникновением и развитием педиатрии в рамках других специальностей, преимущественно акушерства и терапии. Наиболее передовые ученые того времени уже говорили о необходимости мероприятий в области здоровья детей и снижения высокой детской смертности.
Так, Ломоносов в своем письме "О размножении и сохранении российского народа" предлагал ряд мер по борьбе со смертностью.
В трудах Новикова и Радищева указывалось на необходимость государственной охраны здоровья детей.
Бецкой, крупный государственный деятель XVIII столетия, разработал правила по организации работы детского учреждения, по уходу за детьми и их воспитанию.
Особенно велики заслуги первого ученого-акушера Максимовича-Амбодика. Он первым стал преподавать акушерство (и как часть его - педиатрию) на русском языке, создал русскую медицинскую терминологию. В своем труде "Искусство повивания, или наука о бабичьем деле" он посвятил целый раздел уходу за ребенком, его питанию, болезням, свойственным детям, и методам их лечения от рождения до отроческого возраста.
Как и терапевт Зыбелин, он был горячим сторонником грудного вскармливания и распространения среди врачей и населения правил гигиены матери и ребенка.
Второй период развития педиатрии
Началом второго периода и толчком к выделению педиатрии в самостоятельную дисциплину послужило открытие первых русских детских больниц: в 1834 г. в Петербурге (третья в Европе после Парижа и Вены), а в 1842 г. в Москве. Обе больницы носят теперь имя Филатова.
В 1844 г. в Петербурге была организована первая в Европе больница для грудных детей.
В это же время Хотовицкий начал впервые чтение полного курса детских болезней студентам Медико-хирургической Академии в Петербурге. Он же организовал в академии клинику акушерства и гинекологии. Наконец, С. Ф. Хотовицкий создал в 1847 г. первое русское учебное руководство по детским болезням - "Педиятрику", в котором дал определение сущности педиатрии и цели ее как науки, до сих пор не утратившее своего значения: "Педиятрика есть наука об отличительных особенностях в строении, отправлениях и болезнях детского организма и об основанном на тех особенностях сохранении здоровья и лечении болезней у детей. Именно же целью педиятрики, очевидно, есть, с одной стороны, споспешествование правильному, с природою сообразному ходу постепенного развития организма детского и свойственных ему отправлений, а с другой - удаление препятствий к правильности хода этого".
Следовательно, формируясь как наука, отечественная педиатрия с самого начала носила профилактическое направление.
Именно в России впервые в мире было введено обязательное преподавание педиатрии на медицинских факультетах.
Дальнейшее развитие педиатрии связано с выделением ее в самостоятельную специальность, строительством и открытием новых больниц, а также первой самостоятельной кафедры детских болезней в Петербургской медико-хирургической академии.
В 80-х годах прошлого столетия кафедры детских болезней были открыты также на медицинских факультетах университетов Казани, Харькова, Томска, Киева. К концу второго периода развития отечественной педиатрии в России было 17 высших медицинских учебных заведений, выпускающих ежегодно около 1000 врачей - "универсалов" и около 600 врачей-педиатров; было открыто 30 детских больниц, имелось 750 детских стационарных коек. В 1913 г. по инициативе Раухфуса (один из первых педиатров России) было организовано Всероссийское попечительство по охране материнства и младенчества, в результате чего на благотворительных началах было открыто 9 женских и детских консультаций, 19 ясель на 550 мест, 30 молочных кухонь ("Капля молока").
Однако такая помощь детскому и женскому населению в многомиллионной стране была явно недостаточной, а сама система организации педиатрической службы находилась на низком уровне. Детская смертность оставалась очень высокой. В 1913 г. среди детей до года умирало 273 на 1000 родившихся; 43 % детей не доживали до 5 лет.
Третий период развития педиатрии
После Великой Октябрьской социалистической революции забота о матери и ребенке впервые в мире стала государственным делом.
В 1918 г. создан отдел охраны материнства и детства, который начал свою деятельность с организации детских учреждений - домов матери и ребенка, детских консультаций и ясель. Детские ясли, высвобождавшие столь необходимые для восстановления страны рабочие-руки, были первыми массовыми учреждениями государственной охраны материнства и детства.
В 20-е годы началась планомерная борьба с распространением инфекций, организация оздоровительных мероприятий и широкое санитарное просвещение матерей. С этой целью впервые были организованы также патронажная служба и выездные женские и детские консультации. Продолжалось развитие сети детских учреждений: детских площадок при консультациях и в поликлиниках, домовых, сменных, круглосуточных, сезонных (на селе) ясель.
В 1922 г. был организован Центральный государственный научно-исследовательский институт охраны материнства и младенчества (ныне Институт педиатрии АМН СССР), затем аналогичные институты были открыты во многих других крупных городах; началась научная разработка проблемы воспитания здорового ребенка.
За годы Советской власти в нашей стране сложилась стройная государственная система лечебно-профилактической помощи детям и матерям, по праву считающаяся самой передовой и совершенной в мире.
В настоящее время в стране совершенствуется подготовка врачей-педиатров, число детских больничных коек составляет около 600 тыс., имеется более 22 тыс. детских поликлиник, амбулаторий и женских консультаций. В детских специализированных санаториях ежегодно лечатся свыше 600 тыс. человек. В дошкольных учреждениях воспитывается более 15 млн. детей. Все это наряду с коренным изменением социально-бытовых условий и повышением материального благосостояния народа способствует значительному улучшению физического развития детей, резкому снижению заболеваемости и смертности. Практически ликвидированы такие тяжелые заболевания, как дифтерия, полиомиелит, туберкулезный менингит. За последние 20 лет заболеваемость коклюшем снизилась в 64 раза, корью - в 7 раз.
Большой вклад в развитие отечественной педиатрии за годы Советской власти внесли такие ученые, как Сперанский, Маслов, Молчанов, Домбровская, Лебедев, Тур.
ШКОЛЫ ПЕДИАТРИИ
В Москве и Ленинграде активно работали педиатрические школы, созданные на кафедрах детских болезней Московского университета и Военно-медицинской академии.
Основателем школы московских педиатров, создателем и первым профессором кафедры детских болезней медицинского факультета Московского университета был Тольский.
· Филатов
После смерти Тольского кафедру педиатрии Московского университета возглавил Филатов, который по праву считается отцом русской педиатрии. Научные труды Филатова высоко подняли престиж русской педиатрии и сыграли огромную роль в дальнейшем ее развитии.
К числу его крупных научных трудов относится замечательная диссертация "К вопросу об отношении бронхита и острой катаральной пневмонии", в которой он убедительно показал патогенетическую связь пневмонии с бронхитом и ателектазами.
Филатовым созданы многочисленные учебные пособия для студентов: "Лекции об острых инфекционных болезнях", "Семиотика и диагностика детских болезней", "Краткий учебник детских болезней", до сих пор используемые педиатрами.
Особенно много было сделано Филатовым в области изучения острых детских инфекций. В 1885 г. он описал новую, неизвестную до него, острую инфекционную болезнь, названную им скарлатинозной краснухой, а также железистую лихорадку - инфекционный мононуклеоз.
Филатов подметил важнейший для ранней диагностики кори симптом отрубевидного шелушения слизистой оболочки щек, предложил способ выявления и подсчета числа гиперкинезов при хорее.
Филатов дал характеристику важнейшим симптомам поражения ЦНС при различных заболеваниях у детей, впервые начал применять сыворотку при лечении дифтерии, использовать спинномозговые пункции при водянке мозга и менингите, внедрил в клиническую практику бактериологические методы исследования и многое другое.
В последующие годы кафедрой детских болезней медицинского факультета Московского университета заведовал замечательный русский ученый и клиницист Корсаков - ученик Тольского, известный своими работами в области экспериментального изучения рахита.
· Молчанов
Он был учеником и продолжателем идей Н. Ф. Филатова.
Ряд его классических работ в области инфекционных болезней и в том числе диссертация "Надпочечники и их изменения при дифтерии" остаются актуальными по сей день.
Ему принадлежит приоритет в открытии патогенетической связи скарлатины с ревматизмом.
В. И. Молчанов глубоко изучил эндокринные заболевания у детей. Его монография "Расстройства роста и развития детей " не утратила своего значения по настоящее время.
· Сперанский
Видными представителями Московской школы были ученики Филатова - Лебедев, который внес большой вклад в дело изучения острых детских инфекций и сердечно-сосудистых заболеваний у детей, и Сперанский.
Сперанского называют основоположником организации охраны материнства и детства в СССР.
1913 г. Сперанский начал выпускать сборник "Материалы по изучению грудного возраста".
В 1923 г. он получает звание профессора и становится директором Государственного научно-исследовательского института охраны материнства и младенчества (ГНИОММ), впоследствии Института педиатрии АМН СССР.
В течение 25 лет являетсяпредседателем Всесоюзного общества детских врачей, многолетним редактором журнала "Педиатрия". Перу Сперанского принадлежит около 150 научных трудов, посвященных изучению самых различных проблем педиатрии.






