Астенический синдром: слабость, утомляемость, сонливость, снижение слуха, вкуса. Дистрофический синдром: сухость и мучительный зуд кожи, следы расчесов на коже, похудание, возможна настоящая кахексия, атрофия мышц. Желудочно-кишечный синдром: сухость, горечь и неприятный металлический вкус во рту, отсутствие аппетита, тяжесть и боли в подложечной области после еды, нередко поносы, возможно повышение кислотности желудочного сока (за счет снижения разрушения гастрина в почках), в поздних стадиях могут быть желудочно-кишечные кровотечения, стоматит, паротит, энтероколит, панкреатит, нарушение функции печени. Сердечно-сосудистый синдром: одышка, боли в области сердца, артериальная гипертензия, гипертрофия миокарда левого желудочка, в тяжелых случаях — приступы сердечной астмы, отека легких; при далеко зашедшей ХПН — сухой или экссудативный перикардит, отек легких. Анемически-геморрагический синдром: бледность кожи, носовые, кишечные, желудочные кровотечения, кожные геморрагии, анемия. Костно-суставной синдром: боли в костях, суставах, позвоночнике (вследствие остеопороза и гиперурикемии). Поражение нервной системы: уремическая энцефалопатия (головная боль, снижение памяти, психозы с навязчивыми страхами, галлюцинациями, судорожными приступами), полинейропатия (парестезии, зуд, чувство жжения и слабость в руках и ногах, снижение рефлексов). Мочевой синдром: изогипостенурия, протеинурия, цилиндрурия, микрогематурия.
Ранние клинические признакихронической почечной недостаточности — полиурия и никтурия, гипопластическая анемия; затем присоединяются общие симптомы — слабость, сонливость, утомляемость, апатия, мышечная слабость. В последующем с задержкой азотистых шлаков возникают кожный зуд (иногда мучительный), носовые, желудочно-кишечные, маточные кровотечения, подкожные геморрагии; может развиться «уремическая подагра» с болями в суставах, тофусами. Для уремии характерен дис-пептический синдром — тошнота, рвота, икота, потеря аппетита вплоть до отвращения к еде, понос. Кожные покровы бледно-желтоватого цвета (сочетание анемии и задержки уро-хромов). Кожа сухая, со следами расчесов, синяки на руках и ногах; язык сухой, коричневый. При прогрессировании ХПН нарастают симптомы уремии. Задержка натрия приводит к гипертензии, часто с чертами злокачественности, ретинопатией. Гипертензия, анемия и электролитные сдвиги вызывают поражение сердца. В терминальной стадии развивается фибринозный или выпотной перикардит, свидетельствующий о неблагоприятном прогнозе. По мере прогрессирования уремии нарастает неврологическая симптоматика, появляются судорожные подергивания, усиливается энцефалопатия вплоть до развития уремической комы с сильным шумным ацидотическим дыханием (дыхание Куссмауля). Характерна склонность больных к инфекциям; часто отмечаются пневмонии.
Прогноз плохой, улучшился с применением гемодиализа и трансплантации почек
Немедикаментозное лечение:
Режим: режим пациентов с ХБП в условиях стационара зависит от тяжести состояния.
Диета: коррекция недостаточности питания, для пациентов с ХБП 2-3 стадии –малобелковая диета (15) с целью замедления темпов прогрессирования ХБП.
Коррекция баланса натрия и жидкости
пациентам с ХБП на фоне обструктивной уропатии или почечной дисплазии в полиурии (сольтеряющий вариант) часто необходимо дополнительное обеспечение натрием хлорида до 4-7мэкв/кг/сут
Коррекция ацидоза
Стандартное лечение метаболического ацидоза у пациентов с ХБП – пероральный прием бикарбоната натрия (пищевая сода) из расчета 1-3 ммоль/кг/сут
Медикаментозное лечение
Коррекция артериальной гипертензии:
Артериальная гипертензия является одним из важнейших независимых факторов риска прогрессирования ХБП [4]. Необходимо уделять большое внимание правильному измерению АД. Целевой уровень АД при ХБП составляет ≤ 140/90мм.рт.ст., при наличии микроальбуминурии/протеинурии ≤ 130/80мм.рт.ст. В 4-5 стадии ХБП применимы петлевые диуретики. Антигипертензивными препаратами являются блокаторы рецепторов ангиотензина 2, бета блокаторы, блокаторы кальциевых каналов. Подбор дозы препарата должен проводиться с учетом СКФ [8].
Коррекция ренальной анемии:
Анемия является одним из ранних и самых частых осложнений ХБП. Согласно последнему пересмотру руководства по анемии KDIGO-2012 диагноз анемии с ХБП выставляется при уровне гемоглобина < 130г/л у мужчин и < 120 г/л у женщин
Ключевыми элементами лечения анемии при ХБП является использование эритропоэтин стимулирующих агентов, таких как рекомбинантный человеческий эритропоэтин (эпоэтин-альфа, эпоэтин-бета, дарбэпоэтин, эпоэтин-тета, метоксиполиэтиелнгликоль-эпоэтин бета), и препаратов железа. По современным литературным данным раннее применение эритропоэтина у пациентов с ХБП улучшает аппетит, переносимость физических нагрузок, усвоение кислорода, качество жизни [11, 12, 13].
Начальная доза эритропоэтина: 100-150МЕ/кг в неделю подкожно, разделенная на 2-3 введения с интервалом. Пациентам часто требуется повышение начальной дозы на 50-100% (150МЕ/кг в неделю подкожно) [10]. Задачей лечения является достижение ежемесячного прироста уровня гемоглобина на 10-20г/л до достижения целевого уровня (115г/л). Доза ЭПО должна быть увеличена на 25%, если анемия персистирует, а уровень гемоглобина через 1 месяц лечения не увеличился на 10г/л. Доза ЭПО должна быть снижена на 25%, если уровень гемоглобина превышает целевой уровень или скорость прироста больше 20г/л за месяц. Состояние при котором не достигается целевой уровень гемоглобина при дозе ЭПО более 500МЕ/кг в нед называется резистентностью к лечению ЭПО.
Ренальная болезнь костей (минерально-костные нарушения при ХБП)
Ренальная болезнь костей является тяжелым осложнением ХБП, поэтому необходимо раннее начало коррекции уровней кальция, фосфора и ПТГ сыворотки крови.
Целевые уровни паратгормона в зависимости от стадий ХБП [23]
| Стадия ХБП | Уровень СКФ (мл/мин/1,73м2) | Целевой уровень ПТГ (пг/мл) |
| 60 - 89 | 35 – 70пг/мл (мнение) | |
| 30 - 59 | 35 – 70 пг/мл (мнение) | |
| 15 - 29 | 70 – 110 пг/мл (мнение) | |
| Менее 15 или диализ | 200 – 300 пг/мл (свидетельство) |
С целью коррекции гиперфосфатемии необходимо использовать фосфатбиндеры, в зависимости от потребляемого фосфора с пищей: кальцийсодержащие (холекальциферол до 3г/сут), а также кальций-несодержащие (Севеламера карбонат 3-6 таблеток/сут) [22]. Прием фосфат-биндеров должен осуществляться во время приема пищи.
Для лечения вторичного гиперпаратиреоза, только после коррекции гиперфосфатемии необходимо использовать активные формы витамина Д (Альфакальцидол, Цинакальцет, Парикальцитол). Доза подбирается в зависимости от начального уровня ПТГ и стадии ХБП [22,23] и под строгим контролем уровня фосфора и ПТГ. При неэффективности медикаментозной коррекции вторичного гиперпаратиреоза ставятся показания к паратиреоидэктомии склеозированию паращитовидных желез.
Коррекция гиперкалемии:
Возможные причины и принципы лечения гиперкалемии:
Наличие гиперкалемии в сочетании с относительно высоким уровнем креатинина у пациентов с ХБП, обструктивной уропатией, рефлюкс-нефропатией или интерстициальным нефритом. Частая причина - недостаточный объем поступившей жидкости. Лечение: возмещение потерь жидкости и натрия [8]
Прием калийсберегающих диуретиков, иАПФ, БРА. Лечение: снизить дозы или исключить препарат [8].
При персистирующей гиперкалемии исключить из рациона продукты, богатые калием (н-р, шоколад, картофель, зелень, фрукты, сухофрукты, соки, компоты), обучить пациента и его семью данной диете [19]
Всем пациентам 4-5 стадии ХБП в условиях стационара необходимо оценить состояния кислотно-щелочного равновесия по показаниям, для исключения гиперкалиемии связанной с выраженным ацидозом.
При тяжелой гиперкалемии необходимо медикаментозное лечение. Коррекция гиперкалиемии начинается при уровне калия плазмы >5,5 ммоль/л:
1) Внутривенное введение 4% р-ра бикарбоната натрия 1-2 мл/кг в течение 20 мин под контролем кислотно-основного состояние крови – начало действия через 5-10 мин, продолжительность действия 1-2 часа.
2) Внутривенное введение 20% глюкозы в 1-2 г/кг с инсулином - начало действия через 30-60 мин, продолжительность действия 2-4 часа.
3) Внутривенное медленное введение 10% р-ра глюконата кальция 0,5-1,0 мл/кг с наблюдением за числом сердечных сокращений. Повторное введение до исчезновения изменений на ЭКГ - начало действия немедленно, продолжительность действия 30-60 мин.
4) Ингаляции сальбутамола.
5) Гемодиализ, перитонеальный диализ.
2 вопрос:
41 билет
1 вопрос:
ХПН - синдром необратимого нарушения всех функций почек длящееся в течение месяцев или лет, приводящего к расстройству водного, электролитного, азотистого и др. видов обмена, обусловленное развитием склероза почечной ткани вследствие различных почечных заболеваний.
ХБП — повреждение почек (микроальбуминурия более 30 мг/сут, гематурия) либо снижение их функции в течение 3 месяцев и более [1]. Определение и классификация ХБП внедрены Национальным почечным фондом, National Kidney Foundation (NKF) и рабочей группой по улучшению исходов почечных заболеваний, Kidney Disease Outcomes Quality Initiative (KDOQI) в 2002 [1-3].
Клиническая классификация:
Современная классификация основана на двух показателях — скорости клубочковой фильтрации (СКФ) и признаках почечного повреждения (протеинурия, альбуминурия). В зависимости от их сочетания выделяют пять стадий ХБП.
| Международная классификация ХБП в зависимости от СКФ стадия | описание | СКФ (мл/мин/1,73м2) |
| Повреждение почек с нормальной или повышение СКФ | ≥90 | |
| Повреждение почек с легким снижением СКФ | 60 – 89 | |
| Умеренное снижение СКФ | 30 – 59 | |
| Тяжелое снижение СКФ | 15 – 29 | |
| Почечная недостаточность | ≤15 (диализ) |
ХБП выставляется при наличии повреждения почек и/или снижения СКФ ≤ 60 мл/мин/1,73м2 в течение 3 месяцев и более. Повреждение почек – это структурные и функциональные аномалии почек, выявленные в анализах крови, мочи или при визуальных обследованиях [2].
Стадии ХБП 3—5 соответствуют определению хронической почечной недостаточности (снижение СКФ 60 и менее мл/мин).
Стадия 5 соответствует терминальной хронической почечной недостаточности (уремия).
Расчет СКФ у пациентов с ХБП 1 – 3 стадии проводится по формуле Кокрофта – Голта, на стадиях 4-5 ХБП проводится по формулам MDRD и CKD-EPI или определяется по суточному клиренсу эндогенного креатинина.
ФОРМУЛИРОВКА ДИАГНОЗА:
Хронический гломерулонефрит, мочевой синдром в фазе ремиссии, ХБП 2 стадии.
СД типа инсулиноподобный, тяжелое течение, субканпенсация.Диабетическая нефропатия ХБП 4 стадия.
2 вопрос:
Немедикаментозное лечение (режим, диета и пр.):
- снижение потребления алкогольных напитков < 30 г алкоголя в сутки для мужчин и 20 г/сут. для женщин
- увеличение физической нагрузки - регулярная аэробная (динамическая) физическая нагрузка по 30-40 минут не менее 4 раз в неделю;
- снижение потребления поваренной соли до 5 г/сут.;
- изменение режима питания с увеличением потребления растительной пищи, увеличением в рационе калия, кальция (содержатся в овощах, фруктах, зерновых) и магния (содержится в молочных продуктах), а также уменьшением потребления животных жиров;
- отказ от курения;
- нормализация массы тела (ИМТ <25 кг/м2).
Медикаментозное лечение
Таблица 8 - Преимущественные показания к назначению различных групп антигипертензивных препаратов
| ИАПФ | БРА | β-АБ | АК |
| ХСН Дисфункция ЛЖ ИБС Диабетическая нефропатия Недиабетическая нефропатия ГЛЖ Атеросклероз сонных артерий Протеинурия/МАУ Мерцательная аритмия СД МС | ХСН Перенесенный ИМ Диабетическая нефропатия Протеинурия/МАУ ГЛЖ Мерцательная аритмия МС Кашель при приеме ИАПФ | ИБС Перенесенный ИМ ХСН Тахиаритмии Глаукома Беременность | (дигидропиридиновые) ИСАГ (пожилые) ИБС ГЛЖ Атеросклероз сонных и коронарных артерий Беременность |
| АК (верапамил/діштиазем) ИБС Атеросклероз сонных артерий Суправентрикулярные тахиаритмии | Диуретики тиазидные ИСАГ (пожилые) ХСН | Диуретики (антагонисты альдостерона) ХСН Перенесенный ИМ | Диуретики петлевые Конечная стадия ХПН ХСН |
Таблица 11 - Список основных медикаментозных средств
| Наименование | Ед. изм. | Кол-во | Обоснование | Кл | Ур. |
| Ингибиторы АПФ Эналаприл 5 мг, 10 мг, 20 мг Периндоприл 5 мг, 10 мг Рамиприл 2,5 мг, 5 мг, 10 мг Лизиноприл 10 мг, 20 мг Фозиноприл 10 мг, 20 м г Зофеноприл 7,5 мг, 30 мг | Табл. Табл. Табл. Табл. Табл. Табл. | Гемодинамический и органопротективный эффекты | I | А | |
| Блокаторы рецепторов ангиотензина Валсартан 80 мг, 160 мг Лозартан 50 5мг. 100 мг Кандесартан 8 мг, 16 мг | Табл. Табл. Табл. | Гемодинамический и органопротективный эффекты | I | А | |
| Антагонисты кальция, дигидропиридиновые Амлодипин 2,5 мг 5 мг, 10 мг Лерканидипин 10 мг Нифедипин 10 мг, 20 мг, 40 мг | Таб. Таб. Таб. | Расширение периферических и коронарных сосудов, уменьшение постнагрузки на сердце и потребности в кислороде | I | А | |
| Бета-адреноблокаторы Метопролол 50 мг, 100 мг Бисопролол 2.5 мг, 5 мг., 10 мг Карведилол 6.5 мг, 12,5 мг, 25 мг Небиволол 5 мг | Таб. Таб. Таб. Таб. | Уменьшение потребности миокарда в кислороде, снижение ЧСС, безопасность при беременности | I | А | |
| Диуретики Гидрохлортиазид 25 мг | Табл. | Объемная разгрузка сердца | I | А | |
| Индапамид 1,5 мг, 2,5 мг Торасемид 2,5 мг, 5 мг Фуросемид 40 мг, Спиронолактон 25 мг, 50 мг Табл., капс. | Табл. Табл. Табл. | Улучшение эндотелиальной функции сосудов, снижение ОПСС Объемная разгрузка сердца Объемная разгрузка сердца Гемодинамическая разгрузка миокарда | I I I I | А А А А | |
| Комбинированные препараты ИАПФ + диуретик БРА + диуретик ИАПФ + АК БРА+ АК Дигидропиридиновый А К + β-АБ АК + диуретик | I | А | |||
| Альфа-адреноблокаторы Урапидил 30 мг, 60 мг, 90 мг | Капс. | Снижение ОПСС, уменьшение симпатического влияния на ССС | I | А | |
| Агонисты имидазолиновых рецепторов Моксонидин 0,2 мг, 0,4 мг | Табл. | Угнетение активности сосудодвигательного центра, уменьшение симпатического влияния на ССС, седативный эффект | I | А | |
| Антиагреганты Ацетилсалициловая кислота 75 мг, 100 мг. | Табл. | Для улучшения реологических свойств крови | IIа | В | |
| Статины Аторвастатин 10 мг, 20 мг Симвастатин 10 мг, 20 мг, 40 мг Розувастатин 10 мг, 20 мг, 40 мг | Табл. Табл. Табл. | Гиполитидемическое средство, с целью улучшения эндотелиальной функции сосудов | I | А |
Таблица 13 -Лекарственные средства,рекомендуемые для купирования гипертонических кризов
| Наименование | Ед. изм. | Обоснование | Кл. | Ур. |
| Нифедипин 10 мг | Табл. | Гипотензивное действие | I | А |
| Каптоприл 25 мг | Табл. | Гипотензивное действие | I | А |
| Урапидил 5 мл, 10 мл | Амп. | Гипотензивное действие | I | А |
| Эналаприл 1,25 мг/1 мл | Амп | |||
| Изосорбида динитрат 0,1% - 10,0 мл в/в капельно | Амп. | разгрузка малого круга кровообращения | IIа | С |
| Фуросемид 40 мг/сутки | Амп. | Разгрузка большого и малого <ругов кровообращения | I | А |
Критерий эффективности ведения больных.
При оценке эффективности лечения АГ выделяют краткосрочные, среднесрочные и долгосрочные цели. Краткосрочные цели – максимально снизить АД до хорошо переносимого уровня (на 10% и более или до достижения целевого уровня АД), не допустить гипертонических кризов, сохранить и улучшить качество жизни, повлиять на модифицируемые факторы риска. Среднесрочные цели – достичь целевых значений АД, не допустить поражения органов-мишеней, предупредить развитие уже существующего поражения или вызвать его обратное развитие, устранить модифицируемые факторы риска.Долгосрочные цели – поддерживать АД на целевом уровне, стабилизировать состояние органов-мишеней, компенсировать имеющиеся сердечно-сосудистые осложнения, предупредить заболеваемость сердечно-сосудистой системы и увеличить продолжительность жизни. 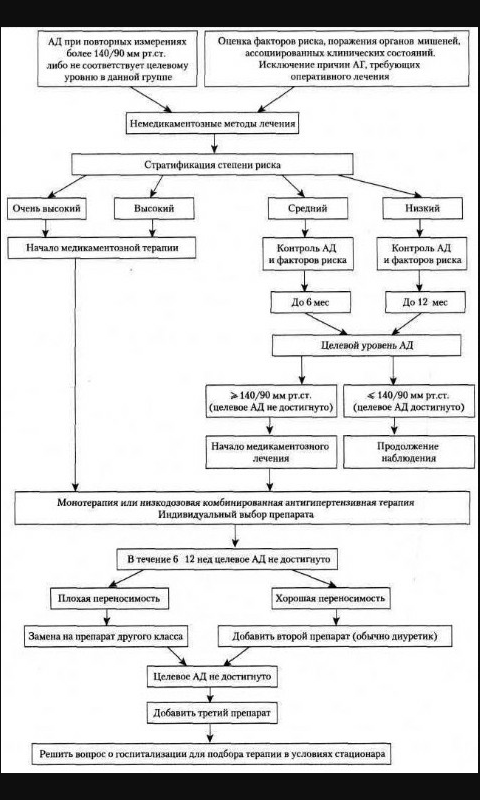
Билет 42
1 вопрос:
Клинико – диагностические критерии ревматоидного артрита
Жалобы
На утреннюю скованность в области суставов, боли в суставах (лучезапястные, пястно – фаланговые, проксимальные межфаланговые, запястно – пястныеи плюснофаланговые), припухлость, покраснение, повышение температуры тела. Ухудшение самочувствие.
Анамнез
В большинстве случаев заболевание начинается с полиартрита.
Моно-, олигоартрит коленных или плечевых суставов с последующим быстрым вовлечением в процесс мелких суставов кистей и стоп.
Острый моноартрит крупных суставов, напоминающий септический или микрокристаллический артрит.
Острый олиго- или полиартрит с выраженными системными явлениями (фебрильная лихорадка, лимфаденопатия, гепатоспленомегалия) чаще наблюдается у молодых пациентов (напоминает болезнь Стилла у взрослых).
«Палиндромный ревматизм»: множественные рецидивирующие атаки острого симметричного полиартрита суставов кистей, реже – коленных и локтевых суставов; длятся несколько часов или дней и заканчиваются полным выздоровлением.
Рецидивирующий бурсит и тендосиновит, особенно часто в области лучезапястных суставов.
Острый полиартрит у пожилых: множественные поражения мелких и крупных суставов, выраженные боли, диффузный отѐк и ограничение подвижности. Получил название «RSPE-синдром» (Remitting Seronegative symmetric synovitis with Pitting Edema — ремиттирующий серонегативный симметричный синовит с «подушкообразным» отѐком).
Генерализованная миалгия: скованность, депрессия, двусторонний синдром запястного канала, похудание (обычно развивается в пожилом возрасте и напоминает ревматическую полимиалгию); характерные клинические признаки РА развиваются позднее.
Физикальное исследование
При пальпации суставов выявляется боль, припухлость, гипертермия. В подкожной клетчатке в области локтевых суставов, над локтевой
костью, над ахилловым сухожилием, в апоневрозе затылочных мышц при пальпации
выявляются плотные, диаметром 0,5—1,5 см так называемые ревматоидные узелки,
обычно подвижные, не спаянные с окружающими тканями и считающиеся весьма
характерными для этого заболевания. Лимфаденопатия, сплено- и гепатомегалия
обнаруживаются у больных юношеским вариантом ревматоидного артрита. Симметричное поражение суставов.
Ульнарная девиация пястно-фаланговых суставов, обычно развивающаяся через 1—5 лет от начала болезни; поражение пальцев кистей по типу «бутоньерки» (сгибание в проксимальных межфаланговых суставах) или «шеи лебедя» (переразгибание в проксимальных межфаланговых суставах); деформация кисти по типу «лорнетки».
Лабораторное исследование
ОАК – повышение СОЭ (40 – 60 мм/ч); лейкоцитоз; понижение Hb; тромбоцитоз; эозинофилия
БХ – снижение альбумина; увеличение креатинина, печеночных ферментов; гипергликимия, дислипидемия
ИИ – увеличение титров РФ; увел титров анти ЦЦП; увел титров АНФ
Инструментальные исследования
Рентгенография суставов позволяет выявить их неспецифические изменения:
остеопороз эпифизов костей, сужение суставной щели, эрозирование суставных
поверхностей, образование микрокист в толще эпифизов, а по краям суставных
поверхностей — выростов (остеофиты). В запущенных случаях обнаруживаются
подвывихи и вывихи суставов, а также резкие деформации суставов и полное заращение
суставных щелей (анкилоз).
2 вопрос:
Диагностические критерии, формулировка диагноза несахарного диабета и принципы лечения.
Жалобы и анамнез
Основные проявления НД – выраженная полиурия (выделение мочи более 2л/м2 в сутки или 40 мл/кг в сутки у старших детей и взрослых), полидипсия (3-18л/сут) и связанные с ними нарушения сна. Характерно предпочтение простой холодной/ледяной воды. Могут быть сухость кожи и слизистых, уменьшение слюно- и потоотделения. Аппетит, как правило, снижен. Выраженность симптомов зависит от степени нейросекреторной недостаточности. При частичном дефиците вазопрессина клиническая симптоматика может быть не столь отчетлива и проявляться в условиях питьевой депривации или избыточной потери жидкости. При сборе анамнеза необходимо уточнять длительность и стойкость симптомов у пациентов, наличие симптомов полидипсии, полиурии, СД у родственников, наличие в анамнезе травм, нейрохирургических вмешательств, опухолей (краниофарингиома, герминома, глиома и т.д.), инфекции (врожденные ЦМВ-инфекция, токсоплазмоз, энцефалит, менингит).
У новорожденных и младенцев клиническая картина заболевания значительно отличается от таковой у взрослых, поскольку они не могут выразить свое желание в повышенном потреблении жидкости, что затрудняет своевременную диагностику и может проводить к развитию необратимых повреждений головного мозга. У таких пациентов могут наблюдаться потеря массы тела, сухая и бледная кожа, отсутствие слез и потоотделения, повышение температуры тела. Они могут предпочитать грудному молоку воду, и иногда заболевание становится симптоматическим только после отнятия ребенка от груди. Осмоляльность мочи низкая и редко превышает 150-200 мосмоль/кг, но полиурия появляется только в случае повышенного потребления ребенком жидкости. У детей такого раннего возраста очень часто и быстро развивается гипернатриемия и гиперосмоляльность крови с судорогами и комой.
У детей более старшего возраста на первый план в клинической симптоматике могут выходить жажда и полиурия, при неадекватности потребления жидкости возникают эпизоды гипернатриемии, которые могут прогрессировать в коматозные состояния и судороги. Дети плохо растут и прибавляют в весе, у них часто бывает рвота при приеме пищи, отсутствие аппетита, наблюдаются гипотонические состояния, запоры, задержка психического развития. Явная гипертоническая дегидратация возникает только в случаях отсутствия доступа к жидкости.
Физикальное обследование
При осмотре могут быть обнаружены симптомы дегидратации: сухость кожи и слизистых. Систолическое АД нормальное или немного пониженное, диастолическое АД повышено.
Лабораторные исследования
По данным общего анализа мочи – она обесцвечена, не содержит никаких патологических элементов, с низкой относительной плотностью (1,000-1,005).
Для определения концентрационной способности почек проводится проба по Зимницкому. В случае, если в какой-либо порции удельный вес мочи выше 1,010, то диагноз НД может быть исключен, однако следует помнить, что присутствие в моче сахара и белка повышает удельный вес мочи.
Гиперосмоляльность плазмы – более 300 мосмоль/кг. В норме осмоляльность плазмы составляет 280-290 мосмоль/кг.
Гипоосмоляльность мочи (менее 300 мосмоль/кг).
Гипернатриемия (более 155 мэкв/л).
При центральной форме НД отмечается снижение уровня вазопрессина в сыворотке крови, а при нефрогенной форме – в норме или несколько повышен.
Дегидратационный тест (проба с сухоедением). Протокол дегидратационного теста по G.I. Robertson (2001).
Фаза дегидратации:
- взять кровь на осмоляльность и натрий (1)
- собрать мочу для определения объема и осмоляльности (2)
- измерить вес пациента (3)
- контроль АД и пульса (4)
В дальнейшем через равные промежутки времени в зависимости от состояния пациента через 1 или 2 часа повторять пункты 1-4.
Пациенту не разрешается пить, желательно также ограничение пищи, по крайней мере, в течение первых 8 часов проведения пробы; При кормлении пища не должна содержать много воды и легкоусвояемые углеводы; предпочтительны вареные яйца, зерновой хлеб, нежирные сорта мяса, рыбы.
Проба прекращается при:
- потере более 5% массы тела
- невыносимой жажде
- объективно тяжелом состоянии пациента
- повышение натрия и осмоляльности крови выше границ нормы.
Тест с десмопрессином. Тест проводится сразу после окончания дегидратационного теста, когда достигнут максимум возможности секреции/действия эндогенного вазопрессина. Пациенту дается 0,1 мг таблетированного десмопрессина под язык до полного рассасывания или 10 мкг интраназально в виде спрея. Осмоляльность мочи измеряется до приема десмопрессина и через 2 и 4 часа после. В ходе теста пациенту разрешается пить, но не более 1,5 кратного объема мочи выделенной, на дегидратационном тесте.
Интерпретация результатов теста с десмопрессином: В норме или при первичной полидипсии происходит концентрирование мочи выше 600-700 мосмоль/кг, осмоляльность крови и натрий остаются в пределах нормальных значений, самочувствие существенно не меняется. Десмопрессин практически не увеличивает осмоляльность мочи, так как уже достигнут максимальный уровень ее концентрации.
При центральном НД осмоляльность мочи в ходе дегидратации не превышает осмоляльность крови и остается на уровне менее 300 мосмоль/кг, осмоляльность крови и натрий повышаются, отмечаются выраженная жажда, сухость слизистых, повышение или понижение АД, тахикардия. При введении десмопрессина осмоляльность мочи повышается более чем на 50%. При нефрогенном НД осмоляльность крови и натрий повышаются, осмоляльность мочи менее 300 мосмоль/кг как и при центральном НД, но после использования десмопрессина осмоляльность мочи практически не повышается (прирост до 50%).
Инструментальные исследования
Центральный НД считается маркером патологии гипоталамо-гипофизарной области. МРТ головного мозга является методом выбора при диагностике заболеваний гипоталамо-гипофизарной области. При центральном НД этот метод обладает рядом преимуществ по сравнению с КТ и другими методами визуализации [3].
МРТ головного мозга назначается для выявления причин центрального НД (опухоли, инфильтративные заболевания, гранулематозные заболевания гипоталамуса и гипофиза и т.д. При нефрогенном несахарном диабете: динамические тесты состояния функции почек и УЗИ почек. При отсутствии патологических изменений по данным МРТ рекомендуется проведение этого исследования в динамике, так как нередки случаи, когда центральный НД появляется за несколько лет до обнаружения опухоли
Немедикаментозное лечение:
При центральном НД с нормальной функции центра жажды – свободный питьевой режим, диета обычная. При наличии нарушений функции центра жажды: – фиксированный прием жидкости. При нефрогенном НД – ограничение соли, употребление продуктов, богатых калием.
14.2. Медикаментозное лечение:
Минирин, таблетки по 100, 200 мкг
Минирин, лиофилизат пероральный 60, 120, 240 мкг
Пресайнекс, спрей для назального применения дозированный 10мкг/доза






