Бешенство — острое инфекционное заболевание человека и животных, характеризующееся поражением центральной нервной системы.
Заражение бешенством происходит от больных животных — собак, лисиц и волков. Для человека наиболее опасны собаки, которые чаще других животных болеют бешенством (до 80 % всех регистрируемых случаев). В России сотни людей, пострадавших от собачьих зубов и когтей, ежегодно обращаются к врачам. Каждому необходимо знать, как защищаться от укусов собак (см. разд. 2.7).
У собак признаками бешенства являются беспокойное поведение, склонность к нападению на людей, подавленность, появление параличей, водобоязнь. Укус больного животного может вызвать заражение человека еще до появления признаков бешенства у самого животного. Поэтому любой укус должен считаться подозрительным в отношении заражения бешенством.
Однако не всякий укус бешеным животным человека ведет к его заражению. Это зависит от числа укусов, их расположения (на открытых частях тела или через одежду), количества внесенного при укусе вируса. Наиболее опасны укусы в голову и кисти рук.
Животное, подозрительное на заболевание бешенством, должно быть изолировано и находиться под наблюдением. При уничтожении его голову следует послать на исследование в ветеринарную лечебницу.
Первая медицинская помощь. Место укуса промыть мыльным раствором или раствором перекиси водорода. Не следует торопиться с остановкой кровотечения, если оно не артериальное; затем на рану надо наложить повязку, после чего пострадавшего направляют в медицинское учреждение для проведения прививок. Прививки необходимо делать при всяком укусе человека животным, даже если укус сделан через одежду.
Орнитозы — острые инфекционные заболевания, поражающие некоторые виды птиц и передающиеся человеку. Среди орнитозов наиболее изученной формой является болезнь попугаев — пситтакоз.
В естественных условиях орнитозом болеют многие птицы: домашние (утки, куры, индюшки), комнатные (попугаи, канарейки, чижи, щеглы) и дикие (голуби, цапли, фазаны). У человека при контакте с больной птицей возникает заболевание, характеризующееся острым началом: общая разбитость, головные боли, бессонница и высокая температура. Лихорадка может длиться до 20 дней. Характерно специфическое поражение легких (пситтакоз-ное воспаление легких).
Ядовитые животные - такие, в теле которых постоянно или временно присутствуют яды, способные при введении в организм человека даже в малых дозах вызвать болезненные расстройства, а иногда привести к смерти. Всех ядовитых животных условно делят на две группы: активно ядовитые и пассивно ядовитые.
Активно ядовитые животные имеют особые органы, вырабатывающие яд. У беспозвоночных ядовитых животных (гидры, актинии, медузы) имеются стрекательные клетки, в протоплазме которых заложена капсула, наполненная ядовитой жидкостью. Кожные одно-
клеточные железы с колющими хрупкими волосками имеются у некоторых видов гусениц («жгучие» гусеницы, например гусеница-златогузка). Многоклеточные кожные железы имеют членистоногие (скорпионы, жалящие перепончатокрылые — пчелы, осы, шмели) и позвоночные (некоторые рыбы). У членистоногих ядовитые железы связаны с жалом, а у рыб — с шипами на плавниках и жаберных крышках.
У многих представителей фауны ядовитые железы связаны с ротовой частью: из беспозвоночных — у многоножек (сколопендр), пауков, клещей, некоторых двукрылых, клопов, а из позвоночных — у змей.
Из ядовитых змей, распространенных на территории России, особенно опасны различные виды гадюк, а также очковая змея или кобра, из гремучих змей — щитомордник.
Укусы ядовитых змей (очковая змея, кобра, гадюка, гюрза и др.) очень опасны для жизни. После укуса сразу же появляются жгучая боль, краснота, кровоподтек. Быстро развивается отек и по ходу лимфатических сосудов вскоре появляются красные полосы (лимфангит). Одновременно с этим развиваются общие симптомы отравления: сухость во рту, жажда, рвота, понос, сонливость, судороги, расстройство речи и глотания, иногда двигательные параличи (при укусе кобры). Смерть чаще наступает вследствие остановки дыхания.
Порядок оказания первой медицинской помощи:
1. Переместить пострадавшего подальше от змеи, не подвергая себя опасности быть укушенным.
2. Убедить пострадавшего соблюдать спокойствие, чтобы замедлить всасывание яда.
3. Закапать 5-6 капель сосудосуживающих капель в нос и в ранку от укуса (галазолин, санорин, нафтизин и др.).
4. Для удаления яда из раны можно применить кровоотсосную банку.
5. Дать 1-2 таблетки димедрола или супрастина (тавегила, пипольфена).
6. Обеспечить пострадавшему обильное питье.
7. Тщательно наблюдать за пострадавшим до прибытия врача (контроль — наличие дыхания, пульса, сознания).
8. Как можно быстрее в течение 4 ч после укуса доставить пострадавшего в медицинское учреждение, так как укушенный должен получить соответствующее противоядие.
Внимание! Недопустимо:
• накладывать жгут, так как прекращение кровообращения в конечности может привести к гибели тканей;
• делать разрезы и высасывать яд: это может сильно повредить нервы и кровеносные сосуды, кроме того, отсасывая яд ртом, можно занести в рану опасные бактерии.
Укусы пчел. Опасность представляют множественные укусы пчел, укусы при индивидуальной повышенной чувствительности к пчелиному яду, укусы в голову, кровеносные сосуды и в полость рта.
Симптомы. Жгучая боль и быстро нарастающий отек тканей в области укуса, слабость, головная боль, тошнота, рвота. При множественных укусах, особенно у детей, и при повышенной чувствительности больного к пчелиному яду возможны потеря сознания, нарушение дыхания и сердечной деятельности, а укус в полость рта опасен возникновением отека гортани и удушьем.
Первая медицинская помощь. Необходимо быстро удалить жало, если оно осталось в месте укуса и тут же его уничтожить, протереть место укуса куском ваты, смоченным нашатырным или винным спиртом, водкой, раствором перекиси водорода или марганцевокис-лого калия. Затем к месту укуса нужно приложить холодный компресс, дать пострадавшему выпить горячего чая.
ИНОРОДНЫЕ ТЕЛА
Инородные тела в мягких тканях довольно часто встречаются при производственных и, особенно, бытовых повреждениях (занозы, иголки, гвозди, кусочки стекла). Опасность заключается в том, что вместе с инородными телами в ткани внедряются микробы, которые вызывают воспалительный процесс.
Симптомы. Инородное тело может хотя бы частично выступать над поверхностью кожи. Если больной получил повреждение в виде колотой (игла, гвоздь) или колото-резаной раны (стекло), всегда возможно попадание ранящего тела или части его в глубину тканей. Такое инородное тело может мало беспокоить больного или вызывать боли лишь при надавливании на него. Вскоре появляются отек, припухлость и другие признаки воспалительного процесса.
Первая медицинская помощь. Не следует пытаться удалить иглу, гвоздь, стекло и особенно — занозу, даже в тех случаях, когда часть инородного тела выдается над поверхностью кожи и его легко извлечь. Хирургическая помощь предупредит возможный перелом инородного тела в глубине тканей, что особенно легко может произойти при извлечении щепки или занозы. Такое неудачное, неполное извлечение инородного тела затруднит последующую медицинскую помощь.
Инородные тела в глотке и пищеводе. Очень часто попадают и задерживаются в глотке и пищеводе рыбьи и мясные кости, а у детей — монеты, пуговицы, орехи и другие мелкие предметы.
Симптомы. Загрудинные боли и боли в области шеи, особенно при глотании.
Первая медицинская помощь. Попытки вызвать прохождение инородного тела по пищеводу в желудок съеданием корок хлеба, каши, картофеля в большинстве случаев успеха не дают, поэтому — особенно при инородных телах большого размера и при болезненности глотания — лучше обратиться в медицинское учреждение.
Инородные тела в слуховом проходе. У взрослых, а особенно у детей, в наружный слуховой проход довольно часто попадают небольшие инородные тела (комочки ваты, горошины и т. п.). Еще более часты проникновения инородных тел в виде серных пробок, образующихся в слуховом проходе и при набухании (при попадании воды) вызывающих неприятные ощущения.
Симптомы. Инородное тело в наружном слуховом проходе, кроме некоторого ослабления слуха, других расстройств вначале может не давать.
Первая медицинская помощь. Не следует пытаться удалить инородное тело шпильками, спичками и какими-либо предметами. Такие попытки могут привести к проталкиванию
тела на еще большую глубину, что вызовет тяжелейшие осложнения. Необходимо обратиться в амбулаторию или поликлинику.
Инородные тела в глазу. Мелкие частицы металла и камня нередко попадают в глаз и вызывают его повреждение. Очень часто в конъюнктивальный мешок попадают мелкие соринки, песчинки, насекомые.
Симптомы. Возникает обильное отделение секрета глаза (слез) и непроизвольное смыкание век.
Первая медицинская помощь. Совершенно недопустимы всевозможные домашние меры извлечения инородных тел. Такие больные нуждаются в немедленной специальной медицинской помощи.
Инородные тела в дыхательных путях. В дыхательные пути нередко попадают булавки, кнопки, мелкие гвозди и другие предметы, которые берут в рот в процессе какой-либо деятельности. Еще более часто в дыхательные пути детей проникают мелкие предметы при игре с ними (семена подсолнуха, скорлупки орехов, монеты и др.).
Симптомы. Если взрослый обычно сам жалуется на попадание инородного тела в дыхательные пути, то ребенок нередко объяснить ничего не может. Затруднение дыхания и приступ кашля у взрослого свидетельствуют о попадании и нахождении инородного тела в дыхательных путях. При внезапном приступе удушья и кашля у ребенка, находящегося без надзора, окружающие всегда должны предположить возможность попадания инородного тела в дыхательные пути. Помощь зависит от причины и выраженности обструкции (закупорки) дыхательных путей, а также от уровня сознания, адекватности газообмена.
Если есть подозрение на обструкцию и больной в сознании, следует спросить, не чувствует ли он, что задыхается. Немедленное вмешательство не показано при частичной обструкции дыхательных путей, когда сохраняются нормальный цвет кожи и способность кашлять, даже если между приступами кашля слышны хрипы.
При неполной обструкции дыхательных путей с нарушением дыхания (слабость, неэффективный кашель, свистящие хрипы на вдохе, нарастающее затруднение дыхания и, нередко — цианоз) активное вмешательство иногда показано.
При полной обструкции дыхательных путей (больной не способен говорить, дышать или кашлять и часто хватается за горло) необходимо срочное вмешательство.
Для устранения обструкции дыхательных путей у взрослых применяют прием Гейм-лиха. Цель этого приема - резко вытолкнуть из легких достаточное количество воздуха, вызвав искусственный кашель достаточной интенсивности, чтобы удалить инородное тело. Необходимо помнить о следующих аспектах этой процедуры:
• подойти к стоящему или сидящему больному сзади, обхватить его руками вокруг талии, надавить на живот и произвести резкий толчок вверх. Нужно убедиться, что толчок выполняется в надлежащей анатомической точке (по средней линии живота между пупком и мечевидным отростком), чтобы свести к минимуму вероятность внутренних повреждений;
• каждый толчок должен быть выполнен как самостоятельный прием, с твердым намерением устранить обструкцию одним движением.
В случае предполагаемой обструкции у взрослого, находящегося без сознания, уместна попытка пальцевого удаления инородного тела. Реаниматор пальцами одной руки открывает рот больного и вводит указательный палец другой руки вдоль внутренней поверхности щеки глубоко в глотку, к корню языка. Согнув указательный палец в дистальной фаланге, реаниматор пытается с помощью этого «крючка» сместить и удалить предмет, вызывающий обструкцию. Необходима особая осторожность, чтобы не протолкнуть инородное тело глубже в дыхательные пути.
Последовательность реанимационных мероприятий:
• если есть веские основания предполагать обструкцию дыхательных путей инородным телом, то попытку пальцевого удаления предпринимают в первую очередь;
• если обструкции дыхательных путей нет, то реанимацию начинают с искусственной вентиляции легких (ИВЛ).
У взрослого, находящегося в сознании и начавшего внезапно задыхаться, наличие обструкции обычно не вызывает сомнений. Самая частая причина обструкции дыхательных путей у человека, находящегося в бессознательном состоянии, — западение языка или неправильное положение головы реанимируемого.
При обструкции инородным телом рекомендуют:
• выполнить прием Геймлиха (при необходимости повторить до 5 раз);
• открыть рот реанимируемого и попытаться произвести пальцевое удаление инородного тела;
• вновь попытаться провести искусственное дыхание;
• повторять описанный выше цикл мероприятий необходимое число раз, пока инородное тело не будет удалено.
Обструкция дыхательных путей у детей. Подавляющее большинство смертей вследствие аспирации инородного тела приходится на возраст до 5 лет.
Начальная тактика при обструкции дыхательных путей инородным телом одинакова у детей и у взрослых:
• если ребенок без сознания и не дышит — нужно попытаться освободить дыхательные пути;
• если ребенок в сознании — успокоить его и уговорить не сдерживать кашель; активные вмешательства предпринимаются, только когда кашель становится слабым или ребенок теряет сознание;
• как можно быстрее вызвать реанимационную бригаду. Помощь грудным детям:
• нанести 5 ударов по спине (держа ребенка животом вниз);
• перевернуть ребенка и произвести 5 толчков в грудную клетку (на уровне нижней трети грудины — на один палец ниже сосков), аккуратно поддерживая его в положении на спине (голова ребенка должна находиться ниже его туловища); использовать прием Геймлиха не рекомендуется из-за риска разрыва печени;
• если инородное тело видно, его извлекают; из-за риска усугубления обструкции пальцевое удаление инородного тела вслепую у новорожденных и грудных детей противопоказано;
23 Заказ № 84
• вновь попытаться открыть дыхательные пути (подняв подбородок и запрокинув
голову ребенка) и провести ИВЛ. Если легкие не вентилируются, еще раз изменить
положение головы и повторить попытку ИВЛ. В случае безуспешности всех этих
мероприятий повторить весь цикл сначала.
Для детей первых лет жизни. При обструкции дыхательных путей инородным телом у детей старше одного года последовательность и объем лечебных мероприятий те же, что у взрослых, за исключением пальцевого удаления инородного тела вслепую:
• выполнить прием Геймлиха (до 5 раз), находясь сзади сидящего или стоящего ребенка;
• продолжать серии из 5 толчков, пока обструкция инородным телом не будет устранена или пока ребенок не потеряет сознание;
• если ребенок без сознания, его кладут на спину, освобождают дыхательные пути и снова пытаются произвести ИВЛ (проверяя, поднимается ли при этом грудная клетка), затем изменяют положение головы ребенка (проверяя, приводит ли это к открытию дыхательных путей), после чего выполняют прием Геймлиха (5 толчков): если становится видно инородное тело, его удаляют; в противном случае весь этот цикл повторяют.
Причиной обструкции дыхательных путей у детей первых лет жизни может быть инфекция (например ложный круп). В этом случае тактика совершенно иная.
ДЕСМУРГИЯ
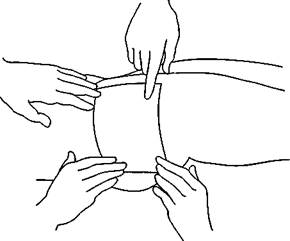
|
| а б Рис. 78. Клеевые повязки: a — клеоловая повязка; б — лейкопластырная наклейка |
Десмургия (от греч. desmos — повязка) — учение о наложении повязок. Повязкой называется специально закрепленный на теле перевязочный материал. Процесс наложения повязки называется перевязкой. Различают обыкновенные повязки — защищающие раны от внешних вредных воздействий, удерживающие перевязочный материал и лекарственные
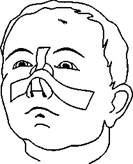
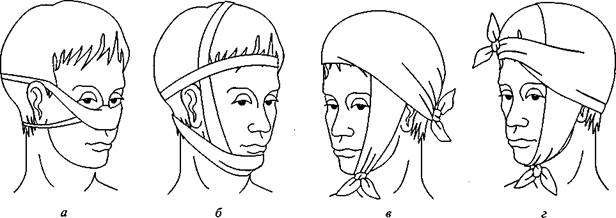
Рис. 79. Пращевидные повязки: a — на нос; 6 — на подбородок; в, г — на теменную и затылочную области
препараты; давящие повязки — создающие постоянное давление на какой-либо участок тела (применяются чаще для остановки кровотечения); иммобилизующие повязки — создающие неподвижность поврежденной части тела; окклюзионные повязки — герметично закрывающие полость тела; повязки с вытяжением — создающие постоянное вытяжение какого-либо участка тела; корригирующие повязки — исправляющие неправильное положение той или иной части тела.
Повязки бывают мягкие и твердые. Мягкие повязки накладывают с помощью марлевого бинта, эластичного бинта, сетчато-трубчатого бинта, хлопчатобумажной ткани. В жестких повязках используется твердый материал (дерево, металл) или материал, обладающий способностью затвердевать: гипс, специальные пластмассы, крахмал, клей. Из жестких чаще всего используют шинные повязки, а в стационарах в настоящее время часто применяют металлические элементы для создания иммобилизации при переломах конечностей.
В зависимости от того, как фиксируется перевязочный материал к телу, различают клеевые, пращевидные, косыночные (рис. 78-80) и контурные повязки. Контурные повязки выкраивают из куска материи по профилю закрываемой части тела. Закрепляют контурные повязки с помощью пришитых тесемок. Например, к контурным повязкам относят бандаж и суспензорий, сшитые по размерам больного.
Для оказания первой помощи очень удобны готовые бинтовые повязки — так называемый индивидуальный перевязочный пакет (см. разд. 2.2).
Правила бинтования. В момент наложения повязки больному нужно придать наиболее удобное положение, при котором боль не усиливается. Бинтовать следует двумя руками. Во время наложения повязки бинт необходимо развертывать слева направо, головка бинта будет при этом как бы скатываться с туров бинта. Каждый последующий тур должен закрывать 1/2-1/3 ширины предыдущего. Бинтовать надо по плану, пользуясь какой-либо типовой повязкой.
Наложенная повязка не должна вызывать нарушения кровообращения в конечности, которое проявляется побледнением конечности ниже повязки, появлением цианоза конеч-
|
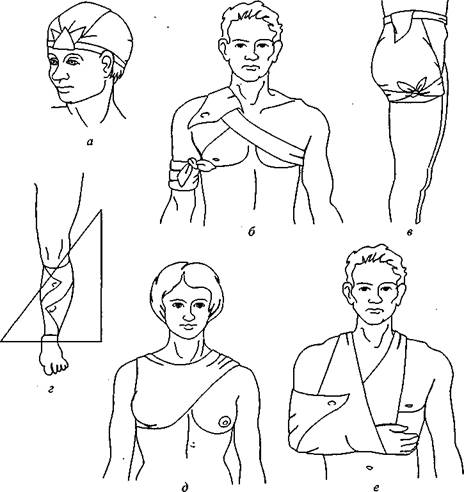
Рис. 80. Косыночные повязки:
a — на голову; б — на плечевой сустав (из двух косынок); в — на тазобедренный сустав (из двух косынок); г — на голень; д — на область молочной железы; е — для поддерживания предплечья и кисти
ности, чувством онемения или пульсирующей боли. Такую повязку надо немедленно исправить или наложить новую.
К основным типам бинтовых повязок относятся: круговая, спиральная, восьмиобраз-ная, возвращающаяся (рис. 81). Широко используются сетчато-трубчатые повязки — с использованием бинтов эластичных сетчато-трубчатых медицинских, предназначенных для фиксации медицинских повязок на любом участке тела.
Повязки на голову. Для закрытия волосистой части головы (рис. 82, а, б) наиболее часто применяют простую и надежную бинтовую повязку «чепец». Кусок узкого бинта длиной в 1 м накладывают на теменную область средней его частью. Концы бинта впереди ушных раковин опускают вниз, их удерживает в натянутом состоянии сам больной или помощник; после наложения повязки этот бинт используют как укрепляющую завязку. Вокруг головы через лобную и затылочную области накладывают два круговых тура; доведя третий
Рис. 81. Типы бинтовых повязок:
а — спиральная с приемом «перегиб»; б — спиральная с перегибами на предплечье;
в — колосовидная на плечевой сустав; г — возвращающаяся на кисть; д — расходящаяся на коленный сустав;
е — сходящаяся на локтевой сустав; ж — восьмиобразная на голеностопный сустав.
Цифрами обозначен порядок накладывания туров бинта

ж з
Рис. 82. Повязки на голову:
a — «чепец»; 6 — повязка-шапочка; в — на один глаз; г — на оба глаза; д — на ухо и затылочную область;
е — на затылочную область и шею; ж — повязка-«уздечка»; з — наложение сетчатого бинта на голову.
Цифрами обозначен порядок накладывания туров бинта
тур до бинта-завязки, основной бинт обводят вокруг него, после чего бинт ведут через затылочную область к противоположному концу завязки. Здесь вновь бинт обводят вокруг завязки и накладывают на лобно-теменную область с таким расчетом, чтобы на 2/3 закрыть круговой бинт; перекидывая бинт каждый раз через завязку по направлению к темени, постепенно закрывают весь свод черепа; конец бинта привязывают к одной из завязок, после чего под подбородком с некоторым натяжением связывают концы бинта-завязки.
Повязка на глаз (рис. 82, в, г). Первый круговой тур проходит через лобно-затылочную область. Второй тур в затылочной области опускают ближе к шее и выводят под ухом на лицо — через область глаза на лоб. Третий тур — круговой, закрепляющий. Следующий тур вновь косой: с затылочной области бинт проводят над ухом, над глазом, на лоб и т. д. Каждый косой тур постепенно смещается вверх и полностью закрывает область глаза; повязку заканчивают круговым туром. Техника наложения повязок на левый и правый глаз отличается: при бинтовании правого глаза бинт накладывают слева направо, как при всех повязках, а при бинтовании левого — справа налево.
Повязка на область уха (рис. 82, д). Удобна так называемая неаполитанская повязка. Начинают ее круговым туром через лобно-затылочную область. Последующие туры на больной стороне постепенно опускают все ниже. Повязку закрепляют несколькими круговыми турами.
Повязка на затылочную область и шею (рис. 82, д, ё). Накладывают восьмиобразную повязку, начав двумя круговыми турами вокруг головы; затем над левым ухом спускают на затылочную область и под правым углом нижней челюсти выводят на переднюю поверхность шеи, из-под левого угла нижней челюсти вверх через затылочную область над правым ухом и на лоб и т. д. Постепенно смещая место перекреста косых туров бинта, закрывают всю затылочную область. При необходимости закрыть шею к восьмиобразным турам периодически добавляют несколько круговых туров вокруг шеи.
Повязка на нижнюю челюсть (рис. 82, ж). Применяется повязка, называемая «уздечкой». Закрепив бинт круговым туром через лобно-затылочную область, второй тур через затылочную область направляют косо вниз на противоположную сторону и проводят под углом нижней челюсти, переходя в вертикальные туры впереди ушей, закрывая височные, теменную и подбородочную области. Закрепив нижнюю челюсть, следующий тур ведут из-под челюсти (по другой стороне) косо через затылочную область, переходя в горизонтальные туры через лоб и затылок. Для полного закрытия нижней челюсти следующий тур вновь ведут через затылочную область косо вниз на противоположную боковую поверхность шеи, накладывают на нижнюю челюсть и другую половину шеи. Наложив несколько таких горизонтальных туров, бинт переводят на нижнюю поверхность подбородка и накладывают несколько вертикальных туров через подбородочно-теменные области. Заканчивают повязку круговыми турами вокруг головы, для чего бинт проводят косо вверх вновь через затылочную область.
Сетчато-трубчатым эластичным бинтом перевязочный материал может быть надежно закреплен на любой части головы и лица (рис. 82, з).
Удобны и легко накладываются на нос, верхнюю губу, подбородок и свод черепа ко-сыночные, пращевидные и контурные повязки.
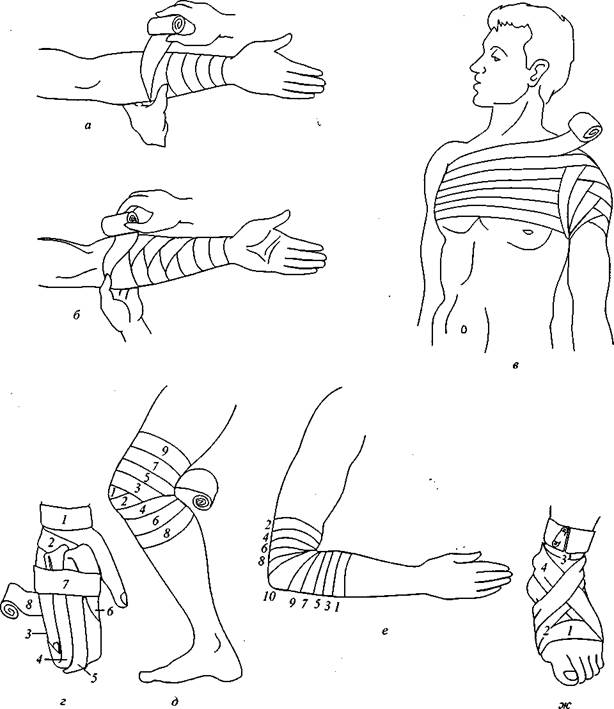
Повязки на верхнюю и нижнюю конечности. На кисть и область лучезапястного сустава обычно накладывают восьмиобразную (крестообразную) повязку (рис. 83, а). Чтобы закрыть обширную рану кисти и пальцев, применяют возвращающуюся повязку. Бинт закрепляют несколькими круговыми турами у запястья, затем ведут по тылу кисти к указательному пальцу, перекидывают через него и укрывают ладонную поверхность кисти. Несколькими возвращающимися турами закрывают всю кисть и 4 пальца, после чего закрепляют эти туры горизонтальными турами (спиральная повязка), начиная с оснований пальцев и заканчивая на запястье.
Повязки на один палец кисти — указательный, средний, безымянный, мизинец (рис. 83, б, в) — начинают с укрепления бинта несколькими турами у лучезапястного суста-
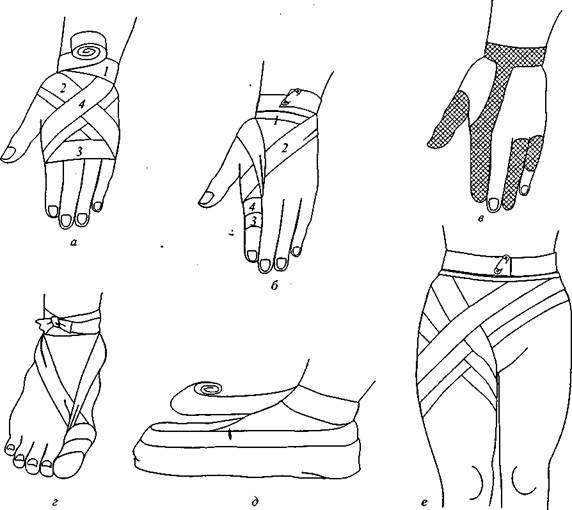
Рис. 83. Повязки на верхнюю и нижнюю конечности:
а — на кисть и лучезапястный сустав; б — на II палец руки; в — сетчато-трубчатые повязки на пальцы
кисти; г — на I палец стопы; д — на всю стопу; е — комбинированная на бедро, ягодицу и живот.
Цифрами обозначен порядок накладывания туров бинта
ва, затем бинт проводят по тылу кисти до конца пальца, который закрывают спиральной восходящей повязкой до основания. Закрыв весь палец, бинт выводят через межпальцевой промежуток на тыл кисти и фиксируют несколькими турами вокруг предплечья; на большой палец кисти накладывают восьмиобразную (колосовидную) повязку.
Предплечье лучше всего закрывать спиральной повязкой (см. рис. 81, а). Область локтевого сустава также может быть закрыта спиральной повязкой. Руку в локтевом суставе несколько сгибают. Бинтование начинают с наложения закрепляющих круговых туров на предплечье около сустава и постепенно переходят на локоть и плечо, где и заканчивают повязку несколькими круговыми турами. При необходимости зафиксировать локтевой сустав в согнутом положении накладывают сходящуюся черепашью повязку — разновидность восьмиобразной.
Повязка на область плечевого сустава (см. рис. 81, в) выполняется следующим образом. На плечо, ближе к подмышечной впадине, накладывают 3-4круговых тура. Пятый тур из подмышечной впадины проводят несколько косо вверх, по наружной поверхности плеча на спину и далее — вокруг груди, до начала данного тура. Шестой тур проводят вокруг плеча, несколько прикрывая начало предыдущего тура, через подмышечную впадину выводят на переднюю поверхность и далее косо вверх через сустав на спину и т. д. Накладывают столько туров, сколько требуется, чтобы полностью закрыть область плечевого сустава.
На стопе (рис. 83, г) отдельно бинтуют только один палец. Повязку начинают с укрепления бинта у лодыжек, далее бинт проводят по тыльной стороне стопы до конца пальца. Этот тур закрывают спиральной восходящей повязкой до основания пальца. Далее бинт через межпальцевой промежуток выводят на тыльную сторону стопы и фиксируют вокруг голени.
Вся стопа может быть закрыта при помощи очень простой повязки (рис. 83, д). Закрепив бинт вокруг голени, обертывают стопу несколькими циркулярными (без натяжения) продольными турами от пятки к пальцам, закрывая боковые поверхности стопы. Затем, начиная от пальцев, на стопу накладывают спиральную восходящую повязку, которую заканчивают на голени.
На коленный сустав (см. рис. 81, д) лучше всего накладывать расходящуюся черепашью повязку.
Повязки на нижнюю половину живота и на верхнюю треть бедра (рис. 83, е). На живот, над верхними остями подвздошных костей, накладывают несколько круговых туров. Если повязка фиксируется к правому бедру, то направление круговых туров слева направо, если к левому — справа налево. Последний круговой тур с поясничной области переводят в косой, направляют вниз, проводят над крестцом, ягодицей, вертелом бедра и выводят на переднюю поверхность бедра. Далее бинт накладывают косо вниз на переднюю и медиальную поверхности бедра, обводят его сзади бедра и через переднюю поверхность бедра ведут косо вверх, к лонному сочленению и далее — тотчас выше подвздошной кости вокруг поясницы. Следующие туры повторяют ход первого косого тура, но с некоторым смещением вверх. Сочетая попеременно спиральные и колосовидные повязки, удается создать очень прочную повязку на бедро, ягодицы, на область паха и нижнюю часть живота.
Повязка на грудную клетку. Наложение спиральной повязки (рис. 84, а): отрезают кусок бинта длиной 1,5 м и перекидывают серединой через надплечье. На грудную клетку
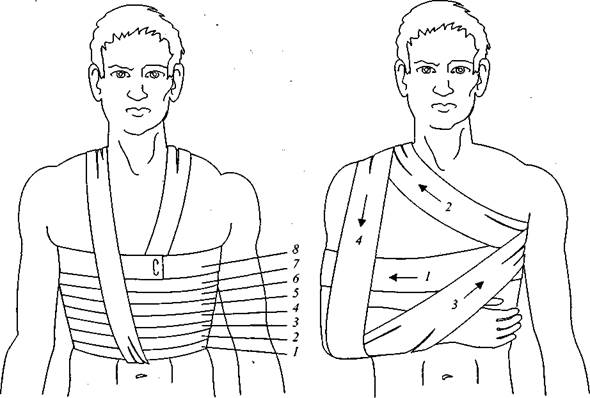
а б
Рис. 84. Повязки на грудную клетку: a — спиральная повязка; б — повязка Дезо; цифрами обозначен порядок накладывания туров бинта
поверх висящего бинта накладывают спиральную повязку — снизу вверх, до подмышечных впадин. Свободно висящие концы бинта-завязки поднимают вверх и связывают над другим надплечьем. Бинт-завязка хорошо фиксирует спиральную повязку, делает ее неподвижной.
Повязка Дезо (рис. 84, б) применяется при оказании первой помощи в случаях перелома плеча, ключицы, а также после вправления вывиха в плечевом суставе. Перед наложением повязки руку сгибают под прямым углом в локтевом суставе, в подмышечную впадину закладывают валик из ваты. Несколькими круговыми турами плечо фиксируют к грудной клетке. Направление туров — от здоровой половины по передней поверхности грудной клетки к бинтуемому плечу. Следующий тур бинта ведут через подмышечную впадину здоровой стороны по передней поверхности грудной клетки через надплечье больной стороны, сзади бинт круто опускают вниз под предплечье и, охватывая предплечье снизу, проводят в подмышечную впадину здоровой стороны. Сзади бинт проводят поперек больного над-плечья, перекидывают через него и опускают круто вниз впереди плеча под локоть и далее по спине косо вверх; через подмышечную впадину здоровой стороны его выводят на переднюю поверхность грудное клетки. В дальнейшем косые туры (2-й, 3-й, 4-й) повторяют несколько раз, до полной фиксации плечевого пояса. Следует отметить, что в повязке Дезо туры бинта никогда не перекидывают через здоровое надплечье, а косые туры бинта на перед-
ней и задней поверхностях грудной клетки образуют правильные треугольники с вершиной в подмышечной впадине здоровой стороны.
Легко накладываются повязки на грудную клетку с помощью сетчато-трубчатых бинтов. Благодаря своим эластическим качествам трубчатые бинты хорошо удерживают перевязочный материал и не затрудняют дыхание.
6.14. ПРИНЦИПЫ И МЕТОДЫ РЕАНИМАЦИИ
Клиническая реаниматология (от лат. re — вновь, anima — жизнь) тесно связана с физиологией, патологической анатомией, хирургией, терапией и другими медицинскими специальностями. Ее задача — изучение механизмов тех процессов, которые происходят в организме при умирании, при развитии терминального состояния.
Установлено, что организм человека продолжает жить некоторое время и после остановки дыхания и сердечной деятельности, однако при этом прекращается поступление к клеткам кислорода, без которого невозможно существование живого организма. Различные ткани по-разному реагируют на отсутствие поступления к ним крови и кислорода, и гибель их происходит не в одно и то же время. Своевременное восстановление кровообращения и дыхания при помощи комплекса мероприятий, называемых реанимацией, может вывести больного из терминального состояния.
Терминальные состояния могут быть следствием различных причин: шока, инфаркта миокарда, массивной кровопотери, закупорки дыхательных путей или асфиксии, электротравмы, утопления, заваливания землей и т. д. В терминальном состоянии выделяют три фазы, или стадии: предагональное состояние; агония; клиническая смерть.
В предагональном состоянии сознание больного еще сохраняется, но оно спутано. Артериальное давление падает до нуля, пульс резко учащается и становится нитевидным, дыхание поверхностное, затрудненное, кожные покровы бледные.
Во время агонии артериальное давление и пульс не определяются, глазные рефлексы (роговичный; реакция зрачка на свет) исчезают, дыхание приобретает характер заглатывания воздуха.
Клиническая смерть — кратковременная переходная стадия между жизнью и смертью продолжительностью 3-6 мин. Дыхание и сердечная деятельность отсутствуют, зрачки расширены, кожные покровы холодные, рефлексов нет. В этот короткий период еще возможно восстановление жизненных функций при помощи реанимации. В более поздние сроки наступают необратимые изменения в тканях, и клиническая смерть переходит в биологическую, истинную. Клиническая смерть отличается от биологической отсутствием трупных пятен и окоченения.
При терминальном состоянии — независимо от его причины — в организме происходят общие изменения, без уяснения которых невозможно понять сущность и смысл методов реанимации. Эти изменения затрагивают все органы и системы организма (мозг, сердце, обмен веществ и т. д.) и возникают в одних органах раньше, в других — позже. Учитывая, что органы продолжают жить некоторое время даже после остановки дыхания и сердца, при своевременной реанимации удается добиться оживления больного.
Наиболее чувствительна к гипоксии (низкое содержание кислорода в крови и тканях) кора головного мозга, поэтому при терминальных состояниях раньше всего выключаются функции высшего отдела центральной нервной системы — коры головного мозга: человек теряет сознание. Если продолжительность кислородного голодания превышает 3-4 мин, то восстановление деятельности этого отдела центральной нервной системы становится невозможным. Вслед за выключением коры возникают изменения и в подкорковых отделах мозга. В последнюю очередь погибает продолговатый мозг, в котором находятся автоматические центры дыхания и кровообращения. Наступает необратимая смерть мозга.
Нарастающая гипоксия и нарушение функций мозга в терминальном состоянии приводят к расстройству деятельности сердечно-сосудистой системы. В предагональном периоде резко падает насосная функция сердца и уменьшается количество выбрасываемой им крови — так называемый сердечный выброс. Уменьшение кровоснабжения органов и особенно мозга ускоряет развитие необратимых изменений. Благодаря наличию в сердце собственной системы автоматизма его сокращения могут продолжаться довольно длительное время. Однако эти сокращения малоэффективны: наполнение пульса падает, он становится нитевидным; артериальное давление резко снижается, а затем перестает определяться. В дальнейшем значительно нарушается ритм сокращений сердца, и сердечная деятельность прекращается.
В начальной фазе терминального состояния — предагонии — дыхание учащается и углубляется. В период агонии, наряду с падением артериального давления, дыхание становится неравномерным, поверхностным и, наконец, совсем прекращается — наступает терминальная пауза.
В терминальном состоянии в организме наблюдаются резкие сдвиги в обмене веществ. Они выражаются, прежде всего, в снижении окислительных процессов, что приводит к накоплению в организме органических кислот (молочной и пировиноградной) и углекислоты. В результате нарушается кислотно-щелочное равновесие организма. В норме реакция крови и тканей организма нейтральная. Затухание окислительных процессов в период терминального состояния сдвигает реакцию в кислую сторону — возникает ацидоз.
После выхода организма из состояния клинической смерти вначале восстанавливается деятельность сердца, затем самостоятельное дыхание, и лишь в дальнейшем, когда исчезнут резкие изменения в обмене веществ и кислотно-щелочном состоянии, может восстановиться функция мозга. Период восстановления функции коры головного мозга наиболее продолжителен. Даже после кратковременной гипоксии и клинической смерти (менее минуты) сознание может длительно отсутствовать.
Основные задачи реанимации больного в состоянии клинической смерти — борьба с гипоксией и стимуляция угасающих функций организма. По степени срочности реанимационные мероприятия можно подразделить на две группы: поддержание искусственного дыхания и искусственного кровообращения и проведение интенсивной терапии, направленной на восстановление самостоятельного кровообращения и дыхания, нормализацию функций центральной нервной системы, печени, почек, обмена веществ.
Реанимация при остановке дыхания. Необходимость в искусственном дыхании, или, правильнее, искусственной вентиляции легких, возникает при асфиксии в связи с заку-

Рис. 85. Освобождение полости рта и глотки от инородных тел, слизи и рвотных масс: a — ручным способом; б — с помощью отсоса-груши
поркой дыхательных путей инородными телами, при утоплении, поражении электрическим током, отравлении различными токсическими веществами или лекарственными препаратами, кровоизлиянии в мозг, травматическом шоке. Искусственное дыхание — единственный метод лечения всех состояний, когда самостоятельное дыхание больного не может обеспечить достаточного насыщения крови кислородом.
Острая недостаточность дыхания может возникнуть и вторично — вследствие нарушения кровообращения, например при остановке сердца.
Острая дыхательная недостаточность и ее крайняя степень — остановка дыхания — независимо от причины приводят к снижению содержания кислорода в организме (гипоксия) и чрезмерному накоплению в крови и тканях углекислого газа (гиперкапния). В результате гипоксии и гиперкапнии в организме развиваются тяжелые нарушения функций всех органов, которые можно устранить лишь при своевременно начатой реанимации — ИВЛ.
Существуют различные методы ИВЛ. Искусственное дыхание путем вдувания воздуха может быть осуществлено несколькими способами. Самый простой из них — ИВЛ по способу «рот ко рту» или «рот к носу». Имеются ручные аппараты для искусственного дыхания в виде упругого резинового мешка с маской.
Техника искусственной вентиляции легких «рот ко рту» или «рот к носу». Для проведения искусственного дыхания необходимо уложить больного на спину, расстегнуть стесняющую грудную клетку одежду и обеспечить свободную проходимость дыхательных путей. Если в полости рта или глотке имеется содержимое, его нужно быстро удалить пальцем, салфеткой, платком или при помощи любого отсоса (рис. 85).
Для освобождения дыхательных путей голову пострадавшего следует отвести назад. Нужно помнить, что чрезмерное отведение головы может привести к сужению дыхательных путей. Для более полного открытия дыхательных путей необходимо выдвинуть нижнюю челюсть вперед. Для предотвращения западения языка во время проведения искусственного дыхания следует удерживать голову в отведенном положении рукой, смещая нижнюю челюсть вперед.

|

|
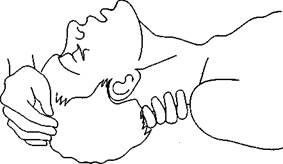
|
Рис. 86. Искусственная вентиляция легких методом «рот ко рту»: a — положение головы пострадавшего; б — вдувание воздуха через рот
При проведении дыхания «рот ко рту» голову пострадавшего удерживают в определенном положении (рис. 86).
|
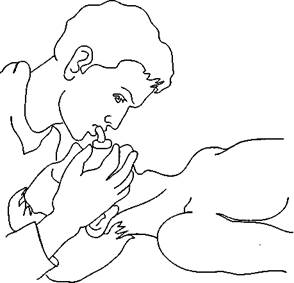
| Рис. 87. Схематическое изображение установленного воздуховода |
| Рис. 88. Искусственная вентиляция легких через воздуховод |
Проводящий реанимацию, сделав глубокий вдох и плотно прижав свой рот ко рту больного, вдувает в его легкие воздух. При этом рукой, находящейся у лба пострадавшего, необходимо зажать нос. Выдох осуществляется пассивно, за счет эластических сил грудной клетки. Число дыханий в минуту должно быть не менее 16-20. Вдувание надо проводить
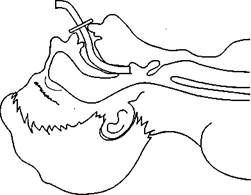
Рис. 89. Искусственная вентиляция легких методом «рот к носу»: а — положение головы пострадавшего; б — вдувание воздуха через нос
быстро и резко (у детей — менее резко), чтобы продолжительность вдоха была в 2 раза меньше времени выдоха.
Необходимо следить, чтобы выдыхаемый воздух не привел к чрезмерному растяжению желудка. В этом случае появляется опасность выделения пищевых масс из желудка и попадания их в бронхи. Разумеется, дыхание «рот ко рту» создает значительные гигиенические неудобства. Избежать непосредственного соприкосновения со ртом больного можно, вдувая воздух через марлевую салфетку, платок или любую другую неплотную материю. При данном методе вентиляции легких можно использовать воздуховоды (рис. 87, 88).
При использовании метода дыхания «рот к носу» вдувание воздуха производится через нос. При этом рот пострадавшего должен быть закрыт рукой, которой одновременно смещают челюсть кверху для предупреждения западения языка (рис. 89).
Искусственная вентиляция легких при помощи ручных респираторов. Вначале необходимо обеспечить проходимость дыхательных путей, как было описано ранее, и ввести воздуховод. На нос и рот больного плотно накладывают маску. Сжимая мешок, производят вдох (рис. 90). Выдох осуществляется через клапан мешка, при этом его продолжительность в 2 раза больше, чем продолжительность вдоха.
При всех способах ИВЛ необходимо оценивать ее эффективность по экскурсии грудной клетки. Ни в коем случае нельзя начинать искусственное дыхание, не освободив дыхательные пути пострадавшего от инородных тел или пищевых масс!
Длительная вентиляция легких при помощи перечисленных методов невозможна, она служит лишь для оказания первой помощи и помощи во время транспортировки. Поэтому, не прекращая реанимации — массажа сердца и искусственного дыхания, следует вызвать «скорую помощь» или перевезти больного в лечебное учреждение для оказания квалифицированной помощи.
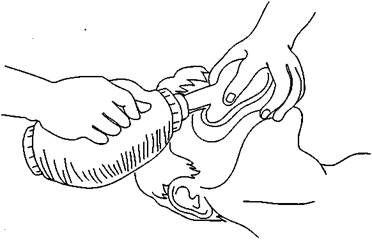
Рис. 90. Проведение искусственной вентиляции легких при помощи ручного мешка-респиратора
Реанимация при остановке кровообращения. Прекращение деятельности сердца может произойти под влиянием самых различных причин (при утоплении, удушении, отравлении газами, поражении электрическим током и молнией, кровоизлиянии в мозг, инфаркте миокарда и других заболеваниях сердца, тепловом ударе, кровопотере, прямом ударе в область сердца, ожогах, замерзании и др.) и в любой обстановке — в больнице, зубоврачебном кабинете, дома, на улице, на производстве. В любом из этих случаев в распоряжении лица, производящего реанимацию, имеется лишь 3-4 мин для постановки диагноза и восстановления кровоснабжения мозга. Различают два вида прекращения работы сердца: асистолию (истинная остановка сердца) и фибрилляцию (трепетание) желудочков, когда мышцы сердца сокращаются хаотично, некоординированно. Как в первом, так и во втором случае сердце перестает «качать» кровь и кровоток в сосудах прекращается.
Основными симптомами остановки сердца, которые позволяют быстро поставить диагноз, являются:
• потеря сознания;
• отсутствие пульса на сонных и бедренных артериях;
• отсутствие сердечных тонов;
• остановка дыхания;
• бледность или синюшность кожи и слизистых оболочек;
• расширенные зрачки, не суживающиеся под действием света;
• судороги, которые могут появиться в момент потери сознания и быть первым заметным окружающим симптомом остановки сердца.
Эти симптомы убедительно свидетельствуют об остановке кровообращения и о том, что нельзя терять ни секунды на дополнительное обследование (измерение артериального давления, определение частоты пульса) или поиски врача, а необходимо немедленно приступить к реанимации — массажу сердца и искусственному дыханию. Следует помнить о том, что массаж сердца всегда должен проводиться одновременно с искусственным дыханием, в результате которого циркулирующая кровь снабжается кислородом. В противном случае реанимация бессмысленна.
В настоящее время используют два вида массажа сердца — открытый (или прямой), который применяют лишь во время операций на органах грудной полости, и закрытый {наружный), проводимый через невскрытую грудную клетку.
Сердечно-легочная реанимация (СЛР) — комплекс основных и специализированных (медикаментозных и т. д.) мероприятий по оживлению организма. Выживаемость зависит от двух главных факторов:
• раннее распознавание остановки кровообращения;
• немедленное начало основных мероприятий. Последовательность выполнения основных мероприятий СЛР:
1. Оценить место происшествия с точки зрения безопасности для оказывающего помощь.
2. Констатировать отсутствие реакций на внешние раздражители (отсутствие сознания).
3. Убедиться в отсутствии внешнего дыхания и пульса на сонной артерии.
4. Правильно уложить реанимируемого на твердую ровную поверхность ниже уровня поясницы того, кто будет выполнять реанимацию.
5. Обеспечить проходимость верхних дыхательных путей.
6. В случае внезапной остановки сердца (при электротравме, утоплении и др.) нанести прекардиальный удар.
7. Проверить наличие самостоятельного дыхания и пульса.
8. Вызвать помощников и реанимационную бригаду.
9. Если самостоятельное дыхание отсутствует, начать ИВЛ — выполнить два полных выдоха «рот ко рту».
10. Проверить наличие пульса на сонной артерии (два пальца положить на сонную артерию).
11. Начать непрямой массаж сердца в сочетании с ИВЛ и продолжать их до прибытия реанимационной бригады.
Прекратить реанимационные мероприятия можно только по прибытию реанимационной бригады или когда появятся достоверные признаки биологической смерти. Исключения, когда имеет смысл продолжать СЛР:
• реанимация ребенка;
• гипотермия (когда констатировать смерть нельзя до проведения активного согревания);
• утопление (особенно в холодной воде);
• повторная остановка сердца после восстановления сердечной деятельности.
Техника наружного массажа сердца. Смысл наружного массажа состоит в ритмичном сжимании сердца между грудиной и позвоночником. При этом кровь изгоняется из левого желудочка в аорту и поступает, в частности, в головной мозг, а из правого желудочка— в легкие, где насыщается кислородом. После того, как давление на грудину прекращается, полости сердца вновь заполняются кровью (рис. 91).
Для проведения наружного массажа сердца больного укладывают на твердое основание (пол, земля). Массаж на матраце или мягкой поверхности проводить нельзя. Реаниматор
24 Заказ № 84
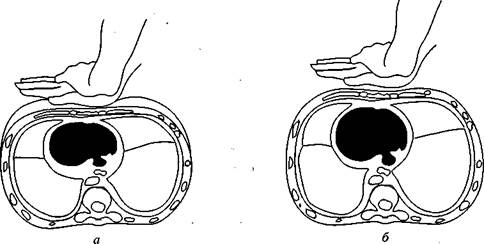
Рис. 91. Механизм наружного массажа сердца:
a — искусственная систола (сокращение сердца); б — диастола (расслабление сердца и заполнение желудочков кровью)
становится сбоку от больного и ладонями, наложенными одна на другую, надавливает на грудину с такой силой, чтобы прогнуть ее по направлению к позвоночнику на 4-5 см. Частота нажатий — 50-70 в минуту. Руки должны лежать на нижней трети грудины, на два пальца выше мечевидного отростка (рис. 92).
У детей массаж сердца следует проводить только одной рукой, а у детей грудного возраста — кончиками двух пальцев с частотой 100-120 надавливаний в минуту. Точка приложения пальцев у детей до 1 года — у нижнего конца грудины. При проведения массажа взрослым необходимо не только применять силу рук, но и надавливать всем корпусом. Такой массаж требует значительного физического напряжения и очень утомителен. Если реанимацию проводит один человек, то через каждые 15 сдавливаний грудины с интервалом в одну секунду он должен, прекратив массаж, произвести два сильных вдоха по методам «рот ко рту», «рот к носу» или специальным ручным респиратором. При участии в реанимации двух человек следует производить одно раздувание легких после каждых пяти сдавливаний грудины (рис. 93).
Эффективность массажа сердца оценивают по следующим признакам: 1) появление пульса на сонных, бедренных и лучевых артериях; 2) повышение артериального давления до 60-80 мм рт. ст.; 3) сужение зрачков и появление реакции их на свет; 4) исчезновение синюшной окраски и «мертвенной» бледности; 5) последующее восстановление самостоятельного дыхания.
Следует помнить, что грубое проведение наружного массажа сердца может привести к тяжелым осложнениям — переломам ребер с повреждением легких и сердца. При сильном давлении на мечевидный отросток грудины может произойти разрыв желудка и печени. Особую осторожность следует проявлять при проведении массажа у детей и пожилых людей.
Если через 30-40 мин от начала массажа сердца, искусственного дыхания и медикаментозной терапии сердечная деятельность не восстанавливается, зрачки остаются ши-

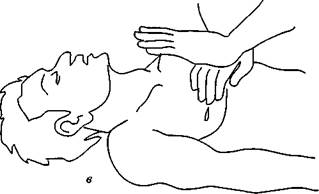
Рис. 92. Техника наружного массажа сердца: a — место расположения рук при проведении массажа сердца; б, в — правильное расположение рук при массаже
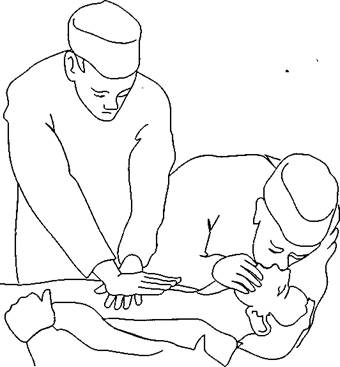
Рис. 93. Одновременное проведение искусственного дыхания и наружного массажа сердца
рокими, реакция на свет отсутствует, можно считать, что в организме наступили необратимые изменения и гибель мозга, и реанимацию целесообразно прекратить. При появлении явных признаков смерти реанимация может быть прекращена раньше.
При некоторых тяжелых заболеваниях и травматических повреждениях (злокачественные опухоли с метастазами, тяжелая травма черепа с размозжением головного мозга) реанимация не будет иметь смысла, и ее не следует начинать. В остальных случаях внезапной смерти всегда остается надежда на оживление больного, и для этого должны быть приняты все возможные меры.
Транспортировка больного с остановкой дыхания и сердечных сокращений может быть проведена лишь после восстановления сердечной деятельности и дыхания или в специализированной машине «скорой помощи», в которой можно продолжить реанимационные мероприятия.
Следует помнить, что проводить оживление нужно немедленно после прекращения дыхания и сердечной деятельности. Реанимацией в более поздние сроки (позже, чем через 5 мин) можно восстановить дыхание и сердечную деятельность, но нормальная деятельность головного мозга не возобновится.
Основные реанимационные мероприятия у детей. У новорожденных и грудных детей самые частые причины остановки кровообращения — синдром внезапной смерти новорожденных, легочные заболевания (пневмония, острый бронхоспазм), обструкция дыхательных путей, утопление, сепсис, неврологические заболевания.
У детей первых лет жизни (старше 1 года) основная причина остановки кровообращения — травмы, чаще всего в результате автомобильных аварий (особенно если не используются ремни безопасности), пешеходные травмы (когда ребенок выбегает на проезжую часть), велосипедные травмы (особенно травмы головы), утопление, ожоги и огнестрельные ранения.
У детей основные реанимационные мероприятия проводят примерно по той же схеме, что и у взрослых, однако есть некоторые особенности:
• Если реаниматор действует в одиночку, он проводит основные реанимационные мероприятия вплоть до приезда реанимационной бригады.
• При проведении ИВЛ у детей до 6 мес. реаниматор обхватывает ртом одновременно рот и нос ребенка. У детей старше 6 мес. дыхание производят «рот ко рту», а нос ребенка зажимают большим и указательным пальцами.
• Проходимость дыхательных путей обеспечивают, поднимая подбородок или выдвигая вперед нижнюю челюсть ребенка. Воздух вдувают медленно (в течение 1-1,5 секунд), в паузах реаниматор глубоко дышит, чтобы максимально повысить содержание кислорода и уменьшить концентрацию углекислого газа в выдыхаемом воздухе.
• При отсутствии самостоятельного дыхания у ребенка первых лет жизни самое важное реанимационное мероприятие — это ИВЛ. Необходима осторожность в отношении давления и объема каждой порции воздуха (эти показатели значительно варьируют в зависимости от возраста ребенка и сопротивления дыхательных путей). Объем каждого вдувания считают адекватным, если он вызывает спокойный подъем грудной клетки. Темп ИВЛ для детей первых лет жизни — 20 дыхательных движений в 1 мин.
Выявление обструкции дыхательных путей. Если при ИВЛ грудная клетка не поднимается, это указывает на необходимость большего дыхательного объема (или большего давления) либо на обструкцию дыхательных путей. Поскольку самая частая причина обструкции — неполное открытие дыхательных путей, следует осторожно изменить положение головы реанимируемого (если нет оснований подозревать травму шейного отдела позвоночника), а затем вновь попытаться провести ИВЛ.
Оценка кровообращения. Проверять пульс у детей младше одного года рекомендуется на плечевой артерии, а у детей старше одного года — на сонной артерии.
Непрямой массаж сердца. Грудным детям надавливают средним и безымянным пальцами на нижнюю треть грудины (приблизительно на толщину одного пальца ниже уровня сосков); другую руку реаниматор использует для поддержания головы ребенка в положении, обеспечивающем проходимость дыхательных путей. Глубина вдавливания грудины — от 1,5 до 2,5 см, частота надавливаний — 100 раз в минуту.
Детям в возрасте 1-8 лет надавливают на нижнюю треть грудины (приблизительно на толщину пальца выше мечевидного отростка) проксимальной частью ладони. Глубина вдавливания грудины — от 2,5 до 4 см, частота надавливаний — 90-80 раз в минуту.
Отношение частоты надавливаний к темпу ИВЛ для детей первых лет жизни поддерживают на уровне 5:1 — независимо от того, сколько человек участвует в реанимации. Состояние ребенка повторно оценивают через 1 мин после начала реанимации, а затем — каждые 2-3 мин.






