Вимірювання довжини/зросту
Вимірювання довжини тіла у дітей до 2-х років життя проводиться спеціальним горизонтальним ростоміром в лежачому положенні. Вимірювання зросту у дітей 2-х років та старше проводиться вертикальним ростоміром.
Якщо дитині менше 2-х років і немає можливості виміряти довжину тіла дитина у лежачому положенні, у такому випадку проводиться вимірювання зросту у вертикальному положенні та до результату виміру необхідно додати 0,7 см.
Якщо дитині 2-х років та старше не можливо виміряти зріст у вертикальному положенні, у такому випадку проводиться вимірювання лежачи та від результату виміру необхідно відняти 0,7 см.
Техніка виміру вертикальним ростоміром: перед виміром необхідно зняти взуття з дитини. Дитина стає на площадку ростоміру спиною до вертикальної стійки, торкаючись вертикальної стійки п’ятками, сідницями, між лопатковою ділянкою та потилицею, руки опущені вздовж тулуба, п’ятки разом, носки – врізнобіч. Голова встановлюється у положенні, при якому нижній край очниці і верхній край козелка вуха знаходяться в одній горизонтальній площині. Рухома пластинка прикладається до голови без надавлювання.
Визначення маси тіла
Визначення маси тіла дітей з моменту народження до трьох років проводять на чашечних вагах.
Техніка зважування: спочатку зважується пелюшка. Вона кладеться так, щоб краї пелюшки не звисали з лотка. Дитина вкладається на широку частину лотка головою та плечовим поясом, ніжками – на вузьку частину лотка. Дитину можна посадити чи покласти на широку частину лотка, ніжки покласти на вузьку частину. Покази ваги знімають з того боку гирі, де є насічки, нижню гирю необхідно розміщати тільки в наявному на нижній шкалі гнізді. Після запису ваги гирі ставляться на нуль. Для визначення ваги дитини необхідно із показів ваги вирахувати вагу пелюшки.
Вимірювання обводу голови
Обвід голови вимірюється накладенням сантиметрової стрічки позаду по потиличній точці, а спереду – по лінії надбрівних дуг. Сантиметрова стрічка, яка використовується для виміру обводу голови, не повинна розтягуватись.
3. Класифікацію, етіологію, патогенез, симптоматику захворювань, методику обстеження, принципи лікування та догляду;
Вітряна́ ві́спа (просторічне — вітря́нка)— контагіозне вірусне захворювання з групигерпесвірусних інфекцій, яке характеризується переважним ураженням дітей, помірною загальною інтоксикацією, поліморфною екзантемою з переважанням везикул.
Після клінічного видужання вірус тривало персистує у нейронах у вигляді латентної інфекції, при активізації якої розвивається оперізуючий герпес
Етіологія
Збудник вітряної віспи та оперізувального герпесу (varicella-zoster virus/VZV, ГВЛ-3) належить до роду Varicellovirus, підсімейства Alphaherpesvirinae, сімейства Herpesviridae. Це нестійкий поза організмом людини, швидко інактивується дезінфекційними засобами, при висиханні та температурі понад 60°С, але добре зберігається при низькій температурі. Поза організмом, на відкритому повітрі вірус гине приблизно за 10 хвилин. Капсид оточений рядом слабо пов'язаних білків, відомих під загальною назвою оболонки. Багато з цих білків відіграють важливу роль в ініціюванні процесу розмноження вірусу в зараженій клітині. Оболонка, в свою чергу покрита ліпідним шаром, який покритий глікопротеїнами, які зумовлюють зовнішній вигляд віріону.
Епідеміологія
Джерело інфекції
Джерелом інфекції при вітряній віспі є хворий, який стає небезпечним для оточуючих з кінця інкубаційного періоду (за 6-7 годин до появи висипу) і аж до 5-ої доби з моменту появи останніх елементів висипу. Особливо небезпечними джерелами інфекції є хворі із наявністю везикул на слизових ротової порожнини, тому що в них швидко лопаються пухирці і виділяються великі дози вірусу з слиною. Додатковим джерелом може бути хворий на оперізувальний герпес, але він виділяє значно менше вірусів. Зрідка від людей можуть заражатися вищі примати та від них інфекція може передаватися й людям.
Механізм і шляхи передачі
Механізм передачі збудника при вітряній віспі — повітряно-крапельний. Незважаючи на слабку стійкість вірусів у довкіллі, доведено можливість їх поширення з повітря за межі кімнати, де перебуває хворий, через відчинені двері, систему вентиляції тощо. Таким чином зараження може поширюватись на весь будинок. Не виключена можливість вертикальної передачі збудників вітряної віспи від матері до плоду, що може спричинити вади розвитку, але це трапляється дуже рідко.
Сприйнятливий контингент
Вітряна віспа — типова дитяча інфекція. Новонароджені перших 2-х місяців життя мають пасивний материнський імунітет, пізніше вони стають сприйнятливими. Тому максимальне число захворілих припадає на вікову групу 2-4 років. Дошкільнята становлять близько 80% захворілих. У старших вікових групах через формування імунного прошарку захворюваність значно зменшується. Для вітряної віспи характерна осінньо-зимова сезонність, що пояснюється тіснішим контактуванням дітей при відвідуванні дитячих навчальних закладів. Захворюваність найчастіше спорадична. Трапляються спалахи вітряної віспи, зокрема у дитячих дошкільних закладах і лікарнях. Після перенесеної інфекції залишається тривалий імунітет. Повторні захворювання вітряною віспою трапляються рідко.
Патогенез
Первинна інфекція проявляється у вигляді вітряної віспи, при цьому вхідними воротами інфекції є слизові оболонки верхніх дихальних шляхів, де проходить реплікація та первинне накопичення вірусу. Потім по лімфатичних шляхах вірус проникає в кров. Вірусемія доведена виділенням вірусу з крові, а також екзантемою, генералізованою по всьому тілу. Після стихання гострих проявів первинної інфекції вірус латентно зберігається в організмі.
Клінічні прояви.
Класифікація
В МКХ-10 вирізняють у розділі I «Деякі інфекційні та паразитарні хвороби», у блоці «Вірусні інфекції, які характеризуються ураженнями шкіри та слизових оболонок» «Вітряну віспу [varicella]» (код В01), в якій додатково виділяють:
· вітряна віспа з менінгітом (В01.0);
· вітряна віспа з енцефалітом (В01.1);
· вітряна віспа з пневмонією (В01.2);
· вітряна віспа з іншими ускладненнями (В01.8);
· вітряна віспа без ускладнень (В01.9);
Клінічний перебіг
Інкубаційний період при вітряній віспі триває від 11-21 дня, найчастіше — 14 днів.
Продромальні явища у дітей або відсутні або зводяться до незначних симптомів загальної інтоксикації (нездужання, втрата апетиту, субфебрильна температура тіла тощо). У дорослих часто відмічаються сильніші і триваліші прояви загальноінтоксикаційного синдрому. На фоні цього на шкірі з'являються висипання, що локалізується на обличчі, волосистій частині голови, тулубі та кінцівках. При інтенсивному висипу елементи можна іноді знайти на долонях та підошвах. Елементи висипу, пройшовши через стадії плями та дрібної папули, швидко перетворюється на характерні для вітряної віспи елементи — везикули. Деякі плями зникають, папули розсмоктуються, не доходячи до стадії везикули. Везикули при вітряній віспі мають круглу або овальну форму та різну величину, розміщуються на неінфільтрованій основі, їхня стінка напружена, блискуча, вміст прозорий. Навколо везикули є вузька смужка гіперемії. При проколі везикула спорожнюється завдяки своїй однокамерності. Розриву везикул сприяє свербіння, що часто супроводжує висипання. Поодинокі везикули мають пупоподібні вдавлення. Везикули швидко підсихають (при цьому їх вміст мутніє через випадіння фібрину) й через 1-3 дні утворюються бурі кірочки, які відпадають за 1-3 тижні. Висип при вітряній віспі з'являється протягом кількох днів поштовхами, тому для вітряної віспи характерною є поліморфність висипань — на певній ділянці шкіри можна знайти елементи, що перебувають на різних стадіях розвитку. У деяких хворих одночасно з висипом на шкірі з'являються елементи висипу на слизових оболонках порожнини рота, носоглотки, гортані, статевих органах та в інших місцях. Це енантема, характерним елементом якої як і на шкірі є везикула. Енантема може випереджати висипання на шкірі. Везикул на слизових оболонках зазвичай мало. Вони не стійкі, швидко лопаються та утворюють поверхневі ерозії, які через кілька днів епітелізуються.
Перебігза ступен тяжкості
· За легкого перебігу температура тіла підвищується до 37,5-38°С, симптоми інтоксикації практично відсутні, висипання не рясні.
· За середньотяжкого перебігу температура тіла підвищується до 39°С, симптоми інтоксикації виражені помірно, висипання рясні, в тому числі і на слизових оболонках.
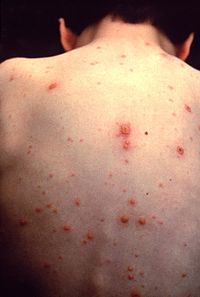
· За тяжкого перебігу спостерігаються висока температура тіла (39,5-40°С), висипання дуже рясні, великі, застиглі в одній стадії розвитку. На висоті захворювання при цьому можливий нейротоксикоз із судомним синдромом і проявами набряку-набухання головного мозку (ННГМ). Одночасно з підсиханням елементів висипу при вітряній віспі знижується температура тіла і поліпшується загальний стан хворого.
Особливі форми перебігу
При появі ускладнюючих факторів розвиваються форми вітряної віспи з тими чи іншими проявами:
· Для менінгіту характерний серозний ліквор з помірним цитозом та відносно швидким зворотнім розвитком.
· Енцефаліт перебігає з виразними вогнищевими симптомами ураження ЦНС, парезами, виразним ННГМ.
· Пневмонія при вітряній віспі у маленьких дітей часто носить безпосередньо вірусний характер, у певній кількості випадків у дорослих приєднується бактеріальна флора.
У ослаблених дітей раннього віку, особливо на тлі інших інфекційних захворювань, у дорослих людей з імунодефіцитами хвороба може набути злоякісного характеру. При цьому спостерігаються такі висипання:
· пустульозні, коли везикули перетворюються на пустули, і хвороба нагадує натуральну віспу;
· бульозні, коли з'являться великі пухирці (діаметром до 2-3 см) із серозним та каламутним вмістом;
· геморагічні з кров'янистим вмістом пухирців та петехіями на шкірі, з тромбоцитопенічною пурпурою;
· гангренозні, які характеризуються змертвінням шкіри навколо везикул і утворенням трофічних виразок.
Ці прояви захворювання погіршують прогноз.
Генералізована або вісцеральна вітряна віспа частіше зустрічається в новонароджених, в тих, хто отримує глюкокортикостероїди. Хвороба проявляться гіпертермією, тяжкою інтоксикацією та ураженням внутрішніх органів: печінки, легень, нирок тощо. Перебіг хвороби дуже тяжкий і досить часто з летальним кінцем.
Атипова або рудиментарна вітряна віспа зазвичай зустрічається в осіб, яким в період інкубації ввели імуноглобулін або плазму. Вона характеризується появою розеольозно-папульозного висипу з окремими недорозвиненими, ледь помітними пухирцями, температура тіла нормальна. Загальний стан не порушується.
Ускладнення
Ускладнення вітряної віспи можуть бути специфічними (зумовлені вірусом) і внаслідок приєднання бактеріальної інфекції. Найчастіше спостерігається лариноготрахеобронхіт, пневмонія, ураження нервової системи (енцефаліт, менінгоенцефаліт, міеліт, параліч лицьового нерва), бульозна стрептодермія, флегмона, абсцес, імпетиго, лімфаденіт, стоматит, кон'юнктивіт, кератит, сепсис.
Діагностика
Зазвичай ґрунтується на сукупності анамнестичних (контакт з хворим на вітряну віспу, оперізуючий герпес), клінічних (характерні везикульозні висипання на волосистій частині голови і по всьому тілу, загальноінтоксикаційні прояви, гіпертермія, можливе ураження внутрішніх органів (печінки, нирок, мозку) частіше у імуноскомпроментованих осіб, лабораторних даних. Діагностика вітряної віспи та оперізувального герпесу при типових проявах не складна. Значні труднощі виникають при генералізації процесу, ураженні ЦНС тощо.
У загальному аналізі крові часом визначається незначна лейкопенія з лімфомоноцитозом. При тяжкому перебігу спостерігається тромбоцитопенія, іноді — анемія. При менінгіальному синдромі характерне підвищення лікворного тиску та лімфоцитарний цитоз. Специфічна діагностика. Найбільш специфічними та достовірними є мікроскопія вмісту везикул (тільця Арагао), імуноферментний аналіз, полімеразна ланцюгова реакція, культуральний метод. Інші серелогічні реакції є менш специфічними та достовірними, тому їхні позитивні результати слід перевіряти в динаміці з використанням «парних сироваток».
Лікування
Хворі з легким неускладненим перебігом вітряної віспи лікуються переважно в домашніх умовах. Висип тушують кріпким розчином марганцевокислого калію («бурякового» забарвлення). Вважається, що таким чином кисень, що вивільняється з марганцевокислого калію, згубно діє на вірус, попереджається приєднання вторинної інфекції, зменшується свербіння. При невеликій кількості елементів на шкірі може застосовуватися розчин брильянтової зелені. Застосування цієї анілінової речовини при великій кількості висипань на тлі тяжкого перебігу не рекомендується через можливість спричинення гострого отруєння за рахунок підвищеного всмоктування через пошкоджену шкіру. Тушування висипки дає можливість спостерігати подальші можливі підсипання та, таким чином, виявити той день хвороби, коли вже підсипань не відбувається. При задовільному загальному стані можна використовувати хвойні ванни для заспокоєння свербіння. Призначають також антигістамінні засоби, мазі з карбонатом цинку. Вогнища на слизових оболонках змочують розчинами лейкоцитарного інтерферону, пізніше змащують обліпиховою та шипшиновою олією. При вираженій інтоксикації проводять детоксикаційну терапію. У імуноскомпрометованих хворих з ризиком тяжкого перебігу і приєднання ускладнень використовують ацикловір.
Профілактика
Протиепідемічні заходи, спрямовані на нейтралізацію джерела збудника в осередку вітряної віспи, такі:
· Виявлення та ізоляція хворих (вдома або за показаннями у стаціонарі);
· Ізоляція припиняється лише через 9 днів від початку захворювання (після відпадання кірок або через 5 діб з моменту появи останнього елементу висипки);
· З метою розриву механізму передачі здійснюють часте провітрювання і вологе прибирання приміщення, де перебувають хворі.
Найважливішим профілактичним заходом є недопущення контакту з хворими на вітряну віспу або оперізувальний герпес. Хворих на оперізуючий герпес необхідно ізолювати від дітей, які не хворіли на вітряну віспу. Специфічна профілактика проводиться живими вакцинами з ослабленого вірусу вітряної віспи, що рекомендовані для імунізації дітей раннього віку. Ці ж вакцини в США рекомендуються для осіб літнього віку з метою профілактики оперізувального герпесу та постгерпетичної невралгії.
4. Правила вигодовування дітей першого року життя і старшого віку.
Для кожного вікового періоду необхідна своя особлива формула харчування, котра визначається особливостями обміну речовин, адаптації до їжі в міру біохімічного дозрівання, росту і розвитку. Сучасні наукові дані свідчать про те, що недостатнє, або надмірне харчування в перші місяці життя слід розглянути як чинники ризику для здоров'я в майбутньому: проявів ендокринної та нервової патології, алергії, ожиріння, ішемічної хвороби серця, гіпертонічного синдрому, хронічних захворювань травного каналу та інші. Існують рекомендації щодо вікової норми споживання енергії, протеїнів, жирів, вуглеводів, мінеральних речовин і вітамінів для дітей різних вікових груп і підлітків.
Грудне вигодовування
Найбільш фізіологічним, природним способом годування новонароджених є грудне вигодовування. Молоко матері має високі поживні якості, що добре засвоюється разом з тим, грудне молоко – готова їжа для немовляти, натуральна, стерильна та тепла. Біологічно – активні речовини, що містяться в грудному молоці (гормони, ферменти, імунні комплекси та чисельні регуляторні фактори), допомагають новонародженим швидше здолати пологовий стрес та краще адаптуватися до умов життя в новому для них оточуючому середовищі. Діти, які вигодовуються молоком матері, рідко хворіють, а якщо захворіли, швидко одужують. Ризик виникнення шлунково-кишкових, респіраторних та алергічних захворювань у них набагато менший, ніж у дітей, які вигодовуються штучними сумішами. Значно рідші випадки раптової смерті, менший ризик розвитку хронічних захворювань органів травлення та дихання, щелепних, стоматологічних та ортопедичних порушень, а в майбутньому й таких тяжких хвороб обміну речовин, як ожиріння, цукровий діабет і атеросклероз.
Частий та близький контакт матері та дитини під час годування грудьми викликає у немовлят почуття постійної захищеності, тепла, сприяє розвитку позитивних емоцій, які потім можуть стати рисою характеру. Ці діти спокійніші та врівноважені, привітніші та чуйніші, більш прив’язані до матері, а потім до батька. Їх фізичний, психомоторний та емоційний розвиток кращий, вони комунікабельніші, ніж діти – “штучники”.
Режим вигодовування
Здорову новонароджену дитину вперше прикладають до груді матері. Якщо дозволяє її стан, не пізніше через дві години після пологів, на 2-3 хвилини незалежно від того, чи є в матері молоко. Надалі немовля годують через кожні 3-3,5 год., тривалість годування 20-30 хв. Загальне число годувань здорових новонароджених – 6 разів на добу з перервою вночі 6,5-6 год. Раннє годування має біологічне значення для дитини: поліпшує перебіг адаптивного періоду, сприяє ставленню місцевого і загального імунітету, формуванню фізіологічної мікрофлори кишок, знижує ризик раннього інфікування. Для матері це сприяє підвищенню пролактиту в сироватці крові, збільшенню кількості молока і тривалості лактації. Далі режим вигодовування змінюють залежно від віку дитини. У перші 4-5 міс. дитину продовжують годувати 6 разів на добу, починаючи з 5 міс. і до кінця 1-го року – 5 разів на добу (через 4 години з перервою вночі 8 год.).
Визначення потреби в їжі
Новонароджені протягом 1-ї доби життя можуть висмоктувати за одне годування 5-12 мл молока, протягом 3-ї доби – 30-35 мл, 7-ї – 70-80 мл.
Для розрахунку потреби в молоці на одне годування новонародженого в перші 7-8 днів життя використовують формулу: 10 х п, де п – кількість днів життя дитини.
Також вираховують добову потребу в молоці за формулою А.Ф.Тура або Г.І.Зайцевої.
1. Розрахунок за А.Ф.Туром: п х 70 або 80, де п – кількість днів життя дитини перемножують на 70, якщо її маса при народженні менша як 3200, і на 80 маса тіла дитини понад 3200 г.
2. Розрахунок за Г.І.Зайцевою: п х 2% маси тіла дитини при народженні, де п – кількість днів життя.
Якщо дитина старше 7 днів, розрахунок за Шкаріним, який включає вік дитини і кількість їжі, яку дитина віком 8 тижнів має з’їдати за добу. Це в середньому складає 800 г, якщо вік дитини менше 8 тиж. – на 50 г менше на кожний тиждень, якого не вистачає: 800 – 50 х (8 - п), де п кількість тижнів життя. Для дитини після 2 міс – на 50 г більше на кожен місяць життя: 800 + 50 х (п - 2), де п – кількість місяців життя дитини.
Об’ємний метод Гейбнера і Черні, включає вік дитини, і її масу тіла. Для дитини із середньою масою тіла кількість їжі на добу складає:
від 7-10 днів до 2 міс. - 1/5 маси тіла (600-900 г),
від 2 до 4 міс - 1/6 (800-1000 г),
від 4 до 6 міс - 1/7 (900-1000 г),
від 6 до 9 міс - 1/8 (1000-1100 г),
від 9 до 12 міс - 1/8, 1/9 (1100-1200 г)
калорійний метод розраховують формулою за М.С.Масловим:
де Х – добова кількість молока, А – вікова калорійність потреба дитини, В – фактична маса тіла, С – калорійність 1 л грудного молока.
Докорм
Якщо є підозра. Що в матері мало молока, проводять контроль його кількості, зважуючи дитину до і після годування груддю. Це є підставою для переведення на змішане годування. Цей спосіб, який передбачає поєднання і чергування годувань груддю матері з годуванням молочною сумішшю, являється докормом. Докорм дається тільки після годування груддю. У разі різкого зменшення кількості молока докорм дають не відразу в повній кількості, а дрібними порціями. Коли молочну суміш дають через соску, суворо стежити за її якістю і величиною отвору в ній.
Штучне вигодовування
Існує також і штучне вигодовування. Цей спосіб вигодовування новонароджених за допомогою молочних сумішей. Це суміші “Малютка”, “Малиш”. При штучному вигодовуванні необхідно дотримуватись правил його проведення. Режим годування і кількість їжі при штучному вигодовуванні визначають за тими ж напрямками і формулами, що й при грудному вигодовуванні. При штучному вигодовуванні важливе значення має забезпечення стерильності молочних сумішей, пляшок, сосок, суворе дотримання правил збереження і приготування сухих молочних сумішей перед їх споживанням.
Прикорм
З 5 місячного віку дитині призначають прикорм. Прикорм – це додаткове годування, яке заміняє повністю грудне вигодовування. Починають його з одної чайної ложки не поспішаючи, щоб дитина не захлиснулась і поступово збільшується.
Харчові додатки
З 4–го місяця життя новонародженим на грудному вигодуванні потребують харчових додатків, які містять мінеральні солі, вітаміни, органічні кислоти, пектин. Спочатку дають соки – яблучний, чорносмородиновий, сливовий, морквяний, буряковий, малиновий, полуничний, цитрусовий, томатний, дотримуючись великої обережності через виникнення алергічних реакцій. Фруктові та овочеві соки призначають після грудного годування. Існує табличка термінів введення харчових додатків і підгодовування.
Дотримуючись повноцінного раціонального харчування дитина росте і набирає масу тіла.






