Первая помощь при электротравме и поражении молнией.
Наиболее серьезными и опасными для жизни пострадавшего являются общие проявления электротравмы, поражающей нервную систему человека. Пострадавший сразу теряет сознание, у него снижается температура тела, ослабляется сердечная деятельность вплоть до остановки сердца, происходит нарушение дыхания. Могут наступить тонические сокращения мышц, параличи. При поражении молнией общие нарушения более значительны: при легком поражении могут наступить лишь обмороки, глухота, головокружение, слабость и нервное потрясение; при тяжелом - пострадавший бледен, без сознания, кожные покровы холодные, зрачки расширены и на свет не реагируют, пульс и дыхание отсутствуют. Наступает картина кли-

|
нической смерти. Местно имеются ожоги или "знаки" тока,
молнии.
Прежде всего надо прекратить воздействие тока на пострадавшего. Для этого выключают ток из всей сети (рубильник, выключатель, пробки), от пострадавшего отводят электрические провода сухой веткой, палкой, заземляют их. Браться голыми руками за провод и за пострадавшего, еще не отделенного от проводов, нельзя. Предварительно нужно изолировать себя: встать на резиновый коврик, сухую доску, на руки надеть резиновые или кожаные перчатки или обмотать руки шерстяной, шелковой или другой тканью, являющейся плохим проводником электрического тока. Если нужно пересечь электрошнур, то пересекают только каждый провод в отдельности, и делают это специальными кусачками с изолированными ручками. Провод можно пресечь и топором с сухой деревянной ручкой. Если же пострадавший находится на высоте (лестнице, мачте, столбе), надо принять меры, предупреждающие травму при его
падении.
. При легкой степени поражения (кратковременная потеря сознания, обморок, головные боли, судорожные сокращения мышц) пострадавшему создают покой, стараются его согреть, дают теплое питье, капли Зеленина, настойку валерианы и доставляют в лечебное учреждение. При этом надо помнить, что общее состояние может внезапно ухудшиться вплоть до остановки сердца. Совершенно недопустимо зарывание пострадавших в землю - это грозит смертельным исходом! При местных поражениях накладывается повязка.
Реанимационные мероприятия необходимо выполнять до прибытия врача или машины "скорой помощи". Если сердечная деятельность восстановлена, то появляется пульс, больной розовеет, но искусственное дыхание нужно продолжать до полного восстановления самостоятельного дыхания.
Транспортировка пораженного производится в положении лежа, пострадавший должен быть тепло укрытым. При этом надо быть особенно внимательным и следить за пульсом и дыханием больного, так как ухудшение состояния может наступить в любую минуту и оказывающие помощь должны быть готовы к проведению в пути искусственного дыхания "рот в рот", а также к наружному массажу сердца.
Первая помощь при утоплении, удушении. В результате прекращения поступления кислорода к клеткам головного мозга через кровь и легкие спустя две-три минуты наступает кислородное голодание, а затем развивается гибель головного мозга, наступает остановка сердца и смерть. Асфиксия (удушье) может развиться вследствие сдавления воздухоносных путей петлей, руками (удушение), при заполнении трахеи или легких водой (утопление). Однако она может наступить и при попадании в трахею и бронхи инородных предметов (чаще это происходит у детей), рвотных масс, слизи, в результате западения языка (при наркозе, бессознательном состоянии) и т. д.
Причинами несчастных случаев на воде чаще всего является неумение плавать (хотя часто тонут и умеющие хорошо плавать), пребывание в воде лиц в нетрезвом состоянии, купание детей без присмотра взрослых в запрещенных зонах, а также неумелое пользование аппаратурой для подводного плавания. Следствием последнего является нарушение режима погружения на глубину и всплытия на поверхность, потеря сознания из-за нехватки кислорода и избытка углекислого газа при слишком долгом нахождении человека под водой.
При извлечении утопающего из воды следует быть осторожным. Захватив тонущего под мышки или за волосы, перевернув его лицом вверх, плывут к берегу, не давая ему при этом захватить себя. Кожные покровы у пострадавшего могут быть бледными или синими (последние встречаются гораздо чаще). У утонувших, имеющих бледные кожные покровы, в легких и дыхательных путях жидкости не бывает. Асфиксия у них наступает вследствие сильного сокращения мышц глотки и верхних дыхательных путей при первом глотке воды. Очевидно, чувство страха здесь играет главенствующую роль. У утонувших, имеющих синий оттенок покровов, изо рта и полости Носа выделяется большое количество воды, иногда в виде пенистой жидкости.
Пострадавшего, который только наглотался воды, но не потерял сознания, надо освободить от одежды, вытереть тело досуха, укутать и дать согреться. При этом возможны рвота и об-Мррочное состояние. Если рвоты не было, желательно вызвать
раздражением корня языка и задней части глотки.

|
|

|
| Рис. 38. Удаление жидкости издыхательных путей у утонувшего |
| Рис. 39. Разжимание и выдвижение нижней челюстиперед проведением искусственного дыхания у утонувшего |

|
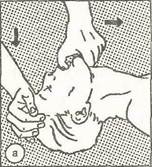
При потере сознания помощь должна быть оказана сразу же при извлечении пострадавшего из воды, на берегу. У утонувшего с си-нюшностью необходимо удалить жидкость из дыхательных путей и желудка отсасыванием или сдавливанием грудной клетки и живота. С этой целью его кладут на колено человека, оказывающего помощь, лицом вниз, чтобы голова была ниже грудной клетки (рис. 38) и, обмотав любым куском материи указательный палец, удаляют из полости рта и глотки песок, водоросли, слизь и пр. Затем несколькими энергичными движелиями, сдавливающими грудную клетку, стараются удалить воду из трахеи и бронхов. Следует знать, что у утонувших паралич дыхательного центра наступает через четыре-пять минут, а сердечная деятельность может сохраниться в течение 15 мин. После разжимання челюстей
и освобождения воздухоносных путей от воды, ила пострадавшего укладывают на ровную, твердую поверхность и, если дыхание не восстановилось, немедленно приступают к выполнению искусственного дыхания "рот в рот" или "рот в нос", при этом прикрывают губы рта пострадавшего марлевой салфеткой, куском бинта (рис. 39, а, б, в). При отсутствии сердечной деятельности необходимо одновременно проводить наружный массаж сердца. Выполнять реанимацию легче и эффективнее вдвоем: один делает массаж сердца, другой - искусственное дыхание. Искусственное дыхание и массаж необходимо проводить длительно, в течение нескольких часов, до тех пор, пока не восстановится самостоятельное дыхание и нормальная сердечная деятельность нли же не появятся признаки биологической смерти: трупные пятна, трупное окоченение и др.
Оживление утонувших с синюшным оттенком кожи может наступить после пребывания их под водой в течение пяти минут, иногда несколько больше, а утонувших с бледным оттенком кожных покровов после более длительного пребывания под водой - 10 и более минут. При этом большое значение имеют такие факторы, как чистота, температура, состав воды. Так, в холодной и чистой воде время наступления клинической, и затем биологической смерти удлиняется и повышается шанс1 на спасение утопающего. Немаловажное значение имеют возраст, состояние алкогольного опьянения, наличие сердечно-сосуди^ стых заболеваний, тренированность и пр.
Наряду с выполнением первой помощи необходимо принять все меры к быстрейшей доставке пострадавшего в лечебное учреждение, где будут продолжены реанимационные мероприятия. Во время транспортировки следует непрерывно проводить искусственное дыхание и массаж сердца.
Аналогично должна быть оказана помощь и при удушении: ликвидируется причина сдавливания воздухоносных путей, удаляются инородные тела из полости рта и носоглотки, затем приступают к искусственному дыханию и проведению массажа сердца. При этом может иметь место отек гортани: шумное затруднение дыхания, удушье, возбуждение, кожные и слизистые покровы синюшные, В таких случаях накладывается холодный компресс на наружную поверхность шеи, к ногам кла-
дут грелки, тепло, делают горячие ножные ванны. Если это произошло в помещении, необходимо открыть окно, обеспечить приток свежего воздуха пострадавшему.
Первая помощь при отравлении угарным газом. При отравлении угарным газом происходит расстройство кислородного обмена в организме, приводящее к кислородному голоданию головного мозга. Отравление угарным газом (СО) возможно в домашних условиях (при несвоевременно закрытых печных заслонках, при утечке газа). На производстве отравление этим газом происходит при использовании его для синтеза ряда органических веществ - ацетона, фенола, метилового спирта и др., в гаражах - при плохой их вентиляции, в непроветренных, вновь окрашенных помещениях.
Ранние и первые симптомы такого отравления - головная боль, тяжесть в голове, тошнота, рвота, шум в ушах, головокружение, сердцебиение. Затем появляется мышечная слабость, сонливость, одышка, потеря сознания. В это время наблюдается бледность кожных покровов с проявлением ярко-красных пятен по всему телу. При дальнейшем вдыхании угарного газа дыхание становится поверхностным, появляются судороги и потерпевший погибает от паралича центра дыхания.
Необходимо немедленно вынести пострадавшего из помещения, где есть угарный газ, или, в крайнем случае, открыть окна и двери, устроив сквозняк. Очистить полость рта и глотки от слизи. Для ликвидации последствий отравления надо хорошо растереть тело пострадавшего, приложить грелки к ногам, периодически давать вдыхать пары нашатырного спирта. При слабом, поверхностном дыхании или при его остановке необходимо срочно начать искусственное дыхание, массаж сердца и продолжать их до появления самостоятельного дыхания или до появления признаков биологической смерти. Все пострадавшие от тяжелого отравления угарным газом подлежат госпитализации и лечению в стационаре (токсикологический центр), так как возможно наступление тяжелых осложнений со стороны легких, нервной системы и других органов в более отдаленном периоде.
Первая помощь при ожогах, обморожениях, замерзании. При действии на ткани нашего тела пламени, раскаленных
твердых предметов и горячих жидкостей возникают термичес-кие ожоги; при воздействии на них различных химических соединений (кислот, щелочей, йодных настоек, фосфора и пр.) появляются химические ожоги; при взрыве ядерных бомб, сильной радиации - лучевые ожоги.
Тяжесть поражения при термических ожогах зависит от воздействия высокой температуры, его длительности, обширности поражения и локализации ожога. Особенно тяжелые ожоги вызывают пламя и пар, находящийся под давлением. В таких случаях возможны ожоги полости рта, носа, трахеи и других органов. В практике чаще наблюдаются ожоги рук, ног, глаз, реже - туловища и головы. Тяжесть ожога во многом определяется глубиной поражения тканей и распространенностью по поверхности тела. В зависимости от тяжести местного поражения различают четыре степени ожогов.
I степень - самая легкая. Она характеризуется покраснением кожи, припухлостью, болезненностью, воспалительными явлениями. Эти признаки исчезают через три-пять дней, в области ожога остается лишь пигментное пятно, иногда наблюдается шелушение кожи.
При ожоге II степени сильная боль в местах ожога сопровождается интенсивным покраснением кожи, отслоением эпидермиса и образованием пузырей, наполненных прозрачной или слегка мутноватой жидкостью. В этих случаях не происходит поражения глубоких слоев кожи и тканей, поэтому, если инфицирования ожогов поверхности не произойдет, через пять-семь дней наступает заживление. При инфицировании пузырей заживление затягивается и на их месте образуются рубцы.
Ожоги III степени характеризуются омертвением более глубоких тканей с захватом всех слоев кожи. При этом образуется плотный струп, под которым располагаются поврежденные и омертвевшие ткани. На месте поражения развивается молодая ткань с образованием грубого звездчатого рубца.
Ожоги IV степени возникают при воздействии на ткани очень высоких температур (пламени). Это самая тяжелая форма ожога, при которой наступает обугливание (поражение кожи, мышц, костей и др.). Заживление ожогов III и IV степени

|
происходит очень медленно и требует хирургического лечения пересадки кожи.
Ожоги, занимающие около 16% поверхности тела, вызывают только местные изменения, более обширные поражения сопровождаются тяжелыми общими явлениями, обусловленными, с одной стороны, изменениями в центральной нервной системе - болевой шок, с другой - изменениями крови и нарушениями функций внутренних органов - интоксикация (всасывание токсинов, продуктов распада тканей).
При воспламенении одежды прежде всего нужно потушить пламя, накинув на горящего одеяло, половик, плащ и др. и плотно прижать его к телу. Тлеющую одежду обливают водой. Выносить пострадавшего из очага поражения, снимать с него одежду необходимо осторожно (для ускорения процедуры ее разрезают), чтобы не нарушить целостность кожных покровов. Не надо отрывать прилипшие в области ожога части одежды, их осторожно обрезают вокруг места приклеивания к коже. Снимать всю одежду не рекомендуется, особенно в зимний период года, так как охлаждение усугубляет воздействие общих травм на организм и способствует наступлению шока.
Далее нужно защитить ожоговые поверхности от попадания инфекции. Для накладывания повязок используют стерильные бинты, содержимое индивидуального пакета или хлопчатобумажную ткань, проглаженную горячим утюгом. Повязку можно наложить со спиртом, водкой, раствором перманганата калия (марганцовки). При этом следует помнить, что нельзя смазывать ожоговую поверхность каким-либо жиром (вазелином, животным или растительным маслом и др.), так как эти мероприятия затруднят хирургическую обработку и могут внести инфекцию в рану. Не следует также прокалывать пузыри и снимать их.
Больного нужно уложить так, чтобы он меньше всего чувствовал боль, тепло укрыть. Хорошо дать ему выпить теплого, горячего чая, кофе. При обширных и тяжелых ожогах нужно постараться быстрее завернуть его в простыню и организовать транспортировку в лечебное учреждение. Перевозят больного с обширными ожогами крайне осторожно, уложив на ту часть тела, которая не повреждена (на бок, спину). Для безболезнен-
ного перекладывания под пострадавшего заранее можно подложить прочную ткань или одеяло, взявшись за которое, его легко перемещают на носилки или в машину. До транспортировки в больницу необходимо произвести иммобилизацию обожженных участков тела так, чтобы они находились в максимально растянутом состоянии. Например, при ожоге внутренней поверхности локтевого сгиба конечность фиксируется в разогнутом положении, при ожоге задней поверхности локтя рука фиксируется согнутой в локтевом сгибе, а при ожоге ладонной поверхности кисти - в положении максимального разгибания кисти и пальцев. Пострадавшие с небольшими по площади ожогами I и II степени могут сами прийти в лечебное учреждение. При ожоге от действия высокой температуры в домашней обстановке или в местах, где имеется вода, нужно сразу после получения ожога поместить обожженное место под струю холодной воды или погрузить в холодную воду на 15-20 мин.
Оказание первой помощи при химических ожогах зависит от вида химического вещества, вызвавшего ожог. При ожогах кислотами (кроме серной) поверхность кожи в течение 15-20 мин обмывают струей холодной воды (серная кислота при взаимодействии с водой выделяет тепло, и это усугубляет ожог), затем ее обрабатывают раствором щелочи (1 чайная ложка соды на стакан воды, мыльная вода). Место ожога, вызванного щелочами, тоже необходимо сначала обмыть под струей воды, затем нейтрализовать слабыми растворами кислот (2%-й раствор уксусной или лимонной кислоты).
Действие фосфора вызывает комбинированный ожог, так как происходит химическое и термическое воздействие на кожу. Поэтому обожженную часть тела лучше погрузить в воду и палочкой, ватой или бинтом удалить кусочки фосфора. После обмывания водой обожженную поверхность обрабатывают пятипроцентным раствором медного купороса и затем на пораженную поверхность накладывают сухую стерильную повязку (можно использовать обычный нестерильный бинт). Применять жир, мази противопоказано, так как они способствуют быстрому всасыванию фосфора в организм.
Места ожогов, полученных от воздействия негашеной известью, нельзя обрабатывать водой, так как происходящая реак-
ция усилит тяжесть ожога. Ожоговую поверхность обрабатывают растительным маслом. При этом необходимо удалить все кусочки извести и наложить мазевую повязку. Во всех случаях ожогов хорошо дать пострадавшему обезболивающие средства: анальгин, пенталгин и др.
Отморожения в отличие от ожогов, которые появляются при температуре 60°С и выше, могут возникнуть при самых разных температурах (даже при температуре 3-5°С выше нуля). Отморожению способствуют повышенная влажность, тесная обувь, ветер, неподвижное длительное положение тела, алкогольное опьянение, общее ослабление организма, голод и пр. Отморожению чаще подвергаются открытые части тела (нос, уши, щеки) и конечности. В начале отморожения ощущается общее чувство холода, которое затем сменяется онемением. В отмороженном участке тела исчезают боли, теряется всякая чувствительность. Наступившее "обезболивание" делает незаметным продолжающееся воздействие низкой температуры, что и приводит к тяжелым необратимым изменениям в тканях. В зависимости от тяжести различают четыре степени отморожения, каждую из которых можно точно установить только после отогревания пострадавшего и оказания ему помощи.
Отморожение I степени характеризуется поражением кожи, носит обратимый характер нарушения кровообращения. Кожные покровы бледные, несколько отечные, чувствительность отсутствует или резко снижена. После отогревания кожа приобретает сине-красный цвет, отечность увеличивается, появляются тупые боли, которые держатся пять-семь дней, затем проходят. Позднее наблюдается зуд кожи и повышенная ее чувствительность даже к незначительному холоду.
При отморожении II степени происходит омертвение поверхностных слоев кожи и образование пузырей, наполненных прозрачной или беловатой жидкостью. При отогревании бледные кожные покровы приобретают багрово-синюю окраску, быстро нарастает отек тканей. Кровообращение в области поражения восстанавливается медленно, длительное время сохраняются боли. Кожа в этом месте надолго остается синюшной. Общие признаки при отморожении II степени: повышение температуры, озноб, нарушение сна, плохой аппетит,
При отморожении III степени наблюдаются сотрясающий все тело озноб, апатия, ухудшение самочувствия, потливость, отсутствие аппетита. Местные симптомы связаны с нарушением кровообращения и омертвением всех слоев кожи и мягких тканей на различную глубину. Глубина поражения проявляется постепенно. В первые дни отмечается некроз кожи: появляются пузыри, наполненные геморрагической жидкостью темно-бурого цвета. Через три-пять дней развивается поражение глубоких тканей в виде влажной гангрены. Пораженные участки нечувствительны, но боли очень сильно беспокоят пострадавших.
Омертвение всех слоев тканей, в том числе и костей, свойственно для IV степени отморожения. При таком глубоком поражении отогреть поврежденную часть тела не удается и она остается холодной и абсолютно нечувствительной. Кожа покрывается пузырями, наполненными черной жидкостью. Отчетливая граница поражения проявляется через 10-15 дней. Поврежденная часть тела чернеет и начинает высыхать (мумифицироваться). Процесс отторжения омертвевшей части тела длится до двух месяцев. Наблюдается резкая слабость, температура, озноб, боли. Необходимо немедленно согреть пострадавшего и особенно отмороженные части тела: перевести больного в теплое помещение, дать горячий чай с вином, кофе. Согревание хорошо проводить и с помощью тепловых ванн, температуру воды которых поднимают постепенно с 20°С до 40°С в течение 20 мин, отмывают отмороженные участки с мылом от загрязнений. Затем отмороженный участок тела растирают шерстяной сухой тканью, смоченной спиртом для восстановления кровообращения, т. е. до появления чувствительности, красноты и ощущения чувства жара. Следует знать, что растирать снегом не рекомендуется, так как льдинки ранят кожу, что способствует инфицированию зоны отморожения. Не следует растирать и массировать кожу при появлении пузырей и отеков. Быстрейшая доставка больного в медицинское учреждение также является оказанием первой помощи. При транспортировке следует принять все меры по предупреждению повторного охлаждения. Если же первая помощь не была Казана до прибытия медицинской бригады, то ее следует ока-в период перевозки больного.
Для профилактики возможных случаев отморожения необходимо проводить постепенное привыкание организма к холоду - его закаливание. Во время работы на холоде необходимо усиленное питание, горячее питье, перерывы в работе, отдых в теплом помещении. В холодное время года надо следить за тем, чтобы обувь была нетесная и не пропускала воду.
Замерзание. Длительное действие низкой температуры на тело человека приводит к снижению температуры тела, угнетению всех жизненно важных процессов и даже к смерти (замерзание). Пострадавший чувствует холод, озноб, постепенно наступает сонливость, дремота, а затем и глубокий сон. При этом ослабевает дыхание, угнетается сердечная деятельность, наступает окоченение и смерть.
Пострадавшего необходимо как можно быстрее поместить в теплое помещение, согреть его. Растереть все тело шерстяной рукавицей или тряпкой, смоченной в спирте. Если потерпевший может глотать, то дать ему выпить горячий чай с вином или кофе. При отсутствии признаков жизни (широкий зрачок, отсутствие сердечных сокращений и дыхания) немедленно начинать реанимационные мероприятия: искусственное дыхание "рот в рот" и наружный массаж сердца.
Солнечный удар - это чрезвычайно тяжелое состояние, обусловленное интенсивным и длительным перегреванием головы или всего тела прямыми солнечными лучами.
Чаще перегревание под воздействием солнечных лучей наступает у людей, одетых в плотную, темную, тесную одежду, в состоянии алкогольного опьянения, при чрезмерной физической нагрузке, высокой мышечной активности, отсутствии движения воздуха, длительном пребывании на пляже. Температура тела резко повышается до 40°С и выше. Возникают опасные для жизни нарушения обмена веществ, кровообращения, дыхания. Перегревание мозга вызывает ухудшение и замедление кровообращения в нем, возникает отек мозга и очень опасное для клеток центральной нервной системы кислородное голодание.
Обычно пострадавшие испытывают недомогание, головную боль, тошноту, нередко рвоту. Могут присоединиться и такие признаки, как страх, расстройства зрения, глотания, в ушах, ощущение "ползания мурашков" в конечностях.
Такие больные всегда вялы, малоподвижны, отмечается резкая гиперемия (покраснение) кожи лица, ушей и головы. У некоторых появляется чрезмерная потливость. Возможно учащение дыхания и пульса. Температура тела всегда повышается выше 40°С.
При продолжающемся воздействии солнечных лучей дыхание становится более частым и вскоре может совсем прекратиться. Возникают также угрожающие жизни нарушения ритма сердца. В более тяжелых случаях может появиться возбуждение, судороги, потеря сознания, галлюцинации, бред, остановка дыхания и сердца.
Первая помощь при солнечном ударе. Пострадавшего немедленно следует переместить в тень. Положить холодный компресс на голову, провести холодное обтирание или обливание тела. При сильной головной боли дать пострадавшему анальгин или амидопирин (взрослому - одну-две таблетки, ребенку - 0,25-0,5 таблетки). При нарушении дыхания и остановке сердца обеспечить проходимость дыхательных путей и проводить искусственное дыхание "рот в рот" или "рот в нос" с сочетанием наружного массажа сердца. В случаях тяжелых проявлений солнечного удара пострадавшего обязательно следует доставить в медицинское учреждение.
Предупреждение солнечного удара. Под открытыми солнечными лучами обязательно носите головной убор (светлого цвета), легкую, светлую и просторную одежду. Выполняя физическую работу на солнцепеке, а также во время походов устраивайте частые перерывы, не употребляйте алкогольные напитки и не переполняйте желудок пищей. Целесообразно обильное питье.
Тепловой удар может возникнуть при длительном воздействии высокой внешней температуры (жаркие, непроветренные служебные помещения, парные в банях), при работе в тесной и темной одежде в горячих цехах, в состоянии алкогольного опьянения и т. п.
При тепловом ударе развиваются те же клинические признаки, что и при солнечном ударе.
Помощь оказывается в том же объеме. Госпитализация в тяжелых случаях обязательна, так как при этом состоянии
обычно наступают резкое обезвоживание и почечная недостаточность.
Отравления. Отравления (интоксикации) - заболевания, развивающиеся вследствие воздействия на организм токсических доз химических препаратов, растительных ядов и ядов насекомых, бактерий и пр. Различают отравления производственные и бытовые (в зависимости от места и характера их возникновения), случайные и суицидальные (в зависимости от их непосредственных причин), пищевые, лекарственные, профессиональные и пр. (в зависимости от их происхождения).
По клиническому течению выделяют острые и хронические. Наибольшее количество острых отравлений наблюдается в быту вследствие широкого распространения сильнодействующих лекарственных средств и других химических препаратов среди населения.
Пути поступления токсических веществ в организм различны: через рот (пероральные отравления), дыхательные пути, кожные покровы, слизистые оболочки. Различают местное действие токсических веществ (напр., химические ожоги кожи и слизистых оболочек) и их общее действие при попадании этих препаратов в кровоток.
На месте происшествия необходимо прежде всего установить причину отравления, выяснить характер ядовитого вещества, обязательно узнать время принятия яда, путь его поступления в организм, количество принятого яда, его концентрацию в растворе, дозировку в лекарственных препаратах, выяснить, был ли яд принят на голодный желудок или после еды.
Бытовые (пищевые) отравления чаще всего бывают вызваны приемом в пищу недоброкачественных продуктов животного происхождения (мяса, рыбы, колбасных изделий, мясных и рыбных консервов, молока и изделий из него - мороженого, крема и пр.). Мясо, рыба могут инфицироваться как в процессе приготовления пищи, неправильного ее хранения, так и при жизни животных. Особенно легко портится измельченное мясо - фарш, паштет, холодец и др.
Признаки отравления. Первые симптомы заболевания появляются через два-три часа после приема в пищу зараженного продукта, но в некоторых случаях - через одни-двое суток.
Заболевание начинается, как правило, внезапно: недомогание, тошнота, часто повторная рвота, схваткообразные боли в животе, понос, частый жидкий стул с примесью слизи и прожилками крови. Быстро нарастает клиника интоксикации - головная боль, снижение артериального давления, бледность, жажда, учащение и ослабление пульса, поднимается высокая температура (38-40°). Если пострадавшего оставить без помощи, явления отравления будут быстро прогрессировать: нарастает сердечно-сосудистая слабость, возникают судорожные сокращения мышц, дыхание становится поверхностным, наступает смерть.
Первая помощь. Оказание неотложной помощи при острых отравлениях предусматривает немедленное выведение яда из организма; срочное обезвреживание яда при помощи противоядий (специальных препаратов, уменьшающих токсическое действие яда), поддержание основных жизненных функций организма. Очень важно как можно быстрее вывести яд из желудка. Для этого больному дают выпить 1,5-2 литра теплой воды с добавлением марганцевого калия (до розового цвета) или небольшого количества пищевой соды (одна ст. ложка на полтора-два литра воды) и вызывают рвоту раздражением корня языка (подальше в полость рта вводятся два-три пальца). Давать обильное питье нужно и при самостоятельной рвоте. При отравлении крепкими спиртными кислотами и щелочами нельзя прибегать к промыванию желудка. В этих случаях для скорейшего удаления инфицированных продуктов и их токсинов необходимо быстро очистить кишечник: больному дают выпить слабительное (две ст. ложки английской соли на полстакана воды или 30-50 мл касторового масла). Можно сделать очистительную клизму теплой водой. Для усиления ее эффекта на один литр воды добавляют две-три ст. ложки поваренной соли. После промывания желудка и кишечника показаны горячий чай, кофе. Прием какой-либо другой пищи запрещается. Больного нужно согреть, обложив грелками и укрыв одеялом.
Если пострадавший находится в бессознательном состоя-нии, ему нельзя давать пить воду, так как он может захлебнуть-ся (возможно попадание воды и рвотных масс в трахею, легкие). В таких случаях можно попытаться с помощью медперсо-
нала промыть желудок через зонд, который вводится через пищевод.
При расстройстве дыхания перед промыванием необходимо оттянуть язык и, придерживая его, тампоном удалить слизь и рвотные массы изо рта и глотки. Если расстройство дыхания является следствием действия яда, находящегося в крови, немедленно приступают к применению искусственного дыхания и наружного массажа сердца. Наиболее эффективная борьба с отравлением - это прием противоядий, которые имеются на некоторых производствах, а также в токсикологических отделениях больниц.
Ботулизм -тяжелая пищевая токсикоинфекция, возникающая при употреблении продуктов, содержащих токсины и анаэробные палочки (ОозпчсНит ЬоШПпшт), которая характеризуется симптомами поражения нервной системы.
Наибольшую опасность представляет загрязнение продуктов землей и фекалиями. В герметически закрытых консервированных овощах, грибах, фруктах, плохо обработанных термически, палочки ботулизма при хранении в условиях комнатной температуры прорастают. Зараженные консервы, как правило, вздуваются. Наиболее часто бациллами ботулизма заражаются продукты, приготовление которых идет без достаточной горячей обработки - вяленое и копченое мясо, рыба, колбасы, мясные, овощные, рыбные консервы, особенно приготовленные в домашних условиях.
Период от момента приема зараженной пищи до начала заболевания чаще небольшой - 10-20 ч., хотя иногда возможно его удлинение до нескольких суток.
Признаки. Заболевание развивается остро, появляется сильная головная боль, слабость, недомогание, головокружение, боли в животе, тошнота, повторная рвота, чувство замирания сердца, сухость во рту или, наоборот, слюнотечение. Стул отсутствует, живот вздувается. Температура при этом остается нормальной. Через сутки или двое отмечаются характерные для ботулизма признаки поражения головного мозга - двоение в глазах, косоглазие, может появиться опущение век, паралич мягкого неба. Одновременно или позже присоединяются расстройства глотания, речь становится невнятной. Возникает за-
держка мочи, увеличивается вздутие живота. Если не оказать помощь, на четвертые-шестые сутки больной погибает от паралича дыхательного центра и остановки сердца.
Первая помощь. Независимо от сроков заболевания лечение начинают с промывания желудка слабым раствором пищевой соды, перманганата калия. Хорошее действие оказывают слабительные средства, очистительные клизмы, обильное горячее питье. Однако нужно знать, что только введение специфической антиботулинической сыворотки является основным и действенным методом лечения при отравлении ботулизмом. Поэтому скорейшая доставка пострадавшего в больницу послужит его спасению.
Отравление грибами. Чаще всего отравление происходит такими ядовитыми грибами, как красный или серый мухомор, ложный опенок, бледная поганка, ложный шампиньон и др., а также съедобными грибами в случае длительного и неправильного их хранения. Наиболее ядовита бледная поганка: смертельный исход может наступить от употребления в пищу даже одного гриба.
Признаки отравления становятся заметны через один-три часа. На фоне быстро нарастающей слабости появляются головная боль, головокружение, тошнота, рвота, слюнотечение, сильные коликообразные боли в животе. Затем присоединяются понос (нередко кровавый) и симптомы поражения нервной системы: бред, галлюцинации, судороги, расстройство зрения, двигательное возбуждение. В случае тяжелых отравлений, особенно белой поганкой, клиника отравления нарастает быстро: через шесть-восемь часов с момента отравления наступает сильное возбуждение, сменяющееся сонливостью и безразличием. В этот период заметно падает артериальное давление, нарушается деятельность сердца, может появиться желтуха, температура снижается ниже нормальной.
При отравлении грибами своевременная и эффективная первая помощь играет первостепенное значение. Она заключается в промывании желудка водой с добавлением перманганата калия (розового цвета) или слабым раствором пищевой соды, даче слабительного (касторового масла или английской соли). Делается очистительная клизма. После этого пострадав-

|
шего тепло укрывают, дают горячее питье - чай, кофе. Скорейшая госпитализация способствует быстрейшему выздоровлению.
Алкогольные отравления. Алкоголь прежде всего поражает центральную нервную систему, вызывая возбуждение, затем угнетение и наркотический сон. Различают три степени алкогольного опьянения: 1) легкое - сохранена способность учитывать окружающую обстановку, лицо покрасневшее, пульс учащенный, походка шаткая; 2) средняя степень опьянения - резкое усиление тех же признаков, нарушение координации движений, выраженное колебание настроения - от буйного веселья до угнетенного состояния; 3) тяжелое опьянение -нарушение способности нормально передвигаться, частая рвота, тяжелый наркозный сон, непроизвольное выделение мочи и кала. Тяжелое отравление алкоголем угрожает жизни, особенно при наличии сопутствующих заболеваний со стороны сердечно-сосудистой системы, печени, почек.
Первая помощь. Во время глубокого сна происходит запада-ние языка и как следствие этого - затруднение дыхания. Необходимо повернуть голову набок, произвести туалет полости рта и глотки.
При легкой и средней степени отравления можно вызвать рвоту раздражением язычка введенными пальцами. Если человек в сознании, необходимо сделать промывание желудка, дав ему выпить два-три литра теплой воды, а также ускорить освобождение кишечника. Для этого внутрь принимают две столовые ложки английской соли на стакан теплой воды. При потере сознания опьяневшему для приведения его в чувство часто дают вдыхать пары нашатырного спирта. Однако надо помнить, что при неосторожном применении нашатырного спирта можно вызвать ожог слизистой оболочки носа, рта, гортани и даже остановку дыхания. Для пробуждения, стимулирования сердечной деятельности и дыхания рекомендуется провести точечный массаж методом тонизации с надавливанием и вращением пальца в течение 0,5-1 мин (рис. 40).
Точка 1 (жень-чжун) находится под кончиком носа, в верхней трети вертикальной борозды верхней губы. Массировать в положении сидя или лежа.

|
Точка 2 (чэнь-цзянь) находится в центре подбородочно-губной борозды. Массировать в положении сидя или лежа можно одновременно вместе с точкой жень-чжун - указательным и средним пальцами одновременно.
| Рис. 40. Точкидля массажа при алкогольном отравлении: стимулируется дыхательная и сердечная деятельность |
Точка 3 (су-ляо) находится в центре кончика носа. Растирать между пальцами. Для пробуждения и стимуляции дыхания и работы сердца эффективно также разминание ушных раковин с обеих сторон.
При тяжелом отравлении алкоголем возможны различные повреждения тела, которые можно выявить только при осмотре пострадавшего. На повреждения могут указывать следы крови из носа, рта, ушных раковин, наличие ссадин, изменение формы конечностей, припухлости на голове и пр. Даже при небольших признаках какого-либо повреждения его госпитализируют.
У людей в пьяном состоянии не всегда можно обнаружить переломы костей черепа, ребер, повреждение печени, почек, инфаркт миокарда, инсульт и т. д. Поэтому при определении у них слабого частого или напряженного и редкого пульса необходима срочная госпитализация, без попыток привести в чувство. Нужно знать и о частых тяжелых алкогольных состояниях, участившихся в последнее время, когда с алкоголем применяются барбитураты (снотворные) или антидепрессанты (успокаивающие средства) - элениум, седуксен и пр. Состояние таких людей тяжелое и пробуждение намного затрудняется.
Отравления ядохимикатами. В настоящее время в сельском хозяйстве довольно широко используются различные ядохимикаты для борьбы с сорняками, болезнями и вредителя-Ми культурных растений. При правильном выполнении инструкций по применению химикатов вероятность отравления Полностью исключена, однако грубые нарушения правил по их Использованию и хранению могут привести к тяжелым формам

|
отравления фосфорорганическими веществами (тиофос, хлорофос, метафос). При работе с этими инсектицидами возможно отравление через дыхательные пути и с пищевыми продук. тами.
Первые признаки отравления обнаруживаются быстро -через 10-40 мин с момента попадания в организм. Появляются головная боль, потливость, резкая слабость. Затем к ним присоединяются признаки поражения нервной системы: слюноотделение, выделение мокроты, нарушение зрения. Дыхание становится учащенным, шумным, с хрипами, слышимыми на расстоянии. Пострадавший беспокоен, возбужден. Вскоре возникают судороги нижних конечностей, боли в животе, частый жидкий стул. Несколько позднее наступает паралич мускулату-ры, в том числе и дыхательной. Остановка дыхания является причиной смерти при таком отравлении.
Первая помощь. Если пострадавший еще в сознании, а желудок не освобожден от попавшего в него яда, необходимо промыть желудок, вызвав рвоту. Произвести туалет полости рта и глотки и срочно транспортировать больного в больницу. В случае остановки дыхания немедленно приступить к искусственному дыханию.
Отравление концентрированными кислотами и щелочами. При приеме внутрь (часто ошибочно) крепких кислот и щелочей развивается тяжелое состояние, вызванное обширными ожогами полости рта, глотки, пищевода, желудка, а позднее действием всосавшихся веществ на жизненно важные органы (печень, сердце, почки, легкие). Концентрированные кислоты и щелочи обладают свойством резко разрушать ткани. Слизистые оболочки более чувствительные и нежные, нежели кожа, поэтому они гибнут быстрее и глубже.
Больные сильно возбуждены, жалуются на боли во рту и за грудиной, бледны. На слизистой оболочке рта, губах заметны ожоги и струпья, При ожогах серной кислотой струпья черного цвета, азотной - серо-желтого, соляной - желтовато-зеленоватого, а при ожогах уксусной кислотой - серо-белого цвета. Щелочи легче проникают через ткани, и поэтому поражают их на большую глубину. При этом ожоговая поверхность очень рыхлая, распадающаяся, белесоватого цвета. Боли в области
желудка сопровождаются мучительной рвотой, часто с примесью крови. Может развиться болевой шок, отек гортани с последующем удушением (асфиксией). При приеме больших доз кислоты или щелочи быстро развивается сердечно-сосудистая слабость и коллапс.
Первая помощь при отравлении кислотами заключается в попытке промыть желудок теплой водой с добавлением жженой магнезии (20 г на 1 л жидкости), при ее отсутствии можно сделать промывание известковой водой. Дают пить молоко, растительное масло, яичные белки, слизистые отвары, слабый содовый или какой-либо другой раствор слабой щелочи. При отравлении щелочами необходимо промыть желудок теплым однопроцентным раствором лимонной или уксусной кислоты. Промывание показано в первые четыре часа после отравления. Для уменьшения боли на область желудка кладется пузырь со льдом или холодной водой. При невозможности промывания (тяжелое состояние, отек гортани) дают пить обволакивающие средства, двух-трех процентный раствор лимонной или уксусной кислоты по одной столовой ложке через каждые 5 мин. При этом содовые полоскания и промывание желудка раствором соды противопоказаны. Доставка пострадавшего в лечебное учреждение (токсикологический центр) является основной задачей оказания первой помощи.
Отравление снотворными (барбамилом, люминалом, родедормом и др.) проявляется сонливостью, а затем полной потерей сознания. Отмечается бледность кожных и слизистых покровов, частый слабый пульс, поверхностное дыхание, а затем и полная его остановка.
Необходимо промыть желудок и очистить кишечник (если пострадавший в сознании), освободить дыхательные пути, тампоном удалить слизь из полости рта и глотки. Повернуть голову набок, вывести нижнюю челюсть вперед и не давать языку западать в глотку и гортань. Для этого надо разжать зубы и вывести язык наружу. Для стимулирования дыхания и центральной нервной системы пострадавшему делают точечный массаж, как и при алкогольном отравлении (см. выше). При резком ослаблении дыхания и его остановке немедленно приступают к искусственному дыханию до прибытия медицин-
ской помощи. Искусственное дыхание "рот в рот" выполняется вместе с наружным массажем сердца.
Инородные тела дыхательных путей. Чаще всего в дыхательные пути попадают булавки, кнопки, мелкие гвозди и другие предметы, которые берут в рот во время работы, у детей -мелкие игрушки или их отдельные части (колесики машин и пр.), это могут быть и монеты, семена подсолнуха, орехи и др.
В отличие от взрослого человека ребенок нередко не может сказать о том, что что-то попало в "дыхательное" горло. Острый приступ удушья и кашля у ребенка, находящегося без контроля, должны заставить окружающих насторожиться и принять меры к тому, чтобы оказать ему первую помощь.
Меры первой помощи. Если ребенок маленький (два-три года), можно перевернуть его, взяв за обе ноги, резко тряхнуть один, другой раз, тем самым попытавшись "вытряхнуть" инородный предмет. Это удается, если предмет гладкий - металлический шарик, монета. В любом случае пострадавшего, и взрослого, и ребенка, необходимо направить в лечебное учреждение, так как всегда сохраняется опасность смещения инородного тела, что может привести к затрудненному дыханию вплоть до его остановки. В больнице инородное тело удаляется через специальный тубус, введенный в трахею и бронхи под наркозом. Иногда для этой цели используется магнит. В тяжелых случаях, когда достать предмет невозможно, показана операция по удалению инородного тела.
Инородные тела уха. Встречаются два вида инородных тел уха - живые и неживые. Живые представлены различными мелкими насекомыми: клопы, мухи, мошки, тараканы и др. неживые предметы - горох, бусинки, семечки от ягод, куски ваты, пуговицы, которые попадают в наружный слуховой проход. Чаще всего такие явления наблюдаются у детей.
Неживые инородные тела, как правило, не вызывают никаких болевых ощущений, и нахождение их в слуховом проходе не ведет к каким-либо серьезным последствиям. Живые инородные тела могут вызывать неприятные субъективные ощущения, беспокойство, чувство сверления, жжения и др. Иногда, кроме некоторого ослабления слуха, инородное тело в наружном слуховом проходе не дает никаких расстройств.
Меры первой помощи. Прежде всего надо знать, что всякие попытки удалить предмет из слухового прохода шпильками, булавками, спичками будут способствовать дальнейшему проталкиванию этих предметов в глубь слухового прохода. Извлечение их категорически запрещается, так как возможна перфорация (протыкание) барабанной перепонки и инфицирование полости уха. Во избежание тяжелых последствий пострадавшего следует направить в медицинское учреждение для оказания специальной врачебной помощи.
При попадании в слуховой проход живых инородных тел необходимо заполнить слуховой проход жидким маслом, спиртом или простой водой и заставить пострадавшего несколько минут полежать на здоровой стороне. После этого наступает гибель насекомого, и неприятные ощущения проходят. Затем пострадавшего поворачивают на больную сторону. При этом нередко вместе с жидкостью из уха удаляется и инородное тело. Если же оно осталось в ухе, то больного необходимо доставить к врачу-оториноларингологу (ЛОР-врачу).
Инородные тела носа. Попадание инородных тел в нос чаще всего происходит у детей. Они, как правило, сами заталкивают в нос мелкие предметы (шарики, пуговицы, бусинки, бумагу, семечки и пр.). В качестве первой помощи можно посоветовать пострадавшему сильно высморкаться, закрыв ту половину носа, в которой нет инородного тела. Производить самим удаление инородных тел из полости носа запрещается, так как нет необходимость проводить это срочно, а неумелые действия могут привести к тяжелым последствиям: кровотечению, ранению слизистой оболочки и инфицированию. Пострадавшего нужно отправить к врачу-оториноларингологу.
Инородные тела глаз. Чаще всего это мелкие предметы в виде мелких частиц металла, камня, соринки, мошки и пр. Попадая на слизистую оболочку глаза (конъюнктиву), они вызывают ее повреждение, что сопровождается болью, покраснением глаза, слезотечением, усиливающимся при мигании. Инородное тело может попадать как на верхнее, так и под нижнее веко.
Тереть глаза не рекомендуется, так как это вызовет еще большее раздражение слизистой оболочки. Необходимо внима-
тельно осмотреть глаз и попытаться удалить соринку или другой инородный предмет. Для этого просят пострадавшего посмотреть вверх и, слегка оттянув нижнее веко вниз (все нужно делать чистыми руками), удаляют инородное тело плотным ватным тампоном (сухим или смоченным 2%-м раствором борной кислоты). После удаления инородного тела глаз нужно промыть раствором чая или закапать две-три капли 30%-го раствора альбуцида.
Если инородное тело не извлекается, не нужно тратить времени - быстро отправьте пострадавшего к врачу-окулисту.
Инородные тела глотки и пищевода. Наиболее часто в глотку и пищевод попадают и задерживаются в них рыбьи и мясные кости. У детей это могут быть орехи, пуговицы, монеты и другие мелкие предметы.
Обычно жалобы сводятся к загрудинным болям, а также в области шеи, особенно усиливающимся при глотании, В таких случаях принято вызвать прохождение инородного тела по пищеводу в желудок. Для этого проглатывают корку хлеба, картофель, кашу. Но чаще всего эти меры к успеху не приводят. Поэтому больного лучше направить в больницу. Не следует поднимать панику, если ребенок проглотил маленький металлический шарик или что-либо подобное. Через два-три дня эти предметы выходят самостоятельно через кишечник. Однако показать педиатру такого ребенка надо.
Инородные тела мягких тканей. На производстве и в быту в мягкие ткани чаще всего попадают занозы, иголки, кусочки стекла, гвозди и пр. Инородное тело может выступать над поверхностью кожи. Если больной получил повреждение в виде колотой (игла, гвоздь) или колото-резаной раны (стекло), всегда проверяют, не остался ли в глубине тканей ранящий предмет или его часть. Такие ранения всегда осматривает врач.
Удалять занозы, кусочки стекла и т. п., если они выступают над поверхностью кожи, можно. Необходимо предварительно обработать поверхность кожи (места ранения) спиртом, раствором йода, одеколоном. Однако обращение к хирургической помощи предупреждает возможный перелом инородного тела в толще тканей. Неполное извлечение инородного тела может только затруднить последующую медицинскую помощь.
ПЕРВАЯ ПОМОЩЬ ПРИ УКУСАХ БЕШЕНЫХ ЖИВОТНЫХ,






