Термином «ишемическая болезнь сердца» (morbus cordis ischaemicus) объединяют группу заболеваний: стенокардию, инфаркт миокарда, коронарокардиос-клероз. В основе патологического процесса лежит нарушение соответствия между потребностью сердца в кровоснабжении и реальным его осуществлением. Это несоответствие может возникнуть в результате острого преходящего нарушения функционального состояния коронарных артерий (спазм, нарушение регуляции тонуса) или хронического патологического состояния, обусловленного органическим поражением коронарных артерий (стенозирующий атеросклероз, тромбоз).
Стенокардия
Стенокардия (angina pectoris; син.: грудная жаба, коронарная болезнь сердца) — распространенное заболевание, основным клиническим проявлением которого является приступ загрудинных болей, обусловленный остро наступающим, но преходящим нарушением коронарного кровообращения. Она возникает в большинстве случаев у лиц старше 40 лет, причем у мужчин значительно чаще, чем у женщин.
Этиология и патогенез. Основной причиной развития стенокардии является атеросклероз коронарных артерий сердца. На ранней стадии развития заболевания причиной возникновения приступа стенокардии может служить спазм коронарных артерий (коронароспазм) без выраженных в них изменений. Ангио-спазм связан с нарушением механизмов нейрогуморальной регуляции работы сердца, повышенной активизацией симпатико-адреналовой системы, сопровождающейся выбросом катехоламинов. Вследствие этого увеличивается потребность миокарда в кислороде и развивается его гипоксия. В свою очередь гипоксия приводит к нарушению обмена веществ, выходу из клеток биологически активных веществ, раздражающих интерорецепторы миокарда и адвентиции сосудов. Эти импульсы передаются через ганглии С 7 — Th 4 к коре головного мозга и обусловливают характерный для этого заболевания симптом — загрудинную боль. В дальнейшем, при прогрессировании атеросклеротических изменений в сосудах, в возникновении стенокардии играет роль не столько спазм, сколько сужение коронарных артерий. При этом возникает несоответствие между потребностями миокарда в кислороде и возможностями коронарного кровообращения, особенно при физических нагрузках. Приступы стенокардии могут возникать вследствие нарушения нервной регуляции коронарных
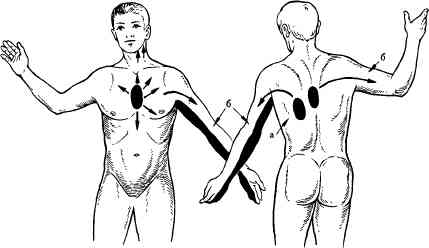
Рис. 96. Локализация и иррадиация болей при стенокардии.
а—зоны Захарьина — Геда; б —нервные пути иррадиации стенокардических болей.
артерий рефлекторно при желчнокаменной болезни, грыже пищеводного отверстия диафрагмы, заболеваниях желудка и др. (рефлекторная стенокардия). Поскольку на развитие атеросклероза влияют такие факторы, как гиподинамия, артериальная гипертензия, малоподвижный образ жизни, ожирение, сахарный диабет, курение, наследственность и др., эти факторы являются факторами риска и при стенокардии.
В редких случаях стенокардия возникает при инфекционных и инфекционно-аллергических заболеваниях, таких как сифилитический аортит, панартериит, узелковый периартериит, ревматический васкулит, облитерирующий эндарте-риит.
Клиническая картина. Основным клиническим симптомом болезни является боль, локализующаяся в центре грудины (загрудинная боль), реже в области сердца. Характер боли бывает различным: больные ощущают сдавление, сжатие, жжение, тяжесть, а иногда режущую или острую боль. Болевые ощущения различны по интенсивности; нередко сопровождаются чувством страха смерти. Характерна иррадиация болей: в левое плечо, левую руку, левую половину шеи и головы, нижнюю челюсть, межлопаточное пространство, а иногда в верхнюю часть живота (рис. 96). Может отмечаться атипичная иррадиация боли в правую лопатку, руку, ноги. Иррадиация болей при стенокардии соответствует распространению болевого раздражения от сердца через центробежные спинномозговые нервы, которые иннервируются VII шейным и I—V грудными сегментами спинного мозга (зоны Захарьина — Геда). Раздражения от сердца идут через эти сегменты и переходят на центробежные спинномозговые нервы по принципу висцеросенсорного рефлекса.
Болевой приступ обычно возникает под воздействием эмоциональной или физической нагрузки, при ходьбе, особенно при выходе из помещения на улицу в холодную погоду {стенокардия напряжения). Приступы болей могут возникать в ночное время {стенокардия покоя). Продолжительность болей от нескольких секунд до 20—30 мин. Для приступа стенокардии характерно быстрое исчезновение болей после приема нитроглицерина. Сила приступа различна. Дли-тельно протекающий приступ стенокардии может закончиться развитием инфаркта миокарда.
Во время приступа больной старается быть неподвижным, при ходьбе останавливается, бледнеет, иногда на лице выступают капельки пота. Выражение лица застывшее, встревоженное. Отмечаются урежение пульса, повышение артериального давления. Реже у лиц с выраженным атеросклеротическим поражением коронарных артерий и изменениями в сердечной мышце во время приступа стенокардии возникают тахикардия, экстрасистолия.
При аускулътации сердца у таких больных можно отметить приглушенность сердечных тонов. Функции других органов и систем от нормы существенно не отклонены. Температура тела остается нормальной; в периферической крови отклонений от нормы не наблюдается.
На ЭКГ, снятой во время приступа стенокардии, как правило, определяют признаки нарушения коронарного кровообращения: снижение сегмента ST, сглаженный, двухфазный или отрицательный зубец Г в стандартных, а также в соответствующих грудных отведениях. После приступа электрокардиографическая картина вскоре возвращается к исходной. Иногда на ЭКГ описанные изменения выявляют только после применения нагрузочных проб. В некоторых случаях проводят рентгеноконтрастное исследование (коронарогра-фия). На коронарограммах можно выявить сужение (окклюзии) коронарных артерий.
Течение. Различно и зависит от степени нарушения нейрогуморальной регуляции и выраженности атеросклеротических изменений коронарных артерий. Приступы стенокардии могут быть редкими, возникать только при большой физической нагрузке либо появляться несколько раз в сутки при малейшем физическом усилии и даже в покое. В зависимости от течения заболевания выделяют следующие клинические формы стенокардии:
1. Стабильная стенокардия напряжения. В этой форме выделяют 4 функциональных класса: 1-й класс — приступы стенокардии возникают только при большой физической нагрузке; 2-й класс — физическая активность несколько ограничена; приступы стенокардии возникают при ходьбе на расстоянии более 500 м, особенно в сырую холодную погоду, при подъеме на лестницу; 3-й класс — более выраженное ограничение физической активности; приступы стенокардии возникают при ходьбе на расстояние 100—200 м, при подъеме на один этаж; 4-й класс — приступы возникают при незначительных физических нагрузках и в покое.
2. Нестабильная стенокардия. Приступы стенокардии учащаются, удлиняются, становятся более тяжелыми и могут привести к развитию инфаркта миокарда.
Лечение. Заключается в применении сосудорасширяющих средств во время приступов стенокардии, а также в предупреждении приступов. Наиболее эффективным средством, купирующим приступ, является нитроглицерин: 1—3 капли 1% спиртового раствора на кусочек сахара или таблетку под язык (держать во рту). Действие нитроглицерина наступает обычно через 1—2 мин. Больные всегда должны иметь его при себе. Для профилактики приступов стенокардии назначают препараты, уменьшающие потребность миокарда в кислороде: нитраты пролонгированного действия (нитронг, нитросорбид, сустак и др.), р-адреноблокаторы, антагонисты ионов кальция (нифедипин, или ко-ринфар, верапамил, или изоптин, и др.), успокаивающие средства.
В последние годы для устранения частых и тяжелых болевых приступов при выраженном коронарном атеросклерозе и для предотвращения инфаркта миокарда применяют хирургический метод лечения — ангиопластику, шунтирование коронарных артерий.
Инфаркт миокарда
Инфаркт миокарда (infarctus myocardii) — острое заболевание, характеризующееся образованием некротического очага в сердечной мышце вследствие абсолютной или относительной недостаточности коронарного кровотока. Инфаркт миокарда наблюдается преимущественно у мужчин старше 50 лет. В последние годы значительно увеличилось число заболеваний среди мужчин молодого возраста (30—40 лет). Классическое описание клинической картины инфаркта миокарда было дано в 1909 г. крупнейшими русскими клиницистами В. П. Образцовым и Н. Д. Стражеско.
Этиология и патогенез. В подавляющем большинстве случаев (97—98%) основной причиной инфаркта миокарда является атеросклероз коронарных артерий, осложненный тромбозом. Значительно реже инфаркт миокарда может возникнуть вследствие функциональных нарушений, вызванных спазмом коронарных артерий. Это наблюдается редко при стрессовых ситуациях, которые приводят к нарушению гормональной регуляции функции сердца и коронарных артерий, к изменениям в свертывающей системе крови, проявляющимся уменьшением в крови гепарина и понижением ее фибринолитической активности. Большое значение в развитии инфаркта миокарда имеют такие факторы риска, как ожирение, нарушение липидного обмена, сахарный диабет, малоподвижный образ жизни, курение, генетическая предрасположенность.
Патологоанатомическая картина. При внезапном прекращении притока крови к участку сердечной мышцы наступает его ишемия, а затем некроз. Позже вокруг очага некроза образуются воспалительные изменения с развитием рыхлой соединительной (типа грануляционной) ткани. Некротические массы рассасываются и замещаются рубцовой тканью. В участке некроза может произойти разрыв сердечной мышцы с кровоизлияниями в полость перикарда (тампонада сердца). При обширном инфаркте слой рубцовой ткани может быть настолько тонок, что возникает его выпячивание с образованием аневризмы сердца. Инфаркт миокарда в большинстве случаев развивается в левом желудочке. Некроз захватывает либо слой сердечной мышцы, расположенный под эндокардом (субэндокардиальная форма), либо в тяжелых случаях — всю толщу мышечного слоя (трансмуральный инфаркт), при этом обычно возникает фибринозный перикардит. Иногда фибрин откладывается на внутренней оболочке сердца в участках, соответствующих некрозу миокарда, — возникает пристеночный тромбоэндокардит. Тромботические массы могут оторваться и попасть в общий ток крови, обусловливая эмболию сосудов мозга, легких, органов брюшной полости и др. По распространенности некротического очага различают крупноочаговый и мелкоочаговый инфаркты миокарда.
Клиническая картина. Клиническое проявление болезни зависит от локализации и величины очага некроза сердечной мышцы. Основным клиническим проявлением инфаркта миокарда наиболее часто является приступ резчайших болей за грудиной (status anginosus). Боли локализуются за грудиной, в прекордиальной области, иногда боль охватывает всю передне-боковую поверхность грудной клетки. Боли иррадиируют обычно в левую руку, плечо, ключицу, шею, нижнюю челюсть, межлопаточное пространство. Боль имеет сжимающий, давящий, распирающий или жгучий характер. У некоторых больных отмечаются волнообразные усиление и уменьшение боли. В отличие от болей при стенокардии боли при инфаркте миокарда, как правило, не купируются нитроглицерином и весьма продолжительны (от 20—30 мин до нескольких часов). Возникают общая слабость, чувство нехватки воздуха, потливость. В начале приступа артериальное давление может повыситься, а затем развивается артериальная гипотензия вследствие рефлекторной сосудистой недостаточности и снижения сократительной функции левого желудочка.
При объективном обследовании отмечается бледность кожных покровов. Выявляется тахикардия, тоны сердца становятся глухими, иногда появляется ритм галопа. Довольно часто отмечаются различные нарушения ритма и про-водимости. Вторым важным проявлением острого инфаркта миокарда служат признаки острой сердечно-сосудистой недостаточности.
Тяжелая сердечно-сосудистая недостаточность в первые часы развития инфаркта миокарда обозначается как кардиогенный шок. Его возникновение связано с нарушением сократительной функции левого желудочка, приводящим к уменьшению ударного и минутного объема сердца. При этом уменьшение минутного объема столь значительно, что не компенсируется повышением периферического сосудистого сопротивления, а это приводит к снижению артериального давления. На развитие кардиогенного шока указывает характерный вид больного. Он становится адинамичным, слабо реагирует на окружающее. Кожные покровы холодные, покрыты липким потом. Кожа приобретает цианотично-бледный цвет. Максимальное артериальное давление снижается ниже 80 мм рт. ст., пульсовое давление менее 30 мм рт. ст., пульс частый, нитевидный, а иногда не прощупывается. У некоторых больных в этот период может развиться сердечная недостаточность в виде сердечной астмы и отека легких.
Первые часы инфаркта миокарда обозначают как острейший период. Затем наступает острый период болезни. Он характеризуется окончательным формированием очага некроза. В этот период боли, как правило, исчезают. Они сохраняются при вовлечении в процесс перикарда — эпистенокардического перикардита, объективным признаком которого служит появление шума трения перикарда. Через несколько часов возникает лихорадка вследствие развития миомаляции и некроза, а также перифокального воспаления сердечной мышцы. Чем больше зона некроза, тем выше и длительнее подъем температуры тела. Лихорадка продолжается 3—5 дней, но иногда она длится 10 дней и более. В этом периоде симптомы сердечной недостаточности и артериальной гипо-тензии у одной категории больных сохраняются, у другой лишь появляются. Продолжается острый период 2—10 дней. В дальнейшем состояние больного начинает улучшаться, температура тела становится нормальной, уменьшаются, а в некоторых случаях исчезают признаки недостаточности кровообращения. Такое состояние соответствует уменьшению очага некроза и замещению его грануляционной тканью. Этот период болезни обозначается как подострый, продолжительность его 4—8 нед. В последующем так называемом постинфарктном периоде (2—6 мес) происходит адаптация сердца к новым условиям работы.
В диагностике острого инфаркта миокарда большое значение имеет электрокардиографическое исследование. С помощью ЭКГ можно не только установить наличие инфаркта миокарда, но и уточнить ряд важнейших деталей — локализацию, глубину и обширность поражения сердечной мышцы (рис. 97). В первые часы развития заболевания происходит изменение сегмента ST и зубца Т. Нисходящее колено зубца R, не достигая изоэлектрической линии, переходит в сегмент ST, который, приподнимаясь над ней, образует дугу, обращенную выпуклостью кверху и сливающуюся непосредственно с зубцом Т. Образуется так называемая монофазная кривая. Эти изменения обычно держатся 3—5 дней. Затем дегмент ST постепенно снижается до изоэлектрической линии, а зубец Г становится отрицательным, глубоким. Появляется глубокий зубец Q, зубец R становится низким или совсем исчезает, и тогда формируется комплекс QS. Появление зубца Q характерно для трансмурального инфаркта. В зависимости от локализации инфаркта изменения желудочкового комплекса наблюдаются в соответствующих отведениях (рис. 98 и 99). В фазе рубцевания инфаркта может восстановиться исходная форма ЭКГ, которая наблюдалась до его развития, или же изменения стабилизируются на всю жизнь.
| В случаях, когда затруднена электрокардиографическая диагностика ин- Изменения желудочкового комплекса | Стадия | Характер изменений | Продолшитель -ность изменений |
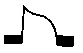
| Острая | ST и Т слиты в одну волну (монофазный потенциал повреждения) | Часы, сутки от начала инфаркта |
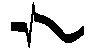
| Подострая | Глубокий 0, малый Я. начинает дифференцироваться отрицательный Т | 1-3 нед от начала инфаркта |
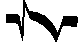
| Восстановительная | Глубокий Q. S-T изо-электричен, Т отрицательный (ишеми— ческий) | 2-6 нед |
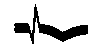
| Рубцевания | Глубокий и уширенный 0, Т отрицательный | Могут оставаться постоянно |
Рис. 97. Электрокардиографические признаки инфаркта миокарда в разных стадиях его развития.
фаркта миокарда или прошло более 5 дней от начала заболевания, можно применить радионуклидный метод исследования миокарда с применением пирофос-фата, имеющего тропность к некротизированной ткани, меченного изотопом технеция "Тс. Это вещество, введенное в организм, накапливается некротизи-рованным участком в значительно большей концентрации, чем окружающими здоровыми тканями. Этот метод дает возможность судить о величине поражения миокарда.
Очень важное значение в диагностике имеет исследование крови больного. В остром периоде болезни развивается лейкоцитоз, постепенно исчезающий к концу недели. Через 2—3 дня повышается СОЭ, которая достигает максимальной величины к 7—10-му дню заболевания. В дальнейшем СОЭ может быть увеличенной в течение нескольких недель до полного замещения очага некроза рубцовой тканью. Для диагностики инфаркта миокарда очень важное значение имеет определение активности ряда ферментов сыворотки крови, высвобождающихся в результате некротических изменений в миокарде: повышается активность креатинфосфокиназы (КФК), первого и пятого изоферментов лактат-дегидрогеназы (ЛДГ), аминотрансфераз, особенно аспарагиновой и в меньшей степени аланиновой, к концу первых суток заболевания. Активность КФК нормализуется на 2—3-й сутки, аминотрансферазы — на 4—5-е сутки, ЛДГ—к 10—14-му дню.
Мелкоочаговый инфаркт миокарда чаще характеризуется несильным болевым синдромом, общей слабостью. Температура тела обычно бывает невысокой и держится 1—2 дня. Имеются кратковременный невысокий лейкоцитоз, небольшое ускорение СОЭ и увеличение ферментативной активности. Наблюдаются следующие изменения ЭКГ: смещение сегмента ST ниже, а иногда и выше изоэлектрической линии, зубец Т становится либо двухфа-
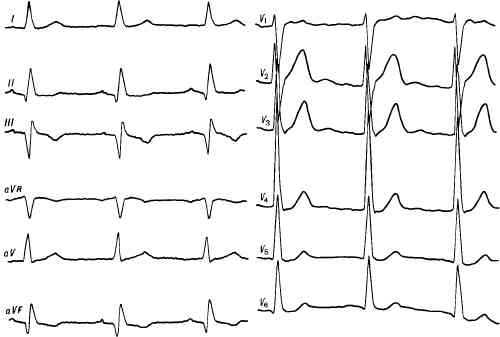
Рис. 98. ЭКГ с признаками очагового инфаркта миокарда в области задней стенки левого желудочка в стадии рубцевания на фоне гипертрофии левого желудочка.
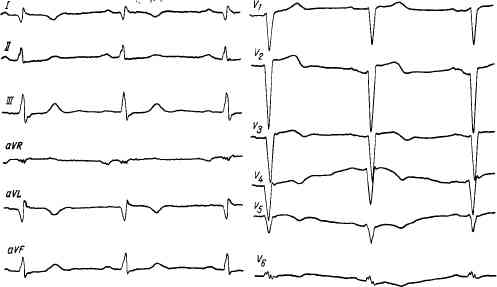
Рис. 99. ЭКГ при обширном инфаркте миокарда передней стенки, верхушки и боковой стенки левого желудочка.зным, либо отрицательным. Эти изменения через несколько дней или месяц исчезают.
Иногда инфаркт миокарда проявляется атипично. Так, у одних больных заболевание начинается с одышки, переходящей в удушье (status asthmaticus), у других больных вначале возникают боли в эпигастральной области и сопровождаются тошнотой, рвотой (status gastralgicus). В некоторых случаях первым симптомом заболевания служит нарушение сердечного ритма. Атипичное течение инфаркта миокарда нередко встречается в пожилом возрасте, когда начало заболевания может проявляться лишь немотивированной слабостью, недомоганием, адинамией. Существует и бессимптомное течение инфаркта миокарда, которое выявляется случайно при помощи ЭКГ.
Течение и осложнения. Течение инфаркта миокарда зависит от обширности поражения сердечной мышцы, состояния других артерий сердца и развития коллатерального кровообращения, от степени выраженности сердечной и сосудистой недостаточности, наличия осложнений.
Осложнения наиболее часто возникают в первые дни от начала заболевания. Нарушение сердечного ритма и проводимости наблюдается почти у всех больных с крупноочаговым инфарктом миокарда. Нарушение ритма бывает различное. Особенно опасно появление желудочковой тахикардии, которая может перейти в фибрилляцию желудочков и явиться причиной смерти больного. При развитии сердечной недостаточности возникают сердечная астма и отек легких. При обширном трансмуральном инфаркте миокарда в первые 10 дней болезни возможен разрыв стенки желудочка сердца, который приводит к быстрой, в течение нескольких минут, смерти больного. В течение болезни может образоваться аневризма сердца.
Острая аневризма сердца развивается в первые дни трансмурального инфаркта миокарда, когда под влиянием внутрижелудочкового давления крови происходит выбухание в участке миомаляции сохранившихся слоев стенки сердца. Обычно образуется аневризма в стенке левого желудочка сердца. Клиническая картина острой аневризмы сердца характеризуется появлением пре-кордиальной пульсации в третьем—четвертом межреберье слева у грудины. При выслушивании сердца можно определить ритм галопа, а также шум трения перикарда вследствие развившегося реактивного перикардита.
Хроническая аневризма сердца образуется из острой, когда некротизированный участок сердечной мышцы замещается соединительнотканным рубцом в более позднем периоде. Ее признаками служат прекордиальная пульсация, смещение левой границы сердца влево, систолический шум в области аневризмы, «застывшая», т. е. сохраняющая характерные для острого периода болезни изменения, ЭКГ. При рентгенологическом исследовании выявляют выбухание контура сердца с парадоксальной пульсацией. Хроническая аневризма сердца приводит к развитию сердечной недостаточности, которая трудно поддается лечению.
У 2—3% больных возможны тромбоэмболии. Источником тромбоэмболии может быть внутрисердечный тромбоз. При длительном ограничении движений, особенно у пожилых людей, иногда развиваются тромбозы вен нижних конечностей, которые могут вызывать тромбоэмболию в системе легочной артерии с последующим развитием инфаркта легких.
Лечение. Больных с инфарктом миокарда госпитализируют в первые часы болезни. Назначают абсолютный покой, диету с ограничением общей калорийности, исключают продукты, вызывающие вздутие кишечника. С целью купирования болевого приступа применяют сочетание нейролептических (дроперидол) с обезболивающими (фентанил) средствами, внутривенное введение нитроглицерина. Применяются с этой же целью наркотические анальгетики. В да-льнейшем проводят лечение, направленное на устранение кардиогенного шока и сердечной недостаточности, аритмии. С первых часов развития инфаркта миокарда применяют фибринолитики, затем антикоагулянты, вначале прямого, а затем непрямого действия, далее седативные, спазмолитические средства;
Кардиосклероз
Кардиосклероз (cardiosclerosis; син.: миокардиосклероз) — заболевание сердечной мышцы, обусловленное развитием в ней рубцовой ткани. Различают кардиосклероз атеросклеротический и миокардитический как исход миокардитов любой этиологии. Атеросклеротический кардиосклероз является следствием атеросклероза коронарных артерий (диффузный атеросклеротический кардиосклероз). Инфаркт миокарда, заканчиваясь образованием рубцов, приводит к развитию очагового, постинфарктного кардиосклероза.
Клиническая картина. Отмечаются снижение работоспособности, одышка и сердцебиения, сначала лишь вследствие физического напряжения, а при более выраженном поражении сердечной мышцы — при обычной физической работе и ходьбе. При объективном обследовании больного выявляют расширение сердечной тупости влево. Сердце принимает аортальную конфигурацию, тоны его становятся приглушенными. В дальнейшем могут развиться четкие признаки сердечной недостаточности. Кардиосклероз является наиболее частой причиной возникновения различных аритмий: экстрасистол, обычно желудочковых, мерцательной аритмии, блокады сердца.
Течение. Поскольку атеросклероз коронарных сосудов обычно склонен к прогрессированию, кардиосклероз также постепенно становится более выраженным. Миокардитический кардиосклероз не имеет склонности к прогрессированию процесса.
Лечение. Направлено на замедление развития атеросклероза, урежение приступов стенокардии (пролонгированные нитраты), устранение недостаточности кровообращения (сердечные гликозиды, салуретики), нормализацию ритма сердечной деятельности (антиаритмические лекарственные средства).






