1. На 3-й неделе после инфаркта миокарда отмечаются боль в грудной клетке, повышение температуры тела, увеличение СОЭ, шум трения перикарда. Предполагаемый диагноз:
А. Распространение зоны поражения миокарда.
Б.Идиопатический перикардит.
В. Постинфарктный синдром.
Г. Разрыв миокарда.
Д. Разрыв сердечных хорд.
2. Каковы ранние ЭКГ признаки острого перикардита:
А. Подъем выпуклого сегмента ST.
Б. Подъем вогнутого сегмента ST.
В. Депрессия сегмента ST.
Г. Негативный зубец Т.
Д. Высокий заостренный зубец Т.
3. Какие перечисленные симптомы соответствуют сухому перикардиту?
А. Венозный застой.
Б. Расширение сердца в обе стороны.
В.Верхушечный толчок в пределах сердечной тупости.
Г.Шум трения перикарда.
Д.Втягивающий верхушечный толчок.
Е.Небольшие размеры тупости сердца.
Ж.Тупой кардиодиафрагмальный угол.
4.Какие перечисленные симптомы соответствуют выпотному перикардиту?
А. Венозный застой.
Б. Расширение сердца в обе стороны.
В.Верхушечный толчок в пределах сердечной тупости.
Г.Шум трения перикарда.
Д.Втягивающий верхушечный толчок.
Е.Небольшие размеры тупости сердца.
Ж.Тупой кардиодиафрагмальный угол.
5. Какие перечисленные симптомы соответствуют слипчивому перикардиту?
А. Венозный застой.
Б. Расширение сердца в обе стороны.
В.Верхушечный толчок в пределах сердечной тупости.
Г.Шум трения перикарда.
Д.Втягивающий верхушечный толчок.
Е.Небольшие размеры тупости сердца.
Ж.Тупой кардиодиафрагмальный угол.
6.Что является самой частой причиной возникновения перикардита:
А.Распространение воспалительного процесса с других органов.
Б. Туберкулез.
В.Сепсис.
Г.Ревматизм.
Д. Новообразование.
7. ЭхоКГ признаки экссудативного перикардита:
А. Утолщение листков перикарда, ограничение подвижности стенок желудочков в диастолу, наличие экссудата по контуру предсердий.
Б.Утолщение листков перикарда ограничение подвижности стенок желудочков в диастолу, механическая альтенация сердца
8. Признаки правожелудочковой недостаточности при «малом» сердце и отсутствии верхушечного толчка являются чаще всего доказательством:
А. Идиопатической кардиомиопатии.
Б. Митральной недостаточности.
В. Артериальной гипертензии.
Г. Констриктивного перикардита.
Д. Аневризмы сердца.
Правильные ответы:1В, 2А, 3Г, 4Б,В,Ж, 5А,Д,Е, 6Б, 7Б, 8Г
ПРИ ПОДГОТОВКЕ К ЗАНЯТИЮ ПОЛЬЗУЙТЕСЬ ЛИТЕРАТУРОЙ:
1. Малая Л.Т.. Хворостинка В.Н. Терапия: заболевания сердечно- сосудистой системы / Руководство для врачей-интернов и студентов, 2-е изд., испр. и доп. -Харьков: Фолио, 2005.-с.
7. Окороков А.Н. Диагностика болезней внутренних органов. Т.9. Диагностика болезней сердца и сосудов. - Москва: Мед. лит., 2005. - с. 1-59.
8. Окороков А.Н. Лечение болезней внутренних органов. Практ. руководство / т. 3., кн. 2. - Минск: Высшая школа, Витебск: Белмедкнига 1997.-С.1-44.
9. Г.Е.Ройтенберг, А.В. Струтынский. Внутренние болезни (сердечно-сосудистая система) ОАО. Медицина. 2003.
10.Йонаш В. Частная кардиология Гос. издательство мед. литературы, Прага 1976 - с.22-295
11.О.И.Яхонтова, Я.М. Рутгайзер, Л.Н. Валенкевич. Дифференциальный диагноз основных синдромов заболеваний внутренних органов. СПБ. 2002
12.И.С.Явелов Современные рекомендации по диагностике и лечению болезней перикарда. http://www.consilium-medicum.com/media/consilium/05_05/380.shtml
13.
ТЕОРЕТИЧЕСКИЕ ВОПРОСЫ:
7. Определение. перикардитов.
8. Современная классификация перикардитов.
9. Клиника различных форм перикардитов.
10. Значение физикального исследования в верификации диагноза перикардит.
11. Лабораторные и инструментальные методы исследования перикардитов.
12. Методы лечения, профилактики, прогноз, трудоспособность.
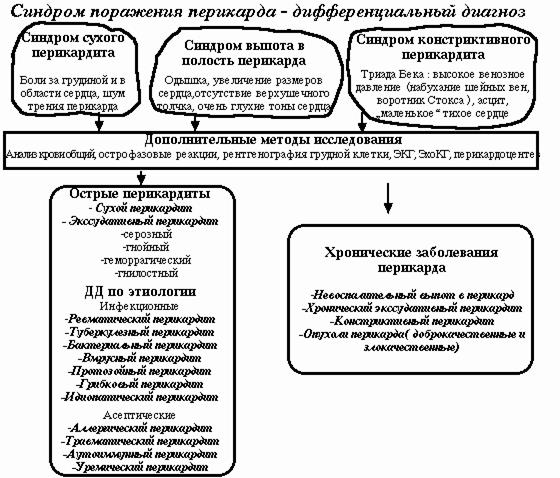
Перикардит – воспаление висцерального или париетального листка перикарда, или одновременное воспаление обоих этих листков.
Все перикардиты, по современным представлениям, подразделяют на три большие группы: идиопатические, инфекционные и неинфекционные.
Классификация.
1. Острый перикардит (длительность заболевания менее 6 недель)
а)фибринозный (сухой)
б)выпотной (экссудативный) перикардит (серозно-фибринозный,
гнойный, геморрагический): без тампонады сердца; с тампонадой сердца
2. Подострый перикардит (длительность заболевания от 6 недель до 6 месяцев)
а)выпотной (экссудативный): без тампонады сердца; с тампонадой сердца
б)слипчивый (адгезивный)
в)сдавливающий (констриктивный)
3. Хронический перикардит (длительность заболевания более 6 месяцев)
а)выпотной (экссудативный): без тампонады сердца; с тампонадой сердца
б)слипчивый (адгезивный, не констриктивный)
сдавливающий (констриктивный)
в)сдавливающий (констриктивный) с обызвествлением перикарда/
Данная классификация отображает клинические формы перикардитов, однако по этиологическому фактору перикардит отличается своей полиморфностью. Всвязи с этим, некоторые авторы даже разделяют этиологические группы перикардитов:
I. Идиопатические перикардиты. II.Инфекционные перикардиты
1. Бактериальные
2. Вирусные
3. Грибковые (при гистоплаэмоэе, кандидамикозе, бластомикозе и др.)
4. Риккетсиозные
5. Вызванные спирохетами (при сифилисе, желтушном лептоспирозе)
6. Микоплазменные
7. Паразитарные
8. Протозойные
III. Перикардиты при васкулитах и системных заболеваниях соединительной ткани
IV. Перикардит, развивающийся при заболеваниях органов, с которыми контактирует перикард: расслаивающая аневризма аорты с прорывом в полость перикарда; заболевания легких и плевры (пневмония, плеврит, тромбоэмболия легочной артерии); аневризма желудочка сердца; острый инфаркт миокарда; постинфарктный синдром.
V. Перикардит при заболеваниях, сопровождающихся нарушением обмена веществ: острая или хроническая почечная недостаточность, «диализный» перикардит, микседема, холестериновый перикардит, подагра, цинга
VI. Неопластические перикардиты: первичные (мезотелиома, саркома, фиброма, липома); вторичные, обусловленные метастазами опухоли в перикард или непосредственным прорастанием опухоли в перикард.
VIІ. Травматические перикардиты
VIІІ. Перикардиты при лучевой терапии («лучевой» перикардит)
IX. Перикардиты с неясным патогенезом и в сочетании с различными синдромами.
Клиника.
Клинические проявления заболевания складываются из ряда синдромов:
1) синдром поражения перикарда(сухой,выпотной, слипчивый перикардит) с острым или хроническим течением;
2) синдром острофазовых показателей(чаще при сухом или выпотном перикардите);
3) синдром иммунных нарушений (при иммунном генезе заболевания);
4) признаки другого заболевания(являющегося фоном для поражения перикарда).
Фибринозный перикардит
Клиническая картина
Клиническая картина острого фибринозного (сухого) перикардита в значительной мере определяется этиологическими факторами, в частности, основным заболеванием, на фоне которого развивается перикардит. В этом разделе излагается симптоматика, характерная для острого перикардита, независимо от его этиологии.
Субъективные проявления
В большинстве случаев сухой (фибринозный) перикардит проявляется субъективной и объективной симптоматикой, значительно реже наблюдается скрытое, почти бессимптомное течение заболевания. В связи с тем, что наиболее часто перикардит имеет вирусную этиологию, ему предшествуют повышение температуры тела, насморк, неинтенсивные боли при глотании, сухой неинтенсивный кашель, миалгии.
Самой характерной для больных острым фибринозным перикардитом жалобой является боль в области сердца. Появление боли обусловлено раздражением нервных окончаний в самом перикарде. В некоторых случаях боль связана также с сопутствующим вовлечением плевры или диафрагмальных нервов, участвующих в иннервации наружного листка перикарда, в воспалительный процесс одновременно с перикардом.
Боли при фибринозном перикардите имеют ряд характерных особенностей - локализуются за грудиной или слева от нее, в прекардиальной области, реже в области верхушки сердца; бывают достаточно интенсивными(однако у некоторых больных интенсивность боли невелика); носят постоянный характер; появляются и нарастают постепенно, ослабевают после приема нестероидных противовоспалительных средств.
При перикардите боли значительно отличаются от боли при стенокардии. Главные отличия заключаются в условиях возникновения боли (при стенокардии напряжения боль возникает при физической нагрузке и ослабевает или исчезает после ее прекращения, для перикардита такая связь не характерна); в купирующем эффекте нитроглицерина при стенокардии и отсутствии этого эффекта при перикардите; в характерной иррадиации боли при стенокардии — в область левой лопатки, левую руку (такая иррадиация не характерна для перикардита).
Следует помнить, что фибринозный перикардит может быть обусловлен инфарктом миокарда, но в этом случае симптоматика перикардита (прежде всего шум трения перикарда) появляется после интенсивного болевого синдрома и других симптомов инфаркта миокарда и его электрокардиографических признаков.
Данные объективного исследования
При осмотре обращают на себя внимание вынужденное полувозвышенное или сидячее положение больного и поверхностное учащенное дыхание (глубокое дыхание усиливает боль), при осмотре области сердца каких-либо патогномоничных для острого фибринозного перикардита признаков нет.
При пальпации грудной клетки у некоторых больных при вовлечений в воспалительный процесс диафрагмального нерва определяется болезненность по ходу диафрагмального нерва (слева у основания мечевидного отростка, в межреберных промежутках у левого края грудины и при надавливании над грудино-ключичным сочленением).
При пальпации области сердца можно определить болезненность у левого края грудины в области IV межреберья (признак непостоянный), иногда удается ощутить дрожание в области абсолютной тупости сердца, обусловленное шумом трения перикарда.
Физикальное исследование сердечно-сосудистой системы
При исследовании пульса у многих больных определяется тахикардия, иногда аритмия, обусловленная экстрасистолией, может наблюдаться брадикардия. Наполнение пульса нормальное. Артериальное давление в начале заболевания снижается, однако гипотензия продолжается 1-2 дня, редко дольше, затем артериальное давление нормализуется.
При перкуссии сердца границы относительной и абсолютной сердечной тупости определяются в пределах нормы.
Основным клиническим методом, позволяющим уверенно поставить диагноз фибринозного перикардита, является аускультация. Тоны сердца при фибринозном перикардите могут быть приглушены.Ведущим аускультативным признаком острого фибринозного (сухого) перикардита является шум трения перикарда. Шум трения перикарда обусловлен движением покрытых фибрином, шероховатых перикардиальных листков (наружного — собственно перикарда и внутреннего — эпикарда) друг относительно друга во время систолы и диастолы сердца.
Шум трения перикарда отличается большим разнообразием тембра, он может напоминать хруст снега под ногами, иногда шелест бумаги, скрип кожи, царапанье. Он выслушивается в области абсолютной тупости сердца, причем или на ограниченном ее участке или над ее зоной. Шум трения перикарда может усиливаться при наклоне больного вперед, запрокидывании головы кзади (симптом Герке), а также при надавливании стетоскопом в месте прослушивания шума, что обусловлено более тесным соприкосновением эпикарда и собственно перикарда и усилением их трения.
Лабораторные данные и инструментальные исследования
В общем анализе крови патогномоничных изменений нет, наблюдаются неспецифические изменения в виде лейкоцитоза, увеличения СОЭ.
Биохимический анализ крови выявляет неспецифические биохимические признаки воспалительного синдрома: увеличение содержания в крови фибрина, серомукоида, сиаловых кислот, γ-глобулинов, появление С-реактивного белка.
Электрокардиография.
При фибринозном перикардите имеется субэпикардиальное повреждение микарда. Данные изменения сопровождаются конкордантным смещением интвервала ST кверху и изменению зубца Т. Некоторые кардиологи считают характернейшим признаком острого фибринозного перикардита конкордантный подъем интервала ST во всех трех стандартных отведениях;
Рентгенологическое исследование сердца.
В ряде случаев на рентгенограмме удается увидеть изображение тени перикарда ввиде полоски просветления шириной от нескольких долей миллиметра до 2 мм. Однако указанный признак острого фибринозного перикардита встречается при рентгенологическом исследовании сердца редко.
Эхокардиография
Как правило, при маловыраженном, локальном фибринозном перикардите эхокардиографическое исследование не позволяет обнаружить патогномоничных изменений. В случае распространенного и значительно выраженного воспаления перикарда при двухмерной эхокардиографии обнаруживается утолщение листков перикарда, небольшое их расхождение.
Экссудативный перикардит
Экссудативный (выпотной) перикардит — тотальное воспаление перикарда с нарушением всасывания воспалительного экссудата и накоплением его в полости перикарда. Экссудативный перикардит может быть острым (продолжается в течение срока менее 6 недель от начала заболевания), подострым (длится в течение периода от 6 не-; дель до 6 месяцев от начала заболевания) и хроническим (продолжается более 6 месяцев). В зависимости от характера экссудата принято различать серозно-фибринозный, гнойный, геморрагический.
Клиническая картина.
Клинические проявления экссудативного перикардита определяются этиологическими факторами или основным заболеванием, вызывающим развитие воспалительного процесса в перикарде.
Боли в области сердца — достаточно характерный признак экссудативного перикардита. В начальной стадии заболевания они могут быть проявлением фибринозного перикардита. Интенсивность боли различна — от ощущения умеренного давления в области грудины или в зоне абсолютной тупости сердца до резко выраженной колющей или сжимающей боли, подчас даже требующей дифференциальной диагностики с инфарктом миокарда. Вторая характернейшая жалоба больных экссудативным перикардитом — жалоба на одышку. Одышка обусловлена уменьшением систолического и минутного объемов и беспокоит больных уже в начальной стадии заболевания, но особенно большие беспокойства причиняет больным при выраженном накоплении экссудата в полости перикарда. Больные всегда подчеркивают, что одышка уменьшается только в положении сидя с наклоном туловища вперед.
Третья характерная группа жалоб — это жалобы, обусловленные застоем крови в венах большого круга кровообращения. Застой развивается вследствие значительного ограничения диастолического заполнения правого желудочка в связи с высоким давлением в полости nepикарда. К этим жалобам относятся боли и чувство тяжести в правом подреберье, иногда тошнота, вздутие живота, нередко отеки в области голеней и стоп.
Большое диагностическое значение имеют также жалобы, обусловленные сдавлением близлежащих органов (кашель, чаще всего сухой, из-за сдавления бронхов, трахеи и раздражения рецепторов, охриплость голоса, возможна даже полная потеря голоса вследиствие сдавления возвратного нерва; затруднение при глотании пищи; икота при сдавлении диафрагмального нерва).
При инфекционной этиологии экссудативного перикардита больные жалуются также на повышение температуры тела.
Данные объективного исследования
При осмотре характерно значительное набухание шейных (яремных) вен, но пульсация набухших вен отсутствует (симптом Огля). Обычно хорошо выражена отечность лица и шеи. Определяются также умеренно выраженные отеки в области голеней и стоп, однако при массивных перикардиальных выпотах может наблюдаться анасарка (выраженная генерализованная отечность).
Чрезвычайно важным признаком тяжело протекающего экссудативного перикардита является вынужденное положение больного. При большом количестве выпота в полости перикарда больной занимает сидячее положение с наклоном туловища вперед, лбом он опирается на подушку (симптом Брейтмана).
В редких случаях больной находится в позе «мусульманина на молитве» (симптом Гиртца — больные встают на колени и прижимаются лицом и плечами к подушке). Такая поза является признаком большого количества экссудата в полости перикарда, тяжелого течения экссудативного перикардита и может служить показанием к срочной пункции перикарда.
Сердечный толчок резко ослаблен и может в связи со смещением верхушки сердца вперед и вверх обнаруживаться высоко в III—IV межреберье, иногда он вообще не определяется. В редких случаях при пальпации области сердца можно заметить пастозность.
Ранним перкуторным признаком наличия жидкости в полости перикарда является увеличение зоны перкуторной тупости в области основания сердца, т. е. на уровне I или II—III межреберных промежутков, особенно влево от грудины. Расширение зоны перкуторной тупости в области основания сердца, определяемое в горизонтальном положении, может исчезнуть или значительно уменьшиться, когда больной встанет или сядет.
При значительном скоплении жидкости в полости перикарда при перкуссии выявляется значительное расширение во все стороны площади сердечной тупости и совпадение границ относительной и абсолютной тупости сердца (последнему признаку придается большое диагностическое значение). Над всей поверхностью сердца определяется абсолютно тупой перкуторный звук.
Аускулътация сердца может выявить важные проявления экссудативного перикардита. В самом начале заболевания, на стадии сухого (фибринозного) перикардита, над абсолютной тупостью сердца хорошо выслушивается шум трения перикарда. В последующем при значительном накоплении экссудата в полости перикарда шум трения ослабевает и даже может исчезнуть в связи с тем, что при наличии жидкости в перикардиальной сумке прекращается соприкосновение и трение друг относительно друга эпикарда и собствено перикарда. I тон звучит тихо, а малый выброс крови в аорту и легочную артерию обусловливает снижение громкости II тона.
Ритм сердца у большинства больных правильный, но учащенный.
Пульс учащенный (у большинства больных), характерно уменьшение или полное исчезновение пульсовой волны во время вдоха (парадоксальный пульс Вильямса), что обусловлено натяжением перикарда во время вдоха, повышением в этот момент давления в перикардиальной полости и в полых венах и, следовательно, ухудшением наполнения сердца во время вдоха. Систолическое артериальное и пульсовое давление значительно снижены, что свидетельствует о сдавлении крупных вен, малом систолическом выбросе. Падение систолического артериального давления до величины ниже 100 мм рт. ст. и пульсового — до уровня 20 мм рт. ста и ниже могут указывать на угрожающую тампонаду сердца.
Увеличенная и болезненная печень является характернейшим признаком застоя крови в нижней полой и печеночных венах, при этом, как правило, определяются также асцит и периферические отеки.
Характерно, что асцит обычно возникает раньше, чем периферические отеки (на ногах, в области поясницы), которые могут быть не резко выражены. При массивных перикардиальных выпотах может развиваться анасарка.
Селезенка обычно не увеличена.
Инструментальные исследования
Электрокардиография
В периоде развернутой клинической картины экссудативного перикардита отмечаются характерные изменения ЭКГ: снижение вольтажа зубцов во всех отведениях, но особенно выраженное в стандартных однополюсных отведениях от конечностей и в левых грудных отведениях. Довольно часто наблюдаются изменения зубца Т: от сглаженности до инверсии, особенно в левых грудных отведениях.
Рентгенологическое исследование
Изменение размеров и конфигурации сердечной тени отмечаются при наличии в перикардиальной полости не менее 250 мл экссудата.
Лабораторные данные
Данные лабораторных исследований определяются, конечно, этиологией экссудативного перикардита. В общем анализе крови отмечаются в большинстве случаев нейтрофильный лейкоцитоз, сдвиг лейкоцитарной формулы влево, токсическая зернистость неитрофилов. В общем анализе мочи определяется протеинурия, микрогематурия.

Схематическое изображение морфологических изменений, характерных для различных клинических форм перикардитов: а — сухой (фибринозный) перикардит; б, в — экссудативный перикардит; г — адгезивный (слипчивый) перикардит; д — констриктивный перикардит
(цит по Г.Е.Ройтенберг, А.В. Струтынский. 2003.)
Лечение перикардитов.
Лечебные мероприятия при перикардитах проводятся с учетом: 1)этиоло-
гии процесса (если ее удается установить); 2) механизмов патогенеза;
3) клинико-морфологической формы (сухой, выпотной, слипчивый); 4) выраженности тех или иных синдромов, определяющих тяжесть заболевания.
Воздействие на этиологические факторы предусматривает:
1. Лечение «основного» заболевания, на фоне которого развился перикардит.
2. Воздействие на инфекцию, грибковые и паразитарные патогенные факторы,
3. Устранение профессиональных и прочих вредных воздействий.
Учитывая, что перикардит может явиться частью какого-либо другого заболевания, необходимо проводить терапию, направленную на борьбу с этим заболеванием (например, кортикостероидная терапия системной красной волчанки,терапия ревматоидного артрита, цитостатические препараты при распространении имфогранулематозного процесса на листки перикарда). В тоже время при перикардите в остром периоде инфаркта миокарда (эпистенокардитический перикардит), равно как при перикардите в терминальной стадии хронической почечной недостаточности, не требуется каких-то специальных мер.
Если в происхождении перикардита отчетливо доказана роль инфекции
(например, при пневмонии, экссудативном плеврите), необходим курс анти-
биотикотерапии. При неспецифических перикардитах, в частности постпневмонических, целесообразно назначать антибиотики с учетом возбудителя.
При перикардитах туберкулезной этиологии следует длительно проводить антибактериальную терапию рифампицином в сочетании со тубазидом и другими противотуберкулезными препаратами.
Препараты назначают в адекватных дозах и на достаточный срок. Если доказана роль грибковых или паразитарных агентов в происхождении заболевания, следует использовать соответствующие препараты. Устранение воздействия профессиональных и прочих внешних патогенных факторов предусматривает также и профилактику обострений болезни при наклонности к хронизации.
Воздействие на механизмы патогенеза предусматривает прежде всего им-муносупрессивную терапию.
Учитывая, что в большинстве случаев перикардиты имеют аллергический патогенез, особенно при экссудативных формах любой этиологии (естественно, кроме опухолевых и протекающих с нагноением), целесообразно проводить иммуносупрессивную терапию кортикостероидами (преднизолон в умеренных дозах — 20 — 30 мг в сутки). Преднизолон показан и при перикардитах туберкулезной этиологии в обязательном сочетании с противотуберкулезными препаратами (если обратное развитие процесса задерживается). Преднизолон является и средством лечения основного заболевания (СКВ, склеродермия, дерматомиозит и пр.).
Целесообразно использование преднизолона (15 — 20 мг) в сочетании с нестероидными противовоспалительными средствами (НПВС): индометацин, вольтарен. При перикардите, являющемся составной частью постинфарктного синдрома, преднизолон в сочетании с НПВС представляется наиболее оптимальной комбинацией.
Состояние больного может определяться выраженностью отдельных синдромов: болевого, отечно-асцитического, тампонадой сердца, выраженными сращениями листков перикарда. В связи с этим необходимо проведение специальных мероприятий:
а) при сильных болях в области сердца прием ненаркотических анальгетиков, преимущественно НПВС;
б) отечно-асцитический синдром при развитии констриктивного перикардита или выпота в полость перикарда лечится мочегонными средствами (фуросемид, урегит) и конкурентами альдостерона (верошпирон); рекомендуется ограничение приема поваренной соли (не более 2 г в сутки);
в) при симптомах тампонады сердца — срочное проведение пункции полости перикарда и извлечение жидкости;
г) развитие симптомов констрикции является показанием к операции перикардэктомии. Однако и после операции необходимо проведение этиотропной и патогенетической терапии.
Прогноз.
Наиболее неблагоприятный прогноз при гнойных и опухолевых перикардитах. Своевременное лечение сухого или выпотного перикардита полностью ликвидирует симптомы заболевания. Прогноз констриктивного перикардита существенно улучшается после успешно проведенной перикардэктомии.
Профилактика.
Своевременное лечение заболеваний, приводящих к вовлечению в патологический процесс перикарда, существенно уменьшают вероятность развития перикардита.
ТЕСТЫ ДЛЯ САМОКОНТРОЛЯ И САМОКОРРЕКЦИИ УРОВНЯ ЗНАНИЙ
1. У мужчины 35 лет, который лечится по поводу острого перикардита, в динамике на ЭКГ появилась атриовентрикудярная блокада II степени I тип. Объективно: ЧСС и пульс - 60/мин. В крови: Л - 9,2х10л9/л, СОЭ - 22 мм/час. Проводится терапия антибактериальными средствами, ортофеном, аспаркамом. Как оптимизировать лечение?
A.Установить кардиостимулятор
B.Добавить делагил
C.Заменить антибиотик
Д. Назначить преднизолон
Е. Добавить рибоксин
2. Больной 25 лет, жалуется на боль в области сердца ноющего характера на протяжении 10 дней, одышку при незначительной физической нагрузке, сердцебиение. Заболел 2 недели назад назад после респираторной инфекции. Объективно: акроцианоз.АД - 90/75 мм рт. ст. Пульс - 96/мин.Границы сердца смещены влево и вправо. Тоны сердца
ослаблены, трехчленный ритм, систолический шум на верхушке. ЭКГ: ритм минусовый, полная блокада левой ножки пучка Гиса. Ваш диагноз?
A. Инфекционно-аллергический миокардит
B. Экссудативний перикардит
C. Инфекционный эндокардит
Д.Миокардитический кардиоскоз
Е. Вегетососудистая дистония
3. У больного 19 лет после тяжелой ангины через 2 недели появились жалобы на боль в области сердца, одышку при незначительной физической нагрузке, сердцебиение, пастозность стоп, повышение температуры тела до 37,5°С. Какое патогенетическое лечение целесообразно назначить больному?
A. Бета-адреноблокаторы
B. Сердечные гликозиды
C. Антибиотики
Д. Ингибиторы АПФ
Е. Противовоспалительные препараты
4. Больной 38 лет, жалуется на одышку, повышение температуры тела до 37.2 °С. Три недели назад перенес ОРЗ. Объективно: бледность, акроцианоз. Пульс 100/мин.,АД-140/85 мм рт. ст. Границы сердца расширены влево и вправо. Тоны сердца глухие, над в V межреберье слева по среднеключичной линии выслушивается шум трения перикарда. Над легкими в нижних отделах ослабленное дыхание. На ЭКГ: ритм синусовый, атриовентрикулярная блокада I степени. Какой наиболее вероятный диагноз?
A.Экссудативныйперикардит
B.Нейроциркуляторная дистония
C.Инфекционно-аллергический миокардит
Д. Инфекционный эндокардит
В. Первичный ревмокардит
5. Больная 55-ти лет поступила в стационар в тяжелом состоянии жалуется на боли в области сердца, сердцебиение, одышку в покое. Болеет около двух недель. Отмечала лихорадку, головную боль, потливость. В дальнейшем появились отмеченные жалобы. Объективно: поза мусульманина, ЧД -26/мин. Акроцианоз. Расширение границ сердца, фибрилляция предсердий, ритм галопа, ЧСС - 120/мин. Над легкими влажные хрипы. Печень на 3 см ниже реберной дуги. Отеки голеней. Укажите наиболее вероятный диагноз:
A. Двухсторонняя пневмония
B. Ревматизм
C. Инфекционный эндокардит
Д. Перикардит
Е. Дилатационная кардиомиопатия
6. Больной 32 лет, жалуется на боли ноющего характера в области сердца, одышку при незначительной физической нагрузке, сердцебиение. Три недели назад перенес вирусную инфекцию. Состояние больного удовлетворительное. Сердце расширено в поперечнике, первый тон ослаблен, выслушивается систолический шум. АД - 90/60 мм рт. ст. Печень +4см, пастозность голеней. На ЭКГ- политропная желудочковая экстрасистолия. Какой патогенез нарушения ритма сердца при данной патологии?
A. Разрастание соединительной ткани
B. Инфаркт миокарда
C. Воспалительно-дистрофические изменения в миокарде, перикарде
Д. Пролиферация эндотелия сосудов
Е. Повышение активности блуждающего нерва
7. Больная 28 лет, жалуется на одышку при обычной физической нагрузке. Ревматизмом и ангинами не болела. Объективно: отечность вен шеи. Границы относительной тупости сердца в норме. Аускультативно: над областью сердца шумы не выявлены, над легкими отмечаются застойные хрипы. ЧД -26/мин., ЧСС, пульс - 90/мин.. АД-105/65 мм рт. ст.
Печень +3 см. Периферических отеков нет. Анализ крови в пределах нормы. На ЭКГ: ритм синусовый, сниженый вольтаж зубцов во всех отведениях. Какой предварительный диагноз?
A. Гипертрофическая кардиомиопатия
B. Миксома сердца
C. Экссудативный перикардит
Д. Констриктивный перикардит
Е. Дилатационная кардиомиопатия
8. Перикардит развивается при таких заболеваниях:
А.Острый ревматизм.
В.Туберкулез.
С.Пневмония.
Д.Инфаркт миокарда.
Е.Возможен при всех перечисленных заболеваниях.
18. Больная 28 лет, жалуется на одышку при обычной физической нагрузке. Ревматизмом и ангинами не болела. Объективно: отечность вен шеи. Границы относительной тупости сердца в норме. Аускультативно: над областью сердца шумы не выявлены, над легкими отмечаются застойные хрипы. ЧД -26/мин., ЧСС, пульс - 90/мин., АД-105/65 мм рт. ст. Печень +3 см. Периферических отеков нет. Анализ крови в пределах нормы. На ЭКГ: ритм синусовый, снижен вольтаж зубцов во всех отведениях. Какой предварительный диагноз?
А. Гипертрофическая кардиомиопатия
В. Миксома сердца
С. Экссудативный перикардит
Д. Констриктивный перикардит
Е. Дилатационная кардиомиопатия
19. Больной 38 лет, жалуется на выраженную одышку, боль в области сердца. Свое заболевание связывает с перенесенным 2 недели назад гриппом. Объективно: сидит, наклонившись вперед. Лицо отечное, цианотическое, отмечается отекание шейных вен. Границы сердца расширены в обе стороны, тоны ослаблены, ЧСС, пульс - 112/мин., АД -100/60 мм рт. ст., печень +4 см. В крови СОЭ - 42 мм/год. На ЭКГ - низкий вольтаж зубцов во всех отведениях. На рентгенограмме - трапециевидная тень сердца. Определите наиболее вероятный диагноз:
А. Ревматический порок сердца
В. Вирусный миокардит
С. Ишемическая болезнь сердца
Д. Дилатационная кардиомиопатия
Е. Экссудативный перикардит
21. Больная 50 лет, жалуется на тупую боль в области сердца, удушье, повышение температуры до 38 °С. Неделю назад перенесла грипп. Объективно: пульс - 100/мин., АД - 100/70 мм рт. ст., тоны сердца ослаблены. На ЭКГ: сниженный вольтаж, сегмент SТ поднят над изолинией во всех отведениях. На рентгенограмме тень сердца расширена во все стороны. Пульсация сердца малой амплитуды. Какой наиболее вероятный диагноз?
А. Стенокардия
В. Инфаркт миокарда
С. Дилатационная кардиомиопатия
Д. Миокардит
Е. Экссудативный перикардит
22. После длительного периода субфебрилитета больной заметил усиление одышки, боли в правом подреберьи отеки ног. Шейные вены набухшие. Пульс-120/мин., временами на вдохе исчезает. Тоны сердца резко ослаблены. На ЭКГ-снижение вольтажа зубцов желудочкового комплекса. Месяц назад отмечался подъем сегмента ST V1- V4. Тень сердца расширена, округлая. Укажите диагноз?
А. Инфаркт миокарда с зубцом Q
В Экссудативный перикардит
С. Постинфарктный кардиосклероз
Д. Дисметаболическая кардиомиопатия
Е. Острая ревматическая лихорадка
23. Больной 42 лет, жалуется на сердцебиение, постоянную слабость, боли в области сердца, которые иррадиируют в левое плечо, усиливаются при дыхании, облегчаются, когда больной садится, повышение температуры тела до 38,5 °С. Объективно: АД - 105/50 мм рт. ст., пульс - 120/мин. Над зоной абсолютной тупости сердца выслушивается двухфазный шум. Над нижними отделами легких - дыхание ослаблено. На ЭКГ -конкордантный подъем сегмента SТ в V2-V6. Какой наиболее достоверный диагноз?
А. Инфаркт легких
В. Инфаркт миокарда
С. Перикардит
Д. Синдром Дресслера
Е. Пневмония
25. Человек 36 лет, жалуется на постоянную боль в области сердца, повышение температуры до 37,3 °С каждый вечер. Заболел неделю назад после простуды. Объективно: ЧСС и пульс -88/мин., АД- 120/80 мм рт. ст. Границы сердца не изменены, звучность тонов сохранена, в систолу и диастолу выслушивается шкрябающий шум. В крови: Л - 9,2х10^9/л, СОЭ - 23 мм/час. На ЭКГ - элевация сегмента SТ в стандартных отведениях. Укажите наиболее вероятный диагноз:
А. Сухой перикардит
В. Ревматический эндомиокардит
С. Субэпикардиальный инфаркт миокарда
Д Миокардит
Е. Бактериальный эндокардит
27. Больной А., 36 лет, жалуется на одышку, давящую боль за грудиной. Начало заболевания связывает с перенесенным гриппом. Объективно: положение вынужденое - сидит, наклонив туловище вперед, лицо одутловатое, цианотичное, набухшие шейные вены. Границы сердца резко расширены в обе стороны, тоны - глухие, ритмичные, пульс -104/мин., исчезает на вдохе. ЧД - 28/мин. На ЭКГ - снижение вольтажа зубцов. На рентгенограмме - шаровидная тень сердца, признаки застоя в легких. Анализ крови: СОЭ - 38 мм/час. Ваш диагноз?
А Инфекционно-аллергический миокардит
В. Экссудативный перикардит
С. Ревматизм
Д. Дилатационная кардиомиопатия
Е. Констриктивный перикардит
28. Девушка 17 лет, жалуется на боли в предсердечной области, которые усиливаются при наклоне вперед. Аппетит снижен. Лицо одутловато, отеки ног. Тоны сердца ослаблены; в Ш-IV межреберъи возле грудины слева выслушивается грубый скребущий систолический шум без проведения. Пульс -120/мин., АД - 176/110 мм рт.ст. ЭКГ: подъем сегмента SТ на 2 мм в V2-V6. В анализе крови: НЬ - 72 г/л, Эр -2,4х10^12/л, СОЭ - 41 мм/час. Анализ мочи: уд. вес. - 1007, белок - 1,02 г/л, Л - 8-10 в п/з, Эр - 15-20 в п/з. Креатинин крови - 0,38 ммоль/л. Какое поражение сердца развилось у больной?
А. Фибринозный перикардит
В. Ревматический порок сердца
С. Бактериальный эндокардит
Д. Инфаркт миокарда
Е. Вариантная стенокардия Принцметалла
Правильные ответы: 1Д, 2А, ЗЕ, 4С, 5Д, 6C, 7Д, 8Е
цит по Я Рутгайзер, http://content.mail.ru/arch/2212/1426709.html
ТЕХНОЛОГИЧЕСКАЯ КАРТА ЗАНЯТИЯ
| № | этапы | время мин. | место проведения |
| Подготовительный | учебная комната | ||
| Проверка и коррекция начального уровня знаний-умений: -тестовый контроль -устный опрос | Учебная комната | ||
| Самостоятельная курация больных | палата | ||
| Разбор проведенной курации | палата | ||
| Работа в лаборатории функциональной диагностики (УЗИ сердца, ЭКГ) | кабинет УЗИ кабинет ЭКГ | ||
| Тестовый контроль конечного уровня знаний | учебная комната | ||
| Подведение итогов занятия, разбор ошибок, результатов контроля и опроса | учебная комната | ||
| Всего |
Длительность занятия – 5 академических часов (225 мин)
Оснащение занятия:
Таблицы, мультимедийные презентации.
Электрокардиограммы.
Данные лабораторно-инструментальных методов исследования.
Тема 11. ЛЕГОЧНОЕ СЕРДЦЕ
Актуальность темы. Среди сердечно-сосудистых заболеваний удельный вес легочного сердца составляет от 25% до 40%. За последние годы хроническое легочное сердце встречается чаще, что связано с ростом заболеваемости населения острыми и хроническими пневмониями, бронхитами. Необоснованное применение при неспецифических заболеваниях легких антибактериальных средств приводит к развитию хронического процесса в легких и формированию у больных хронического легочного сердца. Большую роль играет размах промышленного производства, промышленных вредностей, задымленность населенных пунктов, повышенная аллергизация населения. В связи с вышесказанным, изучение хронического легочного сердца является актуальным.
Цель. Усвоить методы диагностики, дифференциальной диагностики различных форм легочного сердца, лечение, профилактику данного заболевания, ознакомиться с современными представлениями об этиопатогенезе хронического легочного сердца.
| Конкретные цели: 1. Ознакомиться с понятием легочное сердце. 2. Изучить классификацию легочного сердца. 3. Ознакомиться с современными представлениями об этиологии и патогенезе хронического легочного сердца. 4. Изучить клиническую симптомалогию легочного сердца. 5. Изучить изменения данных лабораторных и инструментальных методов исследования в зависимости от этиологии заболевания. 6. Ознакомиться с принципами дифференцированного лечения и профилактикой легочного сердца. | Исходный уровень знаний-умений 1. Сбор жалоб, анамнеза, проведение объективного исследования. 2. Интерпретация результатов лабораторных и инструментальных методов исследований. 3. Представление о медикаментозных и хирургических методах лечения хронического легочного сердца. |






