Цель обучения
После проведения занятия по данной теме студент должен знать:
- особенности течения синдрома хронической венозной недостаточности в зависимости от анатомической формы;
- международную классификацию хронической венозной недостаточности;
- следующие синдромы: хронической венозной недостаточности, варикозного расширения поверхностных вен нижних конечностей, ПТФС, ТЭЛА, ДВС;
- принципы комплексного лечения синдрома хронической венозной недостаточности, посттромбофлебитического синдрома;
- показания и противопоказания к хирургическому вмешательству;
- принципы ведения больного в предоперационном и послеоперационном периодах;
- варианты хирургических вмешательств, основные этапы операций.
После проведения занятия по данной теме студент должен уметь:
- формулировать предварительный диагноз, план лабораторных и инструментальных методов исследования, оценивать результаты анализов на основании многообразия клинических проявлений данных заболеваний;
- определять показания и противопоказания к хирургическому вмешательству при хронической венозной недостаточности
и ПТФС;
- разрабатывать план операции и возможные ее варианты;
- назначать предоперационную подготовку пациенту в зависимости от тяжести и распространенности заболевания, а также от объема планируемого оперативного вмешательства;
- формулировать и обосновывать клинический диагноз в соответствии с МКБ-10;
- оценивать эффективность проведенного хирургического лечения;
- разработать комплекс мер первичной и вторичной профилактики заболеваний и их осложнений;
- оценивать трудоспособность пациента, прогноз для жизни;
- формулировать выписной диагноз пациента с учетом этиологических данных и патоморфологических изменений.
После проведения занятия по данной теме студент должен владеть:
- методами ведения медицинской учетно-отчетной документации в лечебно-профилактических учреждениях системы здравоохранения;
- оценками состояния здоровья населения различных возрастно-половых и социальных групп;
- методами общего клинического обследования пациентов с синдромом ХВН и ПТФС;
- интерпретацией результатов лабораторных, инструментальных методов диагностики у пациентов с синдромом ХВН и ПТФС;
- алгоритмом постановки предварительного диагноза пациентам с синдромом ХВН и ПТФС;
- алгоритмом постановки клинического диагноза пациентам с синдромом ХВН и ПТФС;
- алгоритмом выполнения основных врачебных диагностических и лечебных мероприятий по оказанию первой врачебной помощи населению при неотложных и угрожающих жизни состояниях.
Взаимосвязь дисциплины с целями обучения других дисциплин, а также темы занятия с ранее изученными темами представлена на схемах 23, 24.
Информационная часть
Хроническая венозная недостаточность - синдром, приобретающий все большую социальную значимость. Это обусловлено тем, что им страдает до 25-30% трудоспособного населения развитых стран. Варикозная болезнь и хроническая венозная недостаточность представляют собой важную социально-экономическую проблему, так

Схема 23. Взаимосвязь дисциплины с целями обучения других дисциплин

Схема 24. Взаимосвязь целей обучения данной и ранее изученных тем
как в последние годы отмечается тенденция к росту заболеваемости у лиц трудоспособного возраста, росту числа осложненных форм и, как следствие, к формированию стойкой нетрудоспособности.
Варикозная болезнь вен нижних конечностей - полиэтиологическое заболевание, в генезе которого имеют значение наследственность, ожирение, нарушения гормонального статуса, особенности образа жизни, а также беременность. Заболевание проявляется варикозной трансформацией подкожных вен с развитием синдрома хронической венозной недостаточности (ХВН). Варикозная трансформация вен проявляется их расширением, формированием узлов (от лат. varix - расширение вены), спиралеобразным или «змеевидным» скручиванием.
Таким образом, варикозный синдром при ВБНК является, если можно так выразиться, первичным, т.е. причина его формирования кроется не в действии каких-либо внешних факторов (травмы, резкого нарушения венозного оттока вследствие тромбоза, аномалий развития и т.д.), а в самой сосудистой стенке и в гемодинамических изменениях.
Формы варикозной болезни:
1) внутрикожный и сегментарный варикоз без патологического вено-венозного сброса;
2) сегментарный варикоз с рефлюксом по поверхностным и/или перфорантным венам;
3) распространенный варикоз с рефлюксом по поверхностным и перфорантным венам;
4) варикозное расширение при наличии рефлюкса по глубоким венам.
Таблица 4. Классификация хронической венозной недостаточности (Савельев В.С., 2001)

Осложнения: кровотечение, тромбофлебит, трофическая язва (с указанием локализации и стадии раневого процесса).
На основе данной классификации (табл. 4) врач-флеболог может четко определить лечебно-диагностическую тактику у каждого конкретного больного, что, несомненно, является огромным подспорьем в лечебной работе и позволяет оптимизировать и стандартизировать подходы к ведению подобных пациентов. Четвертая форма ВБНК (с рефлюксом по глубоким венам) встречается не так часто, как это предполагалось ранее. Роль этого рефлюкса в патогенезе варикозной болезни многими авторами считается преувеличенной, а методы хирургической коррекции (экстравазальные спирали и т.д.) не совсем оправдали возлагавшихся на них надежд.
На совещании экспертов, состоявшемся в июне 2000 г. в Москве, было принято решение о введении в отечественную практику международной классификации СЕАР (C - clinic, E - etiology, A - anatomy, P - pathophysiology), которая учитывает клинические, этиологические, анатомо-морфологические и патофизиологические аспекты ХВН.
CЕАР-классификация.
I. Клиническая классификация.
• Стадия 0 - отсутствие симптомов болезни вен при осмотре и пальпации.
• Стадия 1 - телеангиоэктазии или ретикулярные вены.
• Стадия 2 - варикозно расширенные вены.
• Стадия 3 - отек.
• Стадия 4 - кожные изменения, обусловленные заболеванием вен (пигментация, венозная экзема, липодерматосклероз).
• Стадия 5 - кожные изменения, указанные выше, и зажившая язва.
• Стадия 6 - кожные изменения, указанные выше, и активная язва.
II. Этиологическая классификация.
• Врожденное заболевание (ЕС).
• Первичное заболевание (EP) с неизвестной причиной.
• Вторичное заболевание (ES) с известной причиной: посттромботическое, посттравматическое, другие.
III. Анатомическая классификация (табл. 5).
Таблица 5. Анатомический раздел СЕАР-классификации

IV. Патофизиологическая классификация.
• Рефлюкс (PR).
• Обструкция (PO).
• Рефлюкс + обструкция (PR, PO).
V. Клиническая шкала (подсчет баллов).
• Боль: 0 - отсутствие; 1 - умеренная, не требующая приема обезболивающих средств; 2 - сильная, требующая приема обезболивающих средств.
• Отек: 0 - отсутствие; 1 - незначительный/умеренный; 2 - выраженный.
• «Венозная хромота»: 0 - отсутствие; 1 - легкая/умеренная; 2 - сильная.
• Пигментация: 0 - отсутствие; 1 - локализованная; 2 - распространенная.
• Липодерматосклероз: 0 - отсутствие; 1 - локализованный; 2 - распространенный.
• Язва, размер (самой большой язвы): 0 - отсутствие; 1 - <2 см в диаметре; 2 - >2 см в диаметре.
• Длительность: 0 - отсутствие; 1 - <3 мес; 2 - >3 мес.
• Рецидивирование: 0 - отсутствие; 1 - однократно; 2 - многократно.
• Количество: 0 - отсутствие; 1 - единичная; 2 - множественные.
VI. Шкала снижения трудоспособности.
0 - бессимптомное течение.
1 - наличие симптомов заболевания, больной трудоспособен
и обходится без поддерживающих средств.
2 - больной может работать в течение 8 ч только при использо-
вании поддерживающих средств.
3 - больной нетрудоспособен даже при использовании поддер-
живающих средств. Диагностика. Необходимо решить следующие задачи:
- подтвердить наличие патологии венозной системы н/к;
- выявить рефлюкс по подкожным и перфорантным венам;
- оценить состояние глубоких вен (проходимость и наличие рефлюкса);
- дифференцировать характер патологических изменений в венах (варикозная или посттромбофлебитическая болезнь, артериовенозные свищи, врожденные аномалии).
Для постановки правильного диагноза и выбора тактики лечения пациента необходимо тщательно изучить жалобы пациента и анамнез заболевания. Важно учитывать особенности трудовой деятельности пациента (длительное пребывание в положении сидя или стоя), физическую активность, сопутствующие заболевания, гормональную терапию (особенно заместительную гормональную и контрацептивную терапии), особенности повседневной одежды и обуви. Также внимание следует уделить наличию предшествующих травм, длительной иммобилизации конечностей и постельного режима. Семейный анамнез должен включать информацию о заболеваниях вен у родственников.
Клинический осмотр пациента проводят при адекватном освещении в положении стоя. Необходимо обратить внимание на наличие расширенных внутрикожных и подкожных вен, признаков варикозного поражения стволов большой и малой подкожных вен, отека и трофических нарушений кожи голени. Пальпация позволяет обнаружить дефект в фасции, соответствующий локализации несостоятельных перфорантных вен.
Физикальные пробы (Троянова-Тренделенбурга, Дельбе-Пертеса, Пратта, Гаккенбруха и др.) дают ложноположительные и ложноотрицательные результаты в 60% случаев. Современная диагностика ВБНК должна основываться на данных специальных инструментальных методов исследования.
УЗДГ вен н/к позволяет быстро и достоверно оценить проходимость магистральных вен, а также выявить большинство патологических вено-венозных рефлюксов в системе подкожных вен. Возможности метода ограничены при локации несостоятельных перфорантных и глубоких вен. Дополнительное измерение лодыжечноплечевого индекса (ЛПИ) позволяет обнаружить сопутствующую артериальную ишемию и корригировать тактику лечения.
УЗДС - самый информативный метод обследования пациентов с ВБНК, позволяющий получить достоверную информацию о состоянии подкожных, глубоких и перфорантных вен. УЗДС с цветовым картированием кровотока позволяет визуализировать подкожные и перфорантные вены, контролировать результаты лечения. Проведение этого метода необходимо во всех случаях наличия выраженных трофических расстройств, при рецидивах заболевания, поражении глубоких вен.
Лечение. Основным методом лечения ВБНК следует считать оперативное вмешательство. Показанием для выполнения операции явля-
ется патологический сброс из системы глубоких вен в поверхностные независимо от наличия трофических расстройств. Принципы хирургического лечения включают:
- устранение патологического рефлюкса крови из глубоких вен в поверхностные;
- ликвидацию варикозно-расширенных поверхностных вен;
- неизмененные сегменты большой и малой подкожных вен целесообразно сохранять.
Обязательные этапы хирургической операции при ВБНК:
1) приустевая перевязка и пересечение большой и/или малой подкожной вен со всеми притоками;
2) пересечение перфорантных вен с клапанной недостаточностью (прямым или эндоскопическим методом). Абсолютное показание к эндоскопической субфасциальной диссекции перфорантных вен - обширные трофические нарушения кожных покровов. Прямое субфасциальное пересечение несостоятельных перфорантных вен голени (операция Линтона) в настоящее время может применяться только в исключительных случаях;
3) удаление стволов подкожных вен с учетом протяженности их клапанной недостаточности и варикозной трансформации.
Флебосклерозирующая терапия в настоящее время является полноправным методом лечения ВБ. Этот метод можно применять самостоятельно при отсутствии патологического вено-венозного сброса при:
- внутрикожном варикозе (телеангиоэктазиях, ретикулярных венах);
- сегментарном варикозном расширении притоков магистральных подкожных вен.
Дополнительные показания для проведения флебосклерозирующего лечения:
- остановка или профилактика кровотечения из варикозно измененной вены;
- облитерация варикозно расширенных вен в области трофической язвы с целью ее скорейшего закрытия. При этом венозная трофическая язва должна находиться в стадии грануляции или эпителизации.
Флебосклерозирующее лечение должен выполнять врач (хирург или сосудистый хирург), прошедший специальную подготовку, уровень теоретических и практических знаний которого подтвержден
сертификатом по образцу, утвержденному Министерством здравоохранения РФ.
Абсолютные противопоказания к склеротерапии вен включают:
- тяжелые системные заболевания;
- тромбоз глубоких вен (ТГВ) н/к и тромбофлебиты поверхностных вен;
- местный или общий инфекционный процесс;
- у лежачих или малоподвижных больных;
- аллергические диатезы;
- беременность и период лактации;
- тромбофилические состояния;
- ожирение;
- невозможность контролируемой внутрисосудистой инъекции. Программа консервативного лечения в зависимости от степени
ХВН.
0-я степень: эластическая компрессия (лечебный трикотаж 1-2-го класса).
1-я степень: эластическая компрессия (лечебный трикотаж 1-2-го класса); эпизодические курсы монофармакотерапии.
2-я степень: эластическая компрессия (лечебный трикотаж 2-го класса); повторные курсы монофармакотерапии; физиотерапия и санаторно-курортное лечение.
3-я и 4-я степени: эластическая компрессия (лечебный трикотаж 2-3-го класса); непрерывная комбинированная фармакотерапия; местное лечение; физиотерапия.
Комплексное консервативное лечение. Комплексное консервативное лечение ВБНК должно обязательно включать компрессионную терапию различными видами бандажей (бинтами длинной, средней, короткой растяжимости) или медицинского трикотажа 1-4-го компрессионного класса в зависимости от стадии заболевания.
Медикаментозное лечение включает:
- флеботоники и ангиопротекторы (детралекс, цикло-3-форт); дезагреганты (трентал, курантил);
- противовоспалительные препараты (диклофенак, реопирин);
- топические препараты местного применения (лиотон 1000 гель, куриозин);
- антикоагулянты (гепарин, фраксипарин).
Следует предостеречь от бездумного назначения тех или иных видов терапии. Только их разумное сочетание может быть залогом успеха в лечении ХВН. Грамотное, патогенетически направленное
лечение позволяет в течение довольно короткого времени, как правило 3-4 нед, добиться компенсации венозного кровотока и ликвидировать клинические проявления осложнений.
Посттромбофлебитический синдром (ПТФС) - симптомокомплекс, развившийся на завершающем этапе острого тромбоза глубоких вен и проявляющийся хронической венозной недостаточностью, сопутствующими нарушениями лимфооттока, изменениями микроциркуляции.
Различают 3 клинические стадии заболевания.
I стадия проявляется ощущением тяжести, повышенной утомляемостью, умеренной болью и отеком нижних конечностей, расширением поверхностных вен.
II стадия ПТФС характеризуется стойкими интенсивными отеками, появлением прогрессирующего болезненного уплотнения подкожной клетчатки и гиперпигментацией кожи на внутренней поверхности дистальных отделов голени.
III стадия проявляется усугублением указанных выше симптомов, присоединением застойного дерматита, экземы, зуда и рецидивирующими, длительно не заживающими язвами.
Диагностика. Дуплексное сканирование вен обеспечивает выявление сегмента вены, ранее тромбировавшейся, и позволяет оценить клапанную недостаточность, поэтому в клинической практике наиболее часто используют этот метод диагностики.
Радиоизотопная флебосцинтиграфия позволяет определить форму заболевания (окклюзивную или реканализованную), наличие патологических вено-венозных сбросов и оценить их выраженность.
Лечение ПТФС включает:
- нормализацию венозного кровообращения;
- устранение вторичного варикозного расширения вен;
- нормализацию трофики тканей.
Основными способами помощи пациентам с ПТФС являются компрессия и медикаментозное лечение. При окклюзии подвздошных вен возможно выполнение перекрестного бедренно-бедренного шунтирования.
Ситуационная задача № 1
Больной, 50 лет, поступил с жалобами на отечность, тяжесть в ногах, варикозное расширение подкожных вен. Болен около 20 лет. В последние 3 мес стали беспокоить боли в нижней трети голени
в покое. При осмотре имеются конгломераты расширенных подкожных вен с индурацией и отеком в нижней трети голени и стопе (рис. 62).
Определите стадию заболевания. Назовите необходимые методы исследования. Назначьте лечение и определите его объем.
Тестовые задания
1. У больной, 45 лет, длительное время страдающей варикозной болезнью нижних конечностей, неделю назад появились боли по ходу поверхностных вен левой голени. При осмотре: состояние удовлетворительное, отека и цианоза левой нижней конечности нет. На внутренней ее поверхности по ходу варикозно-
расширенных вен пальпируется болезненный тяж и определяется гиперемия кожи над ним до средней трети бедра, артериальная пульсация на всем протяжении конечности сохранена. Поставлен диагноз: тромбофлебит поверхностных вен голени. Какое лечение показано больной:
1) назначение диклофенака натрия;
2) регионарная тромболитическая терапия;
3) операция Тренделенбурга;
4) сафенэктомия с субфасциальной перевязкой перфорантных вен по Коккету;
5) гирудотерапия и эластическая компрессия нижних конечностей. 2. Какие из выявленных хирургом на приеме в поликлинике заболеваний обусловили прогрессирование у больной варикозной болезни:
1) нарушение клапанного аппарата вен;
2) нарушение свертывания крови;
3) патология артериального кровотока в конечности;
4) ожирение;
5) сердечная недостаточность.
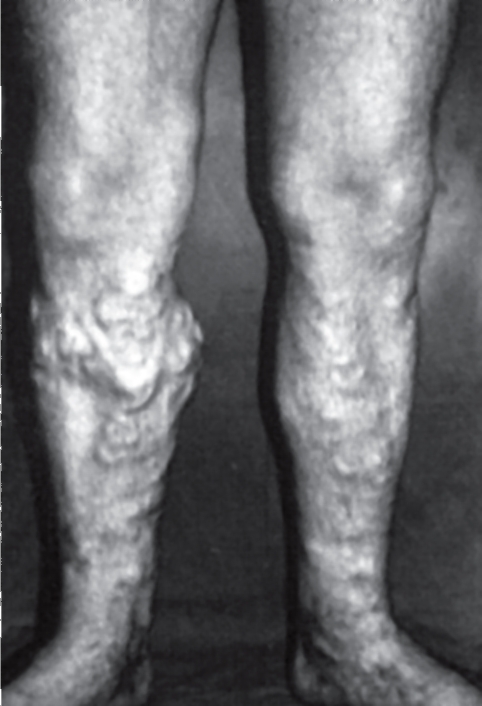
Рис. 62 (см. также цв. вклейку).
Внешний вид пациента, 50 лет, с варикозным расширением подкожных вен нижних конечностей
3. Амбулаторный хирург рекомендует пациенту при остром тромбофлебите поверхностных вен голени:
1) постельный режим;
2) диклофенак натрия;
3) лиотон гель местно;
4) активную ходьбу;
5) возвышенное положение конечности.
4. Больной, 57 лет, страдающей ИБС и постинфарктным кардиосклерозом, произведена эмболэктомия из правой общей бедренной артерии с полным восстановлением кровотока в конечности. Через 12 ч после операции отмечены нарастание одышки до 30 в минуту, болезненность передней группы мышц правой голени и ее отек. С момента операции выделилось 150 мл мочи. Укажите наиболее вероятную причину появления описанной выше клинической симптоматики:
1) острый подвздошно-бедренный венозный тромбоз;
2) массивная эмболия легочных артерий;
3) повторный ИМ;
4) постишемический (реперфузионный) синдром;
5) ишемический полиневрит.
5. Причины тромбоза глубоких вен:
1) беременность и терапия эстрогенными гормонами;
2) полицитемия;
3) продолжительное путешествие;
4) сердечная недостаточность;
5) карциноматоз.
6. Клинические признаки тромбоза глубоких вен:
1) болезненность, похолодание и цианоз конечности с нарушенной чувствительностью;
2) выступание поверхностных вен, исчезающее при подъеме конечности;
3) теплая, безболезненная, отечная, побелевшая конечность;
4) болезненность и гипертермия;
5) эпизод потери сознания во время дефекации.
7. Варикозная болезнь:
1) частое заболевание во всем мире;
2) часто врожденное;
3) наиболее частая причина венозных трофических язв;
4) связана с повышенным риском ТЭЛА;
5) развивается при уменьшенном количестве клапанов.
8. Обычно используемые склерозирующие препараты при варикозной болезни:
1) 1% этоксисклерол;
2) тромбовар;
3) 2% фибровейн;
4) 5% фенол;
5) 2% формалин.
9. При тромбозе глубоких вен нижних конечностей:
1) одно из наиболее часто вовлекаемых мест - устье малой подкожной вены;
2) одно из наиболее часто вовлекаемых мест - подвздошно-бедренный сегмент;
3) диагноз обычно ставят на основании клинического осмотра;
4) обычно пальпируются тромбированные вены;
5) флебография - точный метод диагностики.
10. Факторы риска развития тромбоза глубоких вен:
1) операция на бедре;
2) прием аспирина;
3) злокачественные новообразования;
4) повышенная физическая нагрузка;
5) венозный тромбоз в анамнезе.
11. Частоту послеоперационного тромбоза вен могут уменьшить:
1) возвышенное положение конечности во время операции;
2) бинтование нижних конечностей;
3) внутривенное введение низкомолекулярного декстрана во время операции и в первые два послеоперационных дня;
4) профилактическое подкожное введение гепарина;
5) использование контрацептивных препаратов.
12. ТЭЛА:
1) приводит к летальному исходу 60% пациентов старше 60 лет;
2) может диагностироваться при обзорной рентгенографии органов грудной полости;
3) обычно проявляется в виде продолжительного зубца Т на ЭКГ;
4) чаще развивается у женщин;
5) может успешно лечиться с помощью инфузии стрептокиназы в легочную артерию.
13. Трофические венозные язвы нижних конечностей:
1) обычно развиваются при длительной варикозной болезни;
2) развиваются вследствие тромбоза глубоких вен;
3) чаще образуются ниже медиальной лодыжки;
4) обычно пенетрируют до глубокой фасции;
5) предупреждаются при использовании эластической компрессии.
14. Показания к флебографии:
1) рецидив варикозной болезни;
2) подозрение на тромбоз глубоких вен;
3) дифференциальный диагноз первичной слоновости и посттромбофлебитического синдрома;
4) синдром Паркса Вебера-Рубашова;
5) окклюзионное поражение магистральных артерий.
15. Какие пробы могут свидетельствовать о несостоятельности перфорантных вен:
1) проба Пратта (двухбинтовая);
2) проба трехжгутовая;
3) проба Пертеса (маршевая);
4) проба Троянова-Тренделенбурга;
5) проба Матаса.
16. Больной обратился с жалобами на боли в области левой голени, недомогание, гипертермию (до 37,8 °С). Объективно: варикозно расширенные вены в системе большой подкожной вены. На голени по ходу вены покраснение, отечность, уплотнение и болезненность. Ваш диагноз:
1) флеботромбоз;
2) тромбофлебит поверхностных вен;
3) рожистое воспаление;
4) абсцесс;
5) эмболия бедренной артерии.
17. Источники эмболии легочной артерии:
1) хроническая постинфарктная аневризма левого желудочка;
2) илеофеморальный тромбоз;
3) тромбоз ушка левого предсердия при митральном стенозе;
4) тромбофлебит глубоких вен бедра и голени;
5) тромбированная аневризма аорты.
18. Что следует предпринять при кровотечении из варикозного узла на голени:
1) прижать бедренную артерию;
2) наложить давящую повязку;
3) ввести викасол;
4) перелить тромбин;
5) придать конечности возвышенное положение.
19. В дифференциальной диагностике между острым подвздошно-бедренным венозным тромбозом и тромбоэмболией бедренной артерии поможет:
1) характер отека конечности;
2) окраска кожи;
3) состояние поверхностных вен;
4) мышечная контрактура;
5) пульсация артерий.
20. С помощью следующих исследований можно определить состояние клапанов перфорантных вен:
1) пробы Троянова-Тренделенбурга;
2) реовазографии;
3) маршевой пробы;
4) флебографии;
5) трехжгутовой пробы.
21. Наиболее точным и наименее инвазивным методом диагностики венозного тромбоза в стадии тромбообразования является:
1) УЗДГ;
2) флебография;
3) СКТ;
4) МРТ;
5) УЗ-дуплексное сканирование.
22. При хронической венозной недостаточности проведение флебографии показано:
1) всем больным;
2) при наличии трофических язв в области голени;
3) при атипичной локализации варикозно расширенных вен;
4) при ПТФС;
5) необходим дифференцированный подход.
23. Показанием к оперативному лечению при варикозной болезни являются:
1) боли в нижней конечности к концу дня;
2) появление отеков на нижней конечности;
3) гиперпигментация кожных покровов;
4) трофические язвы;
5) варикозно расширенные поверхностные вены.
24. Радикальность хирургического лечения варикозной болезни достигается:
1) тщательной обработкой всех притоков большой подкожной вены в области овальной ямки;
2) удалением варикозно расширенного ствола большой подкожной вены на всем протяжении;
3) удалением варикозно расширенной малой подкожной вены на всем протяжении;
4) надили подфасциальной перевязкой всех несостоятельных перфорантных вен;
5) удалением всех варикозно расширенных притоков.
25. Традиционная операция флебэктомии - это операция:
1) Троянова-Тренделенбурга;
2) Бэбкокка;
3) Нарата;
4) Коккета;
5) Линтона.
26. В послеоперационном периоде после флебэктомии наиболее важны:
1) антибиотикотерапия;
2) противовоспалительная терапия;
3) ранняя активизация больного;
4) физиотерапия;
5) ношение эластических бинтов и ранняя активизация больных.
27. Консервативное лечение синдрома хронической венозной недостаточности при варикозной болезни включает:
1) физические упражнения;
2) эластическое бинтование нижней конечности;
3) медикаментозную терапию;
4) физиотерапию;
5) все перечисленное.
28. ПТФС обычно поражает:
1) нижнюю полую вену;
2) илеокавальный сегмент;
3) подвздошно-бедренный сегмент;
4) бедренно-подколенный сегмент;
5) подколенно-тибиальный сегмент.
29. Типичный симптомокомплекс при ПТФС включает:
1) боли в нижней конечности;
2) отек нижней конечности;
3) отсутствие пульса на стопе;
4) вторичное варикозное расширение поверхностных вен;
5) гиперпигментацию и индурацию кожных покровов голени и стопы.
30. К наиболее распространенным формам ПТФС относятся:
1) отечно-болевая;
2) варикозно-язвенная;
3) трофическая;
4) болевая;
5) все перечисленное.
31. В диагностике ПТФС для решения вопроса о хирургическом лечении определяющим методом диагностики является:
1) функциональная проба;
2) радиоизотопная сцинтиграфия;
3) УЗДГ;
4) УЗ-дуплексное сканирование;
5) СКТ.
32. При хирургическом лечении ПТФС в настоящее время наиболее часто применяется:
1) имплантация искусственных клапанов в глубокие вены;
2) операция Коккета;
3) экстравазальная коррекция клапанов глубоких вен;
4) аутовенозное шунтирование и протезирование глубоких вен;
5) операция Линтона в сочетании с комбинированной флебэктомией.
33. Наиболее частыми причинами развития синдрома верхней полой вены являются:
1) первичный тромбоз верхней полой вены;
2) злокачественные опухоли средостения;
3) злокачественные опухоли легких и бронхов;
4) внутригрудные доброкачественные новообразования;
5) травма грудной клетки.
34. Синдром Педжета-Шреттера - это:
1) острый венозный тромбоз подключично-подмышечного сегмента;
2) острый тромбоз плечевой вены;
3) хроническая венозная недостаточность после острого венозного тромбоза подключично-подмышечного сегмента;
4) острый тромбоз верхней полой вены;
5) ПТФС верхних и нижних конечностей.
35. Клиническая картина синдрома Педжета-Шреттера включает:
1) прогрессирующий отек конечности;
2) отсутствие пульса на конечности;
3) сильные боли в области конечности;
4) цианоз кожных покровов конечности;
5) видимое расширение подкожных венозных коллатералей.
36. Радикальной операцией при синдроме Педжета-Шреттера следует считать:
1) лизис венозного тромба;
2) тромбэктомию;
3) резекцию I ребра;
4) скаленотомию;
5) аутовенозное шунтирование.
37. При хронических венозных окклюзиях верхних конечностей операцией выбора является:
1) тромбэктомия;
2) резекция I ребра, скаленотомия;
3) аутовенозное шунтирование, ликвидация причины тромбоза;
4) аутовенозное протезирование;
5) аутовенозное шунтирование, наложение временной артериовенозной фистулы, устранение причины венозного тромбоза.
Демонстрационный материал
1. УЗДГ.
2. УЗ-дуплексное сканирование.
3. Флебография.
4. СКТ.
5. МРТ.
6. Учебные видеофильмы.
7. Посещение диагностических кабинетов.
ТЕМА № 13






