Бірінші қадам: Жеке бас тазалығын сақтау!
Киімнің,төсек орын тазалығын қадағалау қажет.Бөлмені үнемі желдтіп,тазалау керек.
Екінші қадам: Салауатты өмір салты!
Үнемі қозғалыста болып,зиянды әдеттерден абас тартып,демалыс пен жұмыс уақытын дұрыс жоспарлау қажет.
Үшінші қадам: Иммунитетті жоғарылату!
Спортпен, дене шынықтырумен жиі айналысу. Күнделікті рацинонға витаминдерге, минералды заттарға, аминқышқылдарға бай тағамдар енуі қажет.
Төртінші қадам: Алдын алу шараларын жүргізу!
Эпидемия қаупі туған кезде арнайы дәрілік заттармен алдын алып немесе вакцина жасау керек.
Бесінші қадам: Абайлаңыздар-тұмау!
Өзіңізді нашар сезінсеңіз дәрігерге қаралыңыз.басқа адамдармен қатынасқа түспеңіз.егер туысқандарыңыз бен таныстарыңыз ЖРВИ-мен ауырған жағдайда маска тағып жүріңіз.
· Дифтерия
Дифтерия (гр. 'διφθερα (diphthera)—pair of leather scrolls) — ол суық тиген сияқты дене қызуының көтерілуінен басталады, бас ауырады және тамақ іседі. Көмейдің артқы жағында, кейде мұрын мен ерінде сарғыш қоңыр қатпар немесе қабыршықтар пайда болады. Баланың мойны ісіп кетеді. Аузынан жағымсыз иіс шығады. Яғни, мұрын-жұтқыншақтың, көмекейдің, кеңірдектің фиброзды қабынуымен сипатталатын антропонозды жедел респираторла инфекциялық ауру. Дифтерия орта ғасырдан белгілі ауру. Оның қоздырғышын Клебс және Леффлер зерттеген.
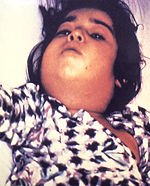

Этиологиясы. Қоздырғышы Corynebacterium diptheriae Грам оң, жылжымайтын, спора түзбейтін, аэробты таяқша. Қоршаған ортаға төзімді, дезинфекциялық заттарға, жоғары температура әсерінен тез өледі. Көбею барысында өте улы экзотоксин бөледі. Осыған байланысты дифтерияны токсигенді және токсигенді емес деп бөледі.
Инфекция көзі-ауру адам немесе бактерия тасымалдаушылар. Дифтерия ауруының 90% сау тасымалдаушылармен байланысты екені анықталған. Бактерия тасымалдаушылықтың түрлері:
· Транзиторлы
· Жіті 15 күнге дейін
· Орташа 3 айға дейін
· Созылмалы 6 айға дейін
· Сау тасымалдаушы
Инфекция көзі ретінде сауыққан адам да болуы мүмкін.
Берілу механизмі. Негізгі берілу жолы аэрогенді, аспирациялы
Берілу жолдары:
· Ауа-тамшылы, ауа-шаң
· Тұрмыстық заттармен
· Алиментарлы жолмен
Диагностикасы:
· Бактериологиялық зерттеулер жүргізу
· ГАТЕР, ИФА
Алдын алу шаралары:
· Инфекция көзіне бағытталған шаралар. Ауру адам және күдікті адамдар міндетті түрде инфекциялық аурулар ауруханасына жатқызылады. Жазылған күні мұрнынан, жұтқыншағынан жағынды алынып бактериологиялық тексеру жүгізіледі.
· Берілу механизміне қарсы бағытталған шаралар. Тиімді вентиляция орнату. Ауаны жиі желдету. Тағамдарды ластануданқорғау, дезинфнециялық шаралар жүргізу.
· Қабылдағыш организмге қарсы бағытталған шаралар. Жоспарлы түрде вакцина егу.
· Ошақтағы індетке қарсы шаралар жүргізу
Егер дифтерия екендігіне көзіңіз жетсе
· Отбасының басқа мүшелерінен баланы белек белмеде үстаңыз.
· Дереу дәрігерлік көмек шақырыңыз. Дифтерияға қарсы өте күшті антитоксин бар, соны қолданыңыз.
· Ересек балаларға күніне үш рет 400 000 ед пеницилиннен бір таблеткадан беріңіз.
· Жылы, тұзды сумен тамағын шайыңыз.
· Жиі-жиі ыстық судың буына демалдырып отырыңыз.
· Егер бала көкпеңбек болып тұншыға бастаса, шүберекті саусаққа орап алып тамақтағы қабыршақты алып тастаңыз.
· Дифтерия өте қауіпті ауру, вакцина жіберу арқылы сақтануға болады (сіреспеге, көкжөтелге, дифтерияға арналған). Балаңыз осы ауруларға қарсы егілуі керек.
· Қызылша

Қызылша – қодырғышы аэрогенді механизммен берілетін, қызбамен, интоксикациямен, дақты-папулезды бөртпелермен, энантемамен, жоғары тыныс алу жүйесінің зақымдалуымен, конъюнктивитпен сипатталатын антропонозды жедел респираторлы вирусты жұқпалы ауру.
Қызылша ауруын алғашқы болып VІ ғасырда араб ғалымы Разес зерттеген. Орта ғасырда дәрігерлер қызылша ауруын білген, бірақ көбіне бөртпе белгілерімен өтетін басқа аурулармен шатастырып отырған. Қызылша ХІХ ғасырда барлық елдерде таралған, барлық халық ауырып отырған. Қоздырғышын 1954 жылы Эндерс және Пиблс ашқан. Негізінде қызылша балалар инфекциясы болып табылады. Бірақ, 1980 жылдан бастап жаппай вакцина егудің нәтижесінде 5 жастан жоғары және үлкендер арасында жиі кездесіп отырғаны (70% дейін) белгілі. 2005 жылы Ұлттық Иммунизациялау Күндері жүргізіліп, 15-25 жастағыларға қосымша вакцина егу жасалған, егумен қамту 99,7% жеткен. Егулердің нәтижесінде 2006 жылы қызылшамен сырқаттану 25 есе төмендеген, 2007 жылы мүлдем ауру тіркелмеген. Бірақ экономикасы дамымаған елдерде әлі күнге дейін 5 жасқа дейінгі балалар жиі ауырады.
Этиологиясы – қоздырғышы Polinosa morbillivirus, парамиксовирустар тобына жататын, тек жасуша дақылдарында өсетін (адам эмбрионы немесе маймыл бүйрек жасушасында) вирустар. Қоршаған ортада төзімсіз, 60 градустан жоғары температурада, күн сәулесі, ультракүлгін сәулесі, дезинфекциялық заттар әсерінен тез өледі. Қоздырғыштар үшін қолайлы температура -15-20 градус.
Инфекция көзі - ауру адам. Ауру адам жасырын кезеңінің соңғы 2 күндері, катаральді кезеңде, бөртпе шыққаннан кейін 4-5 күнге дейін жұқпалы болады. Барлығы 9-10 күн аралығында жұқпалы болады. Вирустасымалдаушылық болмайды.
Берілу механизмі – аспирациялы, берілу жолы - ауа-тамшылы. Ауруды жұқтыру науқаспен қатынаста болу уақтынан және бөлменің тығыздығына байланысты. Қызылша ауруы тек бір бөлме ішінде таралып қана қоймай, ашық есік-терезе, желдету каналдары арқылы төбедегі қабаттарға таралуы мүмкін.
Иммунитет. Жаңа туылған балаларда туа біткен баяу иммунитет 6 айға дейін сақталады. Қызылшаға қабылдағыштық өте жоғары: аурумен 1 күн қатынаста болғандардың 43%, 72 сағат қатынаста болғандардың 80%, 4 күн қатынаста болғандардың 100% ауру жұқтырады. Қайта жұқтыру, қайта ауыру болмайды
Диагностикасы.
· Вирусологиялық әдіс
· ГАТР
· ИФА
Емдеу:
1. Баланы оңашалау, ауырған балалар көбіне үйінде емделеді. Ауруханада қызылшаның тек қана ауыр түрі және ауруды оңашалауға мүмкіншілік болмаған жағдайда ғана жатқызылады.
2. Ауырған баланың жатқан жерін таза ұстап, желдетіп тұру керек. Балаға гигиеналық күтім өткізу: беті-қолын уақытылы жуу, көзін, мұрнын тазалау, еріндерін майлау, аузын шайдыру.
3. Тамақ баланың жасына сай болып, витаминдерге бай болуы керек.
4. Витаминдер комплексі
5. Симптоматикалық ем
Профилактикасы: Қызылшамен ауырған баланы басқа балалардан бөлек ұстаған жөн. Әсіресе, тамаққа жарымаудан болатын аурумен ауыратын, туберкулезбен немесе бойға сіңіп кеткен басқадай аурумен ауыратын балаларды сақтандыру керек. Қызылшамен ауырып жатқан баласы бар ұйге басқа үйдің балаларының келуіне болмайды. Қызылша ауруы бар үйдің балалары, егер олар бұл аурумен ауырмаған жағдайда мектепке, дүкенге немесе басқа да қоғамдық орындарға 10 күнге дейін баруына болмайды. Жас балалар организмінің қызылша ауруына қарсы тұрып, шетінемеуі үшін олардың жетіліп, ет алуы қажет. 8 айдан 14 айға дейінгі бала қызылшаға қарсы егілу керек
· Қызамық
Қызамық – аэрогенді механизммен берілетін, мойын арты, құлақ аймағындағы лимфа бездерінің үлкеюуімен, макулопапулезді бөртпелермен сипатталатын, антропонозды жедел респираторлы вирусты жұқпалы ауру. Ауру дене қызуының көтерілуімен, жеңіл катаралды симптомдармен, басталады. Майда папулезді бөртпелер бүкіл денеге таралады, 2-3 күнде із қалдырмай кетеді. Қызамықпен ересек адамдардан гөрі балалар (әсіресе 2 — 10 жас аралығында) жиі ауырады.
Этиологиясы. РНК-лы тогавирустар тобына жататын вирустар. Қоршаған ортаның химиялық, физикалық факторларына және дезинфекциялық заттар әсеріне төзімсіз. Қызамықпен бір рет ауырған адам екінші рет ауырмайды. Қызамықпен бұрын ауырмаған жүкті әйелдер сақтануы керек (әсіресе, алғашқы 3 айда), жұқтырған жағдайда құрсақтағы нәрестенің өміріне зиян келуі, не әйел түсік тастауы мүмкін. Аурудың жасырын кезеңі 11 — 21 (орта есеппен 16 — 21) күнге дейін созылады. Алғашқы кезде жөтеліп, тұмауратқан сияқты болады. Сонан кейін желке тұсында, құлақ айналасы, лимфа түйіндері ісіне бастайды. Басы, тамағы ауырып (баспа), асқа тәбеті болмай, құсады. 1 — 2 күннен кейін алдымен бетке, сонан соң қолтық, шапқа бозғылт-қызғылт майда дақты бөртпелер шығады. Бұл кезде дене қызуы 38 — 39С-қа дейін көтеріледі. Науқас баланың екі беті, көмекейі қызарып, бадамша безі ісінеді, қан қысымы көтеріліп, қанның ақ түйіршіктері (лейкоциттер) көбейеді, зәрінде белок пайда болады. Ауру асқынғанда дене қызуы 40С-тан асып, науқас сандырақтап, іші өте бастайды. Қан қысымы төмендеп, тамыр соғуы нашарлайды, тамақ асты және жақ асты безі ісініп, құлағынан іріңді бұлық ағады. Сондай-ақ, ол асқынып науқас менингит, мастоидит, гайморит, лимфаденит, нефрит, т.б. ауруларға шалдығуы мүмкін. Қызамықтың жоғарыда айтылған белгілері 4 — 5 күннен кейін басылады. Дене қызуы қайтып, бөртпелер азайып, қабыршақтанып терісі түсе бастайды. Баланың көңіл күйі жақсарып, асқа тәбеті ашылады.
Инфекция көзі - ауру адам. Инфекциялы кезең вирус жұқтырғаннан кейін 7-8 күннен бастап бөртпе шыққаннан кейін 10 күн жалғасады.
Берілу механизмі – аспирациялы, аэрогенді (горизонталды) және вертикалді. Берілу жолы - ауа- тамшылы. Вертикалді механизммен – анадан балаға жұғады. Жүкті әйелдердің алғашқы 3 айында ауырғаны аса қауіпті, өйткені туа біткен қызамық патологиясымен туылуы мүмкін. Туа біткен қызамық синдромы белгілері: бауыр, көкбауыр үлкеюі, жүрек патологиясы, микроцефалия, өлі туылуы, катаракта. Туа біткен қызамықпен ауырған балаларда вирус 1,5-2 жылға дейін сақталады. Инкубациялық кезеңі: 11-24 күн.
Диагностикасы:
1. Вирусологиялық әдіс – мұрын-жұтқыншақтан жұғынды алу.
2. Серологиялық зерттеу (ГАТР,КБР).
Диагноз зертханалық зерттеу қорытындылары (зертханалық растау) бойынша расталған және эпидемиологиялық байланыс болғанда (эпидемиологиялық байланысты жағдай), сондай-ақ клиникалық белгілеріне сай ауру жағдайлары (клиникалық жағдайлар) бойынша қойылады.
Емі — ауру білінісімен балаға витамині мол тағамдар беру, антибиотиктер ішіп, қан құю керек. Аурумен бірге болған жүкті әйелдерге иммунды-глобулин егеді. Науқас жатқан бөлме таза ұсталып, гигиеналық талап қатаң сақталуы керек.
Алдын алу шаралары. Эпидемиологиялық тексерудің мақсаты инфецияның көзін, таралу жолдарын және қатынаста болған адамдарды анықтау, індетке қарсы шараларды ұйымдастыру. Науқас адам клиникалық және эпидемиологиялық көрсеткішке қарай ауруханаға жатқызылады. Науқасты жекешелеу бөртпе пайда болған күннен 5 күнге дейін. Егер жүкті әйел болса (алғашқы 3 айда) оны 10 күнге жекешелеу қажет (басқа пәтерге, басқа жұмысқа). Қатынаста болған адамдарға шектеу шараларын қолданбайды. Ошақта қорытынды дезинфекция жасалмайды, бөлмені жиі желдетіп, ылғалды әдіспен жинау қажет. Бала бақшада тіркелсе карантин берілмейді. ДДҰ (ВОЗ) шешіміне сәйкес 2010 жылға дейін қызамықпен сырқаттанушылықты (СВК) 0,01–ге дейін азайту жоспарланған. Жүкті әйелдерді қызамық ауруынан сақтандыру мақсатында 2004, 2005 жылдары репродуктивті 35-ке дейінгі жастағы әйелдерге қызамыққа қарсы вакцина егу апталықтары жүргізілді.
Арнайы алдын алу. Қызамыққа қарсы вакцина 12-15 айда егіледі, ревакцинация 6-7 жаста. Қызылшаға қарсы вакцинамен бірге немесе ҚҚП - қызылша, қызамық және эпидемиялық паротитке қарсы тривакцина түрінде егіледі.
· Паротитті инфекция
(Parotіtіs epіdemіca), эпидемиялық паротит – негізінен құлақ маңы сілекей бездерінің қабынуынан болатын вирусты жұқпалы ауру. Бұл аурумен 3 – 15 жас аралығындағы балалар жиі ауырады, ересек адамдарда сирек байқалады.
Этиологиясы – паромиксовирус тобына жататын резоксирибонуклеин вирусы. Вирус науқастың ауыз қуысында, мұрын-жұтқыншақтың шырышты қабаттарында, қақырығында, сілекейінде жиналып, науқас түшкіргенде, жөтелгенде, сөйлегенде ауаға таралады.
Берілу механизмі - ауа-тамшы жолымен сау адамның тыныс жолдарына өтеді де, қанға еніп, қан арқылы сілекей, жыныс және ұйқы бездерін зақымдайды. Ауырғаннан кейін тұрақты иммунитет сақталады. Аурудың инкубац. кезеңі 11 күннен 23 күнге дейін созылады. Содан кейін аурудың белгісі аяқ астынан басталады. Науқастың дене қызуы көтеріліп, тамаққа зауқы болмай, әлсіздік пайда болады. Басы қатты ауырып, денесі тоңази бастайды. Кейде мұрыннан қан кетіп, құсады. 1 – 2 күннен кейін бір жағындағы құлақтың айналасында ісік пайда болады. Кейін бұл жағдай екінші жағына ауысады. Ауру асқынғанда ми қабығын зақымдайды (қараМенингит, Энцефалит), сондай-ақ, бүйрек, көру, есту органдарында асқыну байқалады.
Диагностикасы:
· вирусологиялық тексеру-түкіріктен вирусты анықтау
· серологиялық –КБР, ГАТР
Аурудың алдын алу шаралары: ауру адамды бөлектеп, науқаспен бірге болған 10 жасқа дейінгі сау балаларды 21 күнге оқшаулайды. Жаңа туған нәрестелерге 15 – 18 айында әдейі паротитті вакцина егеді.
Емі: қабынған жерге жылу қою, электр-терапиямен (УВЧ) емдеу; ауру асқынғанда преднизолон, гидрокортизон, пантрипин, ингитрил, контрикал, панкреатин, фестал, анальгин, пентальгин, фуросемид, т.б. дәрілер беріледі.
· Желшешек
Желшешек – баланың терісіне, шырышты қабаттарында көпіршік тәріздес лимфаға толы бөртпе шығып, кейіннен бұл бөртпелер кеуіп, орнына ққабықшалардың қалуымен сипатталатын инфекциялық ауру. Мұнымен 1 жастан 10 жасқа дейінгі балалар жиі, ал 10 жастан асқан балалар мен ересектер сирек ауырады. Желшешекпен ауырып жазылған адамда күштіиммунитет қалады
Этиологиясы- Қоздырғышы құрамында ДНҚ бар, HERPESVIRIDAE – герпес вирусының тобына жататын 3 остер вирусы. Қоршаған ортада төзімсіз, жоғары температурала, кептіру, дезинфекциялық препараттар әсерінен тез өледі, мұздатқанға төзімді. Сырқаттың инкубациялық (жабық) кезеңі 11 күннен 21 күнге дейін, яғни орташа 14—15 күнге созыл ады. Ауру басталғанда температура 38—39°С-ге дейін көтеріледі де, адамның терісі мен шырышты қабығында қышыма бөрткен пайда болады. 3—5 күн өткеннен кейін бөрткеннің көбеюі тоқтайды да, температура төмендеп, қалпына келеді, бөрткен қара қотырланып, 1,5—2 аптадан соң оның қабығы түседі. Кейде барлық ау ырғай кезенде температурасы көтерілмей, әдеттегідей бір қалыпты болады. Ауру адам сырқаттың инкубациялық кезеңінің соңғы күнінен бастап және бөрткен шыққаннан кейінгі 9-күнге дейін жұқпалы болып есептеледі. Әдетте желшешек жеңіл өтеді, бірақ кейде (әлжуаз балаларға іпыққанда) асқынатын да кезі болады, терісі іріңдейді, құлақтары мен аузының шырышты қабығы т. б. қабынып ауырады.
Инфекция көзі – ауру науқас болып саналады. Аурудың жасырын кезеңі орта есеппен 14 күн, бірақ кейде 21 күнге созылуы мүмкін.
Берілу механизмі - ауа-сілекей жолы арқылы таралады, вирус сойлегенде, жөтелгенде және түшкіргенде көп мөлшерде шығады. Вирус жәнеде вертикальді механизм түрде таралады, анасынан құрсақтағы балаға берілуі, егерде анасы жүктілік кезіңде желшешек ауруымен ауырса. Адамдардың желшешек ауруына сезімталдығы жасына байланысты. 6 айға дейіңгі балалар іс жүзінде ауырмауы мүмкін, анасынан берілген иммунитетіне байланысты. Өсе келе сезімталдығы жоғарлап және іс жүзінде баланың бірінші кездесуі инфекцияның қоздырғышының бастауымен зарарлануына келтіреді.
Диагностикасы:
· Вирусологиялық зерттеуге бөртпелерден, мұрын, жұтқыншақтан, қаннан сынамалар алынады.
· Серологиялық зерттеу- ИФА, КБР
Аурудың алдын алу: ауруды анықтағаннан бастап жекелендіреміз, бөлменің ауасын тазартып және ылғалды тазалық жүргіземіз. Міндетті түрде бөлмеде ауа- жылулық тәртібін сақтау керек.Егерде отбасында біреу ауырып қалған жағдайда, міндетті түрде дәрігер шақыру керек. Ата- аналар міндетті түрде осы ауру жайлы біліп жүрген жөн, ең бастысы- ауруды уақытысында және өткізіп алмау керек. Сырқат баланы мұқият күтімге алу керек. Аурудың денесі бөртсе, оның үстіне температурасы көтерілсе, сырқатты қозғалтпай жатқызып қойған дұрыс. Төсек — орын жаймасын жиі-жиі - алмастырған жөн. Сондай-ақ теріні күтудің де маңызы зор. Баланың денесінде бөрткеннің болғанына қарамастан оны қайнаған сумен немесе қызғылтым етіп езілген калий перманганатымен («марганцовка») жуады (мақтаны пайдаланып, өте еппен); ал қолын сабындан жуу керек. Бала терісін қасып, тырнап тастамауы үшін қолының тырнағын алып, дәкеден қолғап тігіл кигізу қажет. Бөрткенді 1 проценттік калий перманганатының немесе 1—2 проценттік бриллиантты зеленка ерітіндісімен сүртсе, ол көн қышымайтын болады. Бал аның ерніне тұзсыз сары май немесе қайнатылған күнбағыс майын жағыл, сусынды көп ішкізу керек. Кішкентай баланың таңдайын салқын шаймен немесе қайнаған сумен жібітіп отырады. Сондай-ақ сәбидің танауының тазалығына баса назар аудару қажет. Танауындағы жараның қабығын вазелин жағылған немесе қайнатылған күнбағыс майына шыланған мақтамен сүртіл тазалайды. Науқас балаға ең қажетті нәрсе — таза ауа мен жарық. Мұндай балаларды шаңсыз, жел тимейтін, тыныш жерде, дені сау балалардан бөлек серуендету қажет. Баланың температурасы төмендед, бөрткеннің қайталан шығуы тоқтағаннан кейін, яғни бұрынғы бөрткендері қара қотырланған соң серуенге шығаруға болады. Серуендету режимін дәрігермен келіскен жөн. Сәбиді дұрыс тамақтандыру керек. Температурасы көтерілгенде ол тағамнан бас тартады, сырқаты асқынған кезінде кішкентай балалардың іші өтеді, құсалы. Мұндай жағдайда баланы зорлап тамақтандыруға болмайды, тек 6—12 сағаттан кейін тамақтандырт, сусынды көп ішкізу қажет. Егер баланың аузы уылып, ол тағамнан бас тартса, оған сұйық немесе, жұмсартып пісірілген қоймалжың тағам (жылытыл) беру керек (үгітілген көкөніс сорпасы, ботқа, көкөніс пюресі, кисель). Балаға қышқыл және ащы тағам беруге болмайды. Әсіресе іштің жүруін бақылан отыру керек. Үлкен дәреті жүрмей қалғанда клизма қойып, іші етсе дәрігер келгенше тамақтандырмай, қайнаған суды немесе суыған шайды көп ішкізу қажет. Желшешек шыққанда дезинфекция жасамайды; науқас бала жатқан бөлмені желдетіп, дымқыл шүберекпен сүртіл алса жеткілікті. Науқаспен жақындасқан 7 жасқа дейінгі баланы 11 күннен 21 күнге дейін оңашалау керек (жақын араласқан алғашқы күннен бастап).[1]
Ескерту: желшешек ауруы кезінде баланың дене қызуы көтерілсе, оған ешқашан аспирин дәрісін беруге болмайды.
· Скарлатина
Скарлатина жалпы жағдайдың бұзылуымен, жұтқыншақта баспаның белгілерімен және қызғылт түсті түрінде нүкте тәріздес бөртпе пайда болуы сипатталатың жұқпалы ауру.
Этиологиясы: гемолитикалық стрептококк, қоршаған ортада төзімді.
Инфекция көзі: ауру адам және бактерия тасымалдаушы
Таралу жолы –ауа –сілекей жолы және заттар арқылы
Диагностикасы:
1. Эпидемиологиялық анамнез.
2. ауруға тән клиникалық белгілер.
3. Бактериоскопиялық және бактериологиялық зерттеу.
Алдын алу - арнайы алдын алу шаралары жоқ. Сондықтан арнайы емес шаралар өткізіледі.
1. Ауырған бала 10 күнге оңашалады.
2. СЭС-ға № 58 форма бойынша хабар береді
3. Аурумен қарым-қатынаста болған балаларға 7 күнге карантин тағайындалады.
4. Инфекция ошағында дезинфекция өткізіледі.
5. Санитарлық –ағарту жұмысы.
6. Әлсіз жиі ауыратын балаларға –глобулин егіледі.
7. Балалардың ауруға төзімділігін көтеру шаралары.
· Көкжөтел және паракөкжөтел
Көкжөтел (лат. pertussіs) – жедел таралатын, көбінесе, 8 жасқа дейінгі балаларда болатын жұқпалы ауру.
Этиологиясы. Аурудың қоздырғышы қысқа таяқша тәрізді бактерия (Bordetella pertussіs). 1906 ж. Көкжөтелді бельгиялық ғалым Ж. Борде (1870 – 1961) ашқан.
Инфекция көзі – науқас адам. Көкжөтел науқас адаммен қарым-қатынаста болғаннан кейін бір немесе екі аптадан кейін басталады.
Берілу механизмі. Қоздырғыш бактериялар науқас бала жөтелгенде оның демі мен қақырығы арқылы тарап, сау балаға жұғады. Бактериялар баланың тыныс органдарында өсіп-өнеді. Ауру қоздырғышы сыртқы ортада төзімсіз, бірақ ол өте сирек те болса сырқат баланың тұтынған заттары (ойыншығы, ыдысы) арқылы жұғуы мүмкін. Көкжөтелмен бір рет ауырған бала қайталап ауырмайды, өйткені аурудан кейін организмде тұрақты иммунитет пайда болады. Аурудың білінбейтін (инкубациялық) кезеңі 2 – 15 (көбінесе, 5 – 7) күнге дейін созылады. Көкжөтел, әдетте, 6 – 7 аптаға созылады. Алғашқы кезде бала жөтеледі, мұрны бітіп ұйқысы қашады, дене қызуы 38,5 – 39°С-қа дейін көтеріліп, тамаққа тәбеті тартпайды. Бірте-бірте жөтелі күшейеді (әсіресе, түнге қарай), 2 – 3 аптада жөтел жиі ұстағанда бала булығып қысылады, қызарып-көгеріп, көзінен жас ағып, тілі аузына симай, кейде кіші дәретін де ұстай алмай қалады. Жөтел қақырық түскеннен кейін басылады. Бұл кезең 2 аптадан кейде 2 айға созылады. Содан кейін дерттің беті қайтып, тұншықпалы жөтел азая бастайды, бала 2 – 3 апта “жай” жөтеліп жүреді де, бірте-бірте аурудан айығады.
Аурудың алдын алу үшін балалар емханасында баланың 5 айлығынан 14 жасқа дейін мезгіл-мезгіл вакцина егеді, аурумен жақын араласқан 7 жасқа дейінгі балаларды басқалардан оқшаулап (2 аптаға, ал егер сырқатпен бірге тұрған болса – 25 күнге дейін) карантин жариялайды. Ауру баланы қалалық көлікпен алып жүруге болмайды. Көкжөтелді жоғары қысымды таза ауамен (баротерапия) емдейді. Науқас балаға витамині мол құнарлы тамақ ішкізу қажет. Режим сақтап, тек дәрігер белгілеген әр түрлі антибиотиктерді уақытымен қабылдауы керек.
Ауырған адаммен қарым-қатынаста болғаннан кейін бір немесе екі аптадан кейін басталады. Қызу көтеріледі, тұмау мен жөтел пайда болады. 2 аптадан кейін қатты (күшейген) жөтел (көкжөтел) басталады. Бала ауыз шырышынан жабысқақ қақырықты түкіріп тастағанша дем алмастан, үздіксіз жетеле береді, сондай кезде ауа шуылымен қатты дыбыс шығара (қиқылдау) өкпеге барып енеді. Бала жөтелге булығып, оның ерні мен тырнақтары ауаның жетіспеушіліктерінен көгеріп кетуі мүмкін. Жөтел ауруы үстағанда бала құса бастайды. Жетел ұстамаған аралықта баланың дені сау болып көрінеді. Көкжетел әдетте 3 ай немесе одан да көп уақытқа созылуы мүмкін. Көкжөтел, әсіресе, бір жасқа дейінгі емшектегі балалар үшін қауіпті, сондықтан көкжөтелге қарсы екпені мүмкіндігінше ерте жасаған дұрыс Көкжөтел сәбилерде білінбей өтеді, сол себепті оның диагнозын дұрыс қою қиынға соғады. Егер сәби қатты жетелсе және көздері ісіп кетсе, сонымен қатар айналаңызда кекжөтелмен ауырғандар болса, дереу көкжөтелге қарсы ем қолданыңыз; Қазақстанда көкжөтелге қарсы вакцина егу 2008 жылға дейін АКДС вакцина түрінде егіліп келген. Қазіргі кезде егілетін вакцинаның құрамында көкжөтелмен қатар басқа да ауруларға қарсы компоненттер бар.
Емдеу жолдары
Антибиотиктер жөтел ауыруы үстамастан бұрын, көкжөтелдің алғашқы сатысында ғана көмектеседі. Эритромицин немесе ампициллин беріңіз. Хлорлы амфеникол да көмектеседі, бірақ ол қауіпті. Ауырудың алғашқы белгілері бойынша сәбилерді 6 айға дейін емдеу өте қажет.
Аса ауыр жағдайларда, әсіресе бала үйықтай алмаса немесе конвульсия (қалшылдау) болған кезде кекжөтелге фенобарбитал көмектесе алады.
Егер баланың жетелден соң тынысы тоқтап қалса, онда баланың басын төмен қаратып саусағыңызбен аузындағы шырышты алып тәстаңыз, содан кейін алақаныңызбен арқасынан қағыңыз.
Салмағын жоғалтпауы үшін және тамаққа жарымай қалуын болдырмау үшін баланың құнарлы тамақтануын қадағалаңыз. Бала ішіндегіні құсып тастағаннан кейін оны бірден тамақтандырыңыз.
Асқынуы
Көздің ішіндегі аққа ашық қызыл түсті қанның құйылуы жөтелдің салдарынан болуы мүмкін. Ешқандай емнің қажеті жоқ. Егер ауру қозып ұстаса немесе өкпенің қабыну белгілері пайда болса, дәрігерге қаралыңыз Барлық балаларды көкжөтелден сақтаңыздар. 2 айлық кезінде көкжөтелге қарсы егуді ұмытпаңыздар
· Менингококты инфекция
Менингококты инфекция –назофарингит және генарализденген түрлерінде өтетін клиникасында қызбамен, интосикациямен, экзантемамен және ми қабаттарының зақымдалуымен сипатталатын антропонозды бактериялды жедел инфекциялық ауру.

Этиологиясы. Neisseria, meningitidis (Neisseriaceae тұқымдасы, Neissera туысы) Менингококк-клетка ішінде тіршілік ететін, грамм теріс боялатын, капсула түзетін L-түріне айналатын, эндотоксин және нейромидаза өндіретін сыртқы ортада тұрақсыз диплококктар. Антигендік құрамы бойынша 12 серотобы белгілі: А, В, С, Д, V, Z т.б.-оның ішінде А,В,С типтері жиірек кездеседі
Инфекция көзі.
· әр түрлі клиникалық түрлерімен науқастанған адамдар
· бактерия тасымалдаушылар
Берілу механизмі. Ауа-тамшылы жолмен жұтқыншақтың шырышты қабатына енеді, сол жерде бала назофарингитпен ауырады,егерде баланың қорғаныс қабілеті жақсы болса, ауру әрі қарай таралмай осыменен аяқталады, ал егер баланың иммунитеті әлсіз болса, онда қоздырғыштар мұрын – жұтқыншақтың лимфо тамырлары арқылы қанға өтеді.
Менингококты инфекцияда инфекциялық процесс төмендегідей қалыптасады:
· менингококктың ену қақпасы-мұрын жұтқыншақтың шырыш қабаттары.
Орналасқан жерінде (мұрынжұтқыншақта көбінде 60-70%-ке дейін) “сау” тасымалдаушылық қалыптасады,
· 30%-де назофарингит дамиды
· 1% инфекциялық процесс жайылған түріне өтеді.
Менингококктар алғашында мұрын жұтқыншақтың шырышты қабатында орналасып, онда жеткілікті қабыну процесін туғызады (клиникалық белгілерсіз) – “сау” тасымалдаушылық, назофарингит кезінде жергілікті өзгерістермен қатар, айқын токсинемия және бактеремия байқалады. Генерализацияланған түрінде қоздырғыш жергілікті тосқауылдардан өтіп, бактеремия туғызады. Бактеремия арнайы монополисахаридтердің әсеріне байланысты айқын токсинемиямен қатар өтеді (менингит, артрит, иридоциклит).

Процестің жайылуында мына факторлар маңызы болуы мүмкін: -қоздырғыштың инфицирлеуші дозасы, оның вируленттігі мен инвазивтілігі -жастық фактор (балаларда ересектерге қарағанда жайылған түрі жиі кездеседі) -ағзаның иммуногенетикалық ерекшеліктері (жергілікті иммунитеттің, иммунитеттің клеткалық звеносының фагоцитарлық жүйенің,
комплемент жүйесінің т.б. жағдайы) -менингококктардың басқа бактериялармен, вирустармен ассоциациясы. Токсиннің әсерінен (липополисахарид) гемостазды бұзатын бірқатар қиын процестер туындайды. Бұл тұрғыда липополисахаридтің концентрациясының маңызы бар (токсинемия дәрежесі): төмен концентрация арнайы және арнайы емес қорғаныс факторларын белсендірсе, ал жоғары керісінше тежейді, сондықтан ауыр ағымда токсикалық-инфекциялық шокпен өтеді. Жайылған формалардың патогенезінде сонымен қатар баяу типті гиперсезімталдық және миокардит, перикардит, полиартрит дамуына келтіретін иммундық комплекстердің маңызы да зор.
Менингит
Ересектерде менингококкты инфекцияның басты жайылған түрі және интоксикациямен, менингеальді синдроммен сипатталады. Басталуы жедел, аяқ астынан дене қызуының 39-400С-қа дейін көтерілуі, қалтырау, қатты бас ауруы, қайталап құсу (жүрек айнусыз) болады. Бұл триада ерте көрінеді және ең тән және тұрақты көрініс болып тбылады. Науқастарда өте тез мазасыздану, қимылдық қозу, терінің гиперестезиясы, дамиды.
Алғашқы тәулікте менингиальды синдром дамиды: желке бұлшықеттерінің ригидтілігі, Керниг, Брудзинский симптомдары, жұлын нервтерінің зақымдануы мүмкін (жиі ІІІ, ІУ, УІ жұп нервтері), ақыл – есі бұзылуы мүмкін, есеңгіреуден комаға дейін қатты айқындалған психомоторлы қозумен көрінуі мүмкін. Науқастың сыртқыкелбеті: мойын, бет терісінің гиперемиясы, ерін шырышты қабығы құрғақ, склера және коньюктива тамырлары иньекцияланған болады. Науқас міндетті қалып қабылдайды, бүйіріне жатады, аяқтары бүгілген және ішіне қарай тартылған, басы біраз артқа шалқайған.
Энцефалит қатты интоксикация фонында, әр түрлі бұлшық еттердің тырысуымен, парездермен, параличтермен байқалады.
Асқынулар
Менингококты инфекцияда мынандай асқынулар болы мүмкін:
· инфекциялық – токсикалық шок
· жедел бүйрек үсті безі жетіспеушілігі
· жедел бүйрек жетіспеушілігі
· мидың ісінуі
· екіншілік инфекцияның қосылуы
Диагностикасы: Менингококты инфекция клиникалық белгілердің, эпидемиологилық және лабораторлық мәліметтердің көмегімен анықталады:
· мұрын жұтқыншақтың бөлінісін, қанды, ликворды т.б. бактериалогиялық тексеру жүргізіледі;
· серологиялық тексеру (РПГА) жүргізіледі.
Алдын алу шаралары.
1. Науқастарды уақытында анықтау және изоляциялау, ошақта басқа да эпидемияға қарсы шаралар өткізу
2. Вакцинациялау (эпидемиологиялық көрсеткіштер бойынша).
· Герпес инфекциялары. I және II типті герпес инфекциясы
Герпес- көбінесе тері мен шырышты қабаттарын зақымдап, латентты, локальды және генерализденген клиникалық түрлерінде өтетін кең жайылған антропонозды жұқпалы ауру. Қазіргі күнде анықталған герпесвирустардың саны 80-нен астам, оның ішінде 8-і адам организмінен бөлінген, қалғандары әр түрлі жануарлардан. Адамдардың инфекциялану көрсеткіші 80-90%-ке дейін жетеді. Адамдар арасында кең таралғаны І,ІІ типтері (α) –HSV-1; HSV-2 (simplex-қарапайым); Қарапайым герпес (HSV І-ІІ типы) көбінесе тері және шырыш қабаттарының зақымымен өтеді, кейде ОНЖ, көз, ішкі ағзаларға түсіп өршуіне тиісті. Инфекция рецидивтермен араласып латентты түрінде өтеді.
Этиологиясы. Herptsviridae тұқымдас вирустармен тудырылады. HSV I, HSV II-Alphaherpes-virinae тұқымдасқа кіреді. Зақымдайтын жасушаларды лезде жоюмен, қысқа мерзімді репродуктивті циклмен, жүйке жүйенің ганглийларында латентты түрінде ұзақ сақталуымен сипатталады. Жоғары температурада лезде жойылады (50-520 С-30), төмен теператураларда ұзақ сақталынады
Инфекция көзі. Әр түрлі клиникалық түрлерімен ауыратындар, вирус тасымалдаушылар
| Герпесті инфекцияның белгілері бойынша жіктелуі | Жіктелуі (белгілері) |
| Тарау механизмі бойынша | · жүре пайда болған: · бірінішілік · рецидивті (екіншілік) · туа біткен |
| Инфекциялық процесстің ағымы бойынша | · латентті-тасымалдаушылық · локальды · таралған · генерализденген (висцеральды, диссеминирленген) |
| Қабыну орнына байланысты | · Тері: жалпы герпес, герпетиформды экземе, жаралы-некрозды герпес, зостер тәрізді герпес. · Шырыштар: стоматит, фарингит, тонзиллит. · Жоғары тыныс алу жолдары: жедел респираторлы аурулар. · Көз: кератит, кератоконьюнктивит, ирит, иридоциклит. · Урогенитальды ағзалар: уретрит, цистит, вульвовагинит, цервицит. · Нерв жүйе: менингит, энцефалит, менингоэнцефалит · Ішкі ағзалар: эзофагит, пневмония, гепатит. |
| Ауырлығына байланысты | · жеңіл · орташа · ауыр. |
Берілу механизмі: тұрмыстық қатынас, ауа-тамшы, жыныс қатынас арқылы, вертикальды жолмен (мүмкін), интранатальды жолмен (көбінесе).
Герпес тудыратын аурулардың клиникалық түрлері
| Вирус | Біріншілік инфекция | Латенциядан кейінгі реактивация |
| HSV-I | · Біріншілік HSV гингивостоматит. · HSV-энцефалит (сирек)- HSV- энцефалит · неотальды HSV-инфекция HSV-эзофагит · генитальды HSV-инфекция- HSV-гепатит | · рецидивті оральды-лабиальды герпес · pецидивті аногенитальды герпес |
| HSV-II | · генитальды-ректальды герпес · неонатальды герпес · менингоэнцефалит · құймышақты радикулит · субклиникалық инфекция | · HSV-менингит · HSV-энцефалит (сирек) · Созылмалы терілі-шырышты түрі |
| CMV | · Субклиникалық инфекция · Гетерафильды-негативты мононуклеоз | · CMV –ретинит · CMV-колит/холангит · CMV-пневмония (сирек) · CMV-адренал жетіспеушілігі, сүйек майының функциясы бұзылуы |
| HHV-6 | · Розеолеолезды бөртпе | · (мүмкін) гепатит · интеретициальды пневмония (иммунодефицит кезінде) |
| EBV | · инфекциялық мононуклеоз · бұлшық еттердің саркомасы · жаңа туған балалардың энцефалиты · балаларда-лимфоидты интерстициальды пневмония | · EBV-ассоциативті лимфопролиферативті с-м. · EBV-байланысқан ОНЖ-ның лимфомасы |
· Диагностика:
· клиникалық көріністері (көбінесе типті везикулезды бөртпелер)
· анамнез мәліметтері (бұрын болғаны)
· лабораторлы дәлелдеу
· вирусологиялық әдіс
· иммунофлюоресцентті әдіс
· иммуноферментті әдіс
· басқа серологиялық әдістер (КБР) – жұпты сарысу әдісімен
· ПТР – (полимеразды тізбелі реакция)
· иммунды жағдайын анықтайтын әдістер
Алдын алу шаралары. Аурудың алдын алу үшін жалпы нығайтушы препараттар (дәрумендер, иммуностимуляторлар және т.б.) қолданылады. Шұғыл түрде аурудың алдын алу үшін вирусқа қарсы Ацикловир жақпамайлары (Ацикловир, Зовиракс, Гексал, Герперакс және т.б.) пайдаланылады.
· Цитомегаловирусты инфекция
Цитомегалия – кеңінен таралған вирустық инфекциялық ауру, оның көрінуі белгісіз түрлерден ішкі органдар мен орталық жүйке жүйесінің ауыр зақымдалуымен байқалады. Инфекция жасырын жағдайда сілекей бездерінде, бүйректе және басқа мүшелерде сақтала отырып ұзақ уақыт тасымалдаушылыққа әкеледі. Жасырын инфекцияның белсенуі иммундытапшылық жағдайларда, иммундыдепрессивті терапияда көрінеді. Вирус ОЖЖ, сүйек кемігін, бүйректі,бауырды,қан жасушаларын зақымдайды. Жүкті әйелдерде цитомегалия мерзімі жетілмей тууға, өлі туу, ұрықтың ақауларының дамуына әкелуі мүмкін.
Этиологиясы. Цитомегаловирустық инфекция алғаш рет XIX ғасырдың соңында «поцелуйной болезни» атымен белгілі болған, себебі ауруды жұқтыру сүйіскен кезде сілекей арқылы болады деп болжалған болатын. Цитомегалидің шынайы «қоздырушысы» – цитомегаловирус тек 1956 жылы ғана ашылды. Қоздырушысы Герпесвирус тұқымдасы, ДНҚ-сы бар вирус (Herpesviridae) Human herpesvirus 5 (HCMV, немесе Cytomegalovirus hominis, немесе адамның цитомегаловирусы). Науқастарда инфекцияның клиникалық түріне байланыссыз және тасымалдаушыарда вирусқа қарсы анти денелер түзіледі, бірақ олар қоздырғыштың ағзада сақталуына және сыртқы ортаға бөлінуіне кедергі жасай алмайды. Ауру дамуының қарқындылығы ағзаның жасушалық иммундық жүйенің бақылауында болады
Инфекция көзі: науқас адам және вирустасымалдаушылар. Қоршаған ортаға вирустар сілекей, зәр, сүт, шәует арқылы таралады.
Берілу механизмі: аэрогенді, Ауа тамшылы жолмен, сілекей арқылы, сондай-ақ жыныстық жолмен, жүкті әйелден балаға, сондай-ақ тығыз тұрмыстық қарым-қатынас кезінде жұғатындығы анықталды. Сондай-ақ қан құю және мүшелерді ауыстыру кезінде цитомегаловирусты жұқтыру жағдайлары кездескен.
Диагностикасы: вирустар сілекейден, асқазан шайынды суларынан, жұлын сұйықтығынан табылады. Ең тиімді цитологиялық зеттеу арқылы ірі сопақша цитомегало-жасушаларын анықтау. Серологиялық әдістерден КБР, ГАЕР, ИФА әдісі
Алдын алу шаралары: жүкті әйелдерді ЦМВИ жұқтырудан қорғау, науқас балалармен қатынаста болуын алдын алу. Ауруханаішілік инфекцияның алдын алу. Ол үшін барлық таратушы фактор болуы мүмкін заттарды дұрыс залалсыздандыру: төсек заттары, ыдыстар, сүлгі, аурухана құралдары
· Мононуклеоз
Мононуклеоз немемсе оның екінші атауы «жастар ауруы» көбінесе 2 жастан асқан балаларда жиі пайда болады, сонымен қатар 18 - 20 жас аралаығында. Шыныныа келсек, бұл өте қиын инфекциялы ауру, өте кең тарайды және ұзаққа созылады. Балалар бұл аурудан жеңіл өтетінін атап өту керек, ал бірақ екінші рет бұл аурумен аурулары сирек кездеседі. Соған қарамастан бірден жазылғаннан кейін асқынулары болуы мүмкін.
Этиологиясы: Мононуклеоздың қоздырғыш вирусы - Эпштейна-Барр, ол көбінесе герпестің вирусының «туысы» болып табылады және денеге бір енгенннен кейін сонда мәңгіге қалады. Аурудың инкубациялық кезеңі бірнеше күннен бірнеше айға дейін созылуы мүмкін. Ол баланың иммундық жүйесінің жағдайына байланысты.
Инфекция көзі: Ауру адам және вирустасымалдаушылар
Берілу механизмі: ауа тамшылары және тұрмыстық қатынастар арқылы, сілекей арқылы немесе сирек жағдайда қан құю кезінде беріледі.
Диагностика: Балалардағы мононуклеоздың диагностикасын жасау өте қиын, себебі оның белгілері тұрақты емес. Бірақ бұл аурудың ең алғашқы белгісі оның ұзаққа созылуы. Егер ата –аналар бұл аурудың ағашқы белгілерін байқаса, бірден дәрігерге қаралуы керек. Ал дәрігер өз кезегінде байқалған белгілерге қарап, 2 тесттен тұратын қан талдауын тапсыруға және қажетті шараларды орындатады. Біріншісі гетерофильді агглютининдерді анықтайды және мононуклеозбен ауыратын балалардың 70-80% бар болып есептеледі. Ал екінші тест барысында баланың қан түйіршіктеріндегі ерекше лимфоциттер саналады. Ол лимфоциттер инфекцияға қарсы күреседі.
Алдын алу шаралары: Ешқандай алдын алу шаралары пайдаланылмайды, тек қана ауру балаларды сау балалардан аулақ ұстау қажет. Себебі монокулеоз әлсіз инфекциялы ауру, сондықтан да ол басқа ададарға жұқпайды деген кепілдікті ешкім бере алмайды.
· Туберкулез
Туберкулез (лат. tuberculum – төмпешік), ескіше: құрт ауру, көксау – адам мен жануарларда болатын созылмалы жұқпалы ауру. Туберкулез ауруы көне заманнан белгілі. Ауру белгілері бұдан 7 мың жылдай бұрын неолит кезеңіндегі адам сүйегін зерттегенде табылған, біздің заманымыздан бұрын 3 – 2-мыңжылдықта египет мумияларынан анықталған. Туберкулездің клиникасы туралы алғашқы деректер 2 ғасырда өмір сүрген каппадокиялық дәрігер Аретейдің (Aretaіos) еңбектерінде кездеседі. Одан кейін Гиппократ, Гален, т.б. ғалымдардың еңбектерінде де туберкулез ауруы еске алынады. Бірақ олар туберкулезді жұқпалы ауру қатарына жатқызбаған. Ал Әбу Әли ибн Сина өзінің “Дәрігерлік ғылымның каноны” деген еңбегінде туберкулезді тұқым қуалайтын аурулар қатарына жатқызған. Туберкулездің жұқпалы ауру екенін бірінші рет италиялық ғалым Дж.Фракасторо (1478 – 1553) дәлелдеді

Этиологиясы: туберкулез микобактериялары немесе КОХ таяқшалары.Оларды 1882 жылы ашқан Роберт Кох деген ғалымның құрметіне аталады.Олар өте төмен температурада, кепкен күйінде де тіршілігін сақтайды, әртүрлі қышқылдар, негіздер және спирт те әсер етпейді.
Инфекция көзі: науқас адамнан түскен микробтары бар қақырық және ауру мал
Берілу механизмі: Жұқпалы аурудың тарайтын негізгі көзі науқас адамнан түскен микробтары бар қақырық. Сау адамға ол негізінен туберкулезбен ауырған адам түкірген қақырықтың ұсақ сұйық тамшылары арқылы не кепкен түйіршіктерін ауамен бірге жұтқанда; сирек жағдайда туберкулезбен ауырған үй жануарларының сүтін шикілей ішкенде, етін шала пісіріп жегенде жұғады. Организмге туберкулез таяқшасының енуі ауруға себепші болғанымен, оның толық дамуы үшін жеткіліксіз. Адамдар туберкулезбен бұрын науқастанып, организмнің иммунитеті төмендегенде, дұрыс қоректенбегенде (әсіресе мал өнімдерінің белоктары, витаминдер тапшы болғанда), санитарлық-гигиеналық жағдайлар дұрыс сақталмағанда, сондай-ақ аурумен ұзақ уақыт бойы араласқанда ауырады. Туберкулез көбінесе үш жасқа дейінгі балаларда пайда болады, өйткені оларда ауруға қарсы иммунитет әлі де нашар дамыған, сондай-ақ жасөспірімдерде жыныстық жетілу кезеңінде пайда болады. Туберкулез негізінен тұқым қуаламайды. Туберкулезбен ауыратын адамдардың, әдетте, балалары ауру болып тумайды. Бірақ Туберкулезбен ауыратын ата-ана дер кезінде емделмесе, аурудан сақтану ережелерін дұрыс сақтамаса, дертті баласына жұқтырып, баланың Туберкулезбен ауруы мүмкін. Таяқшалар ауа-сілекей, шаң-тозаң,тамақ және плацента арқылы тарайды.
Туберкулездің ашық және жабық түрлері болады. Ашық түрінде қақырықта туберкулез таяқшалары болады, сондықтан туберкулездің мұндай түрімен ауыратын адамдар өте қауіпті деп есептелінеді. Ал жабық түрінде қақырықта туберкулез таяқшалары болмайды, бірақ дерт асқынатын болса, туберкулездің мұндай түрімен ауыратын науқастар да ауру жұқтырады. Туберкулез таяқшалары әр түрлі органдарды, көбінесе өкпені зақымдайды. Аурудың біліну сипаты туберкулездің түріне, науқастың жасына, организмнің жалпы жағдайына байланысты. Аурудың ортақ белгілері: дене қызуының көтерілуі, түнге қарай көп терлеушілік, ұйқының қашуы және тәбеттің нашарлауы. Науқас жүдеп, ашуланшақ келеді, жұмысқа қабілеті төмендейді. Туберкулез таяқшалары түскен жердің тінінде кішкентай төмпешіктер пайда болады. Адам организмі сауыға бастаса мұндай төмпешіктер жойылып кетеді. Кейде бұл төмпешіктердің сырты қатты затпен қоршалып, беріштенеді. Мұны некроз ошағы деп атайды. Адам организмі әлсіреп, некроз ошағына қолайлы жағдай туса, сол жерде каберна (қуыс) пайда болады. Осы қуыста туберкулез таяқшалары дамып, кеңірдек арқылы өкпенің басқа бөліктерін зақымдайды. Мұндай науқастардың қақырығында микобактериялар мол болып, қақырыққа қан араласуы, тіпті қан кетуі де мүмкін.
Диагностика:
· Мұқият анамнез жинау;
· аурудың клиникалық белгілерін ескеру;
· лабораториялық зерттеулерге сүйену:
· қанның, зәрдің жалпы анализдері;
· қақырықтың, жұлын сұйықтығының бактериологиялық тексерістері;
· рентгенография, рентгеноскопия, томография, флюрография
· туберкулинодиагностика: манту белгісін қою.
Алдын алу шаралары:






