ИССЛЕДОВАНИЕ
хирургических больных

с острой патологией органов брюшной полости
(Пособие для студентов и преподавателей)
год
Порядок исследования больных с подозрением на
хирургическую патологию органов брюшной полости:
1. Опрос:
- жалобы на момент осмотра;
- анамнез болезни;
- анамнез жизни.
2. Осмотр.
3. Аускультация.
4. Перкуссия.
5. Пальпация.
6. Дополнительные методы исследования:
- лабораторные;
- R-логические;
- инструментальные.
Опрос (расспрос) больного
Прежде всего, необходимо установить контакт с больным, войти к нему в доверие, постараться уловить особенности характера и интеллекта пациента. Расспрашивать пациента необходимо методично, подробно, четко представляя себе план расспроса и дальнейшего обследования. Не следует торопить больного, прерывая его рассказ. Если пациент неточно ответил на ваш вопрос, повторите этот вопрос, изменив его формулировку. Формулируя Ваши вопросы, учитывайте лексикон больного, говорите на «его языке», т.к. употребление специальной медицинской терминологии, профессиональный жаргон, могут быть непонятны больному.
Не следует комментировать рассказ больного – анализировать его следует по окончании обследования.
Беседуя с больным, необходимо соблюдать максимальную тактичность, доброжелательность, заинтересованность в судьбе больного – только тогда возникает необходимый для лечения больного контакт.
Прежде всего, мы выясняем жалобы больного на момент осмотра.
При хирургических заболеваниях органов брюшной полости самой частой жалобой является БОЛЬ.
Оценивая болевой синдром, мы должны установить следующие моменты:
1. Локализация боли (где болит?).
2. Иррадиация боли (куда боль распространяется, ’’отдает’’?)
3. Характер боли (как болит?)
4. Интенсивность боли (сильная, умеренная, незначительная).
5. Постоянство боли.
6. С чем связана боль (когда и от чего возникает, исчезает, усиливается или уменьшается)
7. Длительность болевого синдрома.
8. Были ли подобные болевые эпизоды раньше, как они разрешались.
окализация боли
Часто, услышав вопрос «где болит?», пациент может ответить: «в желудке», «в печени» и т.д. Фельдшеру лучше попросить больного показать зону болевых ощущений на передней брюшной стенке.
Очень важно поинтересоваться зоной первичной локализации и возможным смещением боли в другую область.
ррадиация боли
Существуют варианты типичной иррадиации, которые позволяют сразу же сориентироваться в диагнозе (например, “правая верхняя” – характерна для патологии желчных путей, иррадиация в спину – для заболеваний поджелудочной железы и т. д.)
арактер боли.
Часто больные затрудняются в определении характера боли, особенно при первом болевом эпизоде. Фельдшер может предложить возможные варианты ответа, на вопрос: «Как болит?» - «Ноет. Колет. Режет. Сжимает…» (перечень можно продолжить). Иногда пациент в результате даст совершенно неожиданный ответ.
нтенсивность боли.
Ответы на вопрос «сильно ли болит?» надо оценивать критично. В одном случае больной укажет на сильную, «кинжальную» боль, а в другом случае пациент скажет, что болело сильно, но ночью он спал.
Фельдшеру предстоит самому сделать вывод об интенсивности болей.
остоянство болей.
Боль может быть постоянной, с периодическим усилением или приступообразной, исчезающей вне приступа. Постоянными бывают боли, связанные с воспалением, растущей опухолью.
Приступообразная боль свидетельствует о спастическом характере заболевания или о связи с какими-то периодически протекающими процессами в организме (например, перистальтикой кишечника, желудка, мочеточников).
чем связано возникновение, усиление или исчезновение боли.
Связь болевого синдрома с кишечной перистальтикой, совпадение максимума боли с максимумом перистальтики в первую очередь указывает на возможность кишечной непроходимости.
Усиление боли в определенном положение пациента часто указывает на диагноз. Например, усиление боли в правой подвздошной области в положении на левом боку указывает на острый аппендицит. Усиление боли в положении лежа и уменьшении её в положении сидя указывают на внутрибрюшинный разрыв мочевого пузыря или на внутрибрюшинное кровотечение. «Голодные» боли или боли после еды, встречаются при язвенной болезни, а быстрое уменьшение интенсивности боли в период обострения язвенной болезни или даже исчезновение боли может быть проявлением начавшегося гастро-дуоденального язвенного кровотечения.
7. Длительность данного болевого эпизода и сравнение его с предыдущими более важны при сборе анамнеза заболевания.
Вторым по частоте после болевого синдрома при заболеваниях органов брюшной полости является – диспептический синдром.
К диспептическому синдрому относятся:
- тошнота;
- изжога;
- отрыжка;
- рвота;
- расстройства газоотделения;
- расстройства дефекации;
Уточняем:
- постоянство изжоги;
- отрыжка - чем?;
- тошнота-постоянство, связь с приёмом пищи, положением головы, от чего проходит.
Очень богатую информацию можно получить для установления диагноза из уточнения характера рвоты.
Что нас интересует?
1. Частота рвоты.
При хирургических заболеваниях встречаются самые разные варианты: от 1-2-кратной рвоты при остром аппендиците до многократной рвоты при остром холецистите, остром панкреатите, кишечной непроходимости.
2. Характер рвотных масс, их количество.
Иногда диагноз можно заподозрить при осмотре рвотных масс. Например, рвота цвета «кофейной гущи» позволяет заподозрить крово-течение из верхних отделов желудочно-кишечного тракта (гастро-дуоденальное кровотечение); рвота с примесью желчи свидетельствует о патологии желчных путей, рвота с гнилостным запахом говорит о нарушении пассажа пищи по кишечнику. Обильная рвота «фонтаном» с примесью пищи, съеденной накануне, заставляет думать о нарушении проходимости выходного отдела желудка, т.е. о каком-то стенозе (язвенном, рубцовом, опухолевом).
3. Приносит ли рвота облегчение?
При некоторых заболеваниях, например, при стенозе выходного отдела желудка, на ранних стадиях кишечной непроходимости после рвоты возникает столь явное облегчение, что больные сами вызывают рвоту. Рвота при прободной язве, разрыве полых органов усиливает боли и вызывает ухудшение самочувствия.
При остром аппендиците, холецистите, панкреатите рвота не вызывает облегчения.
Расспрашивая больного, обязательно обращаем внимание на процесс опорожнения кишечника, т. е. газовыделение и дефекацию. Чувство вздутия живота, распирания свидетельствует либо о метеоризме вследствие повышенного газообразования, либо о парезе кишечника и неотхождении газов.
Важный симптом диспептического синдрома - нарушение дефекации. Поэтому, собирая анамнез, мы выясняем следующее:
1. Был ли стул? (Если стула нет, то выясняем, когда была предыдущая дефекация).
2. Если стул был, то сколько раз с момента начала заболевания?
3. Характер каловых масс, наличие патологических примесей в каловых массах.
Отсутствие дефекации, неотхождение газов говорят о нарушении пассажа пищи по кишечнику, т. е. о кишечной непроходимости. В то же время возможен частый жидкий стул при хирургических заболеваниях (некоторые формы о. аппендицита, о. холецистита).
Патологические примеси в каловых массах часто помогают сориентироваться в диагнозах:
-обесцвеченный «глинистый» кал - механическая желтуха;
-черный «дегтеобразный» кал - гастродуоденальное кровотечение
-ярко-розовый кал - «малиновое желе» - инвагинация
При острых хирургических заболеваниях органов брюшной полости часто встречается дизурический синдром. Расспрашивая больного, необходимо выявить следующее:
1. Мочился ли больной?
2. Нет ли изменения частоты мочеиспускания? (Может быть и учащение, и урежение мочеиспускания).
3. Количество мочи? (возможны: полиурия, олигурия, анурия).
4. Не изменилось ли качество мочи? (цвет, прозрачность, наличие осадка, камней, хлопьев, запаха).
Выясняя жалобы больного, обязательно следует выяснить наличие у больного синдрома интоксикации (ухудшение самочувствия, снижение общего жизненного тонуса, расстройство сна и аппетита, повышение t°, ознобы, потливость, головные и мышечные боли, галлюцинации, бред и т. д.)
Выясняя анамнез заболевания следует детально выяснить развитие данного заболевания, его течение, лечение и эффект принятых мер.
Следует обратить внимание на семейный анамнез, наследственность, например, нарушения обмена веществ: диабет, желчно-каменная и моче –каменная болезнь. Подробно расспросить о наличии и течении сопутствующих заболеваний.
Завершаем расспрос, выясняя анамнез жизни. Необходимо выяснить, как больной рос и развивался. У женщин выяснить гинекологический анамнез (течение менструального цикла, количество беременностей, их течение, количество родов и абортов; особенно важны перенесенные заболевания и операции, течение послеоперационного периода). Это может влиять на развитие таких хирургических заболеваний, как спаечная болезнь с кишечной непроходимостью, послеоперационные грыжи.
Необходимо обратить внимание на вредное влияние окружающей среды (профессиональные вредности, характер труда, вредные привычки). При беседе с больным, имеющим патологию органов брюшной полости, необходимо выяснить режим питания, характер питания, склонность к перееданию, пристрастие к жирной, пряной, острой пище, алкоголю.
Завершая опрос, следует поинтересоваться динамикой веса больного.
Физикальные методы обследования
Особенности физикального исследования хирургического больного с острой патологией органов брюшной полости объясняются выраженностью болевого синдрома у таких пациентов. Поэтому разумнее и гуманнее начинать исследование с самых щадящих методов, постепенно переходя к более грубым, усиливающим болевые ощущения больного. Логичнее использовать следующий порядок исследования:
1. Общий осмотр больного;
2. Осмотр ротовой полости;
3. Осмотр передней брюшной стенки;
4. Аускультация живота;
5. Перкуссия живота;
6. Пальпация живота;
7. Дополнительные методы исследования.
Общий осмотр пациента.
Прежде всего мы оцениваем положение, сознание и состояние больного.
Положение больного:
- активное;
- пассивное;
- вынужденное.
Особое внимание следует обратить на вынужденное положение больного/ например, положение на правом боку характерно для острого аппендицита, на спине с приведёнными к животу ногами- для прободной язвы, коленно- локтевое положение- для заворота кишечника и т.д.\
Пассивное положение всегда свидетельствует о тяжёлом состоянии пациента.
Сознание больного
Сознание больного оценивается во время опроса больного. Мы решаем следующие вопросы:
- Есть ли сознание?
- Не возбуждён ли больной, нет ли у него эйфории?
/Это может быть проявлением интоксикации./
- Не заторможен ли больной?
- Как вступает в контакт?
- Как отвечает на вопросы?
- Ориентирован ли в себе и окружающем, сохранена ли критика?
Бессознательное состояние больного свидетельствует о выраженной интоксикации и тяжёлом состоянии пациента.
Состояние больного оценивается с учётом деятельности жизненно важных органов/ системы кровообращения и дыхания/.
Для этого фельдшер должен:
1. Измерить АД.
2. Сосчитать пульс, оценить его качества.
3. Поискать признаки сердечно-сосудистой недостаточности.
4. Сосчитать частоту дыхания, оценить его глубину, наличие одышки, др. признаки дыхательной недостаточности.
5. Оценить цвет кожи и слизистых /полости рта и конъюнктивы нижнего века\, влажность кожи, тургор, наличие кровоизлияний и др.
Особое внимание обратить на очаги гнойно-воспалительных заболеваний, оценить состояние лимфатических узлов.
Исследование органов пищеварения всегда начинается с ротовой полости
Исследование языка
«Язык - зеркало пищеварения».
Оцениваем язык:
- сухой или влажный?
/ При острой патологии органов брюшной полости язык сухой «как щётка»/.
- есть ли налёт?
/ При заболеваниях органов пищеварения- белый или желтоватый налёт; после рвоты желчью- ярко-жёлтый; после рвоты при гастродуоденальном кровотечении- буро-коричневый, почти чёрный, плотный/.
Оцениваем слизистую полости рта:
- цвет, наличие язвочек, ссадин, высыпаний, кровоточивости.
Оцениваем зубы и дёсны:
- количество здоровых и кариозных зубов, состояние дёсен, их припухлость, кровоточивость, цвет.
Оцениваем дно полости рта:
- мягкое нёбо, дужки, задняя стенка глотки, миндалины.
Исследование живота
Осмотр передней брюшной стенки должен быть от реберных дуг до паховых складок, лонных бугорков и верхнего края лонного сочленения (верхние и нижние границы живота). Боковая граница живота - вертикальная линия, соединяющая конец 11 ребра с подвздошным гребнем (линия Лесгафта). Линия Лесгафта отделяет область живота от поясничной области. Высота полости живота значительно превосходит длину передней брюшной стенки за счет куполов диафрагмы и подреберных поддиафрагмальных пространств и полости малого таза.
Области живота (схема)
| - Эпигастрий - Мезогастрий (чревная) - Хипогастрий (подчревная) 1.Левая подреберная область 2.Левая боковая область живота 3.Левая подвздошно-паховая область 4.Надлобковая область 5. Правая подвздошно-паховая область 6.Пупочная область (точка Кюммеля для выслушивания перистальтики) 7.Правая боковая область живота 8.Эпигастральная область 9.Правая подреберная область | 
|
Осмотр передней брюшной стенки должен быть методичным и последовательным.
Мы оцениваем:
1. Форму живота (правильная или неправильная).
При наличии свободной жидкости в боковых отделах живота – «лягушачий» живот, при завороте петель кишечника – живот неправильной формы и т.д.
2. Симметричность живот а (ось симметрии – белая линия живота). Живот асимметричен при мышечном напряжении, при кишечной непроходимости, при образованиях передней брюшной стенки и брюшной полости.
3. Осматриваем типичные места выхода гры ж (белая линия живота, пупочное кольцо, спигеллиевы линии, пахово–подвздошные области и пахово–бедренные области). Для выявления дефектов апоневроза прелагаем больному, лежащему на спине, одновременно поднять голову и ноги, не опираясь на руки. В это время пальпируем белую линию, спигеллиевы линии.
4. Оцениваем участие передней брюшной стенки в акте дыхания (участвует ли и все ли отделы одинаково активно участвуют в дыхании). При выраженном мышечном напряжении или выраженном парезе кишечника (перитонит) передняя брюшная стенка в дыхании не участвует. Отставание каких-то отделов в дыхании говорит о наличии патологического процесса в соответствующих отделах брюшной полости.
5. Решаем, вздут или не вздут живот. Если в положении больного на спине передняя брюшная стенка ниже реберной дуги, живот не вздут; на уровне реберной дуги - умеренно вздут; выше реберной дуги - значительно вздут.
6. Внимательно осматриваем кожу передней брюшной стенки.
Можно обнаружить:
- Рубцы от перенесенных операций;
- Следы травматических повреждений (кровоизлияния, раны);
- Пигментация кожи от применения грелок;
- Цианотичные «мраморные» кольца в околопупочной области и в боковых отделах живота (при остром панкреатите);
- Асимметрию подреберных или подвздошных ямок (при мышечном напряжении);
- Видимую перистальтическую волну (при кишечной непроходимости);
- Расширение вен в области пупка (типа «головы медузы»);
- При тонкой брюшной стенке можно увидеть желчныйпузырь илиаппендикулярный инфильтрат в виде образования в правом подреберье или в правой подвздошной области.
Аускультация живота
При аускультации мы решаем:
1. Есть ли перистальтика кишечника? (усиленная перистальтика проявляется урчанием, слышным на расстоянии невооруженным ухом, например, при кишечной непроходимости). Перистальтику выслушиваем стетоскопом или фонендоскопом. Лучше всего- в точке Кюммеля (2см вправо и ниже пупка).
2. Определяем нижнюю границу желудка с помощью аускультофрикции.
3. Исследуем шум плеска.
Он может определяться при кишечной непроходимости (шум плеска в кишечнике) или желудке через 3 –4 часапосле приема пищи (при стенозе выходного отдела желудка).
4. При механической кишечной непроходимости можно при аускультации
обнаружить шум «падающей капли» (симптом Склярова).
При парезе кишечника, в т. ч. при перитоните кишечная перистальтика
не определяется.
Перкуссия живота.
Приступая к перкуссии живота, необходимо помнить о том, что перкуссия живота над патологическим очагом резко усиливает боль в животе; поэтому перед перкуссией нужно попросить больного указать зону максимальной болезненности и начать перкуссию вне зоны болезненности.
1. При поколачивании передней брюшной стенки (по часовой стрелке вокруг пупка) поРаздольскому можно обнаружить зоны болевой чувствительности:
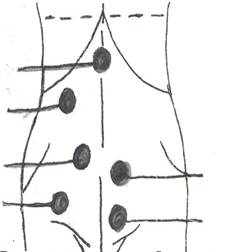
| 1. Зона желудка. 2. Зона желчного пузыря. 3. Зона слепой кишки. 4. Аппендикулярная зона. 5. Почечная зона. 6. Яичниковая зона. |
Выявленная таким образом зона максимальной болезненности позволяет ориентироваться в диагнозе.
2. Поколачивание по реберным дугам.
Болезненность при поколачивании по правой реберной дуге наблюдается при остром холецистите (симптом Ортнера).
3. Определение печеночной тупости.
Печеночная тупость исчезает при прободной язве, разрыве полого органа и выраженном парезе кишечника.
4. При перкуссии можно обнаружить жидкость в свободной брюшной полости. Для этого производим перкуссию от белой линии к боковым отделам живота. Перкуторное притупление в боковых отделах указывает на жидкость в свободной брюшной полости (внутреннее кровотечение, перитонит, прободная язва).
5. При кишечной непроходимости можно при перкуссии обнаружить симптом Вааля (высокий тимпанит, соседствующий с притуплением).
Пальпация живота
Сначала производим поверхностную пальпацию, затем – глубокую.
При поверхностной пальпации мы можем обнаружить:
1. Мышечное напряжение:
Локальное (местное, ограниченное).
- В правом подреберье (о. холецистит).
- В правой подвздошной области (о. аппендицит).
- В зоне проекции поджелудочной железы – поперечная резистентность (симптом Керте) – при остром панкреатите.
-
2. Патологические образования (опухоли, грыжевые выпячивания).
При обнаружении опухоли необходимо установить ее подвижность (смещаемость), связь с окружающими тканями и консистенцию.
При обнаружении грыжевого выпячивания необходимо решить:
- Вправляется ли оно в брюшную полость;
- Определяются ли грыжевые ворота;
- Определяется ли симптом кашлевого толчка;
- Мягкое или напряженное грыжевое выпячивание, болезненно ли оно при пальпации.
3. При поверхностной пальпации определяем зону максимальной болезненности.
При глубокой пальпации (скользящая глубокая методическая пальпация по Образцову и Стражеско) можно обнаружить патологические образования брюшной полости (опухоли, кисты), увеличенные органы (например, желчный пузырь), раздутые петли кишечника (при завороте кишок), инвагинаты, аппендикулярные инфильтраты и т.д.
Кроме того, при глубокой пальпации определяется симптом Щеткина-Блюмберга (самый убедительный из симптомов раздражения брюшины) и симптомы, характерные для различных заболеваний органов брюшной полости.
Дополнительные методы исследования
1. Ректальное исследование:
а) измерение ректальной температуры;
б) пальцевое исследование – осмотр области ануса (возможны патологические выделения, зияние ануса и самопроизвольное истечение кишечного содержимого при разлитом перитоните);
в) выявление нависания и болезненности стенок прямой кишки (при перитоните);
г) обнаружение патологических образований в прямой кишке и брюшной полости.
2. Лабораторные исследования крови, мочи, желчи, пищеварительных соков.
3. R-логическое исследование брюшной полости.
4. Инструментальные методы исследования:
а) лапароскопия, УЗИ. ФГС, колоноскопия, биопсия, компьютерная томография и т.д.
Симптомы, характерные для различных заболевании органов брюшной полости.
Острый аппендицит
| Первоначальная локализация боли в эпигастрии, над пупком; через некоторое время (от нескольких часов до суток) боль смешается в правую половину живота, а затем – в правую подвздошную область. | С-м Кохера (анамнестичес-кий) | |
| Усиление болей в правой подвздошной области в положений на левом боку. | С-м Ситковского | |
| Болезненность при пальпации слепой кишки усиливается в положений больного на левом боку. | С-м Бартомье – Михельсона. | |
| Боль, мышечное напряжение и гиперестезия кожи в правой подвздошной области. | Триада Дьелафуа | |
| Больная в положений лежа; фельдшер нажимает на брюшную стенку в точке Кюммеля пальцем и, не снимая его предлагает встать. Усиление боли свидетельствует об аппендиците, уменьшение - о сальпингоофорите. | С-м Жендринского | |
| У больных в положений сидя при поднятии выпрямленной правой ноги возникает (или усиливается) боль в правой подвздошной области. | С-м Затлера | |
| Болезненность при давлении в шейной точке правого диафрагмального нерва. | С-м Илиеску | |
| Усиление боли в правой подвздошной области при ротации правого бедра. | С-м Коупа. | |
| Появление или усиление боли в правой подвздошной области при исследований пальцем наружного отверстия правого пахового канала. | С-м Крымова. | |
| Подтягивание правого яичка (или обоих), возникающие самопроизвольно или при пальпации передней брюшной стенки. | С-м Ларока | |
| Разница подмышечной и ректальной температуры более 1 градуса. | С-м Ленандера | |
| Болезненная точка на границе средней и наружной трети линии, соединяющей правую переднюю ость подвздошной кости с пупком. | Точка Мак Бурнея | |
| При перкусии правой подвздошной области четырьмя пальцами подряд обычный тимпанический звук отсутствует. | С-м Мерфи | |
| Болезненность в правой подвздошной области при перкуссии по Раздольскому. | С-м Раздольского | |
| Левой рукой надавить на брюшную стенку в левой подвздошной области (соответственно расположению нисходящей части толстой кишки). Не отнимая придавливающей руки, правой рукой произвести короткий толчок через переднюю брюшную стенку на вышележащий отрезок толстой кишки. При аппендиците появляется боль в правой подвздошной области. | С-м Ровзинга |
| В положений лежа на спине выявить болевую точку в правой подвздошной области и, не отнимая руки, предложить больному перевернуться на левый бок. Если нет спаечного процесса и слепая кишка смещается, то боль в найденной точке уменьшается и смещается ниже и левее. | С-м Шиловцева | |
| Появление болезненности в правой подвздошной области при проведении пальцами по натянутой над животом рубашке, по диагонали от реберных дуг к подвздошным областям. | С-м Воскресенского |
Перфоративная язва
| 1. | Резкие внезапные боли в животе, возникающие среди полного благополучия («удар кинжалом в живот»). | С-м Дьелафуа |
| 2. | В средней части живота, в месте расположения прямых мышц видны втянутые поперечные полосы. | С-м Дзбановского-Чугаева |
| 3. | Укорочение перкуторного звука в правом боковом канале и правой подвздошной области (за счет стекания содержимого желудка в правый боковой канал). | С-м Кервена |
| 4. | Резко напряженная брюшная стенка с одновременным подтягиванием яичек к паховым отверстиям. | С-м Тренделенбурга |
| 5. | «Крик дугласова пространства». | С-м Кулленкампфа |
| 6. | При перфорации язвы желудка в забрюшинное пространство боль из эпигастрия иррадиирует в лопатки и поясницу. | С-м Левина |
Внутреннее кровотечение
| 1. | Сильная боль в левом плече. | С-м Кера |
| 2. | Околопупочное потемнение кожи. | С-м («голубого пупка») |
| 3. | Фиксированное анталгическое положение; при попытке изменить положение – резкое усиление боли в животе, заставляющее пациента вернуться в анталгическое положение. | С-м Розанова («ваньки –встаньки») |
Острый панкреатит
| 1. | Околопупочное «мраморное» потемнение кожи - о. панкреатит | с-м Куллена (Каллена) |
| 2. | Участки ограниченного «мраморного» цианоза на боковых поверхностях живота. | с-м Грея-Тернера |
| 3. | Поперечная резистентность (мышечное напряжение) в зоне проекции поджелудочной железы. | с-м Кёрте |
| 4. | Появление экхимозов вокруг пупка (местное токсическое поражение сосудов). | с-м Грюнвальда |
| 5. | Петехии на ягодицах. | с-м Дэвиса |
| 6. | Исчезновение пульсации брюшной аорты в эпигастрии. | с-м Воскресенского |
| 7. | Цианоз лица, Боль в животе, признаки раздражения брюшины, снижение АД. | синдром Мондора |
| 8. | Болезненность при пальпации в левом реберно-позвоночном углу. | с-м Мейо-Робсона |
Острый холецистит
| 1. | Болезненность при поколачивании по правой реберной дуге. | синдром Ортнера |
| 2. | Боль при вдохе усиливается при пальпации правого подреберья. | синдром Кера |
| 3. | Непроизвольная задержка дыхания при давлении на область правого подреберья. | синдром Мерфи |
| 4. | Болезненность при надавливании между ножками грудино-ключично-сосцевидной мышцы, усиление болезненности в правом подреберье. | синдром Мюсси-Георгиевского |
Кишечная непроходимость
| Звук падающей капли жидкости на фоне шумов перистальтики кишечника. | с-м Вильмса | |
| Баллонообразное расширение ампулы прямой кишки, определяемое при пальцевом исследовании. | с-м Обуховской больницы или «прыгающего воробья» | |
| Относительно устойчивое, неперемещающееся асимметричное вздутие живота, заметное на глаз, определяемое на ощупь и дающее звонкий тимпанит при перкуссии (иногда - шум плеска) - признак заворота кишки.(Глаз- палец-ухо). | с-м Вааля |
Резюме
Одна из первых и сложнейших задач фельдшера – поставить диагноз. От этого зависит неотложная помощь, тактика фельдшера и в конечном итоге – судьба больного. Хирургические заболевания органов брюшной полости, приводящие к катастрофе в животе, наиболее сложны в диагностике.
Знание методики обследования больного с подозрением
на «острый живот», умение пользоваться всеми приёмами физикального обследования, знание отдельных симптомов заболеваний, умение анализировать, проводить дифференциальную диагностику позволяет фельдшеру правильно сориентироваться в диагнозе, объёме неотложной помощи и определить правильную тактику по отношению к таким сложным больным, чаще всего нуждающимся в экстренной помощи.
Синдром «Острого» живота
«ОСТРЫЙ» ЖИВОТ – симптомокомплекс, возникающий при острой хирургической патологии органов брюшной полости.
Брюшина
1. Брюшная полость. Её границы:
- спереди и с боков – передняя и боковые стенки живота;
- сзади – поясничная область;
- сверху – диафрагма;
- снизу – условная плоскость, определяющая полости большого и малого таза.
2. Области живота: выделяем 9 анатомических областей:
- две вертикальные линии (через лонные бугорки по наружному краю прямых мышц живота);
- две горизонтальные линии (через нижние точки ребер дуг (верхняя) и через передние верхние оси подвздошных костей (нижняя)).
Области:
I. Эпигастрий (правая и левая подреберные области и собственно эпигастрия).
II. Мезогастрий (правая и левая боковые + пупочная).
III. Гипогастрий (правая и левая подвздошные + лобковая).
3. Брюшная полость – узкий лабиринт пространств между её стенками и органами, расположенными в ней, а также между отдельными органами.
Герметичность брюшной полости:
- у мужчин – герметична,
- у женщин – негерметична, т.к. сообщается с внешней средой через маточные трубы, полость матки и влагалище.
4. Брюшина – покрытая плоским эпителием серозная оболочка, выстилающая изнутри стенки брюшной полости и покрывающая поверхность внутренних органов (периетальная и висцеральная). Общая поверхность брюшины – 2 вк.м
5. Содержимое. В брюшной полости в норме до 20 мл прозрачной жидкости и единичные клетки (отторгнувшийся эпителий, макрофаги и т.д.)
6. Слои брюшины:
а) мезотелий – однослойный плоский эпителий, клетки которых плотно прижаты друг к другу;
б) пограничный (базальный) – сеть тонких волоконец и стекловидного промежуточного вещества, наибольшее количество которого сосредоточено на границе с мезотелием (базальная мембрана);
в) волокнистый – плотно прилежащие друг к другу коллагеновые и эластичные волокна.
Иннервация:
а) иннервация париетальной брюшины осуществляется соматическими нервами (ветки межреберных нервов), поэтому париетальная брюшина чувствительна к любому виду воздействия (механическому, химическому и т.д.), а возникающие при этом соматические боли четко локализованы;
б) висцеральная брюшина имеет вегетативную иннервацию (симпатическую и парасимпатическую) и практически не имеет соматической, поэтому возникающие при её раздражении висцеральные боли не локализованы;
в) париетальная брюшина таза не имеет соматической иннервации, этим объясняется отсутствие защитного напряжения мышц передней брюшной стенки при воспалительных процессах в малом тазу.
7. Кроволимфообразование.
Кровеносные и лимфатические сосуды на большей части протяженности брюшины расположены в глубоких слоях волокнистого слоя, за исключением лимфатических сосудов диафрагмы, которые непосредственно примыкают к мезотелию.
8. Этажи брюшной полости.
Брыжейка поперечно-ободочной кишки разделяет брюшную полость на два этажа.
Правый и левый бока вне канала.
Функции
Брюшина – полупроницаемая, активно функционирующая мембрана, выполняющая ряд функций:
1. Резорбтивная – в течение часа брюшина может всосать количество жидкости, равное 8% массы тела.
2. Эксудативная – способность выделять жидкости и фибрин.
3. Барьерная функция:
а) механическая,
б) защита от инфекции с помощью гуморальных (комплемент, свободные АТ) и клеточных (макрофаги, гранулоциты) механизмов.
Перитониты
Перитониты – воспаление брюшины, сопровождающееся местными и общими симптомами
Частота:
Первичные – 1%.
Вторичные - осложнения острых хирургических заболеваний и травм органов брюшной полости.
Прогноз:
Летальность при тяжелых формах перитонита – 25-30%, при развитии полиорганной недостаточности – 85-90%.
Хирурги вернулись к позициям, которые ещё в 1926 году сформулировал С.И.Спасокукоцкий:
«При перитонитах операция в первые часы дает 90% выздоровлений, в первый день – 50%, позже третьего дня – 10%».
Этиология:
1. Бактериальный перитонит.
2. Асептический (абактериальный, токсико-химический) перитонит (воздействие агрессивных агентов, асептический некроз внутренних органов).
Патогенез
Начавшийся как местный процесс, перитонит быстро превращается в опасное для жизни заболевание всего организма, приводящее к интоксикации, гипоксии, глубоким нарушениям метаболизма, иммунной защиты и полиорганной недостаточности.
I. Темп развития клинической картины перитонита определяется следующими моментами:
а) недостаточность механизмов защиты;
б) высокая вирулентность инфекции;
в) объем и скорость контаминации брюшной полости;
г) неадекватное лечение.
II. Нарушение гемодинамики – протекает фазно, характеризуясь последовательной сменой гипер- и гиподинамического синдромов:
а) кардиоваскулярный синдром формируется из трех одновременно протекающих процессов:
- снижение сократительной функции миокарда;
- нарушение сосудистого тонуса с прогрессивным снижением ЦВД;
- изменение ОЦК.
б) нарушение микроциркуляции:
1. На ранних стадиях – вазоконстрикция, повышение проницаемости сосудистой стенки для белка и воды, развитие прокапиллярного отека. Это нарушает снабжение тканей кислородом и удаление из них метаболитов.
2. По мере прогрессирования процесса наступает расширение прекапилляров и венул, замедление кровотока в них и сброс артериальной крови в венозную систему через артериоловенулярные шунты. Скорость кровотока в тканях замедляется, в просвете мелких сосудов образуются агрегаты форменных элементов, отмечается стаз и гемолиз эритроцитов.
3. Нарушение обменных процессов ведет к развитию тканевой гипоксии, ацидозу, повышению свертываемости крови, возникновению ДВЦ – синдрома с коагулопатией потребления.
III. Нарушение моторики ЖКТ:
а) атония кишечника, возникающая в самом начале развития перитонита как защитная реакция на имеющийся в брюшной полости воспалительный очаг, может отграничению воспалительного процесса;
б) под влиянием действия токсинов на нервно-мышечный аппарат кишки, нарушения кровообращения в её стенке, расстройств метаболизма в мышечных волокнах и нервных клетках кишки наступает стойкий парез ЖКТ (паралитическая непроходимость кишечника);
в) нарастающая ишемия в стенке кишки делает её проницаемой для микроорганизмов.
4. Нарушение иммунной защиты организма
По мере прогрессирования перитонита развивается иммунодепрессия.
5. Гиповолемия.
Потери крови и плазмы составляют от 20% до 50% ОЦК. Нарастание гиповолемии обеспечивают:
- экссудация и трассудация в просвет ЖКТ, в свободную брюшную полость ткани всего организма;
- потери жидкости при рвоте, дыхании, испарении с кожных покровов.
Гиповолемия сопровождается значительными расстройствами гемодинамики, водно-электронного баланса и кислотно-щелочного состояния.
6. Синдром полигранной недостаточности
Гипоксия вызывает каскадное поражение функции легких, печени, почек, кишечника, сердца, мозга. В этих органах проходит снижение внутриорганного кровотока, повышение внутрисосудистого сопротивления, развития дистрофических и некробиотических процессов.
ПАТАНАТОМИЯ
Воспалительный процесс на брюшине заметен уже на ранних сроках:
1. Гиперемия.
2. Уменьшение блеска (тусклая брюшина).
3. Фибринозные наложения
4. Жидкий экссудат
5. Отек и инфильтрация сальников, брыжеек, стенок кишок
КЛАССИФИКАЦИЯ
По клиническому течению:
· острый;
· хронический.
По характеру экссудата:
· серозный;
· фибринозный;
· гнойный;
· геморрагический;
· гнилостный.
По распространенности:
· отграниченный (абсцесс, инфильтрат);
· диффузный (местный, распространенный, общий);
По фазам развития:
· реактивная (первые 24 часа) – фаза гиперргической реакции организма на чрезвычайный раздражитель брюшины;
· токсическая (24-72 часа) – фаза нарастающей интоксикации. Равнозначна понятию «эндатоксический шок».
· терминальная (свыше 72 часов) – фаза глубоких нарушений обменных процессов и жизненно важных функций организма. Равнозначна понятию «септический шок».
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Проводится преимущественно в реактивной фазе (срок заболевания небольшой, много общих симптомов).
1. Псевдоадоминальный синдром может возникать более чем при 70 заболеваниях:
а) заболевания легких и плевры (пневмония, плеврит, повреждения легких и плевры, гемо- и пневмотораксы);
б) сепсис заболевания (стенокардия, инфаркт миокарда, атеросклероз, миокардит и т.д.);
в) расслоение аневризмы брюшной аорты;
г) хроническая ишемия органов пищеварения;
д) ревматический перитонит;
е) при сердечной недостаточности абдоминальные боли, связанные с застойной печенью, купируются мочегонными и сердечными средствами;
ж) заболевания и повреждения нервной системы;
з) декомпенсация сахарного диабета;
и) тяжелый тиреотоксикоз;
к) инфекционные болезни:
· пищевые токсикоинфекции;
· вирусный гепатит;
· грипп, скарлатина;
· дизентерия;
· брюшной тиф;
л) заболевания мочеполовых органов:
· почечная колика;
· пиелит.
м) заболевания и повреждения передней брюшной стенки.
Особая форма перитонита
Гонококковый перитонит обычно наблюдается у молодых женщин. Приблизительно у 15% больных гонореей развивается пельвиоперитонит.
Возбудители проникают в брюшную полость через влагалище, полость матки, маточные трубы. Идентичные поражения вызывают хламидии.
Клиника
Интенсивные боли внизу живота, тенезмы, жидкий стул, повышение температуры тела. Живот умеренно вздут в нижних отделах, мягкий. Симптомы раздражения брюшины резко (+), язык влажный.
Диагноз
При пальцевом исследовании прямой кишки или влагалища – признаки воспаления тазовой брюшины. Гнойные выделения из влагалища. Симптом Ленандера (+).






