Грудных 5 крестцовых
Поясничных 3 — 5 копчиковых

Строение позвонков.
I шейный позвонок (атлант) — тело отсутствует, его латеральные массы
соединены двумя дугами. Посредством суставных поверхностей
 I шейный позвонок соединяется соответственно с черепом
I шейный позвонок соединяется соответственно с черепом
и II шейным позвонком.
А- вид сверху
Б- вид снизу
1 — задняя дуга 6 — латеральные массы
2 — позвоночное отверстие 7 — верхняя суставная
3 — поперечный отросток ямка
4 — отверстие поперечного отростка 8 — ямка зуба
5 — реберный отросток 9 — передняя дуга
10 — нижняя суставная
ямка
II шейный позвонок (axis) — наличие массивного отростка — зуб,
который является осью, вокруг которой вращается голова вместе с атлантом.
А- вид спереди
Б- вид слева
1- зуб осевого позвонка
2- верхний суставной отросток 5- тело позвонка
3- поперечный отросток 6- дуга позвонка
4- нижний суставной отросток 7- остистый отросток
 8- отверстие поперечного отростка
8- отверстие поперечного отростка


Вид сверху:
1 — остистый отросток 2 — позвоночное отверстие
3 — нижний суставной отросток 4 — верхний суставной отросток
5 — тело позвонка 6 — поперечный отросток
7 — отверстие поперечного 8 — реберный отросток
отростка
Грудной позвонок
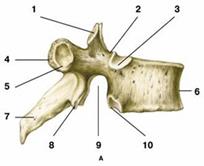

А- вид справа Б- вид сверху
1- верхний суставной отросток 2- верхняя позвоночная вырезка 3- верхняя реберная ямка
4- поперечный отросток 5- реберная ямка поперечного 6- тело позвонка
7- остистый отросток отростка 8- нижний суставной
9- нижняя позвоночная вырезка 10- нижняя реберная ямка отросток
11- дуга позвонка 12- позвоночное отверстие
Поясничный позвонок.
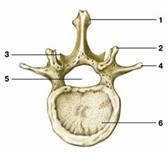
1- остистый отросток
2- верхний суставной отросток
3- нижний суставной отросток
4- поперечный отросток
5- позвоночное отверстие
6- тело позвонка
Крестцовая кость.

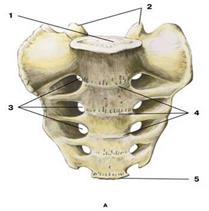
А- вид спереди Б- вид сзади
1- основание крестца 7- задние крестцовые отверстия
2- верхние суставные отросткиI крестцового 8- срединный крестцовый гребень
позвонка 9- правая ушковидная поверхность
3- передние крестцовые отверстия 10- промежуточный крестцовый гребень
4- поперечные линии 11- латеральный крестцовый гребень
5- вершина крестца 12- крестцовая щель
6- крестцовый канал 13- крестцовые рога
Копчик.

А- вид спереди
Б- вид сзади
1- копчиковые рога
2- выросты тела I копчикового позвонка
3- копчиковые позвонки
ОСТЕОХОНДРОЗ.
Остеохондроз — это дистрофическое поражение суставного хряща и подлежащей костной ткани.
В его основе дегенеративно — дистрофическое заболевание позвоночника, в основе которого лежит поражение межпозвоночных дисков, сопровождающееся их прогрессирующей деформацией, уменьшением высоты и расслоением.
Этиология и патогенез.
Развитию дегенеративно — дистрофического процесса способствуют неблагоприятные условия статической нагрузки на позвоночник, наследственная предрасположенность, различные повреждения и перегрузка структур позвоночника(большая масса тела, ношение тяжестей и др.), выраженные его деформации (кифоз, сколиоз), нарушение сегментарного кровообращения в диске. Часто в анамнезе у больных с остеохондрозом отмечается травма или микротравма позвоночника.
Причины заболевания.
наследственная (генетическая) предрасположенность;
нарушение обмена веществ в организме, инфекции, интоксикации;
избыточный вес, неправильное питание(недостаток микроэлементов и жидкости);
возрастные изменения;
травмы позвоночника (ушибы, переломы);
нарушение осанки, искривление позвоночника, гипермобильность(нестабильность)
сегментов позвоночного столба, плоскостопие;
неблагоприятные экологические условия;
малоподвижный образ жизни;
работа, связанная с подъемом тяжестей, частыми изменениями положения тела;
длительное воздействие неудобных поз в положении стоя, сидя;
чрезмерные физические нагрузки, неравномерно развитая костно-мышечная система;
перегрузки позвоночника при беременности;
нервное перенапряжение, стрессовые ситуации;
переохлаждение.
Выделяют несколько стадий дегенерации межпозвоночного диска:
1 стадия: доклиническая (биохимические изменения);
2 стадия: нарастания изменений студенистого ядра;
3 стадия: некроза и распада студенистого ядра;
4 стадия: разрушения фиброзного кольца.
В ранней стадии возникает умеренная нестабильность пораженного сегмента позвоночника. Клинические признаки обычно отсутствуют или выражены слабо — дискомфорт, утомляемость мышц спины, шеи и др. Прогрессирование патологического процесса приводит к дистрофии и некрозу клеточных элементов, студенистого ядра, нередко происходит его полная деструкция. Клиническиепризнаки: локальные боли, соответствующие уровню поражения и рефлекторные болевые синдромы. Одновременно снижается выносливость позвоночника к длительным физическим нагрузкам.
Затем в фиброзном кольце появляются разрывы, участки распада, через которые проходят трещины. Выпячивание через них студенистого ядра называется протрузией диска. Для этой стадии остеохондроза характерно ухудшение фиксации позвонков между собой, появление несвойственной их сочленениям подвижности — в поясничном отделе позвонки смещаются кзади, в шейном — возникают их подвывихи. Клинические симптомы: боли в различных отделах позвоночника, усиливающиеся при неудобных позах.
Клиническая картина.
Ведущее место занимают статические и неврологические нарушения, а также сосудистые и трофические изменения. Главной причиной болевого синдрома является ирритация нервного корешка, при этом происходит нарушение кровообращения, возникает отек, что приводит к повышению чувствительности корешков к различным воздействиям (движение в пораженном сегменте позвоночника).
В течении заболевания различают периоды обострения и ремиссии.
Период обострения: * фаза прогрессирования
* фаза стационарная
* фаза регресса клинических симптомов
Этот период характеризуется наличием спонтанных болей, сопровождающиеся вынужденной позой, функциональным блоком пораженного сегмента позвоночника.
Период ремиссии: боли появляются лишь в неудобных позах, симптомы раздражения корешка отсутствуют, но может оставаться выпадение его функций.
Клиника различных отделов позвоночника.
При остеохондрозе шейного отдела позвоночника: боли в руках, плечах, головные боли, шум в ушах,
цветные пятна перед глазами.
При остеохондрозе грудного отдела: боль в грудной клетке, в области сердца и других
внутренних органах.
При остеохондрозе поясничного отделе: боль в пояснице, иррадиирующая в крестец, нижние
конечности, иногда в органы малого таза.
Постановка диагноза будет основываться на неврологических, ортопедических и рентгенологических обследованиях.
Лечение.
Направлено главным образом на устранение болевого синдрома, нарушения функции корешков спинного мозга и предупреждение прогрессирования дистрофического процесса в структурах позвоночника. В большинстве случаев используют комплекс консервативных мероприятий, подобранных в соответствии с фазой и локализацией патологического процесса, характером неврологических и статико-динамических нарушений.
Курс лечения состоит из нескольких периодов:
* устранение боли и релаксация мышц
* устранение последствий поражения корешков
* восстановление подвижности пораженных сегментов позвоночника
* создание «мышечного корсета» и формирование физиологических
изгибов позвоночника.
Ортопедические методы: лечение положением
применение бандажа, корсетов, головодержателей
тракционное лечение (вытяжение)
Лекарственные препараты: - нестероидные противовоспалительные препараты:
(для устранения боли, отека в индометацин
области корешков, релаксации ортофен
мышц)
- аденозинтрифосфорную кислоту 2мл — 1% ежедневно
30-40 инъекций
 румалон
румалон
улучшение обменных остеохондрин
процессы в - стекловидное тело
межпозвоночном диске тиоловые препараты
Физиотерапевтическое лечение: лечение сухим жаром
УФ-облучение в эритемных дозах
диадинамические и импульсные токи
чрескожную электронейростимуляцию
индуктотермия
электрофорез растворов анестетиков
ультразвуковая терапия
Лечебная физкультура: комплекс упражнений, направленных на увеличение подвижности
позвоночника
наклоны, повороты головы и туловища
группа вытягивающих упражнений
физические упражнения в теплой воде(в гидрокинезотерапевтической
ванне)
изометрические напряжения мышц шеи, спины и
брюшной стенки
Упражнения при шейном остеохондрозе:
лечь на спину, выпрямиться, положить одну руку на живот, другую на грудь и сделать вдох(через
10 сек выдохнуть и расслабиться) - повторять 3-5 минут, 3-5 раз в день;
лечь на живот и выпрямить ноги, поднять голову и верхнюю часть груди, опираясь на живот и
ноги-повторять с интервалом 20-25 сек в течение 3-5 минут, 3-5 раз в день;
лечь на спину и согнуть ноги в коленях, затем поворачиваться направо и налево, повторять с
интервалом 20-25 сек в течение 3-5 минут, 3-5 раз в день.
Упражнения при грудном остеохондрозе:
лечь на живот, упираясь ногами в пол, прогнуться назад и задержаться на 5-10 сек. Повторять с
интервалом 20-25 сек в течение 3-5 минут, 3-5 раз в день;
лечь на спину, прогнуться (поднять голову и ноги - «лодочка») и удерживать положение 15-20 сек,
повторять с интервалом 20-25 сек в течение 3-5 минут, 5-6 раз в день.
Упражнения при поясничном остеохондрозе:
лечь на спину, согнуть ноги в коленях и прижать к груди — легко раскачиваясь взад-вперед,
перекатываться со спины на крестец и обратно. Продолжать 1,5-2 минуты, после спокойно
лечь и вытянуться;
встать на четвереньки, прогнуться максимально в пояснице, повторять 20-25 сек в течение 3-5
минут, 5-6 раз в день;
стоя, ноги врозь, совершать круговые движения тазом 2-3 минуты, повторять 10 раз в день
Массаж.
Оперативное лечение:
 некоторые виды декомпрессивная операция (удаление грыжи диска)
некоторые виды декомпрессивная операция (удаление грыжи диска)
компрессии корешков растворение грыжевого хряща с помощью введения в него папаина
Прогноз при своевременном лечении благоприятный.
Межпозвоночная грыжа — это смещение пульпозного ядра межпозвоночного диска с разрывом фиброзного кольца. Наиболее часто встречаются грыжи пояснично-крестцового отдела позвоночника., наиболее редки-в грудном отделе.
Причины возникновения межпозвоночной грыжи.
- травма спины;
- поднятие тяжестей;
- масса тела выше нормы;
- резкий поворот тела в сторону;
- искривление позвоночника.
Клинические проявления:
* в пояснично-крестцовом отделе:
- локальные боли в зоне проекции пораженного диска-в пояснично-крестцовой области
(люмбалгия), усиливающиеся при нагрузке;
- боль, иррадиирующая в ягодицу, по задней, задненаружной поверхности бедра и
голени на стороне поражения (ишалгия);
- онемение и покалывание в области иннервации пораженных корешков, слабость в
нижней конечности;
- слабость и нарушение чувствительности в обеих ногах;
- нарушение функций тазовых оррганов — мочеиспускания, дефекации и потенции,
онемение в перианогенитальной области.
* в шейном отделе:
- боли, иррадиирующие в плечо и руку;
- головокружение;
- подъемы артериального давления;
- сочетание головных болей с подъемами артериального давления и головокружением;
- онемение пальцев рук.
* в грудном отделе:
- постоянные боли в грудном отделе при работе в вынужденной позе;
- сочетание болей в грудном отделе позвоночника со сколиозом или кифосколиозом.

Выделяют четыре стадии развития заболевания:
Первая стадия — размер грыжевого образования до трех миллиметров. Вследствие чего, в этой зоне нарушается
кровообращение, возникает отек прилегающих тканей,
происходит сдавливание нервного корешка. Больной жалуется на
резкие, стреляющие боли в данном отделе.
Вторая стадия — размер грыжи увеличивается до 15 мм. Боль
притупленная, распространяется в область руки или ноги.
Усиливается спазм сосудов, возникает компрессионный
синдром нервного корешка.
Третья стадия — частичная атрофия нервного корешка, ядро межпозвоночного диска не выполняет своих функций.
Четвертая стадия — атрофия прилегающих тканей, диск уплотняется, кальцинируется, что приводит к анкилозирующей блокаде.
Виды межпозвоночной грыжи:
По размеру различают:
- пролабирование — грыжа выпячивает на 2-3 мм;
- протрузия — выпячивание грыжи от 4-5 до 15 мм;
- экструзия — выпадение ядра межпозвоночного диска за границу (свисание в виде капли).
По расположению:
- заднебоковая;
- переднебоковая;
- боковая;
- срединная;
- комбинированная.
| Поясничный и грудной отделы позвоночника | ||
| Размер | Характеристика | Лечение |
| 1-5 мм | Небольшой размер протрузии. | Требуется амбулаторное лечение, возможно лечение в домашних условиях (вытяжение позвоночника и специальная гимнастика). |
| 6-8 мм | Средний размер межпозвоночной грыжи. | Требуется амбулаторное лечение, оперативное лечение не показано. |
| 9-12 мм | Большой размер межпозвонковой грыжи. | Требуется срочное амбулаторное лечение, оперативное лечение только при симптомах сдавливания спинного мозга и элементов «конского хвоста». |
| Более 12 мм | Большой пролапс (выпадение) или секвестрированная грыжа. | Амбулаторное лечение возможно, но при условии, что при появлении симптомов сдавливания спинного мозга и элементов «конского хвоста» пациент на следующий день имеет возможность попасть на операцию. При симптомах сдавливания спинного мозга требуется немедленное оперативное лечение. |
| Шейный отдел позвоночника | ||
| Размер | Характеристика | Лечение |
| 1-2 мм | Небольшой размер протрузии. | Требуется срочное амбулаторное лечение. |
| 3-4 мм | Средний размер протрузии | Требуется срочное амбулаторное лечение. |
| 5-6 мм | Большой размер межпозвоночной грыжи. | Еще возможно амбулаторное лечение. |
| 6-7 мм и больше | Большой размер межпозвонковой грыжи. | Требуется оперативное лечение. |
Радикулит — воспалительное и компрессионное поражение корешков спинномозговых нервов.
Этиология и патогенез.
Причина радикулита — это дегенеративно-дистрофические процессы в позвоночнике, прежде всего остеохондроз, деформирующий спондилоартроз, грыжи межпозвоночных дисков. Дискогенный радикулит может быть обусловлен гриппом, сифилисом, ревматизмом, экстрадуральными опухолями.
Клиническая картина.
Симптомы раздражения или выпадения функции чувствительных, двигательных и вегетативных волокон соответствующих корешков спинномозговых нервов. Первым признаком обычно является боль корешкового типа, локализующаяся в определенной зоне с периодическими прострелами. Вскоре появляется ощущение онемения, покалывания в соответствующей дерматоме. В зоне иннервации пораженного корешка определяется снижение или выпадение всех видов чувствительности (болевой, температурной, тактильной). При распространении патологического процесса на двигательный корешок спинномозгового нерва присоединяется слабость мышц соответствующего миотома, снижается или исчезает глубокий рефлекс.
Различают шейный радикулит, грудной и пояснично-крестцовый.
Шейный радикулит.
Причина заболевания связана с ущемлением корешков спинномозговых нервов, например, из-за возрастных изменений тел позвонков, воспаление мышц или связок или как следствие грыжи межпозвоночного диска шейного отдела.
Для болезни характерны боль в шее, распространяющаяся на мышцы и пальцы рук.
Грудной радикулит.
Причина - вирусная инфекция(опоясывающий лишай), остеохондроз, опухоль, спаечный процесс.
Боль проявляется в межреберье с ощущением парестезии или онемения. Болевые точки локализуются у соответствующего позвонка, по ходу межреберья на уровне подмышечной линии и у грудины.
Пояснично-крестцовый радикулит (люмбаго).
Причина — изменения механического характера в межпозвонковых дисках и суставах, связках, мышцах или нервных волокнах.
Клиническая картина: одномоментно с резкой простреливающей болью спина принимает вынужденное согнутое положение. Боль может отдаваться в ягодицы или бедра.
 Сколиоз — стойкое боковое отклонение позвоночника от нормального выпрямленного положения. Преимущественно проявляется в подростковом возрасте.
Сколиоз — стойкое боковое отклонение позвоночника от нормального выпрямленного положения. Преимущественно проявляется в подростковом возрасте.
При прогрессировании заболевания подвижность позвоночника
значительно уменьшается, физические нагрузки приносят
боль. При крайней степени сколиоза затрудняется работа
многих внутренних органов.
Профилактика: сон на жесткой ровной постели, питание,
богатое витаминами и белками, недопущение высоких
нагрузок, упражнения, поддерживающие
правильную осанку.
 Кифоз — это искривление позвоночника в передне-задней
Кифоз — это искривление позвоночника в передне-задней
(саггитальной) плоскости. Чаще всего возникает в грудном отделе и
проявляется в виде сутулости, иногда отмечается горбатость.
Положение плеч книзу и кпереди, уменьшение дыхательной емкости грудной клетки.
Профилактика: аналогична профилактики сколиоза.
Лордоз — сильный изгиб позвоночника, обращенный выпуклостью
 вперед. Характерен для поясничного отдела. Причины — избыточный
вперед. Характерен для поясничного отдела. Причины — избыточный
вес, беременность, профессиональный лордоз танцоров,
при рахите, вывихах тазобедренного сустава.
Профилактика: ношение бандажа, корсета или головодержателя,
лечебная физкультура, массаж.
Гепатит — общее название острых и хронических диффузных воспалительных заболеваний печени различной этиологии.
Вирусные гепатиты — группа распространенных и опасных для человека инфекционных заболеваний, вызывающиеся разными вирусами.
Классификация вирусных гепатитов:
по длительности течения:
- острая форма
- подострая форма
- хроническая форма
по тяжести течения:
- легкая степень
- средней тяжести
- тяжелая степень
по локализации поражения:
- очаговый
- мезенхимальный
- паренхиматозный гепатит.
Гепатит А.
Гепатит А или болезнь Боткина – это наиболее распространенная форма вирусного гепатита.
Его инкубационный период (от момента заражения до появления первых признаков гепатита) составляет от 7 до 50 дней.
Начало заболевания обычно сопровождается высокой температурой, и по некоторым признакам напоминает грипп. Спустя 2—4 дня моча больного темнеет, приобретая цвет пива или крепкого чая, а кал, наоборот, становится бесцветным. Потом проявляется желтуха, и с ее появлением состояние больного улучшается. Длительность заболевания гепатитом А может варьироваться от 1 недели до 1,5—2-х месяцев, а следующий за болезнью период восстановления иногда растягивается до полугода. Диагноз гепатита А ставится с учётом симптомов заболевания, анамнеза (то есть учитывается возможность возникновения болезни вследствие контакта с больными гепатитом А), а также данных диагностики. Из форм вирусного гепатита, гепатит А считается наиболее благоприятным с точки зрения прогноза, он не вызывает тяжелых последствийи часто гепатит А заканчивается самопроизвольно, не требуя активного лечения.Во время болезни, больным гепатитом А рекомендован постельный режим, назначается специальная диета и гепатопротекторы – препараты защищающие печень.
Наиболее характерный путь передачи вируса гепатита А – это тесные бытовые контакты между людьми и употребление в пищу продуктов или воды, зараженных фекальным материалом. Гепатит А передается в том числе через грязные руки, поэтому чаще всего гепатитом А заболевают дети. Основная мера профилактики гепатита А – это соблюдение гигиенических норм. Кроме того, детям рекомендована вакцинация от данного вида вирусного гепатита — гепатита А.
Гепатит В.
Гепатит В или сывороточный гепатит – это гораздо более опасное заболевание, характеризующееся сильным поражением печени.
Возбудитель гепатита B - вирус, содержащий ДНК. Наружняя оболочка вируса содержит поверхностный антиген – HbsAg, который вызывает образование в организме антител к нему. Диагностика вирусного гепатита В основана на обнаружении в сыворотке крови специфических антител. Вирусный гепатит В сохраняет инфекционность в сыворотке крови при 30—32 градусов по Цельсию в течение 6 месяцев, при минус 20 градусов по Цельсию – 15 лет, после прогревания до плюс 60 градусов по Цельсию – в течение часа, и лишь при 20-минутном кипячении она полностью исчезает. Именно поэтому вирусный гепатит B так распространен в природе.
Заражение гепатитом В может происходить через кровь, а также при половых контактах и вертикальным путем – от матери к плоду. В типичных случаях гепатит В так же, как болезнь Боткина, начинается с повышения температуры, слабости, болей в суставах, тошноты и рвоты. Возможны и такие симптомы гепатита В, как потемнение мочи и обесцвечивание кала. Могут проявиться и другие симптомы вирусного гепатита В: высыпания, увеличиться печени, селезёнка.
Желтуха для гепатита В малохарактерна. Поражение печени при гепатите В может быть крайне тяжелым и в сложных случаях приводить к циррозу и раку печени.
Лечение гепатита В требует комплексного подхода и зависит от стадии и тяжести болезни. При лечении используются иммунные препараты, гормоны, гепатопротекторы, антибиотики.
Для профилактики гепатита В применяют вакцинацию, которая проводится, как правило, на первом году жизни. Считается, что длительность поствакцинального иммунитета к гепатиту В составляет не менее 7 лет.
Гепатит С.
Наиболее тяжелой формой вирусного гепатита считается гепатит С или посттрансфузионный гепатит.
Посттрансфузионным гепатитом эта болезнь называется из-за того, что заражение вирусным гепатитом С чаще всего происходит через кровь – при переливании крови или через нестерильные шприцы. Реже возможен половой путь передачи вируса гепатита С или вертикальная передача – от матери к плоду. Примерно у 70—80% больных гепатитом С развивается хроническая форма болезни, которая представляет собой наибольшую опасность, так как гепатит с может привести к образованию злокачественной опухоли печени (то есть рака) или циррозу печени. При сочетании гепатита С с другими формами вирусного гепатита состояние больного может резко ухудшиться, течение гепатита с осложниться и привести к летальному исходу. Опасность гепатита С ещё и в том, что эффективной вакцины, способной защитить здорового человека от инфицирования гепатитом С, в настоящее время не существует, хотя ученые прилагают массу усилий в этом направлении профилактики вирусных гепатитов.
Гепатит D.
Гепатит D или дельта-гепатит отличается от всех остальных форм вирусного гепатита тем, что его вирус не может размножаться в организме человека обособленно.
Для этого ему нужен «вирус-помощник», которым становится вирус гепатита В. Поэтому он может рассматриваться скорее не как самостоятельное заболевание, а как осложняющая течение гепатита В, болезнь-спутник. Когда эти два вируса сосуществуют в организме больного, возникает тяжелая форма заболевания, которую врачи называют суперинфекцией. Течение этой болезни напоминает течение гепатита В, но осложнения, характерные для гепатита В,встречаются чаще и протекают тяжелее.
Гепатит Е.
Гепатит Е по своим признакам похож на гепатит А.
Однако, в отличие от других разновидностей вирусных гепатитов, при тяжёлой форме гепатита Е наблюдается выраженное поражение не только печени, но и почек. Гепатит Е так же, как и гепатит А, имеет фекально-оральный механизм заражения, распространен в странах с жарким климатом и плохим водоснабжением населения, и прогноз на выздоровление при гепатите Е в большинстве случаев благоприятный. Единственная группа больных, для которой заражение гепатитом Е может оказаться роковым – это женщины в последнем триместре беременности. В таких случаях смертность от гепатита Е может достигать 9—40 % случаев, а плод погибает практически во всех случаях заболевания беременной гепатитом Е.
Профилактика вирусных гепатитов Е аналогична профилактике гепатита А.
Гепатит G.
Наконец, гепатит G – последний представитель семейства вирусных гепатитов – по своим симптомам и признакам напоминает гепатит C.
Однако он менее опасен, так как присущее гепатиту С прогрессирование инфекционного процесса с развитием цирроза печени и рака печени, для гепатита G нехарактерно. Впрочем, сочетание гепатитов С и G может привести к циррозу.
Симптомы и признаки гепатита.
Как большинство вирусных заболеваний, гепатит имеет инкубационный период — время, проходящее между моментом заражения и моментом проявления первых симптомов гепатита. Соответственно, первые симптомы и признаки заражения гепатитом появятся лишь после окончания инкубационного периода.
Наименьшей считается продолжительность инкубационного периода гепатита А - 2—4 недели. Наиболее продолжителен инкубационный период у гепатита В - до полугода.
Конкретная симптоматика зависит от формы гепатита, которой страдает больной. К общим симптомам можно отнести только общее недомогание, которое, впрочем, нельзя назвать характерным признаком, так как оно свойственно всем вирусным инфекциям.
При всех формах гепатита могут наблюдаться боли в правом подреберье, то есть в области печени, увеличение печени и селезенки, потемнение мочи и обесцвечивание кала.
В своем классическом виде гепатит А начинается с инкубационного периода продолжительностью от 7 до 50 дней. Затем следует продромальная фаза гепатита А. Наиболее частые симптомы этой стадии гепатита А напоминают симптомы гриппа: это головная боль, озноб и лихорадка. Возможно появление чувства слабости, кожных высыпаний и боли в суставах. Гепатит А часто отражается на деятельности желудочно-кишечного тракта, в этом случае у больного ухудшается аппетит или появляется полное отвращение к пище, возникают диарея и рвота. В конце продромального периода появляется довольно характерный для гепатита признак: темная до цвета пива моча и обесцвеченный кал, и это означает, что продромальная фаза сменилась желтушной фазой гепатита А. Инкубационный период гепатита B более длительный и может достигать полугода. Продромальная фаза гепатита B характеризуется тошнотой, рвотой, болью в правой верхней части живота, лихорадкой, головной болью, болью в суставах. При желтушной фазе гепатита В появляется желтуха, сопровождающаяся темным цветом мочи и обесцвечиванием кала, слабостью. Иногда у больных появляются высыпания. Происходит увеличение печени и селезёнки. Поражение печени при гепатите В может быть очень тяжелым и приводить к острой печеночной недостаточности, циррозу и раку печени. Однако возможно и полное выздоровление больного с приобретением иммунитета к повторному инфицированию.
Инкубационный период гепатита С может составлять от 2-х до 26-и недель.
При гепатите С чаще, чем в других случаях, возникает пассивное вирусоносительство, во время которого вирус гепатита С разрушительно действует на печень без каких-либо внешних проявлений болезни. В случае острого течения гепатита С его симптомы похожи на гепатит В, однако, желтуха для гепатита С малохарактерна.
Острый период гепатита C может сопровождаться суставными болями, слабостью, расстройством пищеварения, тошнотой и рвотой.
Инкубационный период гепатита Д составляет 1,5—6 месяцев.
Симптомы гепатита D полностью соответствуют симптомам гепатита В. Заражение вирусами гепатитов B и D, как правило, происходит одновременно, так как вирус гепатита D не может существовать в организме человека самостоятельно. При развитии смешанной инфекции гепатитов В и D часто развиваются тяжёлые формы заболевания, приводящие к циррозу печени.
Симптоматика гепатита Е отчасти напоминает гепатит А, то есть его основным симптомом является развитие желтухи. Но разница между этими двумя формами гепатита в том, что при гепатите Е самочувствие больных с появлением желтухи не улучшается. Инкубационный период гепатита Е длится от 14 до 50 дней. Как правило, продромальная фаза гепатита Е начинается с постепенного расстройства пищеварения, ухудшения общего самочувствия, иногда этим признакам сопутствует непродолжительный подъём температуры. Отличие от гепатита А состоит в том, что в тяжелых случаях гепатит Е поражает не только печень, но и почки больного.
Гепатит G часто протекает бессимптомно и мягко, без характерного для гепатита С прогрессирования инфекционного процесса. Сам по себе гепатит G не приводит к серьезным осложнениям, но смешанные формы при одновременном заражении гепатитом С и гепатитом G бывают довольно опасными и могут привести к циррозу печени. Если же вирус гепатита G не поддерживается «старшим братом», то возможно самопроизвольное выздоровление больного, формирование хронического гепатита или вирусоносительства
Профилактика гепатита.
К первейшим мерам профилактики гепатита на официальном уровне можно отнести постоянную разъяснительную и просветительскую работу. Люди, особенно молодые, должны знать о том, что такое гепатит и как вести себя для того, чтобы избежать этого заболевания.
Гепатит А и гепатит Е, передающиеся фекально-оральным путем, довольно легко предупредить, если соблюдать элементарные правила гигиены: мыть руки перед едой и после посещения туалета, не есть немытые овощи и фрукты, не пить сырую воду из неизвестных источников. Для детей и взрослых, входящих в группы риска, существует прививка против гепатита А, но в календарь обязательных прививок она не включена. Вакцинация проводится в случае эпидемической ситуации по распространенности гепатита А, перед поездкой в неблагополучные в отношении гепатита районы. Рекомендуется делать прививку от гепатита А работникам дошкольных учреждений и медикам.
Что касается гепатитов B, D, C, и G, передающихся через инфицированную кровь больного, то их профилактика несколько отличается от профилактики гепатита А. Прежде всего необходимо избегать контактов с кровью инфицированного человека, а так как для передачи вируса гепатита достаточно минимального количества крови, то заражение может произойти при пользовании одной бритвой, маникюрными ножницами и т.д. Все эти приспособления должны быть индивидуальными.
Что касается полового пути передачи вируса, то он менее вероятен, но все же возможен, поэтому половые контакты с непроверенными партнерами должны проходить только с использованием презерватива. Наиболее эффективной защитой от заражения гепатитом В на сегодняшний день считается вакцинация. Три вакцинации от гепатита В проводятся на первом году жизни ребенка, причем первый раз прививка делается еще в роддоме, через несколько часов после рождения малыша. Подросткам и взрослым прививки против гепатита В делаются на добровольной основе, причем представителям группы риска специалисты настойчиво рекомендуют такую прививку сделать. Напомним, что в группу риска входят работники медицинских учреждений; пациенты, которым проводилось переливание крови; наркоманы; лица, живущие или путешествующие в областях с широким распространением вируса гепатита В; лица, имеющие семейный контакт с больными гепатитом В или носителями вируса гепатита Б. К сожалению, вакцины для профилактики гепатита С на настоящий момент не существует. Поэтому его профилактика сводится к предупреждению наркомании, обязательному тестированию донорской крови, разъяснительной работе среди подростков и молодежи и т. д.






