ГЛАВА 7. НЕСПЕЦИФИЧЕСКИЕ ВОСПАЛИТЕЛЬНЫЕ БОЛЕЗНИ МОЧЕПОЛОВЫХ ОРГАНОВ
ПИЕЛОНЕФРИТ
Эпидемиология. Пиелонефрит - самая частая болезнь, встречающаяся у человека, после острых респираторных инфекций. По данным аутопсии он выявляется почти у каждого десятого человека, не страдавшего при жизни почечными болезнями, однако на практике пиелонефрит обнаруживают в четыре раза реже, что связывают с трудностями диагностики и скудностью клинической симптоматики. При пиелонефрите воспалительный процесс поражает почечную паренхиму и чашечно-лоханочную систему, при этом преимущественно поражается межуточная ткань почки.
Женщины страдают пиелонефритом в пять раз чаще мужчин. Это объясняется тем, что у многих женщин первичные проявления болезни отмечаются уже в детском возрасте. Педиатры нередко считают пиелонефрит осложнением цистита, детского баланопостита и вульвовагинита. Частота пиелонефрита у мужчин возрастает в пожилом и старческом возрасте в связи с возникновением и развитием ДГПЖ, рака предстательной железы, мочевого пузыря и других болезней, связанных с нарушением уродинамики.
Этиология и патогенез. Пиелонефрит возникает в связи с микроорганизмами, которые попадают в почку как из внешней среды, так и эндогенно. Следует помнить, что в возникновении болезни обычно участвуют две стороны: макро- и микроорганизм. Об этом свидетельствуют результаты исследований, выполненных в конце XIX в. В. И. Земблиновым, который в эксперименте на животных не смог получить воспалительную реакцию при инфицировании почки. Он доказал, что для развития воспалительной реакции в почке наряду с наличием патогенных микробов необходимо нарушение оттока мочи по мочеточнику. Повышение внутрилоханочного давления вызывает венозное полнокровие почки, нарушает капиллярный кровоток и создает тканевую гипоксию.
Этот механизм имеет место при всех урологических болезнях почки, связанных с нарушением оттока мочи. Препятствия для нормального оттока мочи могут быть как внешними, вызывающими сдавление мочеточников извне, так и находящимися внутри мочевых путей. Это наблюдается при мочевых камнях, новообразованиях мочевого пузыря, матки или предстательной железы, рубцовых изменениях мочеточника и мочеиспускательного канала и др.
Препятствие к оттоку мочи может быть не только механическим, но и функциональным, что часто наблюдается при пузырно-мочеточниковом рефлюксе, который возникает при остром цистите у девочек и молодых женщин, а в старших возрастных группах - у мужчин.
При микроциркуляторных расстройствах в почке (locus morbi) в ее паренхиму устремляются микроорганизмы, вызывающие воспалительную реакцию. В первую очередь это условно-патогенные микробы (кишечная и паракишечная палочки), а также бактерии группы протея, стафилококк, энтерококк и др.
Возможно инфицирование почек при выполнении различных инструментальных, диагностических и лечебных процедур, сопровождающихся повреждением или сдавливанием мочевых путей.
Основной путь инфицирования почки - гематогенный, однако возможен и уриногенный (результат пузырно-мочеточникового рефлюкса).
Чаще всего имеет место гематогенный занос инфекции. Известно, что особо вирулентная инфекция, попавшая в почку, может инициировать воспаление и при отсутствии нарушения уродинамики.
Классификация. Единой, утвержденной ВОЗ, классификации пиелонефрита не существует. В клинической практике выделяют первичный и вторичный пиелонефрит. Первичный пиелонефрит - воспалительный процесс в почке, который не связан с нарушением проходимости мочевого тракта, его нередко называют неосложненным. Вторичный пиелонефрит именуют осложненным, ввиду того что, наряду с микробным воспалением, он сопровождается нарушением оттока мочи из почки. Это часто бывает при мочекаменной болезни, нефроптозе, опухолях и многих других болезнях почек и мочевыводящих путей.
По характеру течения воспалительного процесса в почках пиелонефрит подразделяют на острый и хронический. Выделяют одно- и двусторонний пиелонефрит (рис. 7.1).

Рис. 7.1. Классификация пиелонефрита
Описаны и редкие формы острого пиелонефрита (эмфизематозный, ксантогранулематозный пиелонефрит), которые протекают как тяжелое септическое заболевание.
Патологическая анатомия. Вследствие патологического венозного полнокровия, гиперемии, отека межуточной ткани при остром пиелонефрите почка увеличивается в размерах и приобретает синюшный оттенок. Она становится напряженной, а окружающая ее клетчатка в результате лимфостаза - отечной.
Первые лейкоцитарные инфильтраты, характеризующие серозную фазу воспалительного процесса, формируются по ходу кровеносных сосудов межуточной ткани мозгового слоя почки. При обратном развитии болезни эти очаги замещаются фиброзной тканью, что может обусловливать появление рубцовых втяжений на поверхности почки.
В случае тяжелого течения болезни лейкоцитарные инфильтраты распространяются и на корковый слой. В ткани почки и на ее поверхности под фиброзной капсулой формируются гнойнички (апостемы). Они могут сливаться, образуя абсцесс. При остром воспалении возможно возникновение карбункула почки (нагноившегося инфаркта) при образовании в просвете магистрального внутрипочечного сосуда септического тромба.
Патологоанатомические изменения, происходящие при хроническом пиелонефрите, проявляются замещением рыхлой соединительной ткани почечной стромы на плотную рубцовую, которая создает множественные соединительнотканные втяжения на поверхности и способствует сморщиванию почки.
Острый пиелонефрит
Симптоматика и клиническое течение. Жалобы больных и особенности клинических симптомов пиелонефрита определяются патогенезом и характером течения болезни, тяжестью морфологических изменений в почке, возрастом и характеристикой защитных сил организма.
Начальная стадия заболевания - интерстициальный серозный пиелонефрит, который не сопровождается деструкцией почечной ткани. Почка при этой стадии заболевания полнокровна, увеличена в размерах за счет лимфостаза, напряжена. При переходе острого серозного пиелонефрита в стадию гнойного воспаления возникает деструкция почечной ткани.
Для острого пиелонефрита характерно тяжелое течение заболевания с высокой температурой тела и интенсивной болью в поясничной области. Температура достигает 39-40°С, может быть гектической и сопровождаться ознобом, который сменяется обильным потоотделением. Наблюдаются признаки интоксикации в виде головной боли, общей слабости, жажды, отсутствия аппетита, тахикардии. Возможны тошнота и рвота. Все это особенно ярко выражено при остром обструктивном (обычно калькулезном) пиелонефрите. Из-за обильного потоотделения уменьшается количество мочи, выделяемой за сутки. Из-за обилия лейкоцитов и бактерий моча мутная. Но при полной блокаде мочеточника патологических примесей в моче может не быть и тогда сохраняется ее прозрачность.
Для острого пиелонефрита, связанного с нарушением оттока мочи из почки, обычным является быстрый переход серозного воспаления в гнойное, это может произойти за 1-2 сут. В подобных случаях боль весьма интенсивна, носит постоянный характер, что отличает ее от почечной колики. При пальпации определяется ригидность мышц поясничной области на стороне болезни, может прощупываться увеличенная, болезненная почка. Болезненность в поясничной области бывает весьма выраженной и проявляется даже при легком надавливании в реберно-позвоночном углу, в соответствующей поясничной области.
При образовании гнойничков (апостем) преимущественно в коре почки (апостематозном пиелонефрите) болевые ощущения снижаются, но у больного наблюдается высокая гектическая температура тела с повторяющимся «потрясающим» ознобом и обильным потоотделением. Симптомы интоксикации (быстро нарастающая слабость, головная боль, тошнота, адинамия и др.) резко выражены. После озноба температура тела обычно снижается до субфебрильной и даже нормальной, наблюдается обильное потоотделение.
Характерных специфических жалоб или клинических симптомов, которые позволили бы с уверенностью отличить от апостематозного пиелонефрита карбункул или абсцесс почки, до последнего времени не описано. Однако развитие карбункула или абсцесса почки сопровождается еще более глубокой интоксикацией. Иногда больные с абсцессом почки принимают вынужденное положение с приведенной к животу ногой на стороне болезни.
Особенность развития гнойного пиелонефрита у лиц пожилого и старческого возраста - то, что по мере ослабления их иммунореактивности стирается яркость клинических проявлений болезни.
Диагностика и дифференциальная диагностика. Анамнез имеет большое значение в распознавании острого пиелонефрита. Врач должен уточнить симптомы заболевания (характер температурной реакции, наличие озноба и других симптомов болезни), а также перенесенные пациентом в последнее время гнойные заболевания (фурункулез, тонзиллит, травмы с нагноением и др.). Необходимо выяснить наличие в анамнезе других урологических заболеваний (нефроптоза, мочекаменной болезни, заболеваний предстательной железы и др.) и проводимые эндоскопические исследования.
При осмотре больного следует обращать внимание на бледность кожного покрова. Необходимо определить уровень артериального давления, которое в самом начале острого пиелонефрита может быть незначительно повышено, а при нарастании интоксикации снижено. При объективном обследовании обычно определяются напряжение мышц брюшной стенки, болезненность при пальпации в поясничной области и положительный симптом поколачивания (симптом Пастернацкого).
Лабораторное исследование мочи позволяет выявить лейкоцитурию, однако она может отсутствовать в первые дни у больных с необструктивным гематогенным пиелонефритом, когда воспалительный процесс локализуется преимущественно в корковом слое почки, а также при обструкции мочевыводящих путей.
При выявлении лейкоцитурии необходимо определить ее степень и наличие в моче активных лейкоцитов и клеток Штернгеймера-Мальбина. Обязательно определяют наличие в моче бактерий и степень бактериурии, при этом важно сочетать бактериологические и бактериоскопические методы выявления бактериурии. Необходимо определить и чувствительность выделенных микроорганизмов к антибактериальным препаратам.
Анализ крови при остром пиелонефрите демонстрирует увеличение СОЭ до 40-50 мм/ч и выше, лейкоцитоз с увеличением содержания палочкоядерных форм. С развитием гнойного пиелонефрита по мере усиления интоксикации ухудшаются показатели красной крови, увеличивается уровень средних молекул и α2-микроглобулина. При подозрении на уросепсис проводят посев крови на стерильность.
Обзорная и экскреторная урография - самые популярные методики диагностики острого пиелонефрита, одновременно дающие ясное представление о функции каждой почки в отдельности и об изменениях чашечно-лоханочной системы почки, обусловленных нарушением оттока мочи или гнойным процессом.
На обзорной урограмме при остром пиелонефрите можно видеть сколиоз в поясничном отделе позвоночника в сторону больной почки. Контур поясничной мышцы при этом может быть сглажен, а тень почки увеличена. Особенно это бывает выражено при гнойных формах, в том числе обусловленных обструкцией мочевых путей. Обнаружение камня в почке или мочеточнике имеет исключительное значение для определения лечебной тактики.
У больных с острым пиелонефритом на экскреторных урограммах, сделанных на высоте вдоха и выдоха, заметно ограничение дыхательной подвижности больной почки. Контрастирование ее чашечно-лоханочной системы может запаздывать относительно здоровой, а изображение чашечно-лоханочной системы может быть менее ярким и четким (рис. 7.2).

Рис. 7.2. Экскреторная урограмма через 25 мин после введения рентгеноконтрастного вещества
Правосторонний пиелонефрит. При частичной обструкции тень лоханки и мочеточника над препятствием расширена. При карбункуле или абсцессе почки возможна деформация чашечно-лоханочной системы.
Однако следует помнить, что рентгенологическая симптоматика при начальной стадии (серозное воспаление) острого необструктивного пиелонефрита выражена слабо. Только при переходе воспалительного процесса в стадию гнойного воспаления рентгенологическая симптоматика приобретает характерные изменения.
В настоящее время среди методов диагностики острого пиелонефрита важное место занимает ультразвуковое сканирование почек, особенно при II стадии развития воспалительного процесса. По мере развития воспаления и нарастания отека почечной ткани эхогенность паренхимы почки увеличивается и лучше дифференцируется ее корковый слой и пирамиды, а также отмечается ограничение подвижности почки при дыхании. Для карбункула почки характерны выбухание ее внешнего контура и отсутствие дифференциации между корковым и мозговым слоями. При формировании абсцесса в его центре видны гипоэхогенные структуры (рис. 7.3). При вторичном остром пиелонефрите можно выявить изменения, характерные для первичного заболевания почки.

Рис. 7.3. Сонограмма левой почки. Острый гнойный пиелонефрит. В паренхиме почки определяется участок с неоднородной эхоструктурой
Радиоренография, не отвечая на вопрос о причине болезни, показывает нарушение секреторной и экскреторной функций почки. Эти нарушения бывают особенно выражены при обструктивном пиелонефрите.
Дефект накопления радиофармпрепарата в паренхиме почки на сцинтиграмме позволяет заподозрить карбункул или абсцесс.
Дифференциальную диагностику острого пиелонефрита (это особенно актуально при гнойных формах) проводят при острых инфекционных болезнях (тиф, малярия, грипп) и острых хирургических болезнях живота (холецистит, панкреатит, аппендицит). Важную роль в проведении дифференциальной диагностики играет спиральная компьютерная томография (СКТ).
Лечение. Характер лечения больных с острым пиелонефритом определяется его патогенезом и особенностями клинического течения. При первичном серозном пиелонефрите показано консервативное лечение. Действие назначаемых лекарственных средств должно быть направлено на восстановление защитных сил больного, патогенез болезни и подавление роста и размножения выявленной микрофлоры.
Больному с острым пиелонефритом показана срочная госпитализация в урологическое отделение, где ему будет выполнен весь комплекс диагностических и лечебных процедур. Показаны постельный режим, обильное питье, пища, богатая углеводами, кисломолочные продукты.
Принципиально важно, что при вторичном пиелонефрите лечение необходимо начинать с восстановления оттока мочи из почки. В зависимости от причины окклюзии отток мочи восстанавливают разными методами. При камне мочеточника небольших размеров и только в ранние сроки острого пиелонефрита для восстановления оттока мочи можно предпринять катетеризацию мочеточника. Если катетеризация мочеточника не удалась, а также при остром пиелонефрите, который продолжается более 3 суток, выполняют экстренное оперативное вмешательство - чрескожную пункцию почки под контролем ультразвука (чрескожную пункционную нефростомию) или уретеролитотомию с дренированием чашечно-лоханочной системы почки. Иногда катетеризацию почки выполняют с использованием самоудерживающегося мочеточникового катетера (стента), что позволяет купировать атаку пиелонефрита, а в последующем провести дистанционную литотрипсию или другие методы лечения нефролитиаза (извлечение камня специальным инструментом и др.).
Для усиления иммунорезистентности показано назначение витаминов С, В6, Е, а также метилурацила. К средствам патогенетического воздействия относятся трентал, венорутон и другие подобные им средства. Хорошо зарекомендовал себя при комплексном лечении больных с пиелонефритом простатилен - препарат, обладающий выраженными иммуномодулирующими свойствами и способностью восстанавливать микроциркуляцию.
Подбирая антибиотики, следует отдавать предпочтение современным препаратам широкого спектра действия. Важно, чтобы они в неизмененном виде проходили через почки и не были токсичны. Этим требованиям отвечают, в частности, цифран, цефазолин, ципрофлоксацин, аугментин, амоксиклав. В последние годы предпочтение отдают парентеральным и пероральным фторхинолонам, которые эффективны по отношению к возбудителям пиелонефрита.
Вместе с антибиотиками с успехом могут быть использованы препараты налидиксовой кислоты (5-НОК, нитроксолин), нитрофураны (фурагин, фурадонин), растворимые сульфаниламиды (бисептол и др.).
Лекарственное лечение в послеоперационном периоде у больных с острым вторичным пиелонефритом должно проводиться по тем же принципам, что и при остром первичном пиелонефрите. Для предупреждения возможных послеоперационных осложнений и сокращения продолжительности восстановительного периода необходимо назначение лечебного массажа, лечебной физкультуры и физиотерапевтических процедур.
В случае выявления острого гнойного пиелонефрита, вне зависимости от конкретной морфологической формы (апостематозный пиелонефрит, абсцесс или карбункул), необходимо срочное оперативное лечение. Минимальный объем операции при апостематозном пиелонефрите - декапсуляция почки (рассечение и выворачивание фиброзной капсулы) и нефростомия (дренирование почечной лоханки).
При общем тяжелом состоянии больного вследствие сплошного вовлечения почки в воспалительный процесс и развития уросепсиса показана нефрэктомия. В подобных случаях необходимо иметь ясное представление о функции противоположной почки.
При карбункуле и абсцессе почки, если позволяет общее состояние больного и есть основания надеяться на восстановление ее функции, показано выполнение органосохраняющих операций. Они заключаются в декапсуляции почки, крестообразном рассечении гнойника. Обязательно дренирование гнойной полости, а при нарушенном оттоке мочи из лоханки - ее дренирование.
С учетом тяжести общего состояния больных с гнойным пиелонефритом в послеоперационном периоде показано наблюдение за ними в отделении (палате) интенсивной терапии. Лечение таких больных необходимо дополнить назначением иммуномодуляторов и спазмолитиков. Для дезинтоксикации внутривенно вводят солевые растворы и диуретики под контролем баланса электролитов.
Прогноз. При остром первичном пиелонефрите прогноз благоприятен, но если заболевание переходит в хроническую форму, то при развитии осложнений (хроническая почечная недостаточность, нефрогенная артериальная гипертензия и др.) прогноз становится неблагоприятным.
Острый пиелонефрит беременных
Патогенез. В клинической практике принято отдельно рассматривать острый пиелонефрит беременных. Это - не особая форма болезни, а типичный острый вторичный пиелонефрит. Его выделяют, чтобы подчеркнуть физиологический характер условий, способствующих развитию болезни (обычно во второй половине беременности). При этом в первую очередь обращают внимание на снижение тонуса верхних мочевых путей вследствие изменения баланса женских половых гормонов во время беременности. Специальную роль среди факторов, способствующих развитию острого пиелонефрита у беременных, отводят давлению беременной матки на мочеточник (обычно правый вследствие особенностей положения матки) и так называемой бессимптомной бактериурии. Нередко беременные, заболевшие острым пиелонефритом, указывают на заболевание в прошлом острым циститом.
Клиническое течение. Клиническая картина острого пиелонефрита у небеременных такая же, что и у беременных. Однако течение заболевания при беременности более тяжелое. Критические сроки развития острого пиелонефрита у беременных - II и III триместры.
Диагностика. Клиническая симптоматика у беременных не имеет особенностей, и диагностика этого заболевания обычна. Лабораторные исследования показывают характерное увеличение количества лейкоцитов в крови и СОЭ, а также лейкоцитурию и бактериурию.
При подозрении на наличие у беременной острого пиелонефрита необходимо срочное УЗИ почек. Ультразвуковая симптоматика острого пиелонефрита у беременных проявляется ореолом разрежения вокруг почки, ограничением ее подвижности, увеличением почки, снижением эхогенности паренхимы.
Применение рентгенологических методов распознавания острого пиелонефрита у беременных ограничено. Известно, что при облучении от 0,16 до 4,0 рад (средняя доза 1,0 рад) почти в два раза возрастает опасность развития у плода лейкемии и более чем в три раза - риск развития злокачественных новообразований у новорожденных. Поэтому такой метод рентгенодиагностики острого пиелонефрита, как экскреторная урография, многие авторы используют у беременных лишь в исключительных случаях, при крайне тяжелых формах острого пиелонефрита, когда по медицинским показаниям беременность будет прервана.
Лечение беременных, страдающих острым пиелонефритом, должно проводиться только в условиях стационара. Лечение должно начинаться с восстановления оттока мочи из почечной лоханки. Применяют позиционную дренирующую терапию, для чего придают беременной положение на здоровом боку с приподнятым ножным концом кровати. Если же отток мочи не восстанавливается, то в дальнейшем при отсутствии эффекта показана катетеризация почечной лоханки или установление стента. Параллельно назначают антимикробные препараты (табл. 7.1). При отсутствии положительной динамики показано оперативное лечение: нефро- или пиелостомия. Дренаж из почки удаляют через 1-1,5 мес после родов.
При проведении антибиотикотерапии у беременных необходимо учитывать токсическое влияние лекарственных препаратов на организм матери и плода (см. табл. 7.1).
Таблица 7.1. Токсичность антимикробных препаратов при беременности
(Пытель Ю. А., Лоран О. Б., 1996)

Прерывание беременности при остром пиелонефрите выполняют редко. Показания к прерыванию беременности: острая почечная и печеночная недостаточность у матери, острая гипоксия плода или его внутриутробная гибель.
Профилактика острого пиелонефрита у беременных основывается на своевременном выявлении и правильном лечении предшествующего хронического пиелонефрита.
Прогноз. При остром пиелонефрите беременных прогноз обычно благоприятный.
Хронический пиелонефрит
Симптоматика и клиническое течение. Клиническое течение хронического пиелонефрита отличается упорным течением и склонностью к обострениям. В фазе ремиссии симптомы болезни отсутствуют. При активном воспалении налицо картина острого пиелонефрита со всеми присущими ему симптомами. Обострению хронического пиелонефрита могут способствовать охлаждение и изменение климатических условий проживания, повышенные физические и даже психические нагрузки и нарушение уродинамики.
По мере развития болезни и усугубления морфологических изменений в почке становится возможным появление клинических симптомов и вне обострения болезни. Их можно разделить на общие и местные. К местным относятся ощущение тяжести или тупой боли в поясничной области и помутнение мочи. Среди общих симптомов выделяется все более заметная для больного слабость и утомляемость, головная боль, сухость во рту, снижение работоспособности, эпизодическое возникновение субфебрилитета, побледнение кожного покрова, уменьшение относительной плотности мочи.
С течением времени функционирующая паренхима почки замещается соединительной тканью, и это становится условием сморщивания почки. В случае двусторонней локализации патологического процесса нарушается суммарная функция почек и, в конце концов, больные погибают от уремии.
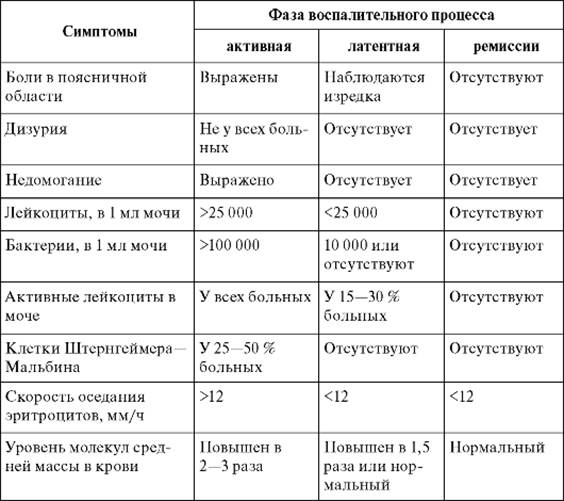
По активности воспалительного процесса в почке хронический пиелонефрит подразделяют на три фазы: фазу активного воспалительного процесса, фазу латентного воспалительного процесса и фазу ремиссии. Каждая из этих фаз характеризуется выраженностью клинических симптомов болезни и лабораторными показателями. При латентной фазе воспаления клинические симптомы заболевания отсутствуют, и лишь нахождение в моче большого количества лейкоцитов с обнаружением среди них активных лейкоцитов свидетельствует о наличии пиелонефрита. При активной фазе хронического пиелонефрита наблюдается субфебрилитет, а иногда и более высокая температура тела, недомогание, повышенная утомляемость, боли в поясничной области, ознобы, лейкоцитурия свыше 25 000 в 1 мл мочи, бактериурия свыше 100 000 и более в 1 мл мочи, наличие активных лейкоцитов и клеток Штернгеймера-Мальбина, повышение в крови количества средних молекул в два-три раза, увеличение СОЭ. Фазу ремиссии иногда называют фазой клинического выздоровления, при которой жалобы отсутствуют, а лабораторные показатели находятся в пределах нормы. Характеристика клинического течения хронического пиелонефрита по данным НИИ урологии Минздрава России приведена в табл. 7.2.
Таблица 7.2. Характеристика клинического течения хронического пиелонефрита
Диагностика. Почти у половины больных хронический пиелонефрит протекает без выраженных урологических симптомов. В подобных случаях для правильной диагностики болезни особую значимость приобретает тщательно собранный анамнез, позволяющий установить наличие первичных болезней или аномалий мочеполовых органов, гнойных очагов в организме или недавно перенесенных острых инфекционных болезней.
Среди всех лабораторных исследований, направленных на выявление хронического пиелонефрита, приоритет отдается анализам мочи. Если обычная микроскопия ее осадка не выявляет повышенного количества лейкоцитов, то необходимо выполнение исследований для обнаружения скрытой лейкоцитурии: проба Каковского-Аддиса (количество лейкоцитов в суточной моче), проба Амбурже (количество лейкоцитов, выделяющихся за 1 мин), проба Альмейды-Нечипоренко (количество лейкоцитов в 1 мл свежевыпущенной мочи). Не менее существенно для выявления хронического пиелонефрита и определение степени бактериурии. Присутствие в 1 мл мочи не менее 105 колониеобразующих единиц (КОЕ) микроорганизмов подтверждает пиелонефрит.
При бессимптомном течении хронического пиелонефрита для его выявления по специальным показаниям могут применяться провокационные тесты (преднизолоновый или пирогеналовый). Обоснование наличия хронического пиелонефрита будет более убедительным, если после провокации обнаружится лейкоцитурия. Некоторую диагностическую ценность имеют снижение относительной плотности мочи, уменьшение скорости канальцевой секреции и реабсорбции, поскольку при хроническом пиелонефрите прежде всего нарушается функция канальцев.
До сих пор не описаны рентгенологические симптомы, характерные для начального этапа развития хронического пиелонефрита. При длительно существующем хроническом пиелонефрите на обзорной урограмме можно отметить уменьшение размеров и повышение плотности тени почки, вызванные рубцовыми изменениями ее паренхимы.
Как и при ряде других заболеваний, при пиелонефрите в почке одновременно происходят два процесса: разрушение и рубцевание. В зависимости от преобладания одного из процессов на выделительных урограммах чашки могут быть раздвинуты, а шейки их сужены (преобладание процессов инфильтрации), или наоборот - чашки приобретают булавовидную форму и сближаются (преобладание процессов рубцевания). На отсроченных урограммах можно видеть задержку выведения рентгеноконтрастного вещества из больной почки.
Если на выделительной урограмме пациента с хроническим пиелонефритом соединить чашки больной почки, то может получиться ломаная линия, между тем как в норме она должна быть выпуклой, параллельной наружному контуру почки. Это симптом Ходсона, который обнаруживают примерно у каждого третьего больного с хроническим пиелонефритом.
Уменьшение количества функционирующей паренхимы у больных с хроническим пиелонефритом можно оценить по процентному отношению площади чашечно-лоханочной системы к площади всей почки. Если этот показатель выше 40 %, значит, есть основание говорить о хроническом пиелонефрите.
Характерные артериографические признаки хронического пиелонефрита - уменьшение числа и даже полное исчезновение мелких сегментарных артерий, уменьшение длины и коническое сужение к пери ферии крупных сегментарных артерий, которые «теряют» свои ветви («обгорелое дерево»). По мере усугубления процесса сморщивания почки тень ее на нефрограмме становится меньше, снижается и количество сосудов почки (рис. 7.4).
Радионуклидная диагностика не дает точного ответа на вопрос о наличии или отсутствии хронического пиелонефрита. В то же время радиоренография позволяет оценить секреторную функцию канальцев и функцию выведения мочи каждой почкой отдельно и охарактеризовать эти процессы в динамике наблюдения за больным. При сцинтиграфии иногда выявляется дефект накопления радиофармпрепарата соответственно локализации рубцово-склеротических изменений в почке. В последнем случае необходима дифференциальная диагностика с новообразованием почки.

Рис. 7.4. Аортограмма. Хронический пиелонефрит. Сморщивание правой почки
Дифференциальная диагностика. Дифференциальную диагностику хронического пиелонефрита, кроме новообразования почки, необходимо проводить с гипоплазией, туберкулезом, гломерулонефритом, амилоидозом почки.
При сморщивании почки необходима дифференциальная диагностика с гипоплазией почки, для чего выполняют рентгенологическое исследование. На рентгенограммах при гипоплазии почки определяют миниатюрные лоханку и чашки, но без признаков их деформации, контуры маленькой почки ровные, тогда как при сморщивании почки выявляют ее неровные контуры, деформацию лоханки и чашек, изменение ренальнокортикального индекса, значительное снижение функции почки, а на ангиограммах - уменьшение количества сосудов и симптом «обгорелого дерева».
Хронический гломерулонефрит отличается от хронического пиелонефрита преобладанием в моче эритроцитов над лейкоцитами, наличием цилиндрурии и гломерулярным типом протеинурии. При туберкулезе почки в моче обнаруживают микобактерии туберкулеза, а на рентгенограммах находят характерные для туберкулеза почки признаки.
Лечение должно предусматривать:
- устранение причин, вызывающих нарушение оттока мочи или почечного кровообращения;
- проведение этиотропной антибактериальной терапии;
- назначение иммунокорригирующих средств.
Для восстановления оттока мочи проводят оперативные вмешательства в зависимости от «первичного» заболевания - нефролитиаза, ДГПЖ, нефроптоза, гидронефроза и др.
Антибиотики и химиотерапевтические средства назначают с учетом чувствительности микрофлоры мочи к антибактериальным препаратам. Для лечения применяют полусинтетические пенициллины, цефалоспорины, аминогликозиды, тетрациклины, макролиды, фторхинолоны, а также химиопрепараты. Дозы препаратов и длительность лечения больных с хроническим пиелонефритом зависят от фазы активности воспалительного процесса и функционального состояния почки. Один из принципов лечения больных с хроническим пиелонефритом - частая смена антибактериальных средств из-за быстрого развития устойчивости к ним возбудителей заболевания.
Прогноз при хроническом пиелонефрите зависит от длительности заболевания и становится неблагоприятным при развитии хронической почечной недостаточности и нефрогенной артериальной гипертензии.
НЕКРОТИЧЕСКИЙ ПАПИЛЛИТ
Это заболевание (некроз почечных сосочков) - результат ишемии мальпигиевых пирамид вследствие массивной эмболии сосудов мозгового слоя высокопатогенными микроорганизмами или сдавления воспалительным инфильтратом при обострении пиелонефрита. Клинически проявляется макрогематурией. Если отторгнувшиеся некротические ткани перекрывают просвет мочеточника, возможны приступы почечной колики.
Возникновению и развитию некротического папиллита способствуют сахарный диабет, атеросклероз, злоупотребление анальгетиками.
Специфический признак, позволяющий точно установить диагноз, - обнаружение в моче омертвевшего сосочка. Некроз почечных сосочков подтверждается и характерными рентгенологическими симптомами: изъеденным контуром сосочков и малых чашек, округлыми тенями в области ороговевшего сосочка и дефектом наполнения, если сосочек не потерял связи с пирамидой. Характерно также выделение с мочой тканевых белков почки.
Дифференциальную диагностику некротического папиллита необходимо проводить с туберкулезом почечного сосочка.
Лечение больных с некротическим папиллитом аналогично таковому при остром первичном пиелонефрите. При не поддающейся гемостатическому лечению гематурии, которая приобретает угрожающий характер, показана нефрэктомия.
ПАРАНЕФРИТ
Этиология и патогенез. Паранефрит - воспаление околопочечной жировой клетчатки. Нередко болезнь возникает после травмы или охлаждения поясничной области или гематогенного проникновения в околопочечную клетчатку микрофлоры из гнойных очагов в других органах (абсцесса, фурункула, ангины и др.). Это первичный паранефрит. При переходе инфекции на паранефрий, в том числе при прорыве гнойника из соседних органов (почки, печени, червеобразного отростка и др.), возникает вторичный паранефрит.
По локализации очага воспаления относительно поверхности почки различают передний, задний, верхний, нижний и тотальный паранефрит. При ранней диагностике и адекватном консервативном лечении возможно обратное развитие воспаления околопочечной клетчатки. В противном случае наступает ее гнойное расплавление. При гнойном расплавлении фасциальных перемычек развивается забрюшинная флегмона. Отсюда возможно распространение гноя на соседние органы, в частности в полость брюшины или плевры, кишку, мочевой пузырь и др.
Симптоматика и клиническое течение. Выделяют острый и хронический паранефрит. Острый паранефрит начинается с повышения температуры тела до 39-40°С, что сопровождается признаками тяжелой интоксикации. Через 3-4 дня к этому присоединяется боль в поясничной области на стороне развивающегося гнойника. При осмотре пациента с паранефритом можно заметить сглаженность поясничной области, вынужденное положение тела с приведенным к животу бедром на больной стороне. Вследствие вовлечения в воспалительный процесс поясничной мышцы становится резко болезненной даже попытка разогнуть согнутую ногу.
При хроническом течении паранефрита происходит постепенное замещение околопочечной жировой ткани соединительной или фиброзно-жировой. И в том, и в другом случае вокруг почки образуется очень плотный панцирь (панцирный паранефрит). Жалобы при хроническом паранефрите очень скудные. Пациенты могут сообщать об умеренной боли в поясничной области. Клинически заметно ограничение подвижности поясничного отдела позвоночника. При пальпации живота и поясницы можно обнаружить плотное бугристое образование.
Диагностика. Для распознавания паранефрита необходимо учитывать и клиническую картину болезни, и результаты урографии. При этом можно обнаружить на урограммах сколиоз поясничного отдела позвоночника и отсутствие контура поясничной мышцы. На выделительных урограммах дыхательные движения почки на стороне паранефрита отсутствуют или резко ограничены. УЗИ при остром гнойном паранефрите может выявить очаги гнойного расплавления жировой клетчатки.
Дифференциальная диагностика. Если заболевание сопровождается наличием плотного бугристого образования, определяемого в поясничной области, то его следует дифференцировать от опухоли почки.
Лечение. Острый паранефрит в ранней стадии излечивается консервативно. Назначают антибиотики, сульфаниламиды, средства, восстанавливающие микроциркуляцию, витамины, иммуномодуляторы, физиотерапевтические процедуры. При неэффективности консервативного лечения и подозрении на нагноение необходима операция, заключающаяся в люмботомии, вскрытии паранефрального абсцесса и ревизии всех гнойников, всей околопочечной клетчатки и хорошем дренировании ее трубками и тампонами.
Лечение больных с хроническим паранефритом консервативное, акцент делают на рассасывающие средства (стекловидное тело, лидазу и др.) и физиотерапевтические процедуры (диатермию, грязевые и озокеритовые аппликации).
Прогноз при остром паранефрите обычно благоприятный.
ПИОНЕФРОЗ
Этиология и патогенез. Пионефроз - тонкостенная полость (емкость), в которую превращается почка в результате гнойного расплавления ее паренхимы при длительном течении хронического обструктивного (чаще туберкулезного и калькулезного) пиелонефрита. При этом стенка лоханки, будучи инфильтрованной, наоборот, утолщается. Пионефроз почти всегда сопровождается склерозирующим паранефритом.
Клиническое течение. Пациенты с пионефрозом жалуются на тянущую боль в соответствующей поясничной области, недомогание, ухудшение аппетита, иногда повышение температуры тела. Моча бывает мутной, с большим количеством гнойных хлопьев. При ухудшении оттока из больной почки моча светлеет. Это сопровождается усилением боли в поясничной области и повышением температуры тела.
Диагностика. Пионефроз выявляется при физикальном, инструментальном и рентгенологическом обследовании. Обычно пальпация живота умеренно болезненна в подреберье и в поясничной области. При этом прощупывается увеличенная гладкая и плотная почка, она малоподвижна.
При цистоскопии у больных с открытым пионефрозом из устья одноименного мочеточника выделяется густой, как паста, гной, у пациентов с закрытым пионефрозом выделение гноя отсутствует. Но в обоих случаях больная почка не выделяет индигокармин при хромоцистоскопии.
На обзорной урограмме контур поясничной мышцы на стороне пионефроза бывает нечетким, а тень почки - увеличенной и плотной. Рентгеноконтрастное вещество такая почка не выделяет, хотя на снимках через 2-3 ч после его введения иногда можно видеть слабое контрастирование отдельных резко расширенных чашек.
Поскольку пионефроз - болезнь одной почки, это облегчает дифференциальную диагностику с поликистозом. От рака и простой кисты почки его нетрудно отличить по результатам цистоскопии и урографии, характеру жалоб и данным анамнеза.
Лечение. При пионефрозе лечение только оперативное. Выполняют нефрэктомию, ослабленным больным сначала делают чрескожную пункционную нефростомию, а после улучшения состояния - нефрэктомию.
Прогноз. При своевременно начатом лечении прогноз для жизни благоприятный в случае удовлетворительной функции противоположной почки.






