Хроническое неспецифическое воспаление слизистой оболочки полости носа - распространенное заболевание. В настоящее время используется удобная клиническая классификация, предложенная рядом авторов, согласно которой хронический ринит имеет следующие формы:
1) катаральный ринит;
2) гипертрофический ринит:
а) ограниченный;
б) диффузный;
3) атрофический ринит:
а) простая форма;
б) зловонный насморк или озена.
Хронический катаральный ринит (rhinitis cataralis chronica) характеризуется разлитой застойной гиперемией слизистой оболочки, равномерной припухлостью носовых раковин.
При передней риноскопии определяется небольшая гиперемия и набухание слизистой оболочки в основном в области нижних и средних носовых раковин, пастозность, нередко с цианотичным оттенком, скудное слизистое отделяемое.
Лечение. Устраняют экзогенные (производственные, климатические) и эндогенные (искривление перегородки носа, аденоидные вегетации) факторы. Для местного лечения применяют вяжущие вещества: 3-5% р-р протаргола (колларгола) по 5 кап 2-3 раза в день в полость носа, смазывание слизистой оболочки 3-5% р-ром нитрата серебра (ляписом), 2% салициловой мазью. Одновременно можно рекомендовать тепловые процедуры - УВЧ на область носа, эндоназально УФО (тубус-кварц). Катаральный ринит, особенно при длительном течении, часто вызывает вазомоторные и гипертрофические изменения обычно в области нижних раковин, что выявляется при риноскопии, пробе с анемизацией и исследовании дыхания через нос. В этих случаях в диагноз добавляют обнаруженные изменения и, соответственно, определяют лечебную тактику уже как при вазомоторном или гипертрофическом рините.
Хронический гипертрофический ринит (rhinitis chronica hipertrophica) характеризуется гиперплазией слизистой оболочки, часто с вовлечением надкостницы и костной ткани носовых раковин и может быть диффузной и ограниченной формы. Наиболее часто разрастание и утолщение слизистой оболочки происходит на нижней носовой раковине, реже средней в местах локализации кавернозной ткани.
При передней риноскопии отмечают характерные признаки гиперплазии слизистой оболочки носа, главным образом нижней носовой раковины, в меньшей степени - средней, т.е. преимущественно в местах локализации кавернозной ткани. Поверхность гипертрофированных участков может быть гладкой, бугристой, крупнозернистой. Слизистая оболочка умеренно гиперемирована, утолщена, слегка цианотична. У некоторых больных отмечается полипозное перерождение слизистой оболочки, чаще в области средней носовой раковины.
Лечение включает различные методы хирургического лечения, целью которых является восстановление носового дыхания за счет удаления или уменьшения гипертрофированных участков слизистой оболочки. Критерием для рационального выбора метода лечения в каждом конкретном случае является степень гипертрофии носовых раковин или других отделов слизистой оболочки носа, а также степень нарушения носового дыхания.
При небольшой гипертрофии, когда после анемизации (смазывание сосудосуживающим препаратом) слизистая оболочка умеренно сокращается и носовое дыхание улучшается, применяют наиболее щадящие хирургические вмешательства: прижигание химическими веществами (ляпис 30-50%, трихлоруксусная и хромовая кислота), подслизистую ультразвуковую дезинтеграцию нижних носовых раковин, лазеродеструкцию, подслизистую вазотомию. В последнее время прижигания и гальванокаустику применяют редко из-за недостаточной эффективности, особенно в отдаленном периоде после операции.
При выраженной фиброзной гипертрофии слизистой оболочки и костной основы носовых раковин, сопровождающихся значительным нарушением дыхания через нос, как правило, показаны резекция (частичное удаление) гипертрофированных носовых раковин: щадящая нижняя конхотомия (рис. 2.22 а), подслизистое удаление костного края нижней носовой раковины (остеоконхотомия). Эти операции можно сочетать со смещением носовых раковин латерально к боковой стенке носа - латеропозицией (сублюксацией).
Оперативные вмешательства в полости носа обычно производят под наркозом или местным инфильтративным и аппликационным обезболиванием с предварительной премедикацией. Для этого используют наркотические анальгетики, антигистаминные препараты и антихолинэргические препараты - холинолитики (промедол, димедрол, атропин). Для инфильтрационной анестезии применяют 1% р-р новокаина, 1-2% р-р лидокаина, 0,5% р-р тримекаина и ультракаина. При аппликационной анестезии применяют смазывание слизистой оболочки 5% р-ром кокаина, 2% р-ром дикаина, 10% р-ром лидокаина и др.
Операция заканчивается на 2 сут петлевой передней тампонадой марлевыми турундами, пропитанными индиферентной мазью, или мягким эластичным тампоном. Специальные исследования показали, что раневая поверхность после удаления нижней носовой раковины покрывается функциональным мерцательным эпителием.
В настоящее время в связи с внедрением в медицину оптических систем (эндоскопов, микроскопов) (рис. 2.23 а, б) эффективность внутриносовых операций значительно повысилась. Эндоскопы поз-
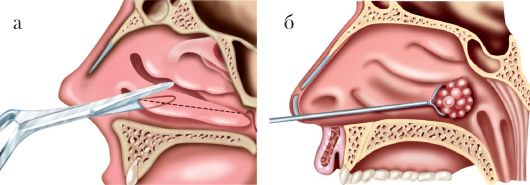 Рис. 2.22. Операции при хроническом гипертрофическом рините: а - щадящая нижняя конхотомия; б - удаление заднего конца при гипертрофии нижней носовой раковины полипной петлей воляют под постоянным визуальным контролем выполнять все этапы внутриносовых операций, в том числе в труднообозримых задних отделах полости носа.
Рис. 2.22. Операции при хроническом гипертрофическом рините: а - щадящая нижняя конхотомия; б - удаление заднего конца при гипертрофии нижней носовой раковины полипной петлей воляют под постоянным визуальным контролем выполнять все этапы внутриносовых операций, в том числе в труднообозримых задних отделах полости носа.
В амбулаторных условиях можно производить ультразвуковую дезинтеграцию (УЗДГ) нижних носовых раковин. Для ее выполнения используется генератор ультразвука с набором специальных волноводов.
Стойкого рубцевания кавернозной ткани можно добиться и путем подслизистой вазотомии нижней носовой раковины. После местной анестезии производится небольшой разрез на переднем конце
нижней носовой раковины, через который с помощью распатора мелкими движениями производится отсепаровка мягких тканей от верхней поверхности кости в виде узкого канала от переднего до заднего конца раковины. Подобную отсепаровку можно произвести и по нижней плоскости носовой раковины. Последующее рубцевание кавернозной ткани уменьшает объем раковины и соответственно увеличивает просвет носовых ходов, улучшая дыхание.
Атрофический ринит (rhinitis atrophica) представляет собой ограниченные или диффузные неспецифические изменения (атрофию) слизистой оболочки полости носа, в основе которых лежит дистрофический процесс.
.
При передней риноскопии характерны широкие носовые ходы, вследствие атрофии носовых раковин можно увидеть заднюю стенку
носоглотки. В общем носовом ходе имеется густое желто-зеленое отделяемое, местами оно прилипает к стенкам слизистой оболочки, высыхает с образованием корок, которые удаляются большими кусками и в виде слепков при определенном усилии.
Лечение. Применяют комплексную - общую и местную консервативную терапию. Для удаления корок систематически 1-2 раза в день орошают или промывают полость носа изотоническим раствором хлорида натрия (физиологический раствор) с добавлением йода (на 200 мл р-ра 6-8 капель 10% спиртового р-ра йода). Назначают масляный раствор витаминов А и Е (аевит) в виде капель в нос; местную раздражающую терапию - смазывание слизистой оболочки носа йод-глицерином 1 раз в день в течение 2-3 нед. Препараты йода усиливают деятельность желез слизистой оболочки, повышая их секреторную функцию.
Полезны орошения и носовой душ полости носа 2-3% р-ром морской соли или физиологического раствора с добавлением 10 кап на 200 мл 5% спиртового р-ра йода. Клиническое испытание показало хороший результат различных мазей, в состав которых в качестве активного вещества входит морская соль. Стимулирующим и улучшающим эффектом для трофики слизистой оболочки полости носа обладает гелий неоновый лазер, эндоназально 7-10 процедур по 5-10 мин.
Из средств общего воздействия назначают биогенные стимуляторы (алоэ, ФИБС, гумизоль) подкожно или внутримышечно, витаминотерапию, препараты йода и железа (феррум-лек).
Озена (огавиа) - тяжелая форма атрофического процесса в носу, распространяющегося как на слизистую оболочку, так и на костные стенки полости носа и носовых раковин с продуцированием быстро засыхающего отделяемого с сильным специфическим, неприятным запахом.
При передней риноскопии в обеих половинах носа видны буроватые или желто-зеленые корки, заполняющие всю полость носа, с распространением на носоглотку и нижележащие дыхательные пути. После удаления корок полость носа становится такой широкой, что при риноскопии обозревается задняя стенка носоглотки, устья и даже валики слуховых труб.
Лечение проблематично, носит большей частью симптоматический характер. Используют местные и общие консервативные и хирургические методы лечения.
Местная консервативная терапия направлена на дезодорацию полости носа, устранение сухости и корок в носу. Для этого ежедневно орошают или промывают полость носа изотоническим раствором хлорида натрия с добавлением йода либо смесью из 10 мл салициловой кислоты, 20 г хлорида натрия, 20 г гидрокарбоната натрия - по 1/2 ч.л. на стакан воды (для орошения полости носа).
Полезны свечи с хлорофилло-каротиновой пастой Солодкова, обладающей бактерицидным и дезодорирующим эффектом. После предварительного туалета свечи вводят в обе половины носа 1 раз в день на 2 ч в течение 3-4 нед. Подобный курс повторяют 3-4 раза в год.
Можно рекомендовать ежедневное смазывание полости носа 2-5% р-ром йод-глицерина (или р-ром Люголя), что больные могут делать самостоятельно.
Из общих методов лечения, носящих в определенной степени и патогенетический характер, используют препараты железа для парентерального введения (феррум-лек, эктофер), антибиотики, к которым чувствительна клебсиелла озены (стрептомицин, канамицин, гентамицин, левомицетин), аутогемотерапию, витаминотерапию.
Для лечении озены применяют и хирургические методы лечения. Все существующие варианты хирургических вмешательств направлены на искусственное сужение полости носа, для чего в подслизистую ткань боковых стенок или перегородки носа вводят аутотрансплантаты (кость, хрящ ребра), аллотрансплантаты, синтетические материалы (полиуретан, полифасфазен) и др. (рис. 2.24). Перед операцией необходимо провести подготовительный курс консервативной терапии в течение 12-14 дней, направленный на очистку слизистой оболочки от корок и улучшение ее трофики.






