Расположение
Гипофиз располагается в основании головного мозга (нижней поверхности) в гипофизарной ямке турецкого седла клиновидной кости черепа. Турецкое седло прикрыто отростком твёрдой оболочки головного мозга — диафрагмой седла, с отверстием в центре, через которое гипофиз соединён с воронкой гипоталамуса промежуточного мозга; посредством её гипофиз связан с серым бугром, расположенным на нижней стенке III желудочка. По бокам гипофиз окружён пещеристыми венозными синусами.
Размеры гипофиза достаточно индивидуальны: переднезадний/сагитальный размер колеблется от 5 до 13 мм, верхненижний/корональный — от 6 до 8 мм, поперечный/аксиальный/трансверзальный — от 3 до 5 мм, масса гипофиза 0,5 г.
Строение
Гипофиз состоит из двух крупных различных по происхождению и структуре долей: передней — аденогипофиза (составляет 70—80 % массы органа) и задней — нейрогипофиза. Вместе с нейросекреторными ядрами гипоталамуса гипофиз образует гипоталамо-гипофизарную систему, контролирующую деятельность периферических эндокринных желёз.
Передняя доля (аденогипофиз)
Передняя доля гипофиза (лат. pars anterior), или аденогипо́физ (лат. adenohypophysiss), состоит из железистых эндокринных клеток различных типов, каждый из которых, как правило, секретирует один из гормонов. Анатомически выделяют следующие части:
· pars distalis (бо́льшая часть аденогипофиза)
· pars tuberalis (листовидный вырост, окружающий ножку гипофиза, функции которого не ясны)
· pars intermedia, которую правильнее обозначать как промежуточную долю гипофиза.
Гормоны передней доли гипофиза:
· Тропные, так как их органами-мишенями являются эндокринные железы. Гипофизарные гормоны стимулируют определенную железу, а повышение уровня в крови выделяемых ею гормонов подавляет секрецию гормона гипофиза по принципу обратной связи.
· Тиреотропный гормон — главный регулятор биосинтеза и секреции гормонов щитовидной железы.
· Адренокортикотропный гормон стимулирует кору надпочечников.
· Гонадотропные гормоны:
· фолликулостимулирующий гормон способствует созреванию фолликулов в яичниках,
· лютеинизирующий гормон вызывает овуляцию и образование желтого тела.
· Соматотропный гормон — важнейший стимулятор синтеза белка в клетках, образования глюкозы и распада жиров, а также роста организма.
· Лютеотропный гормон (пролактин) регулирует лактацию, дифференцировку различных тканей, ростовые и обменные процессы, инстинкты заботы о потомстве.
Задняя доля (нейрогипофиз)
Задняя доля гипофиза (лат. pars posterior), или нейрогипо́физ (лат. neurohypophysis), состоит из:
· нервная доля. Образована клетками эпендимы (питуицитами) и окончаниями аксонов нейросекреторных клеток паравентрикулярного и супраоптического ядер гипоталамуса промежуточного мозга, в которых и синтезируются вазопрессин (антидиуретический гормон) и окситоцин, транспортируемые по нервным волокнам, составляющим гипоталамо-гипофизарный тракт, в нейрогипофиз. В задней доле гипофиза эти гормоны депонируются и оттуда поступают в кровь.
· воронка, infundibulum. Соединяет нервную долю со срединным возвышением. Воронка гипофиза, соединяясь с воронкой гипоталамуса, образует ножку гипофиза.
Функционирование всех отделов гипофиза тесно связано с гипоталамусом. Это положение распространяется не только на заднюю долю — «приемник» и депо гипоталамических гормонов, но и на передний и средний отделы гипофиза, работа которых контролируется гипоталамическими гипофизотропными гормонами — рилизинг-гормонами[3].
Гормоны задней доли гипофиза:
· аспаротоцин
· вазопрессин (антидиуретический гормон, АДГ) (депонируется и секретируется)
· вазотоцин
· валитоцин
· глумитоцин
· изотоцин
· мезотоцин
· окситоцин (депонируется и секретируется)
Вазопрессин выполняет в организме две функции:
1. усиление реабсорбции воды в собирательных трубочках почек (это антидиуретическая функция вазопрессина);
2. влияние на гладкую мускулатуру артериол.
Однако название «вазопрессин» не совсем соответствует свойству этого гормона суживать сосуды. Дело в том, что в нормальных физиологических концентрациях он сосудосуживающим эффектом не обладает. Сужение сосудов может происходить при экзогенном внедрении гормона в больших количествах или же при кровопотере, когда гипофиз интенсивно выделяет этот гормон. При недостаточности нейрогипофиза развивается синдром несахарного диабета, при котором с мочой в день может теряться значительное количество воды (15л/сутки), так как снижается её реабсорбция в собирательных трубочках.
Окситоцин во время беременности не действует на матку, так как под воздействием прогестерона, выделяемого жёлтым телом, она становится нечувствительной к данному гормону. Окситоцин способствует сокращению миоэпителиальных клеток, способствующих выделению молока из молочных желез.
Промежуточная (средняя) доля
У многих животных хорошо развита промежуточная доля гипофиза, расположенная между передней и задней долями. По происхождению она относится к аденогипофизу. У человека она представляет тонкую прослойку клеток между передней и задней долями, довольно глубоко заходящую в ножку гипофиза. Эти клетки синтезируют свои специфические гормоны — меланоцитстимулирующие и ряд других.
Развитие
Закладка гипофиза происходит на 4—5 неделе эмбриогенеза. Передняя доля гипофиза развивается из эпителиального выпячивания дорсальной стенки ротовой бухты в виде пальцевидного выроста (кармана Ратке), направляющегося к основанию головного мозга, в области III желудочка, где встречается с будущей задней долей гипофиза, которая развивается позднее передней из отростка воронки промежуточного мозга.
Сосуды и нервы
Кровоснабжение гипофиза осуществляется из верхних и нижних гипофизарных артерий, являющихся ответвлениями внутренней сонной артерии. Верхние гипофизарные артерии вступают в воронку гипоталамуса и, проникая в мозг, разветвляются в первичную гемокапиллярную сеть; эти капилляры собираются в портальные вены, которые направляются по ножке в переднюю долю гипофиза, где снова разветвляются на капилляры, образуя вторичную капиллярную сеть. Нижние гипофизарные артерии снабжают кровью преимущественно заднюю долю. Верхние и нижние гипофизарные артерии анастомозируют друг с другом. Венозный отток происходит в пещеристые и межпещеристые синусы твёрдой мозговой оболочки.
Гипофиз получает симпатическую иннервацию от сплетения внутренней сонной артерии. Кроме того, в заднюю долю проникают множество отростков нейросекреторных клеток гипоталамуса.
Функции
В передней доле гипофиза соматотропоциты вырабатывают соматотропин, активирующий митотическую активность соматических клеток и биосинтез белка; лактотропоциты вырабатывают пролактин, стимулирующий развитие и функции молочных желез и жёлтого тела; гонадотропоциты — фолликулостимулирующий гормон (стимуляция роста фолликулов яичника, регуляция стероидогенеза) и лютеинизирующий гормон (стимуляция овуляции, образования жёлтого тела, регуляция стероидогенеза); тиротропоциты — тиреотропный гормон(стимуляция секреции йодсодержащих гормонов тироцитами); кортикотропоциты — адренокортикотропный гормон (стимуляция секреции кортикостероидов в коре надпочечников). В средней доле гипофиза меланотропоциты вырабатывают меланоцитстимулирующий гормон (регуляция обмена меланина); липотропоциты — липотропин (регуляция жирового обмена). В задней доле гипофиза питуициты активируют вазопрессин и окситоцин в накопительных тельцах. При гипофункции передней доли гипофиза в детстве наблюдается карликовость. При гиперфункции передней доли гипофиза в детстве развивается гигантизм.
Заболевания и патологии
· Акромегалия
· Болезнь Иценко — Кушинга
· Несахарный диабет
· Синдром Шихана
· Гипофизарный нанизм
· Гипофизарный гипотиреоз
· Гипофизарный гипогонадизм
· Гиперпролактинемия
· Гипофизарный гипертиреоз
· Гигантизм
Двенадцатиперстная кишка
Двенадцатипе́рстная кишка́ (лат. duodénum) — начальный отдел тонкой кишки у человека, следующий сразу после привратника желудка. Характерное название связано с тем, что её длина составляет примерно двенадцать поперечников пальца руки.
Двенадцатиперстная кишка тесно анатомически и функционально связана с поджелудочной железой и желчевыделительной системой. На внутренней поверхности нисходящей части двенадцатиперстной кишки имеется большой дуоденальный сосочек (фатеров сосочек), в который, через сфинктер Одди, открываются общий жёлчный проток и проток поджелудочной железы (у большинства, но не у всех людей он впадает в общий жёлчный проток, но у некоторых идёт отдельно). Выше фатерова сосочка на 8—40 мм может находиться малый дуоденальный сосочек, через который открывается дополнительный (санториниев) протокподжелудочной железы (эта структура анатомически вариабельна).
Двенадцатиперстная кишка имеет особое гистологическое строение слизистой, делающее её эпителий более устойчивым к агрессивности как желудочной кислоты и пепсина, так и концентрированной жёлчи и панкреатических ферментов, чем эпителийболее дистальных отделов тонкой кишки. Строение эпителия двенадцатиперстной кишки отличается также и от строения эпителия желудка.
Одна из основных функций двенадцатиперстной кишки заключается в приведении pH поступающей из желудка пищевой кашицы к щелочному, не раздражающему более дистальные отделы тонкой кишки и пригодному для осуществления кишечногопищеварения. Именно в двенадцатиперстной кишке и начинается процесс кишечного пищеварения. Другая важнейшая функция двенадцатиперстной кишки состоит в инициации и регулировании секреции панкреатических ферментов и желчи в зависимости от кислотности и химического состава поступающей в неё пищевой кашицы.
Третья важнейшая функция двенадцатиперстной кишки заключается в поддержании обратной связи с желудком — осуществлении рефлекторного открывания и закрывания привратника желудка в зависимости от кислотности и химизма поступающей пищевой кашицы, а также регулировании кислотности и пептической активности секретируемого в желудке сока через секрецию гуморальных факторов, влияющих на секреторную функцию желудка.
Желудок
Желу́док (лат. ventriculus,греч. gaster) — полый мышечный орган, расположенный в левом подреберье и эпигастрии. Кардиальное отверстие находится на уровне XI грудного позвонка. Отверстие привратника расположено на уровне I поясничного позвонка, у правого края позвоночного столба. Желудок является резервуаром для проглоченной пищи, а также осуществляет химическое переваривание этой пищи. Кроме того, осуществляет секрецию биологически активных веществ и выполняет функцию всасывания.
Объём пустого желудка составляет около 500 мл. После принятия пищи он обычно растягивается до одного литра, но может увеличиться и до четырёх. Желудок отделён от пищевода нижним пищеводным сфинктером, лат. ostium cardiacum, а от двенадцатиперстной кишки — так называемым привратником желудка, лат. ostium pyloricum.
Анатомические характеристики
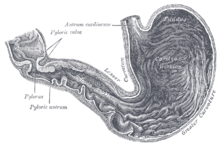

Желудок человека, иллюстрация из книги «Анатомия человеческого тела Грея»
Желудок представляет собой значительное расширение пищеварительной трубы, которое располагается между пищеводом и двенадцатиперстной кишкой. Пища из ротовой полости поступает в желудок по пищеводу. Из желудка частично переваренная пища выводится в двенадцатиперстную кишку.
Основные составные части:
· кардиальный отдел, лат. pars cardiaca или кардия желудка
· дно желудка (свод), лат. fundus (fornix) ventricul
· тело желудка, лат. corpus ventriculi
· пилорический отдел (привратниковый), лат. pars pylorica:
привратниковая пещера (антральный отдел), лат. antrum pyloricum
привратниковый канал, лат. canalis pyloricus
Также имеются:
· передняя стенка желудка, лат. paries anterior
· задняя стенка желудка, лат. paries posterior
· малая кривизна желудка, лат. curvatura ventriculi minor
· большая кривизна желудка, лат. curvatura ventriculi major
Размеры желудка варьируются в зависимости от типа телосложения и степени наполнения. Умеренно наполненный желудок имеет длину 24-26 см, наибольшее расстояние между большой и малой кривизной не превышает 10-12 см, а передняя и задняя поверхности отделены друг от друга примерно на 8-9 см. У пустого желудка длина 18-20 см, а расстояние между большой и малой кривизной 7-8 см, задняя и передняя стенки соприкасаются.
Физиология
Железы слизистой оболочки желудка выделяют желудочный сок, содержащий пищеварительные ферменты пепсин, химозин и липазу, а также соляную кислоту и другие вещества. Желудочный сок расщепляет белки и частично жиры, оказывает бактерицидное действие.
За счёт мышечного слоя, желудок перемешивает пищу и желудочный сок, образуя химус — жидкую кашицу, которая удаляется отдельными порциями из желудка через привратниковый канал. В зависимости от консистенции поступившей пищи, она задерживается в желудке от 20 минут (фруктовые соки, а также овощные соки и бульоны) до 6 часов (свинина).
Кроме того, стенка желудка всасывает углеводы, этанол, воду и некоторые соли.
Жёлчный пузырь
Жёлчный пузы́рь или Же́лчный пузы́рь [ (лат. vesica fellea) — орган позвоночных животных и человека, в котором накапливаетсяжёлчь.
У человека находится в правой продольной борозде, на нижней поверхности печени, имеет форму овального мешка, величиной с небольшое куриное яйцо и наполнен тягучей, зеленоватого цвета жидкостью — жёлчью. От узкой части (шейки) пузыря идёт короткий выводной пузырный жёлчный проток. В месте перехода шейки пузыря в пузырный жёлчный проток располагается сфинктер Люткенса, регулирующий поступление жёлчи из жёлчного пузыря в пузырный жёлчный проток и обратно. Пузырный жёлчный проток в воротах печени соединяется с печёночным протоком. Через слияние этих двух протоков образуется общий жёлчный проток, объединяющийся затем с главным протоком поджелудочной железы и, через сфинктер Одди, открывающийся в двенадцатиперстную кишку в фатеровом сосочке.
Жёлчный пузырь представляет собой мешкообразный резервуар для вырабатываемой в печени жёлчи; он имеет удлинённую форму с одним широким, другим узким концом, причем ширина пузыря от дна к шейке уменьшается постепенно. Длина жёлчного пузыря колеблется от 8 до 14 см, ширина — от 3 до 5 см, ёмкость его достигает 40—70 см³. Он имеет тёмно-зелёную окраску и относительно тонкую стенку. В жёлчном пузыре различают дно (лат. fundus vesicae fellae), самую дистальную и широкую часть, тело (лат. corpus vesicae fellae) — среднюю часть, и шейку (лат. collum vesicae fellae) — периферическую узкую часть, от которой отходит пузырный жёлчный проток (лат. ductus cysticus), сообщающий пузырь с общим жёлчным протоком (лат. ductus choledochus).
Болезни жёлчного пузыря
Основными являются: жёлчнокаменная болезнь, полипы жёлчного пузыря, холецистит, дискинезии жёлчного пузыря.
Кишечник
Кише́чник (лат. intestinum) — орган пищеварения и выделения у человека и многоклеточных животных. Находится в брюшной полости.
Общая длина кишечника составляет около 4 м в состоянии тонического напряжения (при жизни), и около 6-8 м в атоническом состоянии (после смерти).
Анатомическое строение
Анатомически в кишечнике выделяют следующие сегменты:
· тонкая кишка (лат. intestinum tenue);
· толстая кишка (лат. intestinum crassum).
Тонкая кишка
Основная статья: тонкая кишка
Тонкая кишка — это отдел пищеварительной системы человека, расположенный между желудком и толстой кишкой. В тонкой кишке в основном и происходит процесс пищеварения.
Тонкая кишка называется тонкой за то, что ее стенки менее толсты и прочны, чем стенки толстой кишки, а также за то, что диаметр ее внутреннего просвета, или полости, также меньше диаметра просвета толстой кишки.
В тонкой кишке выделяют следующие подотделы:
· двенадцатиперстная кишка (лат. duodenum);
· тощая кишка (лат. jejunum);
· подвздошная кишка (лат. ileum).
Толстая кишка
Основная статья: толстая кишка
Толстая кишка (intestinum crassum) это нижняя, оконечная часть пищеварительного тракта у человека, а именно нижняя часть кишечника, в которой происходит в основном всасывание воды и формирование из пищевой кашицы (химуса) оформленного кала. Стенки толстой кишки толще стенок тонкой за счёт большей толщины мышечного и соединительнотканного слоев. Диаметр её внутреннего просвета, или полости, также больше диаметра внутреннего просвета тонкой кишки. Длина всей толстой кишки колеблется от 1.5 до 2 м. Ширина слепой достигает 7 см, постепенно уменьшается до 4 см у нисходящей ободочной кишки.
Слизистая оболочка толстой кишки лишена ворсинок, но в ней много образованных слизистой оболочкой и подслизистой основой складок полулунной формы, которые располагаются между гаустрами, и значительно большее число крипт, чем в слизистой оболочке тонкой кишки, они крупнее (длина каждой крипты достигает 0,4-0,7 мм), шире.
В толстой кишке выделяют следующие подотделы:
· слепая кишка (лат. caecum) с червеобразным отростком (лат. appendix vermiformis);
· ободочная кишка (лат. colon) с ее подотделами: восходящая ободочная кишка (лат. colon ascendens), поперечноободочная кишка (лат. colon transversum), нисходящая ободочная кишка (лат. colon descendens, сигмовидная кишка (лат. colon sigmoideum)
· прямая кишка, (лат. rectum), с широкой частью — ампулой прямой кишки (лат. ampulla recti), и оконечной сужающейся частью — заднепроходным каналом (лат. canalis analis), которая заканчивается анусом (лат. anus).
Функции
В кишечнике происходит окончательное всасывание упрощенных питательных веществ в кровь. Непереваренные и лишние вещества формируют каловые массы и выходят из организма вместе с кишечными газами. В кишечнике содержится большое количество бактерий, поддерживающих процессы пищеварения, поэтому нарушение микрофлоры (дисбактериоз) влечет за собой последствия разной тяжести.
Болезни кишечника
Инфекционные болезни кишечника: амебиаз, дизентерия, туберкулёз, сифилис и др.
Паразитарные болезни: анкилостомоз, аскаридоз, дифиллоботриоз, кишечные миазы, скарабиаз, трихинеллёз, трихостронгилоидоз, трихоцефалёз, энтеробиоз и др.
Нарушение функций
Нарушения функции кишечника обычно проявляются болью, тенезмами, диареей, задержкой стула и др.
· Боль при дефекации наблюдается при воспалительных процессах в околовлагалищной и околоматочной клетчатке, а также при геморрое и парапроктите.
· Постоянная грызущая боль характерна для запущенных форм рака прямой кишки и половых органов.
· Боль, иррадиирующая в прямую кишку, характерна для внематочной беременности.
· Тенезмы отмечаются при острых воспалительных заболеваниях прямой кишки (холера, дизентерия и др.), а также после рентгено- и радиотерапии половых органов.
· Запор нередко является результатом нерационального питания (недостаток растительной пищи) или малоподвижного образа жизни. У женщин в климактерическом периоде запор часто связан с вегетативным неврозом. Запор также наблюдается при кишечных спайках или давлении опухолей матки и придатков на прямую кишку.
· Задержка стула чаще в сочетании с метеоризмом развивается в результате послеоперационного пареза кишок и при гинекологическом перитоните.
· Диарея нередко сопровождает воспалительные процессы в области околоматочной клетчатки (параметрит) и брюшины малого таза (пельвеоперитонит). Отмечается при прорыве абсцесса в прямую или сигмовидную кишку, а также при туберкулезе кишок и придатков матки.
Легкие
Лёгкие (лат. pulmones, др.-греч. πνεύμων) — органы воздушного дыхания у человека, всех млекопитающих, птиц, пресмыкающихся, большинства земноводных, а также у некоторых рыб (двоякодышащих, кистепёрых и многопёров).
Лёгкими называют также органы дыхания у некоторых беспозвоночных животных (у моллюсков, голотурий).
В лёгких осуществляется газообмен между воздухом, находящимся в паренхиме лёгких, и кровью, протекающей по лёгочным капиллярам.
Этимология
Русское название лёгких связано с тем, что, когда при разделке туши животного внутренности складывают в ёмкость с водой, лёгкие держатся на воде, а остальные органы тонут[1]. Названия в других славянских языках продолжают праслав. pluťe/pľuťe (польск. płuca, чеш. plíce), которое образовано от того же праиндоевропейского корня *pleu- «плавать», что лат. pulmo и др.-греч. πνεύμων. Внутренняя форма слова здесь почти та же, что и у русского слова, — «то, что плавает на воде»[2][3].
Сравнительная анатомия
У рыб, имеющих лёгкие, последние являются дополнительным органом дыхания и функционируют наряду с органами водного дыхания — жабрами.
У пресмыкающихся и птиц лёгкие помещаются в грудном отделе общей полости тела, а у млекопитающих животных — в особой грудной полости, которая отделена от брюшной полости грудобрюшной преградой.
Лёгкие являются парными органами: снаружи покрыты серозной оболочкой — плеврой, которая у млекопитающих животных и у человека выстилает также грудную полость и переднюю (у человека — верхнюю) поверхности грудобрюшной преграды.
В строении лёгких наземных позвоночных животных можно наблюдать все переходы от мешковидных гладкостенных лёгких (у постоянножаберных земноводных, многопёров) к лёгким, стенки которых имеют сложное ячеистое и губчатое строение благодаря наличию в лёгких многочисленных выростов и образованных ими пузырьков — альвеол, увеличивающих дыхательную поверхность лёгких (у большинства млекопитающих).
Лёгкие млекопитающих
Лёгкие у большинства млекопитающих состоят из долей, число которых в правом лёгком (до 6 долей) всегда больше, чем в левом (до 3 долей). Скелет (основу) лёгких составляют бронхи. В лёгких у млекопитающих главный бронх (отходящий от дыхательного горла) делится на вторичные бронхи, которые, в свою очередь, распадаются на все более мелкие бронхи 3-го и 4-го порядка, переходящие в дыхательные бронхиолы; заканчиваются эти бронхиолы т. н. альвеолярными бронхиолами с их конечными расширениями — альвеолами. Бронхиолы с их разветвлениями образуют дольки лёгких, отделённые друг от друга прослойками соединительной ткани; благодаря этому лёгкие млекопитающих похожи на кисть винограда.
Лёгкие человека


Схема лёгких человека. 1:Трахея 2:Лёгочная артерия 3:Лёгочная вена 4:Альвеолярный ход 5:Альвеолы 6:Сердечная вырезка левого лёгкого 7:Бронхиолы 8:Третичные бронхи 9:Вторичные бронхи 10:Главные бронхи 11:Гортань
Лёгкие у человека — парный орган дыхания. Лёгкие заложены в грудной полости, прилегая справа и слева к сердцу. Они имеют форму полуконуса, основание которого расположено на диафрагме, а верхушка выступает на 1-3 см выше ключицы. Правое лёгкое состоит из 3, а левое из 2 долей. Скелет лёгкого образуют древовидно разветвляющиеся бронхи. Каждое лёгкое покрыто серозной оболочкой — лёгочной плеврой и лежит в плевральном мешке. Внутренняя поверхность грудной полости покрыта пристеночной плеврой. Снаружи каждая из плевр имеет слой железистых клеток, выделяющих плевральную жидкость в плевральную щель (пространство между стенкой грудной полости и лёгким). С внутренней (сердечной) поверхности в лёгких имеется углубление — ворота лёгких. В них входят бронхи, лёгочная артерия, и выходят две лёгочных вены. Лёгочная артерия ветвится параллельно ветвлению бронхов.
Ткань лёгкого состоит из пирамидальной формы долек (длиной 25 мм, шириной 15 мм), основание которых обращено к поверхности. В вершину дольки входит бронх, который последовательным делением образует в ней 18-20 концевых бронхиол. Каждая из последних заканчивается структурно-функциональным элементом лёгких — ацинусом. Ацинус состоит из 20-50 альвеолярных бронхиол, делящихся на альвеолярные ходы; стенки тех и других густо усеяны альвеолами. Каждый альвеолярный ход переходит в концевые отделы — 2 альвеолярных мешочка.
Альвеолы (диаметр — 0,15 мм) представляют собой полушаровидные выпячивания и состоят из соединительной ткани и эластичных волокон, выстланы тонким прозрачным эпителием и оплетены сетью кровеносных капилляров. В альвеолах происходит газообмен между кровью и атмосферным воздухом. При этом кислород и углекислый газ проходят в процессе диффузии путь от эритроцита крови до альвеолы, преодолевая суммарный диффузионный барьер из эпителия альвеол, базальной мембраны и стенки кровеносного капилляра, общей толщиной до 0.5мкм, за 0.3с[4].
Вентиляция лёгких
При вдохе давление в легком ниже атмосферного, а при выдохе — выше, что даёт возможность воздуху поступать внутрь лёгкого. Существует несколько видов дыхания:
· реберное или грудное дыхание
· брюшное или диафрагмальное дыхание
Реберное дыхание
В местах присоединения ребер к позвоночнику есть пары мышц, крепящиеся одним концом к ребру, а другим — к позвонку. Те мышцы, которые крепятся с дорсальной стороны тела, называются внешние межреберные мышцы. Они расположены прямо под кожей. При их сокращении ребра раздвигаются, раздвигая и приподнимая стенки грудной полости. Те мышцы, которые расположены с вентральной стороны называются внутренними межрёберными мышцами. При их сокращении стенки грудной полости сдвигаются, уменьшая объём лёгких. Они используются при аварийном выдохе, так как выдох — явление пассивное. Спадение лёгкого происходит пассивно вследствие эластичной тяги лёгочной ткани.
Брюшное дыхание
Брюшное или диафрагмальное дыхание выполняется в частности с помощью диафрагмы. Диафрагма имеет в расслабленном состоянии форму купола. При сокращении мышц диафрагмы купол становится плоским, в результате чего объём грудной полости увеличивается, а объём брюшной полости уменьшается. При расслаблении мышц диафрагма принимает исходное положение за счёт её упругости, перепада давления и давления органов, находящихся в брюшной полости.
Активный выдох/вдох
При активном выдохе (например кашель, чих) используется мускулатура брюшного пресса, диафрагмы и межребёрные мышцы. При глубоком вдохе используется мускулатура плечевого пояса.
Мкость лёгких
Полная ёмкость лёгких равна 5000 см³, жизненная (при максимальном вдохе и выдохе) — 3000—5000 см³ и более[5]; обычный вдох составляет 500 см³. Лёгкие обильно снабжены чувствительными, вегетативными нервами и лимфатическими сосудами.
Регуляция дыхания
Дыхание регулируется в центрах вдоха и выдоха. Одни рецептивные поля находятся в районе дыхательного центра на границе между продолговатым мозгом и задним. Рецепторы, с помощью которых происходит регуляция дыхания, располагаются на кровеносных сосудах (хеморецептор, реагирующий на концентрацию диоксида углерода и, в меньшей степени, кислорода), на стенках бронхов (баррорецепторы, реагирующие на давление в бронхах). Некоторые рецептивные поля находятся в каротидном синусе (место расхождения внешних и внутренних сонных артерий). Также симпатическая и парасимпатическая системы могут изменять просвет бронхов.
Заболевания
Органы дыхания поражаются актиномикозом, аспергиллёзом, гриппом, кандидамикозом, ОРЗ, туберкулёзом, сифилисом и другими инфекциями. При СПИДе может развитьсяпневмоцистоз.
Паразитарные болезни поражающие лёгкие — акариаз лёгочный, альвеококкоз, аскаридоз, метастронгилёз, парагонимоз, стронгилоидоз, томинксоз, тропическая лёгочная эозинофилия, шистосомоз, эхинококкоз и др.
Из другой патологии встречаются различные пороки развития лёгких (агенезия, аплазия, гипоплазия, врождённая локализованная эмфизема лёгкого и т. д.), свищи, пневмопатии, онкологические заболевания (рак лёгкого, кисты), наследственно обусловленные заболевания (например, муковисцидоз) и т. д. Повреждение сосудов грудной стенки может обусловитьгемоторакс, а повреждение лёгочной ткани — пневмоторакс.
К заболеваниям лёгких располагает курение, отравление выхлопными газами, работа на вредном производстве (пневмокониозы).
Матка женщины


Матка женщины и яичники 1 — устье маточной трубы (ostium uterinum salpingis); 2, 5, 6 — маточная труба (tuba uterina); 8, 9, 10 — яичник(ovarium); 13 — полость матки (cavitas uteri); 12, 14 — кровеносные сосуды (vasa uteri); 11 — круглая связка матки (ligamentum teres uteri); 16, 17 — стенка влагалища; 18 — наружный зев шейки матки (ostium externum uteri); 15 — влагалищная часть шейки матки (pars vaginalis cervicis uteri); 19 —цервикальный канал (canalis cervicalis); 20 — шейка матки (cervix uteri).
Ма́тка (лат. uterus, греч. ὑστέρα) — это непарный гладкомышечный полый орган, в котором развивается эмбрион, вынашиваетсяплод. Матка расположена в средней части полости малого таза, лежит позади мочевого пузыря и впереди прямой кишки, мезоперитонеально. Снизу тело матки переходит в округленную часть — шейку матки. Длина матки у женщины репродуктивного возраста в среднем равна 7—8 см, ширина — 4 см, толщина — 2—3 см. Масса матки у нерожавших женщин колеблется от 40 до 50 г, а у рожавших достигает 80 г. Подобные изменения возникают из-за гипертрофии мышечной оболочки во времябеременности. Объем полости матки составляет ≈ 5 — 6 см³.
Матка как орган в значительной степени подвижна и в зависимости от состояния соседних органов может занимать различное положение. В норме продольная ось матки ориентирована вдоль оси таза (антефлексио). Наполненный мочевой пузырь и прямая кишка наклоняют матку вперёд, в положение антеверзио. Большая часть поверхности матки покрыта брюшиной, за исключениемвлагалищной части шейки. Матка имеет грушевидную форму, уплощена в дорсовентральном (переднезаднем) направлении. Слои стенки матки (начиная с наружнего слоя): параметрий, миометрий и эндометрий. Тело чуть выше перешейка и абдоминальная часть шейки матки снаружи покрыты адвентицией.
Анатомия
Части матки

Матка состоит из следующих частей:
· Дно матки — Это верхняя выпуклая часть матки, выступающая выше линии впадения в матку маточных труб.
· Тело матки — Средняя (бо́льшая) часть органа, имеет конусовидную форму.
· Шейка матки — Нижняя суженная округленная часть матки.
Нижняя часть шейки матки вдается в полость влагалища, поэтому называется влагалищной частью, а верхняя часть шейки матки, лежащая выше влагалища, называется надвлагалищной частью. Влагалищная часть шейки матки несет на себе отверстие матки, ведущее из влагалища в канал шейки матки и продолжающееся в ее полость. У нерожавших женщин отверстие матки имеет округлую или овальную форму, а у рожавших — форму поперечной щели. Толстые края влагалищной части шейки матки, ограничивающие наружное отверстие, называют губами — передней и задней. Задняя губа более тонкая, стенка влагалища прикрепляется к ней выше, чем к передней губе.
Поверхности матки[править]
Матка имеет переднюю и заднюю поверхности. Передняя поверхность матки, обращенная к мочевому пузырю, носит название пузырной, а задняя, обращенная к прямой кишке, — кишечной. Пузырная и кишечная поверхности матки отделены друг от друга правым и левым краями, к которым в месте перехода тела в дно подходят маточные трубы. Верхние углы полости матки сужаются в виде воронкообразных углублений, в которые открываются маточные отверстия труб.
Строение стенки матки
Стенка матки состоит из трех слоев:
· Периметрий (Серозная оболочка) — представляет собой непосредственное продолжение серозного покрова мочевого пузыря. На большом протяжении передней и задней поверхностей и дна матки она плотно сращена с миометрием; на границе перешейка брюшинный покров прикрепляется рыхло.
· Миометрий (Мышечная оболочка) — наиболее толстый слой маточной стенки, состоит из трех слоев гладких мышечных волокон с примесью волокнистой соединительной ткани и эластических волокон;
· Наружный продольный (подсерозный) — с продольно расположенными волокнами и в небольшом количестве с круговыми, как было сказано, плотно сращен с серозным покровом.
· Средний круговой — является самым мощным слоем, наиболее сильно развит в области шейки матки. Он состоит из колец, расположенных в области трубных углов перпендикулярно к их оси, в области тела матки в круговом и косом направлениях. Этот слой содержит большое количество сосудов, преимущественно венозных, поэтому его еще называют сосудистым слоем.
· Внутренний продольный (подслизистый) — самый тонкий, с продольно идущими волокнами.
· Эндометрий (Слизистая оболочка) — образует внутренний слой стенок матки. Состоит из слоя цилиндрического эпителия, выстилающего поверхность и железы, и собственной пластинки соединительной ткани, связанной с миометрием. Она пронизана простыми трубчатыми железами, которые открываются на поверхность эпителия, самые глубокие их части достигают миометрия. Среди секреторных клеток рассеяны группки реснитчатых цилиндрических клеток. Эндометрий состоит из двух слоев — поверхностного, толстого слоя, называемого функциональным, и глубже расположенного — базального слоя.
Шейка матки
Это относительно узкий сегмент матки, стенка которой состоит преимущественно из плотной коллагеновой ткани и лишь небольшого количествагладких мышц и эластической ткани. Канал шейки уплощен, а его слизистая оболочка состоит из высокого цилиндрического эпителия, продуцирующего слизь, и соединительнотканной собственной пластинки, которая представляет собой фиброзную соединительную ткань, содержащую клетки. На передней и задней поверхности канала имеются два продольных гребня и отходящие от них под острым углом более мелкие пальмовидные складки. Соприкасаясь друг с другом при впадении канала, пальмовидные складки препятствуют проникновению в полость матки содержимого из влагалища. Помимо гребней и складок в канале имеются многочисленные ветвящиеся трубчатые железы. Влагалищная часть шейки матки покрыта плоским неороговевающим эпителием, который обычно простирается на небольшое расстояние в шеечный канал, где переходит в характерный для него цилиндрический эпителий. Таким образом, у зрелых девушек и женщин граница перехода цилиндрического эпителия в плоский неороговевающий — гистологическая граница — соответствует наружному зеву шейки матки. У девушек же до 21 года цилиндрический эпителий может спускаться ниже границы наружного зева и заходить на влагалищную часть шейки, создавая картину эрозии шейки матки, поэтому подобный диагноз несостоятелен у молодых в силу естественных анатомических особенностей.
Связки матки
По краям матки листки брюшины, покрывающие ее пузырную и кишечную поверхности, сближаются и образуют правую и левую широкие связки матки. Широкая связка матки состоит из двух листков брюшины — переднего и заднего. Правая и левая широкие связки матки направляются к боковым стенкам малого таза, где переходят в пристеночный листок брюшины. В свободном верхнем крае широкой связки матки, между ее листками, располагается маточная труба. Несколько ниже прикрепления к матке собственной связки яичника от переднебоковой поверхности матки берет начало круглая связка матки. Эта связка представляет собой плотный фиброзный тяж округлой формы толщиной 3-5 мм, содержащий мышечные пучки и расположенный между листками широкой связки матки. Круглая связка матки направляется вниз и кпереди к глубокому отверстию пахового канала, проходит через него и в виде отдельных фиброзных пучков вплетается в клетчатку лобка. В основании широких связок матки между маткой и стенками таза залегают пучки фиброзных волокон и мышечных клеток, которые образуют кардинальные связки матки. Своими нижними краями кардинальные связки матки соединяются с фасцией мочеполовой диафрагмы и удерживают матку от боковых смещений.
Сосуды и нервы матки
Кровоснабжение матки происходит за счет парной маточной артерии, ветвей внутренней подвздошной артерии. Каждая маточная артерия проходит вдоль бокового края матки между листками широкой связки матки, отдавая ветви к передней и задней ее поверхностям. Возле дна матки маточная артерия делится на ветви, идущие к маточной трубе и яичнику. Венозная кровь оттекает в правое и левое маточное венозное сплетение, из которого берут начало маточная вена, а также вены, впадающие в яичниковые, внутренние подвздошные вены и венозные сплетения прямой кишки.
Лимфатические сосуды от дна матки направляются в поясничные лимфатические узлы, от тела и шейки матки — во внутренние подвздошные лимфатические узлы, а также в крестцовые и паховые лимфатические узлы.
Иннервация матки осуществляется из нижнего подчревного сплетения по тазовым внутренностным нервам.
Функции
Матка является органом, в котором происходит развитие эмбриона и вынашивание плода. Благодаря высокой эластичности стенок, матка может увеличиваться в объеме в несколько раз за период беременности. Но наряду с «растяжением» стенок матки, также, период беременности, за счет гипертрофии миоцитов и переобводнения соединительной ткани, матка значительно увеличивается в своих размерах. Будучи органом с развитой мускулатурой, матка активно участвует в изгнании плода в процессе родов.
Патологии
Аномалии развития
· Аплазия (Агенезия) матки — крайне редко матка может отсутствовать совсем. Может иметь место маленькая инфантильная матка, обычно с выраженным передним загибом.
· Удвоение тела матки — дефект развития матки, который характеризуется удвоением матки или ее тела, что происходит вследствие неполного слияния двух мюллеровых протоковна этапе раннего эмбрионального развития. Как результат у женщины с двойной маткой могут быть одна или две шейки матки и одно влагалище. При полном неслиянии этих протоков развиваются и две матки с двумя шейками и двумя влагалищами.
· Внутриматочная перегородка — неполное слияние эмбриональных зачатков матки в различных вариантах, может приводить к наличию в матке перегородки — «двурогой» матке с хорошо заметным сагиттальным углублением на дне или «седловидной» матке без перегородки в полости, но с выемкой на дне. При двурогой матке один из рогов может быть очень маленьким, рудиментарным, а иногда и отшнурованным.
· Гипоплазия - недоразвитие данного органа у женщины. В этом случае матка имеет меньшие размеры, чем должно быть в норме.
Заболевания
Симптомом многих заболеваний матки могут быть маточные бели.
· Опущение и выпадение матки — Выпадение матки или изменение ее положения в полости таза и смещение её вниз по паховому каналу называют полным или частичнымпролапсом матки. В редких случаях матка соскальзывает прямо во влагалище. В легких случаях пролапса матки, шейка матки выдается вперед в нижней части половой щели. В некоторых случаях шейка матки выпадает в половую щель, а в особо тяжелых случаях выпадает вся матка целиком. Выпадение матки описывают в зависимости от того, какая часть матки выдается вперед. Больные часто жалуются на ощущение инородного тела в половой щели. Лечение может быть как консервативным, так и хирургическим, в зависимости от конкретного случая.
· Миома матки — Доброкачественная опухоль, которая развивается в мышечной оболочке матки. Состоит в основном из элементов мышечной ткани, и частично — из ткани соединительной, также носит название фибромиомы.
· Полипы матки — Патологическая пролиферация железистого эпителия, эндометрия или эндоцервикса на фоне хронически протекающего воспалительного процесса. В генезе полипов, особенно маточных, играют роль гормональные нарушения.
· Рак матки — Злокачественные новообразования в области матки.
· Рак тела матки — под раком тела матки подразумевают рак эндометрия (слизистой оболочки матки), который распространяется на стенки матки.
· Рак шейки матки — злокачественная опухоль, локализуются в районе шейки матки.
· Эндометриоз — заболевание, при котором клетки эндометрия (внутреннего слоя стенки матки) разрастаются за пределами этого слоя. Поскольку эндометриоидная ткань имеет рецепторы к гормонам, в ней возникают те же изменения, что и в нормальном эндометрии, проявляющиеся ежемесячными кровотечениями. Эти небольшие кровотечения приводят к воспалению в окружающих тканях и вызывают основные проявления заболевания: боль, увеличение объема органа, бесплодие. Лечение эндометриоза проводят агонистами гонадотропин-релизинг гормонов (Декапептил депо, Диферелин, Бусерелин-депо)
· Эндометрит — Воспаление слизистой оболочки матки. При этом заболевании поражаются функциональный и базальный слои слизистой оболочки матки. Когда к нему присоединяется воспаление мышечного слоя матки, говорят о эндомиометрите.
· Эрозия шейки матки — Это дефект эпителиального покрова влагалищной части шейки матки. Различают истинную и ложную эрозии шейки матки:
· Истинная эрозия — относится к острым воспалительным заболеваниям женских половых органов и является частым спутником цервицита и вагинита. Возникает она, как правило, на фоне общего воспаления в шейке матки, вызванном половыми инфекциями или условно-болезнетворной флорой влагалища, под влиянием механических факторов, нарушения питания ткани шейки матки, нарушении менструального цикла, гормонального фона.
· Эктопия (псевдоэрозия) — существует распространенное заблуждение, что эктопия является ответной реакцией организма на появление эрозии так как организм пытается заместить дефект слизистой оболочки влагалищной (наружной) части шейки матки цилиндрическим эпителием, выстилающим маточную (внутреннюю) часть цервикального канала. Зачастую такая путаница возникает из-за устаревшей точки зрения некоторых врачей. На самом деле эктопия — самостоятельное заболевание, мало связанное систинной эрозией. Разделяют следующие виды псевдоэрозий:
· Врожденная эктопия — при которой цилиндрический эпителий может располагаться снаружи от наружного зева шейки матки у новорожденных или перемещаться туда в период полового созревания.
· Приобретенная эктопия — разрывы шейки матки при абортах ведут к деформации цервикального канала, вследствие чего возникает посттравматическая эктопия цилиндрического эпителия (эктопион). Часто (но не всегда) сопровождается воспалительным процессом.
Мочевой пузырь
Мочевой пузырь
| Мочевой пузырь | |
 1. Мочевыделительная система человека: 2. почка3. почечная лоханка 4. мочеточник 5. мочевой пузырь 6. мочеиспускательный канал.
7. надпочечник Сосуды: 8. почечная артерия и вена 9. нижняя полая вена 10. брюшная аорта 11. общая подвздошная артерия и вена
Прочее: 12. печень 13. толстая кишка 14. таз 1. Мочевыделительная система человека: 2. почка3. почечная лоханка 4. мочеточник 5. мочевой пузырь 6. мочеиспускательный канал.
7. надпочечник Сосуды: 8. почечная артерия и вена 9. нижняя полая вена 10. брюшная аорта 11. общая подвздошная артерия и вена
Прочее: 12. печень 13. толстая кишка 14. таз
| |
 Мочевой пузырь мужчины Мочевой пузырь мужчины
| |
| Латинскоеназвание | vesica urinaria |
| Кровоснабжение | верхняя пузырная нижняя пузырная пупочная влагалищная артерии |
| Венозный отток | пузырное венозное сплетение |
| Иннервация | пузырное нервное сплетение |
| Лимфа | наружный и внутренний подвздошный лимфоузел |
| Прекурсор | мочеполовой синус |
| Каталоги | MeSH?—Gray? |
Мочевой пузырь
Мочевой пузырь (лат. vesica urinaria) — полый, мышечный орган выделительной системы позвоночных животных и человека, расположенный в малом тазу; служит для накопления оттекающей из почек мочи и периодического её выведения черезмочеиспускательный канал.
Мочевой пузырь у человека один, он располагается в нижней части живота за лобком. В зависимости от количества мочи мочевой пузырь может растягиваться и сжиматься. Всего мочевой пузырь у разных людей может удерживать от 500 до 700 мл мочи. При максимальном заполнении мочевого пузыря человек ощущает острый позыв помочиться. В пузырь впадают два мочеточника. Нижняя часть мочевого пузыря суживается и постепенно переходит в мочеиспускательный канал. Область, ограниченная устьями мочеточников и внутренним отверстием мочеиспускательного канала носит название треугольника Льето.
Болезни
· рак мочевого пузыря
· цистит
· гиперактивность мочевого пузыря
· недержание мочи у женщин
Надпочечники
Надпочечники


Внешнее строение надпочечников


Надпочечники человека
Надпо́чечники — парные эндокринные железы позвоночных животных и человека.
У человека расположены в непосредственной близости к верхнему полюсу каждой почки. Играют важную роль в регуляции обмена веществ и в адаптации организма к неблагоприятным условиям (реакция на стрессовые условия).
Надпочечники состоят из двух структур — коркового вещества и мозгового вещества, которые регулируются нервной системой.
Мозговое вещество служит основным источником катехоламиновых гормонов в организме — адреналина и норадреналина. Некоторые же из клеток коркового вещества принадлежат к системе «гипоталамус — гипофиз — кора надпочечников» и служат источником кортикостероидов.






