• Общие подвздошные сосуды (vasa iliaca
communis) перекрещиваются с уходящим в
полость малого таза мочеточником, причём
общие подвздошные вены лежат правее ар
терий.
♦ Наружные подвздошные сосуды (vasa iliaca externa) проходят параллельно пограничной линии и направляются в сосудистую лакуну (lacuna vasorum).
♦ Внутренние подвздошные сосуды (vasa iliaca interna), перегнувшись через пограничную линию, уходят в малый таз.
• У мужчин латеральнее общих подвздошных
сосудов между подвздошной фасцией и брюшиной в направлении наружной паховой ямки проходят внутренние семенные артерия и вена (a. et v. spermatica externa), а от наружной паховой ямки в пограничной линии проходит семявыносящий проток (ductus deferens). У женщин яичниковые артерия и вена (a. et v. ovarica) вместе с мочеточни-
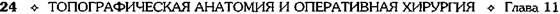
|
ком перегибаются через пограничную линию и уходят в полость таза.
• Нервы подвздошной ямки являются ветвя-
ми поясничного сплетения (plexus lumbalis).
♦ Бедренный нерв (п. femoralis) лежит в желобке между подвздошной и большой поясничной мышцами (т. iliacus et m. psoas major) и переходит на бедро через мышечную лакуну (lacuna musculorum).
♦ Латеральный кожный нерв бедра (п. cutaneus femoris lateralis) выходит в верхнем отделе подвздошной ямки из-под наружного края большой поясничной мышцы, пересекает подвздошную мышцу и через мышечную лакуну (lacuna musculorum) вблизи верхней передней подвздошной ости (spina iliaca anterior superior) проходит на бедро.
♦ Бедренно-половой нерв (п. genitofemoralis) лежит на передней поверхности большой поясничной мышцы и в нижнем её отделе делится на половую ветвь (г. genitalis), проходящую через паховый канал к наружным половым органам, и бедренную ветвь (r. femoralis), направляющуюся через сосудистую лакуну на бедро, где ин-нервирует кожу.
Сосудистая лакуна (lacuna vasorum) является слабым местом нижней стенки живота. Она ограничена:
• спереди паховой связкой (lig. inguinale);
• сзади гребенчатой связкой (lig. pectineale,
куперовой связкой), лежащей на гребне лобковой кости (pecten ossis pubis);
• медиально лакунарной связкой (lig. lacunare);
• латерально подвздошно-гребенчатой дугой
(arcus iliopectineus).
Через сосудистую лакуну проходят бедренные сосуды (vasa femoralia), причём вена лежит медиальнее артерии. В медиальном углу сосудистой лакуны расположено бедренное кольцо (anulus femoralis), сверху ограничивающее бедренный канал (canalis femoralis) (рис. 11-24).
Границы бедренного кольца:
• передняя, задняя и медиальная совпадают с
теми же границами сосудистой лакуны и достаточно прочны;
• латеральная — бедренная вена (v. femoralis)
податлива и может быть отодвинута кнаружи при формировании бедренной грыжи. Расстояние между лакунарной связкой (lig. lacunare) и бедренной веной (v. femoralis) у мужчин в среднем равно 1,2 см, у женщин —
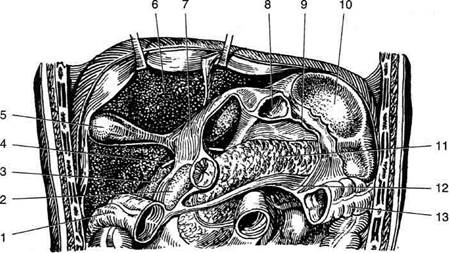
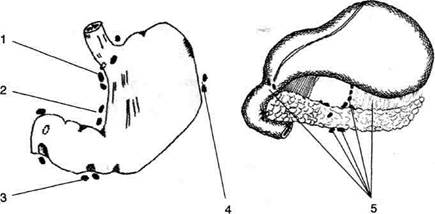
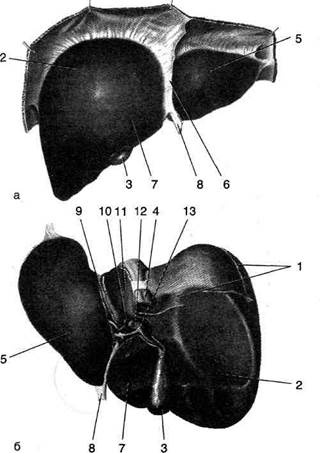
Рис, 11-24. Сосудистая лакуна и бедренный канал. 1 —
нижний рог (cornu inferior), 2 — бедренная вена (v. femoralis), 3 — бедренная артерия (a. femoralis), 4 — бедренное кольцо (anulus femoralis), 5 — верхний рог (cornu superior), 6 — паховая связка, 7 — шейка грыжевого мешка, 8 — грыжевой мешок, 9 — большая подкожная вена ноги (v. saphena magna). (Из: Островерхое Г.Е., Лубоцкий Д.Н., Бомаш ЮМ. Курс оперативной хирургии и топографической анатомии. — М., 1964.)
1,8 см. Чем больше это расстояние, тем больше вероятность возникновения бедренной грыжи, поэтому у женщин бедренные грыжи встречаются значительно чаще, чем у мужчин. Бедренное кольцо со стороны полости живота покрыто поперечной фасцией, имеющей здесь название «бедренная перегородка» (septum femorale). В пределах бедренного кольца обычно располагается лимфатический узел. Запи-рательная ветвь нижней надчревной артерии (r. obturatorius a. epigastricae inferioris) может спереди и медиально огибать бедренное кольцо, располагаясь над лакунарной связкой. Такой вариант отхождения запирательной артерии называется «венцом смерти» (corona mortis), так как рассечение лакунарной связки гернио-томом вслепую при ущемлённой бедренной грыже часто приводило к повреждению этого
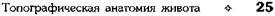
|
сосуда и опасному для жизни кровотечению (см. рис. 11-11).
При прохождении грыжи формируются стенки бедренного канала:
• передняя — широкая фасция бедра (fascia
lata);
• задняя — гребенчатая фасция (fascia pectinea);
• латеральная — бедренная вена (v. femoralis).
Длина бедренного канала составляет 1—3 см. Снизу бедренный канал заканчивается подкожной щелью (hiatus saphenus), ограниченной:
• латерально серповидным краем (margo falciformis);
• сверху и снизу верхним и нижним рогами
(cornu superius et inferius). Подкожная щель прикрыта спереди решётчатой фасцией (fascia cribrosd).
ПОЛОСТЬ ЖИВОТА
Полость живота (cavitas abdominis) выстлана изнутри внутрибрюшной фасцией (fascia endoabdominalis) и включает в себя (рис. 11-25):
• полость брюшины (cavitas peritonei);
• забрюшинное пространство (spatium retroperitoneale).
ПОЛОСТЬ БРЮШИНЫ
БРЮШИНА
Брюшина (peritoneum) — серозная оболочка, изнутри выстилающая стенки живота и большинство его органов, образует в полости живота замкнутую полость — полость брюшины (cavitas peritonei).
• Брюшина, выстилающая стенки живота, называется пристеночной, или париетальной, брюшиной (peritoneum parietale).
• Брюшина, выстилающая органы брюшной полости, называется висцеральной брюшиной (peritoneum viscerate). Висцеральная брюшина может покрывать:
♦ со всех сторон интраперитонеальный орган (organum intraperitoneale (желудок, селезёнка, тощая кишка);
♦ с трёх сторон, оставляя одну сторону не покрытой брюшиной, мезоперитонеаль-ный орган (organum mesoperitoneale) (восходящая и нисходящая ободочные кишки, печень);
♦ с одной стороны ретроперитонеальный орган (organum retroperitoneale) (почки, поджелудочную железу).
Рис. 11-25. Брюшная полость и забрюшинное пространство, отношение органов к брюшине. 1 — полость брюшины (cavitas peritonei), 2 — забрюшинное пространство (spatium retroperitoneale), 3 — интраперитонеальные органы (тощая, или подвздошная, кишка), 4 — мезоперитонеальные органы (восходящая ободочная кишка), 5 — ретроперитонеальный орган (почка), 6 — пристеночная брюшина. (Из: Синельников Р.Д. Атлас анатомии человека. — М., 1972. — Т. II.)
Ход брюшины
На переднебоковой стенке живота пристеночная брюшина изнутри покрывает тонкий слой предбрюшинной жировой клетчатки, лежащий на внутрибрюшной фасции (fascia endoabdominalis) (рис. 11-28, 11-29).
Выстилая переднюю стенку живота, пристеночная брюшина образует ряд складок и ямок.
• Складки брюшины, расположенные в пупоч
ной, лобковой и паховых областях.
♦ Медиальная пупочная складка (plica umbilicalis medialis) парная, формируется
при прохождении под брюшиной облите-рированной пупочной артерии (a. umbilicalis).
♦ Латеральная пупочная складка (plica umbilicalis lateralis) парная, формируется при прохождении под брюшиной нижних надчревных сосудов (vasa epigastrica inferiora).
♦ Срединная пупочная складка (plica umbilicalis mediana) непарная, формируется при прохождении под брюшиной срединной пупочной связки (lig. umbilicale medianum) — облитерированного мочевого протока (urachus).
Между брюшинными складками образуются ямки.
♦ Надпузырная (fossa supravesicalis) — меж
ду срединной и медиальной складками.
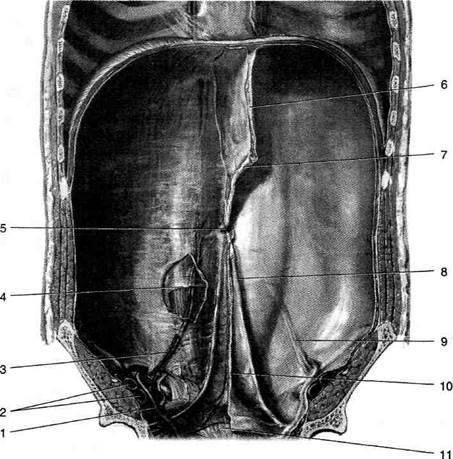
Рис. 11-28. Складки и ямки задней поверхности передней брюшной стенки. 1 — семявыносящий проток, 2 — наружные подвздошные артерия и вена, 3 — нижние надчревные артерия и вена, 4 — дугообразная линия, 5 — пупок, 6 — серповидная связка, 7 — круглая связка печени, 8 — медиальная пупочная складка, 9 — латеральная пупочная складка, 10 — срединная пупочная складка, 11 — мочевой пузырь. (Из: Netter F.H. Atlas of human anatomy. — Basle, 1989.)
|
|
Рис. 11-29. Ход брюшины на сагиттальном распиле. 1 — мочевой пузырь, 2 — матка, 3 — поперечная ободочная кишка, 4 — сальниковая сумка, 5 — преджелудоч-ная сумка, 6 — левая печёночная сумка, 7 — левая венечная связка, 8 — верхний карман сальниковой сумки, 9 — малый сальник, 10 — сальниковое отверстие, 11 — желудок, 12 — двенадцатиперстная кишка, 13 — большой сальник, 14 — тонкая кишка, 15 — прямокишечно-маточное углубление, 16 — прямая кишка.
♦ Медиальная паховая (fossa inguinalis medialis) — между медиальной и латеральной паховыми складками.
♦ Латеральная паховая (fossa inguinalis lateralis) — между латеральной паховой складкой и паховой связкой (lig. inguinale).
• В пупочной и собственной надчревной областях расположена круглая связка печени, к которой подходит дупликатура брюшины — серповидная связка (lig. falciformae). На верхней стенке полости живота пристеночная брюшина равномерно выстилает диафрагму.
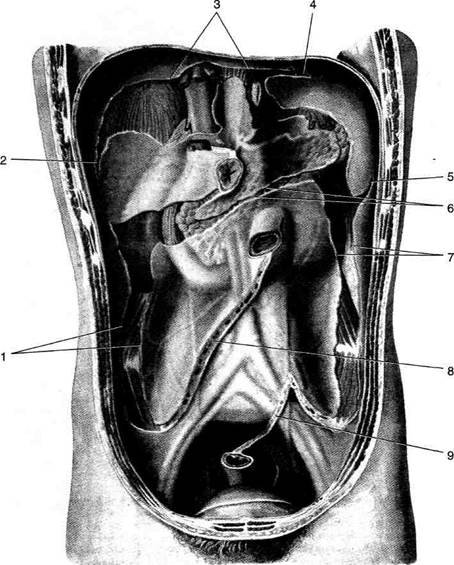
На задней стенке живота пристеночная брюшина (рис. 11-30) ложится на позвоночник и расположенные спереди от него крупные сосуды (брюшная аорта и нижняя полая вена), образуя возвышение, а по бокам от позвоночника выстилает органы и жировую клетчатку забрюшинного пространства с образованием парного почечного возвышения и непарного возвышения, образованного нисходящей частью двенадцатиперстной кишки, расположенного справа от позвоночника. Кроме того, пристеночная брюшина образует брыжейки и связки, перекидывающиеся на ряд органов
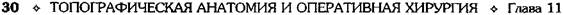
|
|
Рис. 11-30. Пристеночная брюшина задней стенки живота. 1 — переход брюшины на восходящую ободочную кишку, 2 — правая треугольная связка (Jig. triangulare dextrum), 3 — венечная связка (lig. coronarium), 4 — левая треугольная связка (Ид. triangulare sinistrum), 5 — диафрагмально-ободочная связка (l ig. phrenicocolicum), б — брыжейка поперечной ободочной кишки (mesocolon transversum), 7 — переход брюшины на нисходящую ободочную кишку, 8 — брыжейка тонкой кишки (mesenterium), 9 — брыжейка сигмовидной кишки (mesocolon sigmoideum). (Из: Синельников Р.Д. Атлас анатомии человека. — М., 1972. —Т. II.)
брюшной полости. Брюшина выстилает заднюю стенку живота не полностью: участок мышечной части диафрагмы, к которому прилежит не покрытая брюшиной задняя поверхность печени и участки задней стенки, к которым прилежат восходящая и нисходящая ободочные кишки, остаются не покрытыми брюшиной.
ЭТАЖИ БРЮШНОЙ ПОЛОСТИ
Полость брюшины поперечной ободочной
кишкой и её брыжейкой (colon transversum et
mesocolon) делится на два этажа.
• Верхний этаж брюшной полости расположен
выше поперечной ободочной кишки и её
брыжейки, его занимают печень, селезёнка,

|
желудок, частично двенадцатиперстная кишка; здесь расположены правая и левая печёночные, преджелудочная, подпеченочная и сальниковая сумки.
• Нижний этаж брюшной полости расположен
ниже поперечной ободочной кишки и её
брыжейки, содержит петли тощей и под
вздошной кишок (Jejunum et ileum), слепую
кишку (caecum), червеобразный отросток
(appendix vermiformis), ободочную кишку
(colon), боковые каналы и брыжеечные си
нусы.
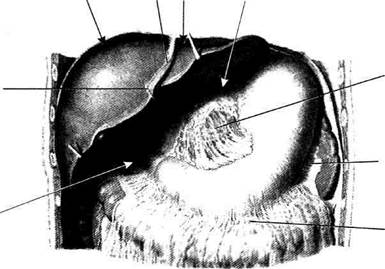
Сумки верхнего этажа брюшной полости
Правая печёночная сумка (bursa hepatica dextra) располагается между диафрагмой и правой долей печени и ограничена (рис. 11-31):
• сзади правой венечной связкой печени (lig. coronarium hepatis dextrum);
• слева серповидной связкой (lig. falciforme);
• справа и снизу открывается в подпечёноч-
ную сумку и правый боковой канал, снизу
свободно сообщается с нижним этажом
брюшной полости.
Левая печёночная сумка (bursa hepatica sinistra) лежит между диафрагмой и левой долей печени и ограничена:
• сзади левой венечной связкой печени (lig. coronarium hepatis sinistrum);
• справа серповидной связкой (lig. falciforme);
• слева левой треугольной связкой печени (lig. triangulare hepatis sinistra);
• спереди сообщается с преджелудочной сумкой.
Преджелудочная сумка (bursa praegastrica) располагается между желудком и левой долей печени и ограничена:
• спереди нижней поверхностью левой доли печени;
• сзади малым сальником (omentum minus) и передней стенкой желудка;
• сверху воротами печени;
• снизу свободно сообщается с нижним этажом брюшной полости. Подпеченочная сумка (bursa subhepatica) ограничена:
• спереди сверху нижней поверхностью пра-
вой доли печени;
• снизу поперечной ободочной кишкой и её
брыжейкой (colon et mesocolon);
• слева воротами печени и сальниковым от-
верстием (foramen epiploicum);
• справа открывается в правый боковой канал.
Сальниковая сумка (bursa omentalis; рис. 11-32, 11-33) представляет собой щелевидную полость, расположенную позади желудка и сообщающуюся с подпеченочной сумкой через сальниковое отверстие (foramen epiploicum), которое ограничено:
• спереди печёночно-дуоденальной связкой
(lig. hepatoduodenale, в которой проходят:
♦ общий жёлчный проток (ductus chole-dochus),
♦ воротная вена (v. portae),
♦ собственная печёночная артерия (a. hepatica propria);
|
| - 8 |
Рис. 11-31. Правая и левая печёночные и преджелудочная сумки. 1 —
подпеченочная сумка, 2 — круглая связка печени, 3 — правая печёночная сумка, 4 — серповидная связка, 5 — левая печёночная сумка, 6 — преджелудочная сумка, 7 — малый сальник, 8 — желу-дочно-селезёночная связка, 9 — желу-дочно-ободочная связка.
|
|
Рис. 11-32. Сальниковая сумка. 1 — малый сальник (omentum minus), 2 — собственная артерия печени (a. hepatica propria), 3 — желчевыводящий проток (ductus choledochus), 4 — вортная вена (v. portae), 5 — печёночно-двенадцатиперстная связка (lig. hepatoduodenale), 6 — нижняя полая вена (v. cava inferior), 7 — аорта (aorta), 8 — почка (ren), 9 — селезёночна-почечная связка (lig. splenorenale), 10 —селезёнка (lien), 11 —желудочно-селезёночная связка (lig. gastrolienale), 12 —желудок (gaster), 13 — селезёночный карман (recessus lienalis). (Из: Синельников Р.Д. Атлас анатомии человека. — М., 1972. — Т. II.)
|
Рис. 11-33. Подпечёночная и сальниковая сумки. 1 — правый изгиб ободочной кишки, 2 — верхняя часть двенадцатиперстной кишки, 3 — подпечёночная сумка, 4 — зонд в сальниковом отверстии, 5 — жёлчный пузырь, 6 — печень, 7 — печёноч-но-дуоденальная связка, 8 — пищевод, 9 — желудочно-селезёночная связка, 10 — селезёнка, 11 — поджелудочная железа, 12 — брыжейка поперечной ободочной кишки, 13 — левый изгиб ободочной кишки. (Из: Netter F.H. Atlas of human anatomy. — Basle, 1989.)
• сзади печёночно-почечной связкой (lig. hepa-
torenale) и проходящей вблизи неё нижней полой веной;
• снизу дуоденально-почечной связкой (lig. duo-
denorenale, BNA);
• сверху хвостатой долей печени.
Сальниковая сумка состоит из преддверия (vestibulum bursae omentalis) и желудоч-
но-поджелудочного мешка (saccus gastropan-creaticus).
Проникнуть через сальниковое отверстие без разрушения связок и проходящих в них образований можно только пальцем или тонким инструментом, при этом мы попадаем в преддверие сальниковой сумки (vestibulum bursae omentalis), которое ограничено:
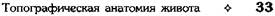
|
• спереди малым сальником (omentum minus);
• сзади пристеночной брюшиной, лежащей на
аорте и нижней полой вене;
• сверху верхним заворотом сальниковой сум-
ки (recessus superior omentalis);
• снизу желудочно-поджелудочными складка-
ми и одноимённым отверстием (foramen et plicae gastropancreaticae);
• слева брюшной частью пищевода;
• справа сальниковым отверстием (foramen epiploicum), через которое сальниковая сумка сообщается с подпечёночной сумкой и через неё с остальной брюшной полостью. Если из преддверия сальниковой сумки через желудочно-поджелудочное отверстие спуститься вниз, то мы попадаем в желудочно-поджелудочный мешок (saccus gastropancreaticus), ограниченный:
• спереди задней стенкой желудка (paries posterior ventriculi) и желудочно-ободочной связкой (lig. gastrocolicum);
• снизу нижним заворотом сальниковой сум-
ки (recessus inferior omentalis), расположенным между желудочно-ободочной связкой (lig. gastrocolicum), поперечной ободочной кишкой и её брыжейкой (colon transversus et mesocolon);
• сзади пристеночной брюшиной, покрываю-
щей поджелудочную железу, аорту и нижнюю полую вену;
• сверху желудочно-поджелудочными складками и одноимённым отверстием (foramen et plicae gastropancreaticae);
• слева селезёночным заворотом (recessus lienalis), ограниченным воротами селезёнки и двумя подходящими к ней связками — желудочно-селезёночной и почечно-селе-зёночной (ligg. gastrolienale et lienorenale).
Каналы, синусы и углубления нижнего этажа брюшной полости (рис. 11-34)
Правый боковой канал (canalis lateralis dexter) ограничен:
• справа боковой стенкой живота;
• слева восходящей ободочной кишкой (colon
ascendens);
• вверху сообщается с подпечёночной и пра-
вой печёночной сумками;
• внизу сообщается с правой подвздошной
ямкой и далее с брюшинной полостью таза.
Левый боковой канал (canalis lateralis sinister)
ограничен:
• слева боковой стенкой живота;
• справа нисходящей ободочной и сигмовид-
ной ободочной кишками (colon descendens et colon sigmoideum);
• сверху диафрагмально-ободочной связкой
(lig. phrenicocolicum);
• внизу сообщается с левой подвздошной ям-
кой и брюшинной полостью таза.
Из левого бокового канала можно проникнуть в межсигмовидное углубление (recessus intersigmoideus), расположенное у места прикрепления брыжейки сигмовидной кишки, где может образоваться внутренняя грыжа.
Правый брыжеечный синус (sinus mesentericus dexter) имеет треугольную форму, замкнут, ограничен:
• справа восходящей ободочной кишкой (colon
ascendens);
• сверху поперечной ободочной кишкой (colon
transversum);
• слева корнем брыжейки (radix mesenterii).
Между брыжейкой, восходящей ободочной кишкой и подвздошно-ободочной складкой (plica ileocolica) образуется верхнее илеоцекаль-ное углубление (recessus ileocaecalis superior) — наиболее низкая часть правого брыжеечного синуса, где может скапливаться жидкое патологическое содержимое.
Левый брыжеечный синус (sinus mesentericus sinister) ограничен:
• слева нисходящей ободочной кишкой (colon
descendens);
• справа корнем брыжейки (radix mesenterii);
• снизу сигмовидной кишкой (colon sigmo-
ideum).
Так как сигмовидная кишка лишь частично закрывает нижнюю границу, этот синус свободно сообщается с брюшинной полостью таза.
У двенадцатиперстно-тощего изгиба брюшина формирует несколько складок и углублений.
• Верхняя и нижняя дуоденальные складки
(plica duodenalis superior et inferior), причём в верхней дуоденальной складке проходит нижняя брыжеечная вена (v. mesenterica inferior).
• Верхнее дуоденальное углубление (recessus
duodenalis superior) расположено выше верхней дуоденальной складки.
• Парадуоденальное углубление (recessus para-
duodenalis) расположено между верхней и нижней дуоденальными складками, возможное место образования внутренней грыжи.
2-2052
|
|
Рис. 11-34. Синусы и каналы нижнего этажа. 1 — правый боковой канал (canalis lateralis dexter), 2 — правый брыжеечный синус (sinus mesentericus dexter), 3 — восходящяя ободочная кишка (colon ascendens), 4 — двенадцатиперстная кишка (duodenum), 5 — правая печёночная сумка, 6 — поперечная ободочная кишка (colon transversum), 7 — левый брыжеечный синус (sinus mesentericus sinister), 8 — нисходящая ободочная кишка (colon descendens), 9 — левый боковой канал (canalis lateralis sinister), 10 — корень брыжейки (radix mesenterii), 11 — прямокишечно-маточное углубление, 12 — пузырно-маточ-ное углубление. (Из: Netter F.H. Atlas of human anatomy. — Basle, 1989.)
| • Нижнее дуоденальное углубление (recessus duodenalis inferior) лежит ниже нижней дуоденальной складки. Между брыжейкой, слепой кишкой и илео-цекальной складкой (plica ileocaecalis) образуется нижнее илеоцекальное углубление (recessus ileocaecalis inferior). ОРГАНЫ БРЮШНОЙ ПОЛОСТИ БРЮШНАЯ ЧАСТЬ ПИЩЕВОДА Брюшная часть пищевода (pars abdominalis oesophagi) простирается от пищеводного отверстия диафрагмы до кардиального отверстия |
желудка (ostium cardiacum ventriculi) и имеет длину 1,5—2 см. При прохождении через отверстие диафрагмы мышечная оболочка пищевода переплетается с мышечными пучками диафрагмы с образованием в этом месте мышечного жома (сфинктер Губарева) и сужения. Перед впадением в желудок пищевод несколько расширяется и изгибается влево.
По отношению к брюшине различают два варианта расположения пищевода:
- мезоперитонеальное, при котором пищевод покрыт брюшиной спереди и с боков, тогда как задняя его поверхность брюшиной не покрыта;
- интраперитонеальное, при котором брюшина покрывает пищевод со всех сторон.
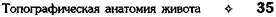
|
Кровоснабжение, иннервация, крово- и лимфоотток
Кровоснабжение пищевода осуществляется ветвями нижней диафрагмальной и левой желудочной артерий (a. phrenica inferior et a. gastrica sinistra).
Венозный отток от грудной части пищевода происходит в непарную и полунепарную вены (vv. azygos et hemiazygos), от брюшной части — в левую желудочную вену (v. gastrica sinistra). Таким образом, на границе грудной и брюшной частей пищевода формируется портока-вальный анастомоз.
Лимфоотток от брюшной части пищевода происходит в кардиальные лимфатические узлы (nodi lymphatici cardiaci).
Иннервируется брюшная часть пищевода ветвями блуждающего нерва и аортального симпатического сплетения, которые в стенке пищевода образуют пищеводное сплетение (plexus oesophageus).
ЖЕЛУДОК
Желудок [ventriculus (gaster)] — расширенная часть пищеварительного тракта, расположенная между пищеводом и двенадцатиперстной кишкой. Желудок служит резервуаром для пищи (его ёмкость в среднем 1,5—2,5 л), что обеспечивается за счёт растяжимости его стенок и наличию хорошо развитого пилоричес-кого сфинктера, и участвует в пищеварении, воздействуя на пишу желудочным соком, содержащим соляную кислоту (вырабатывается слизистой оболочкой только в пределах тела и дна желудка, ферменты и слизь вырабатываются слизистой оболочкой всех частей желудка). Его деятельность обеспечивает перемешивание желудочного содержимого и желудочного сока с образованием полужидкой однородной массы (химуса), порционное перемещение хи-мyca в тонкую кишку. В желудке происходит всасывание воды, солей и алкоголя.
Анатомическое строение, расположение желудка и его отношение к брюшине
В желудке имеются следующие образования (рис. 11-35): • кардиальное отверстие (ostium cardiacum),
которым пищевод открывается в желудок;
Рис. 11-35. Желудок. 1 — кардиальная вырезка (incisura cardiaca), 2 — дно желудка (fundus ventriculi), 3 — большая кривизна (curvatura major), 4 — кардиальная часть желудка (cardia ventriculi), 5 — малая кривизна (curvatura minor), 6 — привратник желудка (pylorus ventriculi), 7 — привратниковая пещера (antrum pyloricum), 8 — угловая вырезка (incisura angularis), 9 — тело желудка (corpus ventriculi). (Фраучи В.Х. Топографическая анатомия и оперативная хирургия живота и таза. — Казань, 1966.)
• малая и большая кривизна (curvatura minor et
major);
• передняя и задняя стенки (paries anterior et posterior);
• кардиальная вырезка (incisura cardiaca), рас-
полагающаяся на границе пищевода с большой кривизной желудка; Условно желудок делят на пять частей:
• кардиальную часть (pars cardiaca) — узкую
полосу желудочной стенки вокруг одноимённого отверстия, отличающуюся клеточным составом желудочных желёз;
• дно желудка (fundus ventriculi) — часть, рас-
положенную выше кардиального отверстия;
• тело желудка (corpus ventriculi), сверху грани-
чащее с кардиальной частью и дном желудка, снизу ограниченное угловой вырезкой (incisura angularis);
• привратниковую пещеру (antrum pyiloricum),
расположенную ниже угловой вырезки;
• привратник (pylorus ventriculi) — узкую по
лосу желудочной стенки в месте располо
жения сфинктера привратника (sphincter
pylori).
Скелетотопически желудок имеет следующее расположение (рис. 11-36):
• кардиальное отверстие лежит слева от XI
грудного позвонка;
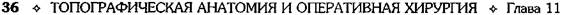
|
Рис. 11-36. Скелетотопия желудка.
• дно желудка находится на уровне X грудно-
го позвонка;
• малая кривизна желудка находится на уров-
не XII грудного позвонка и мечевидного отростка;
• расположение большой кривизны зависит от
степени заполнения желудка и при среднем его заполнении соответствует середине расстояния между пупком и мечевидным отростком.
Желудок — орган интраперитонеальный, брюшиной покрыты как его передняя, так и задняя стенки, и лишь узкие полоски по большой и малой кривизне между листками малого сальника и желудочно-ободочной связки остаются не покрытыми брюшиной (pars nuda). Связки желудка подразделяются на поверхностные и глубокие (рис. 11-37).
• Поверхностные связки — производные вентральной брыжейки. Печёночно-желудочная связка (lig. hepatogastricum) — дупликатура брюшины, тянущаяся от ворот печени к малой кривизне желудка, справа переходит в печёночно-дуоденальную связку (lig. hepatoduodenale) и составляет с последней малый сальник (omentum minus).
• Поверхностные связки, производные дорсальной брыжейки, начинаясь на большой кривизне желудка, без заметных дефектов переходят одна в другую.
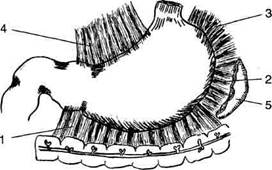
Рис. 11-37. Поверхностные связки желудка. 1 — желудочно-ободочная связка (lig. gastrocolicum), 2 — желудочно-селезёноч-ная связка (lig. gastrolienale), 3 — желудочно-диафрагмальная связка (lig. gastrophrenicum), 4 — печёночно-желудочная связка (lig. hepatogastricum), 5 — селезёнка (lien). (Фраучи В.Х. Топографическая анатомия и оперативная хирургия живота и таза. — Казань, 1966.)
♦ Желудочно-ободочная связка (lig. gastrocolicum), перебрасываясь через поперечную ободочную кишку, свисает с неё в виде фартука, превращаясь в большой сальник (omentum majus).
♦ Желудочно-селезёночная связка (lig. gastrolienale).
♦ Желудочно-диафрагмальная связка (lig. gastrophrenicum).
• Глубокие связки, которые можно рассмот
реть после пересечения желудочно-ободоч
ной связки и перемещения большой кри
визны вверх. При этом от верхнего края
поджелудочной железы натягиваются две
складки брюшины:
♦ одна — к кардиальной части желудка — желудочно-поджелудочная связка (lig. gas-tropancreaticum);
♦ другая — к пилорической части желудка — привратниково-поджелудочная связка (lig. pyloropancreaticum).
Кровоснабжение, иннервация, крово- и лимфоотток
Кровоснабжение желудка осуществляется ветвями чревного ствола (truncus coeliacus), отходящего от брюшной аорты на уровне XII грудного позвонка и разделяющегося на три сосуда: левую желудочную, селезёночную и общую печёночную артерии (рис. 11-38).
• Левая желудочная артерия (a. gastrica sinistra)
проходит между листками желудочно-под-желудочной связки, подходит к кардиаль-

|
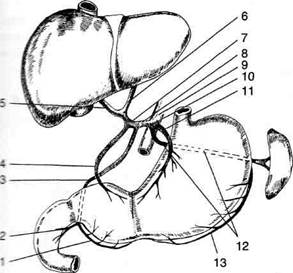
Рис. 11-38. Кровоснабжение органов верхнего этажа брюшной полости. 1 — правая желудочно-сальниковая артерия, 2 — верхняя панкреатодуоденальная артерия, 3 — желудочно-дуоденальная артерия, 4 — правая желудочная артерия, 5 — правая печёночная артерия, 6 — левая печё-ночная артерия, 7 — собственная печёночная артерия, 8 — общая печёночная артерия, 9 — аорта, 10 — чревный ствол, 11— левая желудочная артерия, 12— селезёночная арте-рия 13 — левая желудочно-сальниковая артерия.
ной части, по малой кривизне между листками печёночно-желудочной связки направляется слева направо и у угловой вырезки анастомозирует с правой желудочной артерией (a. gastrica dextra).
• Селезёночная артерия (a. lienalis) проходит
по верхнему краю поджелудочной железы влево и отдаёт:
♦ ветви поджелудочной железы (r. рап-creatici), кровоснабжающие её тело и хвост;
♦ короткие желудочные артерии (аа. gast-ricae breves), направляющиеся ко дну желудка;
♦ селезёночные ветви (rr. lienales), входящие в ворота селезёнки;
♦ левую желудочно-сальниковую артерию (a. gastroepiploica sinistra), подходящую в желудочно-селезёночной связке к телу желудка, направляющуюся по большой кривизне слева направо и анастомозирующую с аналогичной артерией правой стороны.
• Общая печёночная артерия (a. hepatica
communis) направляется вправо по верхнему
краю поджелудочной железы до печёночно-
дуоденальной связки, где она делится на:
♦ собственную печёночную артерию (a. hepa
tica propria), которая, проходя в печёноч-
но-дуоденальной связке, отдает к малой кривизне желудка правую желудочную артерию (a. gastrica dextra), где она анастомозирует с одноимённым левым сосудом;
♦ желудочно-дуоденальную артерию (a. gas-
troduodenalis), которая проходит позади
пилорической части желудка и отдаёт:
— правую желудочно-сальниковую артерию (a. gastroepiploica dextra), направляющуюся по большой кривизне желудка справа налево;
— переднюю и заднюю верхние панкреа-тодуоденальные артерии (аа. рап-creaticaduodenales superiores anterior et posterior), проходящие в желобке между головкой поджелудочной железы и верхней частью двенадцатиперстной кишки.
Кровоотток от желудка (рис. 11-39) осуществляется в систему воротной вены (v. portae).
• Правая и левая желудочные вены (vv. gastricae
dextra et sinistra) впадают непосредственно в воротную вену.
• Левая желудочно-сальниковая и короткие
желудочные вены (v. gastroepiploica sinistra et vv. gastricae breves) впадают в селезёночную вену (v. lienalis), которая в свою очередь впадает в воротную вену.
• Правая желудочно-сальниковая вена (v. gas-
troepiploica dextra) впадает в верхнюю брыжеечную вену (v. mesenterica superior), также впадающую в воротную вену. Лимфоотток от желудка (рис. 11-40) происходит по лимфатическим сосудам, идущим вблизи сосудов, кровоснабжающих желудок, через лимфатические узлы первого и второго порядка.
• Регионарные лимфатические узлы первого
порядка.
♦ Правые и левые желудочные лимфатические узлы (nodi lymphatici gastrici dextri et sinistri) расположены в малом сальнике.
♦ Правые и левые желудочно-сальниковые лимфатические узлы (nodi lymphatici gas-troomentales dextri et sinistri) расположены в связках большого сальника.
♦ Желудочно-поджелудочные лимфатические узлы (nodi lymphatici gastropancreatici) расположены в желудочно-поджелудочной связке.
• Лимфатическими узлами второго порядка для
органов верхнего этажа брюшной полости являются чревные лимфатические узлы (nodi lymphatici coeliacae).
12 11 10 9 8
Рис. 11-39. Кровоотток от желудка. 1 — панкреатодуоденальные вены, 2— воротная вена (v. portae), 3— печёночная вена, 4 — нижняя полая вена, 5 — левая желудочная вена, 6 — селезёночная вена (v. lienalis), 7 — короткие желудочные вены, 8 — левая желудочно-сальниковая вена, 9 — нижняя брыжеечная вена (v. mesenterica inferior), 10 — верхняя брыжеечная вена (v. mesenterica superior), 11 — правая желудочно-сальниковая вена, 12— правая желудочная вена.
А б
Рис. 11-40. Лимфатические узлы желудка, а — вид спереди, б — пересечена желудочно-ободочная связка, большая кривизна желудка оттянута кверху; 1 — левые желудочные лимфатические узлы, 2 — правые желудочные лимфатические узлы, 3 — правые желудочно-сальниковые лимфатические узлы, 4 — левые желудочно-сальниковые лимфатические узлы, 5 — желудочно-поджелудочные лимфатические узлы.
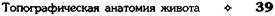
|
Иннервируют желудок (рис. 11-41) блуждающие нервы (пп. vagi) и ветви чревного сплетения (plexus coeliacus).
• Блуждающие нервы (пп. vagi) несут как пред-
узловые парасимпатические нервные волок
на от заднего ядра к нервным клеткам, рас
положенным в интрамуральных сплетениях
желудка, так и чувствительные волокна.
♦ Левый блуждающий нерв проходит по передней поверхности пищевода через пищеводное отверстие диафрагмы, дает ветви к печени и, проходя по передней поверхности желудка вблизи малой кривизны, отдаёт передние желудочные ветви (rr. gastrici anteriores) ко дну и телу желудка и направляется далее к пилорической части желудка (ветвь Латаржье).
♦ Правый блуждающий нерв, пройдя через пищеводное отверстие диафрагмы по задней стенке пищевода, отдает ветвь к чревному сплетению и по задней стенке желудка также вблизи малой кривизны подходит к пилорической части желудка (правая ветвь Латаржье), попутно отдавая задние желудочные ветви (rr. gastrici posteriores) к задней стенке дна и тела желудка.
• Ветви чревного сплетения (plexus coeliacus),
подходящие к желудку по стенкам крове-
носных сосудов, содержат послеузловые симпатические и чувствительные нервные волокна.
♦ Предузловые симпатические нервные волокна от 5-9-го грудных сегментов подходят в составе большого внутренностного нерва (п. splanchnicus major) к чревным узлам (gangll. coeliaca), принимающим участие в образовании чревного сплетения (plexus coeliacus).
♦ Чувствительные нервные волокна 5—6-го грудных сегментов в составе большого внутренностного нерва (п. splanchnicus major) доходят до чревного сплетения (plexus coeliacus) и вместе с его ветвями доходят до желудка.
Особенности строения желудка у детей
У новорождённых желудок имеет округлую или несколько вытянутую форму, расположен в левой подрёберной области, в большинстве случаев горизонтально, спереди прикрыт левой долей печени, пилорическая часть располагается вблизи сагиттальной плоскости у ворот печени. В грудном возрасте относительные размеры печени уменьшаются и большая кривизна с частью передней стенки желудка вы-
|
рис. 11-41. Иннервация желудка. 1 — передний ствол блуждающего нерва (truncus vagalis anterior), 2 — передние желу-дочные ветви (rr. gastrici anteriores), 3 — печёночные ветви (rr. hepatici).
|
|
ходит из-под края печени, а к 7 годам устанавливаются взаимоотношения, характерные для взрослых.
Врождённый пилоростеноз возникает вследствие гипертрофии мышечной оболочки привратника, что проявляется рвотой без примеси жёлчи у детей раннего возраста. Подлежит хирургическому лечению.
ПЕЧЕНЬ
Печень (hepar) — наиболее крупная железа организма человека, имеет массу около 1200—1500 г, служит важным метаболическим центром. Печень имеет однородную структуру и состоит из печёночных долек. Вся венозная кровь от желудочно-кишечного тракта, содержащая продукты всасывания, попадает в синусоиды, смешивается с артериальной кровью и, проходя возле гепатоцитов, попадает в центральную и далее в нижнюю полую вену.
Печень выделяет до 1 л жёлчи в день. В состав жёлчи входят жёлчные пигменты и жёлчные соли. Жёлчные пигменты, включая билирубин и биливердин, образуются в результате разрушения гемоглобина в селезёнке и печени, они придают цвет калу. Жёлчные соли, сформированные из холестерина, способствуют эмульгированию жиров, таким образом облегчая их всасывание слизистой оболочкой кишечника. Большинство жёлчных солей повторно поглощается слизистой оболочкой и возвращается в печень воротной веной для повторной секреции. Во внутриутробном периоде печень принимает участие в гемопоэзе.
Анатомическое строение печени
У печени различают:
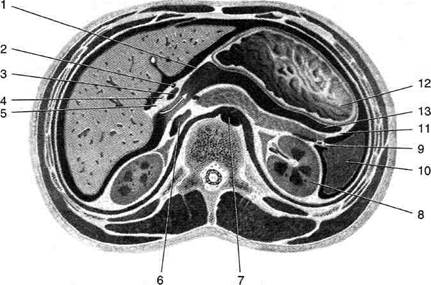
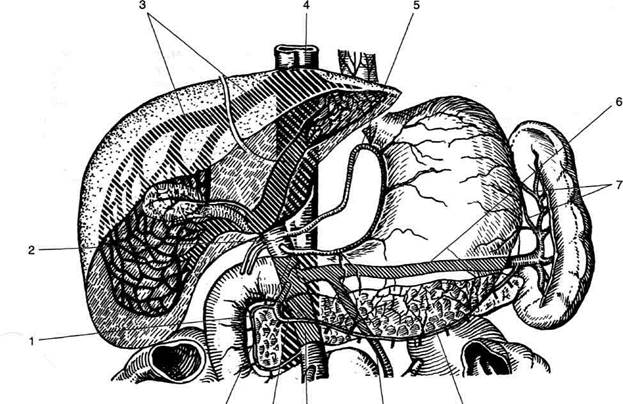
• диафрагмальную поверхность (facies dia-phragmatica) (рис. 11-42);
• нижний край (margo inferior), на котором
имеется вырезка круглой связки (incisura lig. teretis);
• висцеральную поверхность (facies visceralis),
на которой имеются борозды, своим расположением напоминающие букву Н, и разделяющие её на четыре доли: ♦ правую (lobus dexter), которую от квадратной доли отделяет ямка жёлчного пузыря (fossa vesicae felleae), а от хвостатой — борозда полой вены (sulcus venae cavae);
Рис. 11-42. Диафрагмальная (а) и висцеральная (б) поверхности печени. 1 — прикрепление венечной связки, 2 — правая доля, 3 — жёлчный пузырь, 4 — нижняя полая вена, 5 — левая доля, 6 — серповидная связка, 7 — квадратная доля, 8 — круглая связка печени, 9 — щель венозной связки, 10 — собственная печёночная артерия, 11 — хвостатая доля, 12 — воротная вена, 13 — общий жёлчный проток. (Из: Синельников Р.Д. Атлас анатомии человека. — М., 1972. — Т. II.)
♦ левую (lobus sinister), отделённую от квадратной доли щелью круглой связки (fissura lig. teretis), а от хвостатой — щелью венозной связки (fissura lig. venosi);
♦ хвостатую (lobus caudatus);
♦ квадратную (lobus quadratus), отделенную от хвостатой доли воротами печени (porta hepatis), имеющими вид поперечной щели длиной 3—6 см, шириной 1—3 см, глубиной до 2,5 см и пропускающими общий печёночный проток (ductus hepaticus communis), воротную вену (v. portae) и собственную печёночную артерию (a. hepatica propria).
Паренхима печени снаружи покрыта плотной фиброзной оболочкой (tunica fibrosa), которая вместе с сосудами и жёлчными протока-
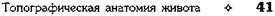
|
ми вступает в ворота печени, где образует околососудистую фиброзную капсулу [capsula fibrosa perivascularis (Glissoni)], покрывающую все более мелкие разветвления печёночной артерии, воротной вены, жёлчных протоков и лимфатических сосудов. Острое увеличение объёма паренхимы печени приводит к натяжению фиброзной капсулы, что сопровождается болевым синдромом.
Традиционное деление печени на четыре доли, основанное на внешних признаках, не отражает строения внутрипечёночных сосудов и жёлчных протоков и поэтому не отвечает требованиям практической хирургии. Более удачная схема деления, основанная на том, что ветвление печёночных протоков, воротной вены и собственной печёночной артерии в значительной мере совпадает, была предложена Куино. Эта схема позволяет выделить участки печени, имеющие независимое от соседних участков кровоснабжение, жёлче- и лимфоотток, к каждому из которых, в зависимости от размеров участка (сегмент, сектор, доля), подходит сосудисто-секреторная ножка, состоящая из ветвей воротной вены, печёночной артерии, лимфатического сосуда и жёлчного протока (рис. 11-43).
По схеме Куино (рис. 11-44) печень делится на две доли — правую и левую (lobus dexter et lobus sinister). Пограничная линия между ними проходит через ямку жёлчного пузыря (fossae vesicae felleae), по левому краю борозды полой вены (sulcus v. cavae) правее серповидной связки печени (lig. falciforme).
V IV
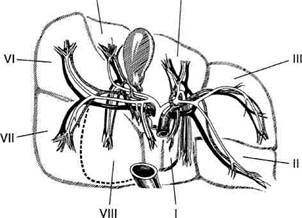
Рис. 11-43. Внутрипечёночное ветвление воротной вены, собственной печёночной артерии и жёлчных протоков.
Разветвления собственной печёночной артерии светлые, воротной вены тёмные, общего печёночного протока заштрихованы. Римскими цифрами указаны номера сегментов.
В
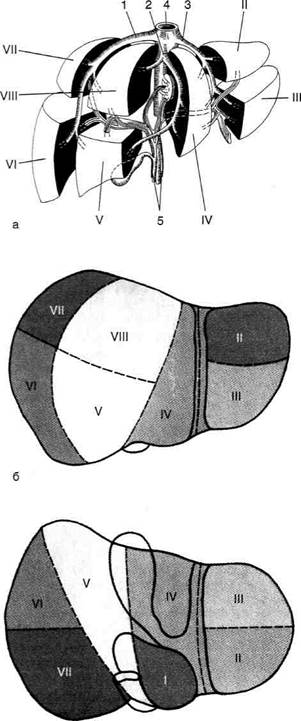
Рис. 11-44. Сегменты печени и венозный отток от них.
а — венозный отток, б,в — диафрагмальная и висцеральная поверхности печени; 1 — правая печёночная вена, 2 — средняя печёночная вена, 3 — левая печёночная вена, 4 — нижняя полая вена, 5 — общий печёночный проток, воротная вена и собственная печёночная артерия. Римскими цифрами указаны номера сегментов.
2—2052
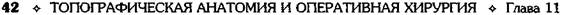
|
• В левой доле три сектора.
♦ Левый дорсальный сектор (sector dorsalis sinister) содержит первый сегмент (I), который расположен в пределах хвостатой доли, доступен только с висцеральной поверхности, получает кровоснабжение как от правой, так и от левой печёночных артерий.
♦ Левый латеральный сектор (sector lateralis sinister) содержит второй сегмент (II), который занимает заднюю часть левой доли, кровоснабжается ветвью левой печёночной артерии.
♦ Левый парамедианный сектор (sector paramedianus sinister) содержит:
— третий сегмент (III), который кровоснабжается ветвью левой печёночной артерии, расположен левее щели круглой связки и занимает передние отделы левой доли;
— четвертый сегмент (IV), который кровоснабжается ветвью левой печёночной артерии и приблизительно соответствует квадратной доле.
• В правой доле два сектора.
♦ Правый парамедианный сектор (sector
paramedianus dexter) содержит:
— пятый сегмент (V), который кровоснабжается ветвями правой печёночной артерии и расположен правее ямки жёлчного пузыря;
— восьмой сегмент (VIII), который кровоснабжается ветвями правой печёночной артерии, расположен в задних отделах сектора и доступен только с диафрагмальной поверхности.
Таблица 11-2. Скелетотопия печени
♦ Правый латеральный сектор (sector lateralis dexter) содержит:
— шестой сегмент (VI), который занимает переднюю часть сектора;
— седьмой сегмент (VII), который занимает заднюю часть сектора.
• Границы секторов и сегментов могут быть уточнены в ходе операции пережатием соответствующей сосудисто-секреторной ножки, что сопровождается изменением цвета ишемизированной части органа.
Положение печени
Голотопия. Печень занимает правое подреберье, собственную надчревную и своей левой долей частично левую подрёберную области.
Скелетотопия (рис. 11-45). Печень располагается на уровне X—XI грудных позвонков (табл. 11-2). Печень прикрепляется к диафрагме и при дыхании перемещается вместе с ней, причём амплитуда перемещения края печени доходит до 3 см. Это используют при пальпации — пальцы исследующего помещают у края рёбер латеральнее прямой мышцы живота, при вдохе край печени скользит вниз мимо кончиков пальца исследующего.
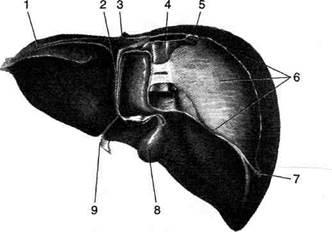
Синтопия (рис. 11-46). Сверху печень покрывает купол диафрагмы. На диафрагмальной поверхности правой доли имеются рёберные вдавления (impressiones costalis), на диафрагмальной поверхности левой доли — сердечное вдавление (impressio cardiaca). К висцеральной поверхности печени прилежит ряд органов, оставляющих на ней вдавления.
| Правая средняя подмышечная линия — правая граница печени | Правая среднеклю-чичная линия | Передняя срединная линия | Левая около- грудинная линия | Середина расстояния между окологрудин-ной и среднеключич-ной линиями — левая граница печени | |
| Проекция верхнего края печени (соот- | VIII ребро | Четвёртое межреберье | Основание мечевидного отростка | Пятое межреберье | VI рёберный хрящ |
| ветствует положению ку- | |||||
| пола диафрагмы) | |||||
| Проекция нижнего края печени | IX ребро | Край рёберной дуги | Середина расстояния между пупком и мечевидным отростком | Прикрепление VIII и VII рёбер | VII рёберный хрящ |
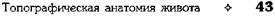
|
 Рис. 11-45. Скелетотопия печени, а —
Рис. 11-45. Скелетотопия печени, а —
вид спереди, б — вид сзади, в — вид с боку лёжа; 1 — печень, 2 —нижний край лёгкого, 3 — нижняя граница рёберно-диафраг-мального синуса, 4 —жёлчный пузырь, 5 — желудок, 6 — нисходящая ободочная кишка, 7 — восходящая ободочная кишка, 8 — почка, 9 — селезёнка. (Из: Netter F.H. Atlas of human anatomy. — Basle, 1989.)
На правой доле, идя спереди назад, имеются ободочно-кишечное вдавление (impressio colica), почечное вдавление (impressio renalis), надпочечниковое вдавление (impressio supra-renalis).
Спереди на левой доле имеется желудочное вдавление (impressio gastrica), а позади
него —пищеводное вдавление (impressio oesophagea).
На квадратной доле вблизи ворот печени имеется дуоденальное вдавление (impressio duodenalis).
На границе правой и квадратной долей имеется ямка жёлчного пузыря (ossa vesicae felleae).
|
|
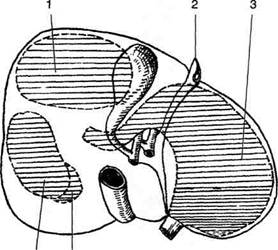
Рис. 11-46. Синтопия печени. 1 — зона ободочной кишки (area colica), 2 — круглая связка печени (lig. teres hepatis), 3 — зона желудка (area gastrica), 4 — зона почки (area renalis), 5 — зона надпочечника (area suprarenalis).
Рис. 11-47. Внебрюшинное поле печени. 1 —левая треугольная связка (lig. triangulare sinistrum), 2 — щель венозной связки, 3 — серповидная связка (lig. falciformae), 4 — нижняя полая вена, 5 — печёночная вена, 6 — венечная связка (lig. coronarium), 7 — правая треугольная связка (lig. triangulare dextrum), 8 —жёлчный пузырь, 9 — круглая связка печени. (Из: Синельников ЯД Атлас анатомии человека. — М., 1972.—Т. I.)
Брюшинный покров и связки печени
Печень развивается в пределах вентральной брыжейки и первоначально покрыта брюшиной со всех сторон (рис. 11-47). В результате роста печени от вентральной брыжейки остаются лишь узкие полосы.
• Между воротами печени, малой кривизной
желудка и начальной частью двенадцатиперст
ной кишки расположен малый сальник
(omentum minus), состоящий из печёночно-
желудочной связки (lig. hepatogastricum) и пе-
чёночно-дуоденальной связки (lig. hepato-
duodenale), в которой проходят:
♦ справа общий жёлчный проток (ductus choledochus);
♦ слева собственная печёночная артерия (a. hepatica propria);
♦ между ними и позади воротная вена (v. portae).
• Между диафрагмой и печенью расположены
следующие образования:
♦ Серповидная связка (lig. falciforme) — дуп-
ликатура брюшины, тянущаяся от диаф-
рагмальной поверхности печени к перед
ней стенке живота до пупка, снизу
прикрепляется к круглой связке печени
(lig. teres hepatis), являющейся облитери-
рованной пупочной веной (v. umbilicalis)
и тянущейся от ворот печени к пупку.
Пупочная вена может быть облитериро-
вана не на всем её протяжении, кроме
того, она сопровождается околопупочными венами (vv. paraumbilicales). Эти вены и вены брюшной стенки образуют порто-кавальный анастомоз. Проходимость пупочной вены может быть восстановлена путём введения канюли через пупок (используют для введения лекарств, измерения давления и исследования крови в воротной вене).
Венечные связки (lig. coronarium) также образованы переходом брюшины с диафрагмы на печень, однако в результате роста печени листки венечной связки раздвигаются и задняя часть диафрагмальной поверхности оказывается лишённой брюшинного покрова, образуя внебрюшинное поле (area nuda), вследствие чего печень относят к органам мезоперитонеальным. Границы внебрюшинного поля: серповидная связка, левый передний листок венечной связки, левая треугольная связка, где левый передний и задний листки объединяются, задний листок венечной связки, правая треугольная связка, правый передний листок венечной связки, серповидная связка.
Листки венечной связки у краев печени сближаются с образованием дупликатуры и переходят в правую и левую треугольные связки (lig. triangulare dextrum et sinistrum).
|
Кровоснабжение, иннервация, крово-и лимфоотток
В печень поступает артериальная кровь из собственной печёночной артерии и венозная кровь, содержащая продукты всасывания из желудочно-кишечного тракта, по воротной вене. Печень имеет обильное кровоснабжение, и её повреждение сопровождается опасным для жизни кровотечением.
Артериальное кровоснабжение печени (рис. 11-48). Собственная печёночная артерия (a. hepatica propria) отходит от обшей печёночной артерии (a. hepatica communis), являющейся ветвью чревного ствола (truncus coeliacus), и проходит в печёночно-дуоденальной связке (lig. hepatoduodenale, располагаясь левее общего жёлчного протока (ductus choledochus) и воротной вены (v. portae). Она делится на:
• правую печёночную артерию (a. hepatica
dextra), которая вступает в ворота печени и кровоснабжает правую долю (V, VI, VII, VIII сегменты) и правую половину хвостатой доли (I сегмент) печени;
• левую печёночную артерию (a. hepatica
sinistra), которая вступает в ворота печени и
кровоснабжает левую долю (II, III сегмен
ты), квадратную долю (IV сегмент) и левую
половину хвостатой доли (I сегмент) печени.
Нередко встречаются варианты ветвления
кровоснабжающих печень сосудов.
• Уровень разделения собственной печёночной
артерии на левую и правую может быть различен.
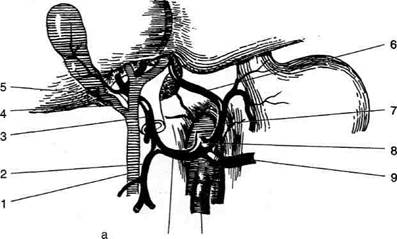
• Правая печёночная артерия может отходить
(в 15% случаев) от нижней панкреатодуоде-нальной артерии, отходящей от верхней брыжеечной артерии.
11 10
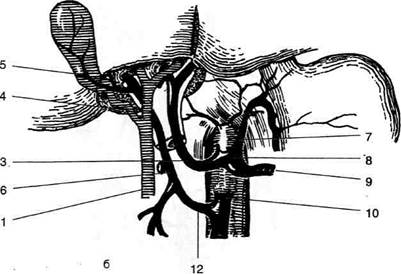
|
Рис. 11-48. Варианты (а, б) отхождения добавочных печёночных артерий. 1 —
общий жёлчный проток, 2 — гастродуо-денальная артерия, 3 — собственная печёночная артерия, 4 — пузырный проток, 5 — пузырная артерия, 6 —добавочная печёночная артерия, 7 — левая желудочная артерия, 8 — чревный ствол, 9— селезёночная артерия, 10— верхняя брыжеечная артерия, 11 — общая печёночная артерия, 12 — нижняя панк-реатодуоденальная артерия.
|
• Левая печёночная артерия может отходить (в 25% случаев) от левой желудочной артерии. Этот вариант часто сочетается с отхождени-ем правой печёночной артерии от верхней брыжеечной артерии.
Ветви правой и левой печёночных артерий кровоснабжают различные области паренхимы печени. Внезапная окклюзия этих сосудов может приводить к ишемическому некрозу участка печени. Однако если закрытие просвета сосудов развивается в течение длительного времени, то, как правило, успевает развиться адекватное внутрипечё-ночное и внепечёночное коллатеральное кровообращение.






