Первичная профилактика внезапной смерти направлена на выявление и устранение факторов риска. Следует учитывать как распространенность внезапной смерти в тех или иных группах населения, так и сравнительную опасность разных факторов риска. Среди всего взрослого населения внезапно умирают 0,1—0,2% в год в основном это те 20—25% больных ИБС, у которых первым ее проявлением становится внезапная смерть. Среди тех, у кого в анамнезе нет ИБС, распространенность внезапной смерти тем выше, чем больше у них факторов риска внезапной смерти, к которым относятся: пожилой возраст, артериальная гипертония, гипертрофия левого желудочка, курение, гиперлипидемия, ожирение, неспецифические изменения ЭКГ. Эти факторы риска, впрочем, повышают вероятность любых форм ИБС, не только внезапной смерти. Независимо от наличия или отсутствия факторов риска половина людей, умирающих от заболеваний сердца, умирает внезапно. Так, смертность при тяжелой ИБС и дилатационной кардиомиопатии составляет 40% в год, поэтому риск внезапной смерти у таких больных — около 20%. В группе людей с несколькими факторами риска атеросклероза распространенность внезапной смерти существенно выше, чем среди населения в целом (5—6% против 0,1—0,2% в год).
Эффективность профилактических мероприятий в этой группе не столь велика, как хотелось бы; надо провести их у 200 человек, чтобы спасти от внезапной смерти одного; в пересчете на ежегодную смертность это, однако, снизит число внезапных смертей в этой группе вдвое.
Те, у кого уже имеются тяжелые проявления ИБС, влияют на общее число внезапных смертей не так сильно, как остальные. Важны, однако, и вторичная профилактика, и разработка новых, более совершенных методов выявления больных с высоким риском внезапной смерти. Начинать вторичную профилактику надо как можно раньше.
У переживших внебольничную остановку кровообращения смертность со временем снижается. В первые 6 мес., особенно при фракции выброса левого желудочка ниже 35%, смертность максимальная (11,2%). Затем она становится все ниже, особенно если при электрофизиологическом исследовании сердца не удается запустить желудочковую тахикардию или фибрилляцию желудочков.
При инфаркте миокарда, внебольничной остановки кровообращения, при впервые выявленной сердечной недостаточности внезапная смерть чаще наступает в первые 6—18 мес., затем ее риск снижается более чем у 50% из них. Современные методы лечения
способны значительно повысить выживаемость таких больных. Внутри группы больных с ИБС можно выделить подгруппу, для которой риск внезапной смерти особенно высок: прежде всего это больные с инфарктом миокарда и постинфарктным кардиосклерозом. В первые 72 ч инфаркта миокарда риск остановки кровообращения составляет 15—20%. Риск внезапной смерти наиболее высок у тех, у кого в период выздоровления (с 3-х суток по 8-ю неделю) была устойчивая желудочковая тахикардия или фибрилляция желудочков: в первые 6— 12 мес. на фоне медикаментозного лечения умирает более 50% больных.
Долгосрочный прогноз (в том числе — риск внезапной смерти) при инфаркте миокарда зависит от многих факторов, прежде всего — от размера инфаркта (он влияет на фракцию выброса левого желудочка, функциональный статус и вероятность появления сердечной недостаточности). Желудочковая экстрасистолия тоже ухудшает прогноз, причем летальность при ней растет пропорционально частоте экстрасистол, пока, по данным холтеровского мониторинга ЭКГ, она не достигает 10—30 ч.; еще опаснее неустойчивая желудочковая тахикардия и групповые экстрасистолы. При фракции выброса левого желудочка ниже 30% эти аритмии увеличивают смертность до 20% в год. Устранение желудочковой экстрасистолии, однако, не повышает выживаемости. При близкой к норме фракции выброса левого желудочка с редкими желудочковыми экстрасистолами и без других аритмий прогноз намного лучше.
Внебольничная остановка кровообращения в анамнезе, не связанная с инфарктом миокарда, — еще один очень важный фактор риска внезапной смерти: если не проводить активного лечения, риск повторной остановки кровообращения достигает 30% в год.
ЛЕЧЕНИЕ.
Лечение при остановке кровообращения включает следующие этапы:
1) основные реанимационные мероприятия;
2) специализированные реанимационные мероприятия;
3) ведение больного после реанимации;
4) долгосрочное лечение.
Основные реанимационные мероприятия могут выполнять не только врачи, но и медицинские сестры, персонал скорой помощи и другие специально обученные люди. Каждый следующий этап лечения требует все более высокой квалификации
Основные реанимационные мероприятия. Прежде всего выясняют, действительно ли потеря сознания вызвана остановкой кровообращения. Для этого быстро определяют наличие пульса на сонных и бедренных артериях и дыхательных движений. Даже при подозрении на остановку кровообращения немедленно вызывают реанимационную бригаду.
В течение нескольких секунд после остановки кровообращения может сохраняться атональное дыхание. Надо отличать его от стридора при аспирации инородного тела (например пищи), пульс при котором сохранен. При подозрении на инородное тело в дыхательных путях выполняют прием Геймлиха. Прекардиальный удар (сильный удар кулаком по грудине на границе между ее средней и нижней третью) иногда может восстановить синусовый ритм при фибрилляции желудочков и желудочковой тахикар-
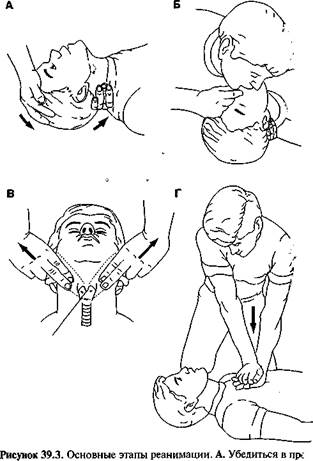 А. Убедиться в проходимости дыхательных путей. Б. Начать ИВЛ рот в рот. В. Определить пульс на сонных артериях (по бокам от щитовидного хряща_). Г. Если пульса нет, начать непрямой массаж сердца (частота надавливаний — 80—100 мин.).
А. Убедиться в проходимости дыхательных путей. Б. Начать ИВЛ рот в рот. В. Определить пульс на сонных артериях (по бокам от щитовидного хряща_). Г. Если пульса нет, начать непрямой массаж сердца (частота надавливаний — 80—100 мин.).
дии, но может и перевести желудочковую тахикардию вфибрилляцию желудочков, поэтому единого мнения о её целесообразности нет: самый консервативный подход состоит в том, чтобы выполнять прекордиальный удар только в ходе специализированных реанимационных мероприятий, под контролем ЭКГ и при наличии дефибриллятора После этого запрокидывают голову больного и поднимают подбородок, что позволяет осмотреть ротоглотку и освободить дыхательные пути. Удаляют зубные протезы и инородные тела, при подозрении на инородное тело в ротоглотке выполняют прием Геймлиха. Если есть основание думать, что остановка кровообращения вызвана остановкой дыхания, то после освобождения дыхательных путей наносят еще один прекордиальный удар.
Затем начинают ИВЛ и непрямой массаж сердца с целью поддержать перфузию жизненно важных органов до начала специализированных реанимационных мероприятий. Если нет специального оборудования (ротового воздуховода, обтуратора пищевода и мешка Амбу), проводят ИВЛ рот в рот (с частотой 10—12 мин.). Если реаниматор один, то соотношение надавливаний на грудную клетку и вдуваний должно быть 15:2 (2 вдувания после каждых 15 надавливаний), а если реаниматоров двое — 5:1 (1 вдувание на каждые 5 надавливаний).Надавливания призваны воспроизводить нормальную работу сердца: во время сдавливания грудной клетки кровь поступает из желудочков в магистральные артерии (обратному току крови препятствуют клапаны), а в момент, когда она расправляется, происходит наполнение желудочков. Одну руку кладут ладонью на
нижнюю часть грудины и надавливают на тыл кисти запястьем другой руки. В момент надавливания локти полностью выпрямляют. Частота надавливаний — 80—100 в мин. Толчок должен быть такой силы, чтобы вдавить грудину на 3—5 см, затем руки резко отпускают.






