По глубине поражения

Поражения кожи при ожогах первой, второй, третьей степени
На рисунке — трёхстепенная классификация, принятая в зарубежных странах.
Клинико-морфологическая классификация, принята на XXVII Всесоюзном съезде хирургов в 1961 (1960) году (СССР, РФ):
· Первая степень. Поражается верхний слой ороговевающего эпителия. Проявляется покраснением кожи, небольшим отёком и болью. Через 2—4 дня происходит выздоровление. Погибший эпителий слущивается, следов поражения не остаётся.
· Вторая степень. Повреждается ороговевающий эпителий до росткового слоя. Формируются небольшие пузыри с серозным содержимым. Полностью заживают за счёт регенерации из сохранившегося росткового слоя за 1—2 недели.
· Третья степень. Поражаются все слои эпидермиса и дерма.
Третья А степень. Частично поражается дерма, дном раны служит неповреждённая часть дермы с оставшимися эпителиальными элементами (сальными, потовыми железами, волосяными фолликулами). Сразу после ожога выглядит, как чёрный или коричневый струп. Могут формироваться пузыри большого размера, склонные к слиянию, с серозно-геморрагическим содержимым. Болевая чувствительность снижена. Возможно самостоятельное восстановление поверхности кожи, если ожог не осложнится инфекцией и не произойдёт вторичного углубления раны.
Третья Б степень. Тотальная гибель кожи до подкожно-жировой клетчатки.
· Четвёртая степень. Гибель подлежащих тканей, обугливание мышц, костей, подкожно-жировой клетчатки.

Пузырь с серозным содержимым при ожоге 2-й степени

Обширные ожоги 3-й степени

Ожоги 3б и 4-й степени, видны очаги некроза и обугливания тканей
По типу повреждения
· Термические. Возникают в результате воздействия высокой температуры. Факторы поражения:
Пламя. Площадь ожога относительно большая, по глубине преимущественно 2-я степень. При первичной обработке раны представляет сложность удаление остатков обгоревшей одежды, незамеченные нити ткани могут в последующем служить очагами развития инфекции. Могут поражаться органы зрения, верхние дыхательные пути.
Жидкость. Площадь ожога относительно небольшая, но относительно глубокая, преимущественно 2—3-й степеней.
Пар. Площадь ожога большая, но относительно неглубокая. Очень часто поражаются дыхательные пути.
Раскалённые предметы. Площадь ожога всегда ограничена размерами предмета и имеет относительно чёткие границы и значительную глубину, 2—4-й степеней. Дополнительные травмы могут происходить при удалении предмета, нанёсшего травму. Происходит отслоение поражённых слоёв кожи.
· Химические. Возникают в результате воздействия химически активных веществ:
Кислоты. Ожоги относительно неглубоки, что связано с коагулирующим эффектом кислоты: из обожжённых тканей формируется струп, который препятствует дальнейшему её проникновению. Ожоги концентрированными кислотами менее глубоки, поскольку из-за большей концентрации и струп формируется быстрее.
Щёлочи. Щёлочь, воздействуя на ткани, проникает довольно глубоко, барьер из коагулированного белка, как в случае с кислотой, не формируется.
Соли тяжёлых металлов. Ожоги как правило поверхностны, по внешнему виду и клинике такие поражения напоминают ожоги кислотой.
· Электрические и ожоги вольтовой дугой. Возникают в точках входа и выхода заряда из тела. Особенностью является наличие нескольких ожогов малой площади, но большой глубины. Особенно опасны подобные ожоги при прохождении через область сердца(Электротравма). Ожоги вольтовой дугой напоминают ожоги пламенем и возникают при коротких замыканиях, без прохождения тока через тело пострадавшего.
· Лучевые. Возникают в результате воздействия излучения разных типов:
Световое излучение. Ожоги, возникающие под действием солнечных лучей, в летнее время — обычное явление. Глубина преимущественно 1-й, редко 2-й степени. Ожоги также могут вызываться световым излучением любой части спектра, в зависимости от длины волны отличаются глубина проникновения и, соответственно, тяжесть поражения.
Ионизирующее излучение. Ожоги, как правило, неглубокие, но лечение их затруднено из-за повреждающего действия излучения на подлежащие органы и ткани. Повышается ломкость сосудов, кровоточивость, снижается способность к регенерации.
· Сочетанные. Поражение несколькими факторами различной этиологии — например, паром и кислотой.
· Комбинированные. Сочетание ожога и травмы другого рода — например, перелома.
Подробнее по теме «ожоги ионизирующим излучением» см.: Лучевая болезнь.
Прогноз. Прогноз является важным фактором при постановке диагноза. Прогнозирование дальнейшего развития заболевания очень важно при проведении медицинской сортировки, оно позволяет распределить пострадавших по принципу нуждаемости их в медицинской помощи. Очень важно прогнозировать возможные осложнения и путь развития заболевания, особенно на ранних этапах, это во многом определяет тактику дальнейшего лечения. Совокупная комплексная оценка состояния пострадавшего позволяет провести своевременную адекватную терапию, предотвратить или уменьшить тяжесть осложнений. Во многом прогноз определяется площадью и глубиной ожогов, наличием сопутствующих травм и заболеваний, общим состоянием организма.
Определение площади поражения. Важную роль в определении тяжести поражения играет не только глубина, но и площадь ожога. Существует несколько методов вычисления площади ожога.
Правило девяток. Поверхности разных частей тела составляют примерно по 9 % (или кратно этому числу) от общей площади поверхности тела:
· площадь головы и шеи — 9 %,
· грудь — 9 %,
· живот — 9 %,
· задняя поверхность тела 18%,
· рук — каждая по 9 %,
· бедра — по 9 %,
· голени и стопы — по 9 %,
· промежность и наружные половые органы — 1 % поверхности тела.
У детей эти пропорции несколько иные — например, голова и шея у них составляют свыше 21 % от полной поверхности. Схема эта дает довольно приблизительное представление о площади ожога, но проста в использовании и в экстренной ситуации позволяет быстро определить площадь пораженной кожи.
Правило ладони. Ладонь человека соответствует приблизительно 0,78 — 1—1,2 % поверхности кожи, что позволяет использовать её как единицу измерения площади ожогов.
Инструментальные методы. В современной медицине также используются специальные градуированные плёночные измерители, когда прозрачная поверхность с нанесённой на неё мерной сеткой накладывается на ожоговую поверхность.
Измерение площади ожога с помощью специальных схем-силуэтов. В клиниках для вычисления площади ожога у детей пользуются специальной схемой Ланда и Броудера. Схема представляет собой силуэт человеческого тела. Различные степени ожогов штрихуются на этой схеме различным цветом, после чего происходит подсчет заштрихованной площади поверхности тела с помощью таблицы, на которой указаны площади поверхности различных участков тела.
Основные клинические проявления ожогов. Ожоговая травма в зависимости от глубины поражения и поражающего фактора может проявляться разными клиническими формами. Некоторые из них способны изменяться, превращаясь в другие в процессе развития заболевания.
· Эритема. Представляет собой покраснение и отёк поражённой поверхности. Возникает при ожогах 1-й степени. Сопровождает все ожоговые повреждения.
· Везикула. Пузырёк с серозным или геморрагическим содержимым. Возникает в результате отслоения верхнего слоя эпидермиса и заполнения промежутка лимфой или кровью при ожогах 2—3-й степеней. При ожогах 3-й степени везикулы могут сливаться в буллы.
· Булла. Относительно большой пузырь от 1,5 до 2 см и более. Возникает преимущественно при ожогах 3-й степени.
· Эрозия. Поверхность, лишённая эпидермиса, как правило, кровоточащая или легко повреждающаяся. Может возникать при всех типах ожогов. Формируется при гибели и отслоении кожи или после удаления пузырей.
· Язва. Напоминает эрозию, но превосходит её по глубине. Язва может продолжаться на всю глубину тканей, вплоть до кости. Формируется на месте очагов некроза. Величина зависит от размеров предшествующего некроза.
· Коагуляционный некроз («сухой некроз»). Гибнет и высыхает поражённая ткань. Из мёртвых и высохших тканей формируется чёрный или тёмно-коричневый струп. Относительно легко устраняется хирургическим путём.
· Колликвационный некроз («влажный некроз»). При обилии мёртвых тканей и присутствии достаточного количества жидкости в мёртвой ткани начинают активно размножаться бактерии. Поражённый участок распухает, приобретает зеленовато-жёлтый цвет, специфический неприятный запах. При вскрытии очага изливается большое количество зеленоватой жидкости. Лечение данного типа некроза более трудное, он склонен к распространению на здоровые ткани.
Системные эффекты ожоговой травмы. Ожоговая травма — это не только местное повреждение тканей в области действия поражающего агента, но и комплексная реакция организма на полученное повреждение. Последствия ожоговой травмы можно разделить на три большие группы: ожоговая болезнь, синдром эндогенной интоксикации и ожоговая инфекция с ожоговым сепсисом.
Ожоговая болезнь. Ожоговая болезнь является комплексным ответом организма на ожоговую травму. Это состояние возникает при поверхностных ожогах, если ими занято более 30 % тела у взрослых; при глубоких ожогах (3—4-й степеней) — более 10 % тела у взрослых и 5 % у детей; у ослабленных лиц с сопутствующими заболеваниями может развиваться при глубоких ожогах 3 % поверхности тела. Выделяют четыре основных этапа развития:
1. Ожоговый шок. Длится 12—48 часов, при тяжёлой степени — до 72 часов. Ожоговый шок по механизму возникновения — гиповолемический, это прежде всего нарушение микрогемодинамики в результате патологического перераспределения кровообращения.
2. Острая ожоговая токсемия. Длится до появления инфекции в ранах от 3 до 12 дней, чаще — 8—9 дней. Возникает вследствие поступления в кровь продуктов распада тканей, подвергшихся ожогу.
3. Ожоговая септикотоксемия. Этап от момента появления нагноения в ранах до момента их заживления или хирургической обработки. Длится от нескольких недель до нескольких месяцев. Является реакцией организма на жизнедеятельность микрофлоры, развивающейся в ране.
4. Восстановление. Начинается после заживления и закрытия ожоговых ран. Рана очищается (самостоятельно или хирургически), дно раны покрывается грануляциями или эпителизируется, в зависимости от глубины поражения.
Также ожоговая болезнь может усугубляться различными осложнениями, которые разделяют на местные и общие, первичные и вторичные, ранние и поздние. В результате этих осложнений могут развиваться лимфаденит, гнойный целлюлит, абсцессы, гангрена конечностей.[13]
Синдром эндогенной интоксикации. Синдром эндогенной интоксикации — это комплекс симптомов, развивающийся в результате накопления продуктов катаболизма, уровень которых нарастает из-за недостаточной функции печени и почек, перегруженных обработкой и выведением продуктов распада повреждённых тканей.
Ожоговая инфекция и ожоговый сепсис. Ожоговая травма стимулирует все звенья иммунитета, но накопление продуктов распада тканей и массивная бактериальная агрессия через повреждённые кожные покровы приводят к истощению всех звеньев иммунной защиты, формируется вторичный иммунодефицит. Организм становится уязвимым перед окружающей его микрофлорой.[15]
Постановка диагноза. При постановке диагноза врач оценивает глубину поражения, площадь ожоговой поверхности и, по возможности, поражающий фактор. Первый вопрос, на который должен ответить врач — не развилась ли у больного ожоговая болезнь. Если ожоговая болезнь есть или предполагается её развитие, то при формулировании диагноза её ставят на первое место. Также у больных с ожоговой болезнью развивается шок, что в свою очередь требует своевременной и адекватной терапии.
Оценка тяжести поражения. Для оценки тяжести поражения и прогнозирования дальнейшего развития заболевания используют различные прогностические индексы. Они основываются на площади и глубине поражения, а некоторые из них учитывают возраст пострадавшего. Один из таких индексов — индекс тяжести поражения (ИТП).
При вычислении ИТП каждый процент обожжённой площади даёт от одного до четырёх баллов, в зависимости от степени ожога, ожог дыхательных путей без нарушения дыхания — 15 баллов, с нарушением — 30, и т. д. ИТП интерпретируется следующим образом:
· < 30 баллов — прогноз благоприятный
· 30—60 — условно благоприятный
· 61—90 — сомнительный
Первая помощь. Важную роль играет оказание само- и взаимопомощи. Основной её целью является прекращение действия поражающего фактора на пострадавшего. Так, например, при термическом ожоге необходимо устранить контакт пострадавшего с источником ожога и охладить поражённую поверхность (под прохладной проточной водой, не менее 15 — 20 минут (только в том случае, если не нарушена целостность кожного покрова); актуально не позднее 2 часов после получения ожога), при электрическом поражении — прервать контакт с источником тока, при химических ожогах — смыть или нейтрализовать активное вещество и т. п.
На этом этапе нельзя применять масляные мази и другие жиросодержащие продукты. Очень распространено заблуждение, что ожог надо смазать чем-то жирным — например, сметаной или растительным маслом. Подобное недопустимо, такое действие только усугубит тяжесть поражения, а персоналу в больнице придётся удалять масляную плёнку, причиняя дополнительные страдания больному. Не рекомендуется самостоятельно удалять с пострадавшего фрагменты сгоревшей одежды: данная манипуляция может привести к отслоению больших участков кожи, кровотечению, а впоследствии и к инфицированию раны.
Не располагая навыками и необходимым оснащением и при возможности получения первой врачебной помощи в течение часа, не следует проводить первичную обработку раны самостоятельно. Без обезболивания этот процесс причинит дополнительные страдания больному и может привести к шоку или усугубить его. Также, при обработке раны неизбежно возникнет кровотечение и возрастёт риск инфицирования, если обработка проводится в полевых условиях.
Распространённые ошибки при оказании первой помощи
· Не оценивается тяжесть сопутствующих травм. Прежде чем транспортировать больного, следует проверить наличие переломов, вывихов, проходимость дыхательных путей.
· Введение препаратов, наложение мазей без понимания патологических процессов, происходящих с больным. Это приводит только к ухудшению состояния.
· Самостоятельное очищение ожоговых ран при отсутствии перевязочного материала и адекватного обезболивания.
· Неверное наложение повязок. Это приводит к усилению отёка и ухудшению состояния больного.
· Наложение жгута без крайней необходимости. Это приводит к усугублению течения ожоговой болезни, ухудшению состояния и может впоследствии привести к потере конечности.
· Неправильная сортировка пострадавших. Оказание помощи в первую очередь тем, кто громко кричит и просит помочь, приводит к тому, что более тяжёлые больные, находящиеся без сознания или в шоке, погибают, не получив своевременной
Первая врачебная помощь. Первая врачебная помощь на месте или в приёмном покое стационара заключается в обезболивании, обработке и перевязке ожоговой поверхности. Затем больного подготавливают к транспортировке в стационар.
Обезболивание. Препараты и способы обезболивания отличаются в зависимости от тяжести поражения. Обезболивание может проводиться нестероидными противовоспалительными средствами (кетопрофен, кеторолак), анальгетиками-антипиретиками (парацетамол — «перфалган»). При более обширных и глубоких ожогах обезболивание дополняется введением наркотических анальгетиков (морфин, омнопон, промедол.
Обработка ожоговых ран. После обезболивания начинается обработка ожоговой раны. Мягко отслаивается эпидермис, пузыри дренируются или удаляются, затем поверхность раны покрывается гигроскопичной асептической повязкой. При наличии ожогов 2—4-й степеней следует решить вопрос о профилактике столбняка в случае загрязнения раны. Не нуждаются в профилактике столбняка лица, имеющие при себе медицинские документы о проведении профилактики столбняка в течение последних 5 лет.
Квалифицированная врачебная помощь. Представляет собой лечение в хирургическом или специализированном ожоговом стационаре. Можно выделить следующие направления лечения.
Инфузионная терапия. Важное место в терапии пострадавших от ожогов занимает инфузионная терапия. Пострадавший теряет много жидкости и белка через ожоговые поверхности, что усугубляет тяжесть его состояния. Раннее начало инфузионной терапии позволят уменьшить эти потери и предотвратить дальнейшее развитие ожогового шока. Показанием к инфузионной терапии является покрытие поверхностными ожогами более 10 % поверхности тела, глубокими — более 5 %. Проведение адекватной терапии требует введения коллоидных и кристаллоидных растворов. Соотношение этих растворов высчитывается по различным формулам.
Противошоковая инфузионная терапия при наличии электрических ожогов должна включать 40%-ный раствор глюкозы, реологические, растворы для коррекции кислотно-щелочного состояния (КЩС) и сердечно-сосудистые препараты по показаниям.
При проведении инфузионной терапии ожоговых больных следует соблюдать следующие правила:
· Правило четырёх катетеров.
o Катетер в центральной вене (или в 1—2 периферических венах).
o Мочевой катетер.
o Гастральный (энтеральный) зонд.
o Катетер в носоглотке для оксигенотерапии (или кислородная маска).
· Постоянный мониторинг четырёх основных показателей гемодинамики.
o Артериальное давление (АД).
o Частота сердечных сокращений (ЧСС).
o Центральное венозное давление (ЦВД) — косвенный показатель давления в левом предсердии и главный показатель преднагрузки сердца.
o Почасовой диурез.
Оптимальным считается введение в течение первых 8 часов только кристаллоидов.
Также следует обеспечивать поддержание кислотно-щелочного равновесия (КЩР) и адекватное поступление кислорода и питательных веществ в кровоток пострадавшего. Для проведения адекватной противошоковой терапии требуется понимание этиопатогенеза состояния, в котором находится больной, иначе слепое следование рекомендациям может только ухудшить и без того тяжёлое состояние пострадавшего. Больному требуется осуществление поддержки питательными веществами для компенсации метаболических нарушений и восполнения энергозатрат, возникающих в результате борьбы организма с последствиями ожоговой травмы.
Принципы местного лечения ожогов. Выделяют два основных способа местного лечения ожоговых ран: закрытый и открытый. Эти методы не противоречат друг другу и часто применяются последовательно или вместе.
Как известно, микроорганизмы лучше размножаются во влажной среде, а формирование сухого струпа над раной значительно ухудшает условия их существования. Поэтому при открытом лечении проводят мероприятия, обеспечивающие активное высушивание струпа. Для этого на ожоговую поверхность наносят вещества, способные коагулировать белки. Также используют различные устройства и установки: инфракрасные излучатели, вентиляторы и т. п. При закрытом лечении посредством повязок предотвращают попадание микроорганизмов в рану и обеспечивают отток жидкости из раны. Препараты, наносимые на раневую поверхность, предназначены для уничтожения и затруднения роста микроорганизмов, улучшения регенерации тканей, обеспечения лучшего оттока экссудата и транссудата. В зависимости от стадии заживления ожоговой раны применяют различные препараты и виды повязок.
Выделяют пять основных групп антибактериальных препаратов, используемых при местном лечении ожогов:
· Окислители: 3%-ный раствор перекиси водорода, перманганат калия.
· Ингибиторы синтеза и обмена нуклеиновых кислот: красители (этакридина лактат, диоксидин, хиноксидин и др.), нитрофураны (фурацилин, фурагин, нитазол).
· Препараты, нарушающие структуру цитоплазматической мембраны: катионные антисептики (хлоргексидин, декаметоксин и др.), ионофоры (валиномицин, грамицидин и др.), нитрат серебра, полимиксины.
· Антибиотики, угнетающие синтез белка: левомицетин, эритромицин.
· Препараты, вызывающие нарушение метаболизма фолиевой кислоты: сульфаниламиды.
Задачей данных препаратов является замедление или полное прекращение роста бактериальной флоры в области ожоговой раны. Препараты наносятся непосредственно на раневую поверхность, или ими пропитываются повязки, накладываемые на повреждённый участок.
Заживление ожоговой раны. В процессе заживления ожоговой раны выделяют следующие этапы, на которых применяются разные принципы терапии:
· Гнойно-некротическая фаза. Высокий уровень бактериальной загрязнённости, отёчность тканей, гиперемия области раны, активное противостояние бактериальной флоры и иммунной системы.
· Фаза грануляции. Очистка раны от гнойно-некротических масс, уменьшение и исчезновение отёков, подавление бактериальной агрессии.
· Фаза эпителизации. Восстановление кожного покрова или формирование рубца, окончательное заживление раны.
В первой фазе заживления ожоговой раны ставится задача подавления первичной микрофлоры и предотвращения дальнейшего инфицирования раны. Во второй фазе важно обеспечить отведение раневого отделяемого из раны, на первое место выходят гигроскопические свойства повязок. В третьей фазе следует обеспечить максимальное щажение раны, чтобы способствовать полноценной регенерации.
В идеале, повязка должна обладать следующими свойствами:
· обеспечение оттока раневого экссудата и микроорганизмов от поверхности раны
· угнетение патогенной микрофлоры
· противоотёчное действие
· противовоспалительный эффект
· обезболивающее действие
· создание условий для оптимального протекания процессов заживления
В зависимости от фазы заживления ожоговой раны повязка должна обладать теми или иными свойствами. Также, помимо повязок, на рану могут накладываться специальные раневые покрытия, как из синтетических материалов, так и из трансплантатов кожи человека.
Хирургическое лечение. Все хирургические вмешательства при ожоговом поражении делятся на три группы:
· Декомпрессионные операции (Некротомия). Показаны при глубоких циркулярных ожогах на конечностях, туловище, способных привести к развитию субфасциального отёка.
· Некрэктомия (иссечение струпа, в том числе и ампутация). Показана для очищения раны при наличии некротических тканей или устранения некротизированого участка конечности.
· Дерматопластика. Показана при наличии ожогов 3-й степени и служит для компенсации косметического дефекта.
В первую очередь выполняются декомпрессионые операции. Они могут проводиться ещё на стадии ожогового шока. Целью является уменьшение тяжести шока и предотвращение развития субфасциальных отёков, которые могут привести к острой ишемии нервных стволов и мышц, что, в свою очередь, может усугубить последствия ожоговой травмы.
В дальнейшем, при стабилизации состояния больного, проводят некрэктомию. Так как мёртвая ткань является источником интоксикации и продукты распада, поступающие из неё, ухудшают состояние больного, то удаление мёртвых тканей должно быть проведено по возможности как можно быстрее, как только позволит состояние больного.
После удаления отмерших тканей проводится кожная пластика дефекта. Цель операции состоит в том, чтобы ликвидировать или частично устранить ожоговый дефект, возникший в результате повреждения и некротомии. Наложение различных кожных трансплантатов позволяет ускорить заживление раны и уменьшить выраженность косметического дефекта, возникшего в результате ожоговой травмы.
Кожная пластика является необходимым условием для эффективного заживления обширных ожогов 3—4-й степеней. При невозможности кожной пластики или её несвоевременном осуществлении происходит формирование грубого рубцового дефекта: место погибшей кожи и мышц занимает слабо оформленная рубцовая ткань. Если ожог достаточно обширен или расположен около суставов, то деформирующие рубцы сделают невозможным восстановление нормальной подвижности поражённого участка.
Отмороже́ние, или обмороже́ние (лат. congelatio) — повреждение тканей организма под воздействием холода. Нередко сопровождается общим переохлаждением организма и особенно часто затрагивает такие части тела, как ушные раковины, нос, недостаточно защищённые конечности, прежде всего пальцы рук и ног. Отличается от «холодных ожогов», возникающих в результате прямого контакта с крайне холодными веществами, такими как сухой лёд или жидкий азот. Чаще всего отморожения возникают в холодное зимнее время при температуре окружающей среды ниже −20—10 °C. При длительном пребывании вне помещения, особенно при высокой влажности и сильном ветре, отморожение можно получить осенью и весной при температуре воздуха выше нуля.
Этиология. К отморожению на морозе приводят тесная и влажная одежда и обувь, физическое переутомление, голод, вынужденное длительное неподвижное и неудобное положение, предшествующая холодовая травма, ослабление организма в результате перенесённых заболеваний, потливость ног, хронические заболевания сосудов нижних конечностей и сердечно-сосудистой системы, тяжёлые механические повреждения с кровопотерей, курение и пр. При употреблении алкоголя происходит расширение периферических сосудов, что характеризуется усиленной потерей тепла, в то время как в норме при действии холода происходит их сужение. Достаточно часто, тяжёлые отморожения, приводящие к ампутации конечностей, происходят именно в состоянии сильного алкогольного опьянения.[2]
Патогенез. Под влиянием холода в тканях происходят сложные изменения, характер которых зависит от уровня и длительности снижения температуры. При действии температуры ниже −30 °C основное значение при отморожении имеет повреждающее действие холода непосредственно на ткани, и происходит гибель клеток. При действии температуры до −10 — −20 °C, при котором наступает большинство отморожений, ведущее значение имеют сосудистые изменения в виде спазма мельчайших кровеносных сосудов. В результате замедляется кровоток, прекращается действие тканевых ферментов, значительно снижается поступление кислорода к тканям.
Классификация
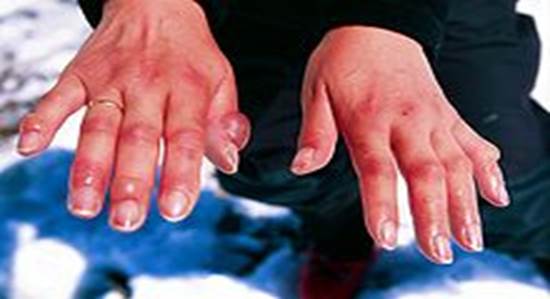
Отморожения рук второй степени
Существует несколько классификаций отморожений по различным принципам.






