Источник инфекции (Европа) – лесные мышевидные грызуны (рыжая и красная полевка), а на Дальнем Востоке – манчжурская полевая мышь.

Рыжая полевка - переносчик ГЛПС
Природный очаг – ареал распространения грызунов (в умеренных климатических формациях, горных ландшафтах, низменных лесостепных зонах, предгорных долинах, речных долинах). Малоактивные очаги — в березово-осиновых и сосновых лесах, высокоактивные – липы, дубы. На Дальнем Востоке много и лугополевых очагов, где основным источником заражения является полевая мышь. Там, где вирусом поражены крысы, они образуют городские очаги в постройках человека, а иногда и в дикой природе (на юге — круглогодичные).
Грызуны выделяют вирус с мочой, калом, слюной. Зимой наиболее часто имеет место воздушно-пылевой путь заражения, летом заражение обычно происходит через продукты, инфицированные грызунами, а также через ссадины и царапины на коже при соприкосновении с грызунами и их выделениями.
Пути заражения: воздушно-пылевой (вдыхание вируса с высушенными испражнениями грызунов); фекально-оральный (употребление в пищу продуктов, загрязненных экскрементами грызунов). У человека абсолютная восприимчивость к возбудителю. В большинстве случаев характерна летне-осенняя сезонность.
Типы заболеваемости:
1) лесной тип – заболевают при кратковременном посещении леса (сбор ягод, грибов и т.д.) – наиболее частый вариант;
2) бытовой тип – дома в лесу, рядом с лесом, большее поражение детей и пожилых людей;
3) производственный путь (буровые, нефтепроводы, работа в лесу);
4) садово-огородный тип;
5) лагерный тип (отдых в пионерских лагерях, домах отдыха);
6) сельскохозяйственный тип – характерна осенняя сезонность.
Особенности распространения:
• Чаще поражаются лица молодого возраста (около 80%) 18-50 лет,
• Чаще больные ГЛПС – это мужчины (до 90% заболевших),
• ГЛПС дает спорадическую заболеваемость, но могут встречаться и вспышки по 300 и более человек.
После перенесенной инфекции формируется прочный иммунитет. Повторные заболевания у одного человека не встречаются.
Патогенез
Входные ворота инфекции – слизистая дыхательных путей и пищеварительной системы, где либо гибнет (при хорошем местном иммунитете) либо начинает размножаться вирус (что соответствует инкубационному периоду). Затем вирус попадает в кровь (виремия), что проявляется инфекционно-токсическим синдромом у больного (чаще этот период соответствует 4-5 дням болезни). Впоследствие он оседает на внутренней стенке сосудов (эндотелии), нарушая ее функцию, что проявляется у пациента геморрагическим синдромом. Выделяется вирус с мочой, поэтому поражаются и сосуды почек (воспаление и отек ткани почек), последующее развитие почечной недостаточности (затруднение выделения мочи). Именно тогда может наступить неблагоприятный исход. Этот период длится до 9 дня болезни. Затем происходит обратная динамика – рассасывание кровоизлияний, уменьшение почечного отека, постановление мочеиспускания (до 30 дня заболевания). Полное восстановление здоровья длятся до 1-3х лет.
Симптомы ГЛПС
Различают 6 клинических периодов болезни: инкубационный, начальный (лихорадочный, общетоксический), период очаговых симптомов и почечной патологии (геморрагический, олигурический), полиурический, реконвалесценции, период резидуальных явлений.
Характерна цикличность заболевания!
1) инкубационный период – 7-46 дней (в среднем 12-18 дней),
2) начальный (лихорадочный период) – 2-3 дня,
3) олигоанурический период – с 3 дня болезни до 9-11 дня болезни,
4) период ранней реконвалесценции (полиурический период – после 11го – до 30 дня болезни),
5) поздняя реконвалесценция – после 30 дня болезни – до 1-3хлет.
Иногда начальному периоду предшествует продромальный период: вялость, повышение утомляемости, снижение работоспособности, боли в конечностях, першение в горле. Длительность не более 2-3 дней.
Начальный период характеризуется появлением головных болей, познабливания, ломоты в теле и конечностях, суставах, слабости.
Основной симптом начала ГЛПС – резкое повышение температуры тела, которая в первые 1-2 дня достигает высоких цифр - 39,5-40,5° С. Лихорадка может сохраняться от 2х до 12 дней, но чаще всего это 6 дней. Особенность – максимальный уровень не вечером (как обычно при ОРВИ), а в дневные и даже утренние часы. У больных сразу же нарастают и другие симптомы интоксикации – отсутствие аппетита, появляется жажда, пациенты заторможены, плохо спят. Головные боли разлитые, интенсивные, повышена чувствительность к световым раздражителям, боли при движении глазных яблок. У 20% нарушения зрения – «туман перед глазами». При осмотре больных появляется «синдром капюшона» (краниоцервикальный синдром): гиперемия лица, шеи, верхней части грудной клетки, одутловатость лица и шеи, инъекция сосудов склер и конъюктив (видно покраснение глазных яблок). Кожа сухая, горячая на ощупь, язык обложен белым налетом. Уже в этот период может возникнуть тяжесть или тупая боль в пояснице. При высокой лихорадке возможно развитие инфекционно-токсической энцефалопатии (рвота, сильная головная боль, ригидность мышц затылка, симптомы Кернига, Брудзинского, потеря сознания), а также инфекционно-токсического шока (стремительное падение артериального давления, сначала учащение, а затем и урежение пульса). Он характеризуется общетоксическими симптомами: головной болью, недомоганием, болями в мышцах, ознобом, отсутствием аппетита, болью в глазных яблоках. Часты боль при глотании и гиперемия зева. Насморк и кашель отсутствуют. Язык обложен белым или коричневым налетом при чистом малиновом кончике. Характерен внешний вид больного: гиперемия лица, шеи и верхнего сегмента груди, гиперемия конъюнктив, инъекция сосудов, склер («кроличьи» глаза). Но иногда встречаются больные ГЛПС с бледными кожными покровами. Для начального периода характерна брадикардия. АД чаще понижено, хотя бывают и случаи с гипертензией (не выше 200 мм рт. ст.). Весьма характерно для этого заболевания (у 15—30 % больных) — кратковременное расстройство зрения: ощущение тумана, сетки перед глазами, расплывчатые очертания предметов и букв. Этот симптом связан с сосудистой патологией и бесследно исчезает через 1—3 дня. Температура в первые же сутки поднимается до высоких цифр и держится постоянно на таком уровне 3— 8 дней, редко дольше. Лихорадка заканчивается ускоренным лизисом. Повторных подъемов температуры обычно не бывает. С падением температуры состояние больного не только не улучшается, а, наоборот, ухудшается. Только при легком течении болезни наступает улучшение. Иногда у таких больных бывает лишь субфебрильная температура или она вообще не повышается. В конце этого периода появляются боли в животе, особенно в эпигастрии, в пояснице, наблюдаются сухость во рту, сильная жажда, тошнота и рвота, в моче появляется белок, снижается удельный вес мочи.
Олигурический период. Характеризуется практическим снижением лихорадки на 4-7 день, однако больному не становится легче. Появляются постоянные боли в пояснице различной выраженности – от ноющих до резких и изнуряющих. Если развивается тяжелая форма ГЛПС, то через 2 дня с момента болевого почечного синдрома болей к ним присоединяется рвота и боли в животе в области желудка и кишечника ноющего характера. Второй неприятный симптом этого периода – уменьшение количества выделяемой мочи (олигурия). Лабораторно - снижение удельного веса мочи, белок, эритроциты, цилиндры в моче. В крови повышается содержание мочевины, креатинина, калия, снижается количество натрия, кальция, хлоридов. наиболее тяжелый (разгар заболевания). Больной вял, заторможен, отмечаются гиперемия лица, шеи, верхних сегментов туловища, конъюнктив и склер. Симптом Пастернацкого резко положителен. Несмотря на нормальную температуру, усиливаются, иногда становятся невыносимыми, боли в животе и пояснице. Больные не могут найти удобного положения в постели, лишаются сна, стонут от боли. Продолжается жажда: больной пьет воду литрами. Усиливается рвота, иногда принимающая характер неукротимой. Появляются изменения в моче (альбуминурия, гематурия, цилиндрурия), которые держатся всего несколько дней. Снижается удельный вес мочи (ниже 1010), появляется изостенурия, в течение суток удельный вес колеблется незначительно (не более чем на 5 ед.), несмотря на сильную жажду, количество выделяемой мочи резко падает — до 400—500 мм в сутки, иногда доходя до полной анурии. При этом никогда не развивается периферических отеков, возможна лишь пастозность лица. Вся жидкость размещается в рыхлой забрюшинной и околопочечной клетчатке. Боли в животе локализуются под ложечкой и в околопупочной области, объясняются они кровоизлияниями во внутренние органы и забрюшинную клетчатку. Даже легкое поколачивание подложечной области бывает болезненным. У большинства больных отмечается задержка стула, но в отдельных случаях он на короткое время может быть жидким. Печень обычно нормальных размеров, но иногда выступает из-под края реберной дуги на 1—2 пальца. Селезенка никогда не бывает увеличена. Со стороны сердечно-сосудистой системы характерны синусовая брадикардия, глухие сердечные тоны. У некоторых больных в начале второго периода происходит острое падение сердечной деятельности (коллапс) со снижением температуры, холодным потом, синюшностью конечностей, частым малым пульсом, низким или неопределяющимся АД. Это состояние часто ведет к летальному исходу, и только при интенсивной терапии больного удается вывести из коллапса.
Одновременно проявляется и геморрагический синдром. Появляется мелкоточечная геморрагическая сыпь на коже груди, в области подмышечных впадин, на внутренней поверхности плеч. Полосы сыпи могут располагаться некими линиями, как от «удара плетью». Появляются кровоизлияния в склеры и конъюнктивы одного или обоих глаз - так называемый симптом «красной вишни». У 10 % больных появляются тяжелые проявления геморрагического синдрома – от носовых кровотечений до желудочно-кишечных.
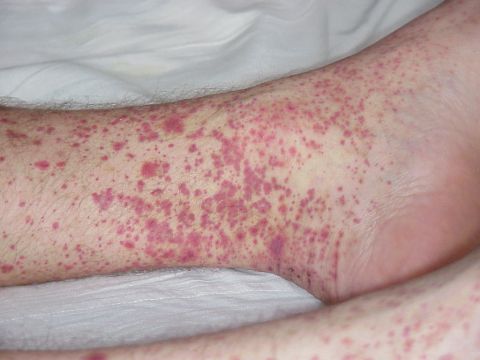
Геморрагическая сыпь при ГЛПС

Кровоизлияние в склеры
Особенность данного периода ГЛПС - своеобразное изменение функции сердечнососудистой системы: урежение пульса, склонность к гипотонии, приглушение сердечных тонов. На ЭКГ - синусовая брадикардия или тахикардия, возможно появление экстрасистол. Артериальное давление в период олигоурии при изначальной гипотонии перейти в гипертонию. Даже в течение одного дня болезни высокое давление может смениться низким и наоборот, что требует постоянного наблюдения за такими пациентами. У лиц, заразившихся респираторно, развиваются изменения в легких. Редко отмечается пневмония (у 2 %), более обычен бронхит (до 25 %), а иногда эти изменения ограничиваются только усилением прикорневого рисунка легких при рентгенологическом обследовании. Значительно выражено поражение вегетативной нервной системы (брадикардия, гиперемия лица, шеи, груди, болезненность в области нервных сплетений — эпигастрии, около пупочной области). Поражение центральной нервной системы протекает по типу токсической энцефалопатии, иногда развиваются менингеальные явления.
У 50-60% больных в этом периоде регистрируется тошнота и рвота даже после небольшого глотка воды. Часто беспокоят боль в животе мучительного характера. 10% больных имеют послабление стула, нередко с примесью крови.
В этот период заметное место занимают симптомы поражения нервной системы: у пациентов выраженная головная боль, оглушенность, бредовые состояния, нередко обмороки, галлюцинации. Причина таких изменений – кровоизлияния в вещество головного мозга.
Именно в олигурический период нужно опасаться одного из фатальных осложнений – о строй почечной недостаточности и острой надпочечниковой недостаточности.
Полиурический период. Характеризуется постепенным восстановлением диуреза. Больным становится легче, симптомы болезни ослабевают и регрессируют. Пациенты выделяют большое количество мочи (до10 литров в сутки), низкого удельного веса (1001-1006). Через 1-2 дня с момента появления полиурии восстанавливаются и лабораторные показатели нарушенной почечной функции.
К 4й недели болезни количество выделяемой мочи приходит к норме. Еще пару месяцев сохраняется небольшая слабость, небольшая полиурия, снижение удельного веса мочи.
Для ГЛПС характерны своеобразные «ножницы» между количеством выпитой и выделенной жидкости. Вначале больные пьют много жидкости, но выделяют мало мочи, а затем, наоборот, жажда исчезает, а мочи выделяется много. В этом периоде снижается уровень остаточного азота и мочевины в крови, исчезают явления геморрагического диатеза. Головные, поясничные боли и слабость медленно исчезают.
Реконвалесценция. Может длиться от 1 до 3х лет.
1. Улучшается общее состояние больных, исчезают рвота, жажда, уменьшаются боли в животе и пояснице. Вначале количество выделяемой мочи возрастает до 6—8 л в сутки, а затем уменьшается до 3—4 л. Для ГЛПС характерны своеобразные «ножницы» между количеством выпитой и выделенной жидкости. Вначале больные пьют много жидкости, но выделяют мало мочи, а затем, наоборот, жажда исчезает, а мочи выделяется много. В этом периоде снижается уровень остаточного азота и мочевины в крови, исчезают явления геморрагического диатеза. Головные, поясничные боли и слабость медленно исчезают.
2. В период реконвалесценции происходит постепенное восстановление здоровья. Этот период продолжается от 3 мес при легких формах болезни до 12 мес и дольше при тяжелых. Первые 3 мес относятся к периоду ранней и последующие — к периоду поздней реконвалесценции. У больных, поздно госпитализированных, не соблюдавших строго постельного режима в остром периоде, рано выписанных из стационара, да еще прямо на работу, период реконвалесценции протекает тяжело, особенно в течение 4—6 мес от начала заболевания. Для этого периода характерны астения (слабость, снижение работоспособности, быстрая утомляемость, эмоциональная лабильность), вегетативно-сосудистая дистония (колебания АД, неустойчивость пульса, иногда с синусовой аритмией, кожные вазомоторные реакции, потливость), диэнцефальный синдром (снижение потенции, дисменорея, облысение, нарушение сна), миокардиодистрофия.
У 1% реконвалесцентов остаются стойкие изменения со стороны сердца и почек, не имеющие положительной динамики. Это объясняется необратимыми фиброзными изменениями в мышце сердца и почечной паренхиме. Хронического течения болезни или рецидивов при ГЛПС не отмечено.
Легкие и стертые формы болезни до разработки методов лабораторной диагностики не выявлялись и даже в больницах проходили под другими диагнозами. При легких формах отсутствует ряд симптомов. Однако клиническая картина развивается поэтапно и сохраняет многие специфические черты. В начальном периоде регистрируются гиперемия лица и зева, брадикардия. На 2—3-й день присоединяются нерезкие ноющие боли в пояснице и в животе. Вместо рвоты могут быть небольшая тошнота, вместо жажды — сухость во рту. Из почечного синдрома наиболее обычны болезненность при поколачивании области почек, полиурия и скоропроходящая изогипостенурия. Могут встречаться и стертые формы болезни: недомогание, головная боль, субфебрильная температура, слабо выраженный почечный синдром. При серологическом обследовании таких больных наблюдается нарастание титров антител к вирусу ГЛПС.
Остаточные симптомы и их сочетания объединяют в 3 группы:
• Астения - слабость, снижение работоспособности, головокружения, снижение аппетита.
• Нарушение функции нервной и эндокринной систем - потливость, жажда, кожный зуд, импотенция, боли в пояснице, усиление чувствительности в нижних конечностях.
• Почечные остаточные явления - тяжесть в пояснице, повышенный диурез до 2,5-5,0 л, преобладание ночного диуреза над дневным, сухость во рту, жажда. Длительность около 3-6 месяцев.
Клинический диагноз ГЛПС, учитывая характерную картину болезни, нетруден, особенно на 2-й неделе. Однако на 1-й неделе (именно в этот период больные обращаются на медпункт за помощью) поставить диагноз значительно сложнее. В анамнезе у такого больного должно быть посещение леса за 10—35 дней до заболевания. Вероятность диагноза увеличивается при постоянной работе в лесу, а осенью и зимой — при проживании в лесу или около него. Среди сельских жителей чаще заболевают работники лесного хозяйства, животноводы, кормовозы, механизаторы, шоферы, пчеловоды. Диагноз ГЛПС ставят на основании характерной этапности развития болезни.
Дифференциальную диагностику на разных этапах ГЛПС проводят с разными заболеваниями. Наиболее сложна дифференциация в первом периоде болезни. Прежде всего нужно исключить грипп. Для ГЛПС характерно сочетание подложечных, поясничных болей и рвоты, что для гриппа нехарактерно. При гриппе со снижением температуры состояние больного улучшается, а при ГЛПС — нет. Наличие гиперемии зева часто является основанием для постановки диагнозов: «катаральная ангина» или «ОРВИ». При этих заболеваниях обычно не бывает подложечных и поясничных болей. Для брюшного тифа характерны бледность лица, увеличение селезенки, специфический вид языка, урчание и болезненность в правой подвздошной области, чего не бывает при ГЛПС. При сыпном тифе наблюдается обильная сыпь по всему телу, а брадикардия, боли в подложечной области нехарактерны. При безжелтушном лептоспирозе более выражены, чем при ГЛПС, мышечные боли; характерны полиморфная, пятнистая и розеолезная сыпь, увеличение селезенки и печени, улучшение состояния с падением температуры.
В период разгара болезни постановка правильного диагноза не представляет затруднений. От симптомов острого живота ГЛПС отличают лихорадочное начало, изменения в моче, отсутствие симптомов раздражения брюшины. Для банальной почечной патологии (пиелонефрит, острый нефрит) нехарактерны наблюдающиеся при ГЛПС лихорадочное начало, выраженные, быстро появляющиеся и исчезающие инфекционные симптомы, высокий уровень белка и другие изменения в моче, развитие и исчезновение изогипостенурии. От обострения хронического диффузного гломерулонефрита ГЛПС отличают острое начало при отсутствии патологии почек в анамнезе и динамика удельного веса мочи в процессе заболевания. Наиболее трудно отдифференцировать ГЛПС от «токсической почки». Оба заболевания характеризуются почти одними и теми же симптомами. Облегчают диагностику серологическое исследование парных сывороток и различный эпидемиологический анамнез: пребывание перед заболеванием в лесу при ГЛПС и контакт с острыми ядами (мышьяк, сулема, фосфор и т. д.) при «токсической почке».
Осложнения ГЛПС
1) Азотемическая уремия. Развивается при тяжелой форме ГЛПС. Причина – «зашлакованность» организма вследствие серьезного нарушения функции почек (одного из органов выделения). У пациента появляется постоянная тошнота, многократная рвота, не приносящая облегчения, икота. Больной практически не мочится (анурия), становится заторможенным и постепенно развивается кома (потеря сознания). Вывести больного из азотемической комы сложно, нередко исход – летальный исход.
2) Острая сердечно-сосудистая недостаточность. Либо симптомы инфекционно-токсического шока в начальный период болезни на фоне высокой лихорадки, либо на 5-7 день заболевания на фоне нормальной температуры вследствие кровоизлияния в надпочечники. Кожа становится бледной с синюшным оттенком, холодной на ощупь, пациент становится беспокойным. Частота сердечных сокращений нарастает (до 160 ударов в минуту), стремительно падает артериальное давление (до 80/50 мм.рт.ст., иногда не определяется).
3) Геморрагические осложнения: 1) Надрыв почечной капсулы с образованием кровоизлияния в околопочечной клетчатке (при неправльной транспортировке больного с выраженными болями в пояснице). Боли становятся интенсивными и непроходящими.2) Разрыв капсулы почек, результатом которого могут быть тяжелые кровоизлияния в забрюшинном пространстве. Боли появляются внезапно на стороне разрыва, сопровождаются тошнотой, слабостью, липким потом. 3) Кровоизлияние в аденогипофиз (питуитарная кома). Проявляется сонливостью и потерей сознания.
4) Бактериальные осложнения (пневмония, пиелонефрит).
Диагностика ГЛПС:
1) При подозрении на ГЛПС учитываются такие моменты, как пребывание заболевших в природных очагах инфекции, уровень заболеваемости населения, осеннее-зимняя сезонность и характерные симптомы болезни.
2) Инструментальное исследование почек (УЗИ) – диффузные изменения паренхимы, выраженный отек паренхимы, венозный застой коркового и мозгового вещества.
3) Окончательный диагноз выставляется после лабораторного обнаружения антител класса IgM и G с помощью твердофазного иммуноферментного анализа (ИФА) (при нарастании титра антител в 4 раза и более) – парные сыворотки в начале болезни и через 10-14 дней.
Серологическая диагностика ГЛПС осуществляется с помощью непрямого метода флюоресцирующих антител. Для этого у больного при обращении берут из вены 2 мл крови и после образования сгустка сыворотку шприцем переносят в пустой флакон из-под любого антибиотика, не снимая с него металлической обоймы. Промывать флаконы не следует, нужно лишь удалить шприцем остатки антибиотика. Через 5—7 дней берут вторую пробу сыворотки. До отправления сыворотки необходимо хранить в холодильнике при 4 °С. В направлении указывают Ф.И.О. больного, возраст, диагноз, дату заболевания, взятия первой и второй проб сыворотки. Обе пробы сывороток и направление посылают бандеролью в лабораторию особо опасных инфекций областной (краевой, республиканской) санэпидстанции. Отсутствие антител в первой сыворотке и наличие их в любом титре во второй или четырехкратное нарастание титра антител во второй сыворотке подтверждают диагноз ГЛПС. Лишь при позднем взятии крови (сыворотки) — на 3-й неделе и позднее — нарастания титров может и не быть. Следует учитывать, что у лиц, переболевших ГЛПС ранее, антитела могут сохраняться до 25 лет и дольше. Отдельные больные ГЛПС (1—2 %) могут оказаться серонегативными, и в их крови антитела не образуются. В этих случаях первостепенное значение имеют клиника заболевания, эпидемиологический анамнез, а также сведения о наличии природных очагов данной инфекции на конкретной территории.
Лечение ГЛПС
Организационно-режимные мероприятия
• Госпитализация всех больных в стационар, больные не заразны для окружающих, поэтому можно лечить в инфекционных, терапевтических, хирургических стационарах.
• Транспортировка с исключением любых сотрясений.
• Создание щадящего охранительного режима:
1) постельный режим – легкая форма – 1,5-2 недели, ср-тяжелой – 2-3 недели, тяжелой – 3-4 недели.
2) соблюдение диеты – стол № 4 без ограничения белка и соли, негорячая, негрубая пища, питание небольшими порциями часто. Жидкости в достаточном количестве – минеральная вода, Боржоми, Ессентуки № 4, муссы. Морсы, фруктовые соки. Диета в остром периоде должна быть щадящей, молочно-растительной. В отличие от банальных заболеваний почек при ГЛПС не следует ограничивать жидкость, потому что с ней из организма выводятся шлаки. Не следует ограничивать и соль в пище, так как у больного развивается гипонатриемия. В полиурическом периоде следует соблюдать осторожность при отмене постельного режима. Это может привести к развитию обморочного состояния.
3) ежедневная санация полости рта – р-ром фурациллина (профилактика осложнений), ежедневное опорожнение кишечника, ежедневное измерение суточного диуреза (каждые 3 часа кол-во выпитой и выделенной жидкости).
4) Профилактика осложнений: антибактериальные препараты в обычных дозах (чаще пенициллин по показаниям) и уросептики: фурадонин (нитрофурантоин), энтеросептол, налидиксовая кислота (неграм, невиграмон), пипемидовая кислота (папин, пимидель), норфлоксацин (нолицин);
5)стимуляция диуреза лазиксом в режиме ударных доз (200-300 мг одномоментно, в/в струйно);
6) Инфузионная терапия: цель – дезинтоксикация организма и профилактика осложнений. Основные растворы и препараты: концентрированные растворы глюкозы (20-40%) с инсулином с целью энергообеспечения и устранения избытка внеклеточного К, преднизолон, аскорбиновя кислота, глюконат кальция, лазикс по показаниям. При отсутствия эффекта «размачивания» (то есть увеличения диуреза) – назначается дофамин в определенной дозировке, а также для нормализации микроциркуляции – курантил, трентал, эуфиллин.
7) Гемодиализ при тяжелом течении болезни, по определенным показаниям.Показания к гемодиализу:
А. Клинические: анурия более 3-4 дней; токсическая энцефалопатия с явлениями начинающегося отека мозга и судорожным синдромом, начинающийся отек легких на фоне олигоанурии.
Б. Лабораторные: азотемия - мочевина более 26-30 ммоль/л, креатинин более 700-800 мкмоль/л; гиперкалиемия - 6,0 ммоль/л и выше; ацидоз с BE - 6 ммоль/л и выше, рН 7,25 и ниже.
Определяющими показаниями являются - клинические признаки уремии, т.к. даже при выраженной азотемии, но умеренной интоксикации и олигурии, лечение больных с ОПН возможно без гемодиализа.
Противопоказания к гемодиализу:
А. ИТШ. Б. Геморрагический инсульт, геморрагический инфаркт адено-гипофиза. В. Массивное кровотечение. Г. Спонтанный разрыв почки.
8) Симптоматическая терапия:
- при температуре – жаропонижающие (парацетамол, нурофен и др);
- при болевом синдроме назначаются спазмолитики (спазган, брал, баралгин и прочие),
- при тошноте и рвота вводят церукал, церуглан;
9) Специфическая терапия (противовирусный и иммуномодулирующий эффект): виразол, специфический иммуноглобулин, амиксин, йодантипирин – все препараты назначаются в первые 3-5 дней болезни.
Выписка производится при полном клиническом улучшении, но не ранее 3-4 недели болезни.
Прогноз при ГЛПС
1) выздоровление,
2) летальный (в среднем 1-8%),
3) интерстициальный нефросклероз (в местах кровоизлияний разрастание соединительной ткани),
4) артериальная гипертензия (30% больных),
5) хронический пелонефрит (15-20%).
Диспансерное наблюдение переболевших:
• При выписке выдается больничный лист на 10 дней.
• Наблюдение в течение 1 года – 1 раз в 3 месяца – консультация нефролога, контроль АД, осмотр глазного дна, ОАМ, по Земницкому.
• На 6 месяцев освобождение от физических нагрузок, занятий спортом.
• Детей на год – мед.отвод от прививок.
Профилактика ГЛПС
1. Специфическая профилактика (вакцина) не разработана. С целью профилактики назначается йодантипирин по схеме.
2. Неспецифическая профилактика включает дератизацию (борьба с грызунами), а также охрана объектов окружающей среды, складов зерна, сена от нашествия грызунов и загрязнения их выделениями.






