При проведении небной анестезии место депонирования раствора располагается впереди от большого небного отверстия на 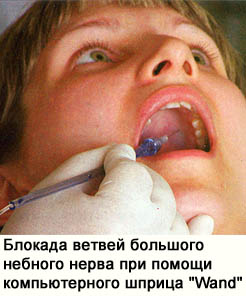 расстоянии 5-10 мм. Для этого при широко открытом рте пациента иглу вводят на 10 мм впереди и внутри от проекции большого небного отверстия на слизистую поверхность. Затем иглу продвигают вверх, к задней и к наружной части до соприкосновения с костью, после чего проводят аспирационную пробу. Вводить следует небольшое количество раствора: 0,3-0, 5мл. Обезболивание мягких тканей развивается в течение 3-5 минут.
расстоянии 5-10 мм. Для этого при широко открытом рте пациента иглу вводят на 10 мм впереди и внутри от проекции большого небного отверстия на слизистую поверхность. Затем иглу продвигают вверх, к задней и к наружной части до соприкосновения с костью, после чего проводят аспирационную пробу. Вводить следует небольшое количество раствора: 0,3-0, 5мл. Обезболивание мягких тканей развивается в течение 3-5 минут.
При проведении блокады большого небного нерва могут возникнуть следующие осложнения:
- Если раствор ввести близко к большому небному отверстию или ввести чрезмерное количество раствора, то он может распространиться на мягкое небо. Это приведет к выключению мышц, осуществляющих глотание, и анестезии тканей мягкого нёба, которое вызывает ощущение постороннего тела во рту. В результате у пациента возникает тошнота и позывы на рвоту.
- Введение раствора под значительным давлением может вызвать рефлекторный спазм сосудов, сильное механическое сдавление и даже их разрыв, что приводит к некрозу мягких тканей. Особенно высок риск этого осложнения у пациентов пожилого и
старческого возраста с атеросклеротическими явлениями и склонностью к повышенной ломкости кровеносных сосудов.
Резцовая анестезия
Проводят при вмешательстве на фронтальной группе резцов и альвеолярном отростке. Иглу вкалывают в резцовый сосочек, расположенный в месте пересечения средней линии и линии, соединяющей оба клыка, а затем ее конец вводят в резцовое отверстие и продвигают по резцовому каналу на глубину 0,8-1,0 см. На этой глубине выпускают 0,5 мл раствора анестетика. Зона обезболивания захватывает десну в области резцов верхней челюсти и слизистую оболочку с надкостницей переднего отдела твердого неба до линии, соединяющей оба клыка.
Подглазничная (инфраорбитальная) анестезия
Осуществляют двумя путями - внутриротовым и внеротовым.
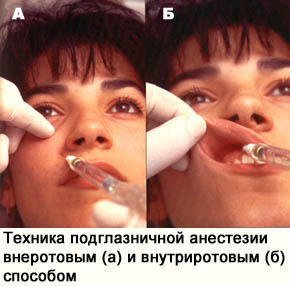
При внутриротовом способе иглу вкалывают в переходную складку над боковым верхним резцом соответствующей стороны, а затем продвигают вверх и латерально к прощупываемому подглазничному отверстию.
Это отверстие находится на 0,5 см ниже середины нижнеглазничного края.
Шприц располагают косо на уровне верхнего центрального резца противоположной стороны. По мере продвижения иглы на глубину 1,5-2,0 см в месте топографии подглазничного отверстия вводят 1,5-2 мл раствора анестетика. Зона анестезии включает передние и средние верхние альвеолярные нервы, отходящие от нижнеглазничного нерва.
При внеротовом способе инфраорбитальной анестезии иглу вкалывают над подглазничным отверстием до кости, кончиком иглы отыскивают это отверстие, затем вводят в него иглу и продвигают ее по подглазничному каналу на глубину от 0,8 до 1,0 см, куда и выпускают медленно 1,5-2 мл анестетика. Направление шприца и иглы аналогично таковому при внутриротовом способе.
Зона обезболивания с губощечной стороны захватывает резцы, клык и первый премоляр, а также соответствующий участок слизистой оболочки десны верхней челюсти. Кроме того, анестезируется соответствующая сторона верхней губы, крыло носа и передняя часть щеки.
Проводниковое обезболивание на нижней челюсти именуется мандибулярной анестезией, однако такое название не соответствует сути, так как у отверстия нижней челюсти выключают его периферические ветви - нижний луночковый и язычный нервы.
"Мандибулярная" анестезия
Может быть достигнута различными способами проведения инъекции. Наиболее часто на практике применяется внутриротовая методика пальцевым и аподактильным (беспальцевым) подходом.
Анестезия с помощью пальца проводится при широко открытом рте вколом иглы до кости по верхнему краю концевой фаланги указательного пальца левой руки, располагаемого в ретромолярном треугольнике соответствующей стороны, при отведении шприца на премоляры нижней челюсти противоположной стороны; затем шприц перемещают к резцам, иглу продвигают вглубь на 2 см по кости и вводят 2-3 мл анестетика.
 Аподактильный подход имеет ориентиром крыловидно-нижнечелюстную складку. При широко открытом рте больного шприц располагают на уровне малых коренных или первого большого коренного зуба противоположной стороны, а вкол иглы проводится в наружный скат указанной складки на середине расстояния между жевательными поверхностями верхних и нижних больших коренных зубов (при отсутствии зубов - на середине расстояния между гребнями альвеолярных отростков). Иглу продвигают до контакта с костью на глубине 1,5-2 см, после чего вводят 2-3 мл анестетика.
Аподактильный подход имеет ориентиром крыловидно-нижнечелюстную складку. При широко открытом рте больного шприц располагают на уровне малых коренных или первого большого коренного зуба противоположной стороны, а вкол иглы проводится в наружный скат указанной складки на середине расстояния между жевательными поверхностями верхних и нижних больших коренных зубов (при отсутствии зубов - на середине расстояния между гребнями альвеолярных отростков). Иглу продвигают до контакта с костью на глубине 1,5-2 см, после чего вводят 2-3 мл анестетика.
Зона обезболивания соответствует выключению нижнего альвеолярного и язычного нервов - костной ткани альвеолярного отростка и зуба нижней челюсти соответствующей половины (от третьего моляра до второго резца), слизистой оболочки дна полости рта и языка на 2/3 его поверхности. При этом щечный нерв выключается дополнительно проведенной инфильтрационной анестезией по переходной складке.
Торусальная анестезия по М.М. Вейсбрему одновременно выключает нижнелуночковый, язычный и щечный нервы; практически удобна и оперативна. Слияние костных плоских гребешков, идущих книзу от венечного отростка и мыщелкового отростка ветви нижней челюсти, автор назвал выступом, или торусом. В рыхлой клетчатке на уровне этого возвышения проходят три указанных нерва, поэтому их анестезия называется торусальной. Ее проводят следующим образом: шприц с иглой длиной 4 см располагают на уровне второго или третьего нижнего моляра на стороне, противоположной обезболиванию. Вкол делают в область желобка, расположенного латеральнее по крыловидно-нижнечелюстной складке, на 0,5 см ниже жевательной поверхности верхних моляров. Иглу продвигают до упора в кость, где и выпускают 1,7 мл анестетика; 1 мл анестетика выпускают при выведении иглы для анестезирования щечного нерва. Зона анестезии аналогична, наступает быстрее (через 15 минут), однако такой подход осуществим только при широко открытом рте; при ограничении открывания рта этот вариант анестезии нижнелуночкового нерва невыполним. Согласно исследованиям И.И. Левена (1987), раствор анестетика в количестве 1,8 мл при инъекции заполняет крыловидно-челюстное пространство независимо от способа его введения, в связи с чем автор считает, что термин "торусальная анестезия" не обоснован, и фактически такого способа нет. На практике врачи-стоматологи применяют эту методику как анестезию нижнеальвеолярного нерва.
Предложенный П.М. Егоровым способ "мандибулярной" анестезии заключается в топографо-анатомическом обосновании ориентира вкола иглы для более точного подведена анестетика к нижнелуночковому нерву. Для этого на коже лица в области ветви челюсти на стороне анестезии определяют проекцию крыловидно-нижнечелюстного пространства и верхнего края нижнечелюстного отверстия. С этой целью при открытом рте линейкой измеряют расстояние между нижним краем скуловой дуги (впереди от суставного бугорка) и нижним краем нижней челюсти, а также между передним и задним краями ветви. Двумя взаимно перпендикулярными линиями, проведенными через центр, делят ветвь нижней челюсти на четыре квадранта.
Проекцию крыловидно-нижнечелюстного пространства над нижнечелюстным отверстием на коже определяют при помощи пальца, который располагают соответственно образовавшемуся верхнелатеральному квадранту.
Вкол иглы производят на 1,5 см ниже и кнаружи от крючка крыловидного отростка клиновидной кости, то есть в межмышечный треугольник, расположенный ниже среднего края наружной крыловидной, латеральнее внутренней крыловидной мышц и медиальнее височной мышцы. Не касаясь мышц, иглу продвигают по межмышечному пространству к участку ветви нижней челюсти, фиксированному кончиком среднего пальца левой руки.
По пути следования иглы у внутренней поверхности ветви нижней челюсти вводят медленно 2-3 мл раствора анестетика. Выключение нижнего луночкового, язычного, а нередко и щечного нервов наступает в течение 10-15 минут. Зона обезболивания типична для проводниковой анестезии на нижней челюсти.
Частота успешного проведения анестезии оказывается выше (до 98%), чем при описанных методах блокады нижнего альвеолярного нерва по методике Гоу-Гейтса. Из всех широко известных способов блокады нижнего луночкового нерва наиболее эффективным признан способ, который в 1973 году был предложен австралийским стоматологом-практиком Гоу-Гейтсом (Gow-Gates, 1973). По оценкам различных исследователей, эффективное обезболивание при применении этого метода достигается в 90-97% случаев. Положительные аспирационные пробы составляют от 1,6% до 1,9% случаев, что почти в 10 раз меньше, чем при других способах анестезии. Местные постинъекционные осложнения (гематомы, затрудненное открывание рта) возникают настолько редко, что даже не оцениваются авторами в процентном исчислении. Кроме того, одной инъекцией 1,8-2,2 мл местноанестезирующего раствора при способе Гоу-Гейтса удается достичь обезболивания не только нижнего луночкового, но и язычного, челюстно-подъязычного, ушно-височного нервов, а в 65-75% случаев - и щечного нерва.
Приведенная характеристика способа свидетельствует о бесспорной целесообразности его широкого внедрения в практику отечественной стоматологии.
Рассмотрим технику выполнения проводниковой анестезии нижнечелюстного нерва по Гоу-Гейтсу (Рабинович, Московец, 1999). Целевым пунктом для проведения этой анестезии является латеральная сторона шейки мыщелкового отростка ветви нижней челюсти - у основания шейки, непосредственно под местом прикрепления латеральной крыловидной мышцы.
Однако, этот пункт расположен не менее чем в 10 мм от нижнечелюстного нерва, который проходит от овального отверстия до нижнечелюстного отверстия где-то посреди вырезки нижней челюсти между венечным и мыщелковым отростками. Расстояние между этим целевым пунктом и нижнечелюстным отверстием, где нижнечелюстной нерв входит в нижнечелюстной канал, еще больше. Кроме того, между суставным отростком и нижнечелюстным нервом располагается латеральная крыловидная мышца. 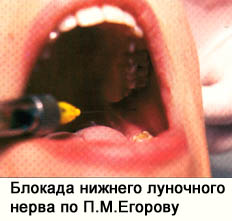 Она прикрепляется к передней поверхности шейки мыщелкового отростка, суставной капсуле и к мыщелковому отростку, проходит горизонтально вперед над вырезкой нижней челюсти и заканчивается в нескольких местах - на верхнечелюстной поверхности и подвисочном гребне большого крыла клиновидной кости и на наружной поверхности латеральной пластинки крыловидного отростка той же кости. Совершенно очевидно, что введение местноанестезирующего раствора в описанном целевом пункте не только не создаст высокой концентрации в окрестности нижнечелюстного нерва, но раствор может просто не достичь нерва. Какое же обстоятельство в технике выполнения способа Гоу-Гейтса решающим образом изменило взаиморасположение целевого пункта анестезии и нижнечелюстного нерва?
Она прикрепляется к передней поверхности шейки мыщелкового отростка, суставной капсуле и к мыщелковому отростку, проходит горизонтально вперед над вырезкой нижней челюсти и заканчивается в нескольких местах - на верхнечелюстной поверхности и подвисочном гребне большого крыла клиновидной кости и на наружной поверхности латеральной пластинки крыловидного отростка той же кости. Совершенно очевидно, что введение местноанестезирующего раствора в описанном целевом пункте не только не создаст высокой концентрации в окрестности нижнечелюстного нерва, но раствор может просто не достичь нерва. Какое же обстоятельство в технике выполнения способа Гоу-Гейтса решающим образом изменило взаиморасположение целевого пункта анестезии и нижнечелюстного нерва?
Согласно описанию способа, перед проведением анестезии пациент должен открыть рот как можно шире. Что же при этом происходит? При небольшом открытии рта нижняя челюсть двигается вокруг фронтальной оси в нижней части сустава. Суставной диск остается в суставной ямке, а нижнечелюстное отверстие перемещается книзу и кзади. Вследствие этого нижнечелюстной нерв натягивается между овальным и нижнечелюстным отверстиями. Та его часть, которая связана с нижнечелюстным отверстием, перемещается несколько ближе к височно-нижнечелюстному суставу.
Во второй фазе, при дальнейшем открывании рта на фоне продолжающегося шарнирного движения суставных головок в нижней части сустава, хрящевой диск вместе с головкой мыщелкового отростка скользит вперед и выходит на суставной бугорок. Мыщелковый отросток нижней челюсти перемещается кпереди приблизительно на 12 мм и располагается во фронтальной плоскости напротив нижнечелюстного нерва, который дополнительно натягивается, тогда как толстая короткая латеральная крыловидная мышца вся уходит вперед.
В процессе последующего (максимального) опускания челюсти движение происходит только в нижней части сустава вокруг фронтальной оси. Таким образом, наиболее близкое взаимное расположение целевого пункта и нижнечелюстного нерва возникает уже во второй фазе, когда головка мыщелкового отростка выходит вперед на суставной бугорок. Дальнейшее открывание рта "как можно шире" выполнять нецелесообразно. Процесс выхода мыщелкового отростка вперед хорошо определяется; при этом его головка пальпируется лучше, что удовлетворяет первому основному положению.
1. Место вкола, как описывает Гоу-Гейтс, находится на латеральном краю крыловидно-челюстного углубления, сразу же медиальнее медиального пучка сухожилия височной мышцы. Как уточняет S.F. Malamed (1997) в своем последнем руководстве по местной анестезии, высота точки вкола устанавливается расположением кончика иглы сразу под медиально-язычным (медиально-небным) бугорком второго моляра верхней челюсти. По сравнению с традиционным способом проводниковой анестезии нижнечелюстного нерва точка вкола в данном случае находится на 1-2 см выше и медиальнее. Крыловидно-височное (пте-риго-темпоральное) углубление, как правило, хорошо видно. Наш опыт также свидетельствует о том, что для проведения эффективной и безопасной анестезии способом Гоу-Гейтса место вкола нужно располагать в более медиальной точке углубления. Это позволяет вводить иглу без травмирования сухожилия височной мышцы. Однако, привязывать точку вкола к медиально-язычному бугорку второго моляра верхней челюсти мы считаем нецелесообразным в практической работе. Во-первых, отступление от столь точного определения точки вкола, согласно нашим клиническим результатам, не сказывается на показателях анестезии. Во-вторых, отказ от этого ориентира позволит легко определять место вкола у пациентов с отсутствующим вторым моляром верхней челюсти. Для выбора точки вкола достаточно пальпировать или визуально оценить несколько выступающую 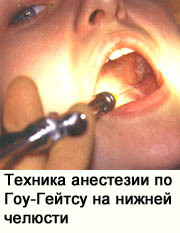 медиальную границу сухожилия височной мышцы и ввести иглу медиальнее этой границы.
медиальную границу сухожилия височной мышцы и ввести иглу медиальнее этой границы.
Наибольшая сложность, по нашему мнению, возникает при определении направления погружения иглы в ткани. Действительно, трудно использовать в практической работе такие пространственные образы, как "плоскость, проходящая через угол рта и межкозел-ковые вырезки обоих ушей" (Gow-Gates, 1973) или "плоскость, простирающаяся от угла рта до нижнего края козелка на стороне инъекции параллельно углу ушной раковины по отношению к лицу" (Malamed, 1981,1997), или направление, которое "совпадает с линией, соединяющей противоположный угол рта и межкозелковую вырезку уха на стороне анестезии" (Jastak, Yagiela, Donandson, 1995; Malamed, 1997). Трудность состоит прежде всего в том, что одновременно видеть все ориентиры для представления нужного пространственного образа невозможно.
Во избежание этой сложности С.А. Рабинович и О.Н. Московец (1999) предложили использовать следующий мануальный прием, который представляется нам более практичным (рис. 24). Удерживая шприц в правой руке, указательный палец левой руки помещают в наружный слуховой проход или на кожу лицевой части головы непосредственно впереди нижней границы козелка уха у межкозелковой вырезки. Контролируя по ощущениям указательного пальца левой руки перемещение головки мыщелкового отростка на суставной бугорок в процессе широкого открывания пациентом рта, определяют шейку мыщелкового отростка и направляют иглу в точку перед концом указательного пальца, что также будет соответствовать и направлению на козелок. Описанный мануальный прием не требует тщательного зрительного контроля, построения пространственных образов и успешно выполняется при наличии удовлетворительной координации движений. 2. Как следует из предыдущего описания, благодаря выбору точки вкола и целевого пающую медиальную границу сухожилия височной мышцы и ввести иглу медиальнее этой границы.
Наибольшая сложность, по нашему мнению, возникает при определении направления погружения иглы в ткани. Действительно, трудно использовать в практической работе такие пространственные образы, как "плоскость, проходящая через угол рта и межкозел-ковые вырезки обоих ушей" (Gow-Gates, 1973) или "плоскость, простирающаяся от угла рта до нижнего края козелка на стороне инъекции параллельно углу ушной раковины по отношению к лицу" (Malamed, 1981,1997), или направление, которое "совпадает с линией, соединяющей противоположный угол рта и межкозелковую вырезку уха на стороне анестезии" (Jastak, Yagiela, Donandson, 1995; Malamed, 1997). Трудность состоит прежде всего в том, что одновременно видеть все ориентиры для представления нужного пространственного образа невозможно.
Во избежание этой сложности С.А. Рабинович и О.Н. Московец (1999) предложили использовать следующий мануальный прием, который представляется нам более практичным. Удерживая шприц в правой руке, указательный палец левой руки помещают в наружный слуховой проход или на кожу лицевой части головы непосредственно впереди нижней границы козелка уха у межкозелковой вырезки. Контролируя по ощущениям указательного пальца левой руки перемещение головки мыщелкового отростка на суставной бугорок в процессе широкого открывания пациентом рта, определяют шейку мыщелкового отростка и направляют иглу в точку перед концом указательного пальца, что также будет соответствовать и направлению на козелок. Описанный мануальный прием не требует тщательного зрительного контроля, построения пространственных образов и успешно выполняется при наличии удовлетворительной координации движений. 2. Как следует из предыдущего описания, благодаря выбору точки вкола и целевого пункта, а также перемещению анатомических образований при широком открывании рта весь путь продвижения иглы лишен как мышц, так и крупных нервно-сосудистых пучков. Единственный крупный кровеносный сосуд - внутренняя верхнечелюстная артерия - остается ниже пути продвижения иглы, располагаясь в вырезке нижней челюсти (Bennett, 1984), а при широко открытом рте - прижимаясь к кости. Благодаря этим анатомическим особенностям подведение иглы к шейке мыщелкового отростка не сопровождается значительным травмированием тканей и не вызывает постинъекционных осложнений.Таким образом, проведенный анализ особенностей способа местной анестезии нижнечелюстного нерва по Гоу-Гейтсу объясняет его высокую эффективность и безопасность, а также позволяет уточнить ряд положений в технике его выполнения.
Техника выполнения блокады нижнего луночкового нерва по Гоу-Гейтсу:
1. Пациента располагают в горизонтальном или полугоризонтальном положении. Это положение не только удобно для проведения анестезии данным способом, но и более физиологично для профилактики не отложных состояний у пациента вследствие возможных рефлекторных изменений тонуса кровеносных сосудов. Стоматолог находится справа от пациента.
2. Более точное положение стоматолога определятся тем, с какой стороны у пациента предполагается осуществить анестезию (Malamed, 1997). Выполняя вмешательство на правой стороне челюсти, стоматологу удобнее встать в положение, которое соответствует 8 часам на циферблате, если стоять у ног пациента. При этом надо попросить пациента повернуть голову к стоматологу, чтобы хорошо видеть крыловидночелюстное углубление на стороне инъекции в глубине открытого рта.
3. В случае вмешательства на левой стороне челюсти пациента стоматологу удобнее встать в положение, которое соответствует 10 часам на таком же циферблате. При этом голова пациента должна быть повернута несколько от стоматолога (по аналогичным соображениям).
4. При открытом рте пациента обработать слизистую в месте предполагаемого вкола в крыловидно-челюстном углублении, вначале высушив ее, а затем обезболив с помощью аппликационного анестетика. На носить анестетик следует точечно, устранив через 2-3 минуты его остатки.
5. Дополнительным приемом для снижения риска травматизации тканей и профилактики сосудистых реакций во время инъекции может быть следующий:
- Перед прокалыванием слизистой попросите пациента сделать глубокий вдох и задержать дыхание. Задержка дыхания уменьшит количество возможных нежелательных движений пациента во время продвижения иглы к целевому пункту. Предварительная дополнительная вентиляция легких во время глубокого вдоха увеличит насыщение крови кислородом и приведет к небольшому увеличению частоты сердечных сокращений за счет кардиореспираторного рефлекса, что увеличит кровенаполнение сосудов.
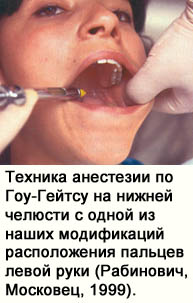 6. Взяв шприц в правую руку, располагают его в углу рта, противоположном стороне инъекции, отводя слизистые ткани щеки на
6. Взяв шприц в правую руку, располагают его в углу рта, противоположном стороне инъекции, отводя слизистые ткани щеки на
стороне инъекции большим пальцем левой руки, помещенным в рот. Просят пациента широко открыть рот, контролируя степень его открытия по выходу мыщелкового от ростка на суставной бугорок. Движение мыщелкового отростка, как уже описывалось, прослеживают по ощущениям подуказательным пальцем левой руки, находящимся перед козелком или в наружном слуховом проходе. Иглу направляют в крыловидно-челюстное пространство медиальнее сухожилия височной мышцы в то место, где предварительно была проведена аппликационная анестезия.
7. После глубокого вдоха и задержки пациентом дыхания делают прокол слизистой и медленно продвигают иглу до ее упора в
кость - латеральный отдел мыщелкового отростка, за которым располагается кончик указательного пальца левой руки. Глу
бина продвижения иглы составляет в среднем 25 мм. Достижение кости соответствует расположению кончика иглы в целевом
пункте. Если этого не произошло, то иглу медленно выводят до поверхности слизистой и вновь повторяют ее ориентацию и
продвижение к целевому пункту.
8. В том случае, если целевой пункт достигнут успешно, отводят иглу на 1 мм назад и проводят аспирационную пробу. При отрицательном результате аспирационной пробы медленно вводят 1,7-1,8 мл (1 карпула) анестезирующего раствора, сосредоточив свое внимание на состоянии пациента. 9. После введения анестезирующего раствора иглу медленно выводят из тканей. Пациента просят не закрывать рот в течение еще 2-3 минут для того, чтобы местноанестезирующий раствор пропитал окружающие ткани в том анатомическом положении, которое они принимают при открывании рта. Как уже отмечалось, в большинстве случаев при этой анестезии блокируется и щечный нерв. Однако, по нашему мнению, целесообразно всегда делать дополнительно анестезию щечного нерва перед вмешательством, чтобы не причинять беспокойства пациенту в случае его недостаточной блокады. Таким образом, приведенное выше описание способа местной анестезии нижнечелюстного нерва по Гоу-Гейтсу, а также разработанный мануальный прием и дополнительные ориентиры будут, как мы надеемся, способствовать более широкому распространению этого эффективного и безопасного способа обезболивания в нашей стране.
Преимущества анестезии по Гоу-Гейтсу:
1. Высокий процент положительных результатов - 90-97%.
2. Способ имеет четкие вне- и внутриротовые ориентиры.
3. Незначительное число местных и системных осложнений.
Недостаток анестезии по Гоу-Гейтсу - более продолжительный (на 2-5 минут) период наступления эффекта.
Анестезия подбородочного нерва
Как самостоятельная методика почти не используется, является дополнительной при хирургических вмешательствах на фронтальном отделе альвеолярного отростка нижней челюсти. Являясь частью нижнелуночкового нерва, подбородочный нерв выходит из кости в середине отрезка между нижним краем челюсти и альвеолярным отростком на уровне второго премоляра. Вкол делают в переходную складку между вторым премоляром и первым моляром, продвигая иглу на глубину 1-2 см до соприкосновения с костью. На этой глубине выпускают 2-3 мл анестетика, который затем диффундирует в зону подбородочного отверстия и частично - подбородочного канала. Зона анестезии соответствует фронтальному участку тканей нижней челюсти: выключается болевая чувствительность мягких тканей половины нижней губы со стороны инъекции, слизистой оболочки преддверия рта от второго премоляра до первого резца противоположной стороны, а также зубы и кость альвеолярного отростка на стороне анестезии.
Различают внеротовой и внутриротовой способы блокады подбородочного нерва. Раньше, когда в стоматологической практике имелись препараты только с низкой анестетической активностью, для создания высокой концентрации раствора рекомендовали вводить иглу в подбородочное отверстие. Для блокады резцовой ветви нижнего луночкового нерва введение иглы в отверстие с последующим ее погружением на несколько миллиметров также считалось необходимым. Чтобы погрузить иглу, необходимо было ориентировать ее по ходу канала. Для более точного определения его направления были проведены тщательные анатомические исследования с учетом половых различий и сторон расположения (Freitas et al., 1976). Было выявлено, что канал направлен назад и вверх, причем под таким углом, при котором внутриротовой способ введения становился неудобным из-за необходимости сильно отводить щеку в сторону, поэтому предпочтение отдавалось вне-ротовому способу.
В настоящее время высокоэффективные местноанестезирующие препараты позволяют достигать достаточного обезболивания без введения иглы в канал, инфильтрируя ткани возле подбородочного отверстия. Благодаря этому удается значительно снизить травма-тичность анестезии, а также использовать внутриротовой способ введения и не придерживаться строго направления ориентации иглы, что упрощает технику. Интересно отметить предложение S.F. Malamed (1997), который рекомендует следующий прием для увеличения эффективности блокады не только подбородочного нерва, но и резцовой ветви.
* После введения кончика иглы в область, расположенную напротив подбородочного отверстия, создают пальцем мягкое давление на эту область. Надавливание может осуществляться либо на слизистую - при расположении пальца внутри рта, либо на кожу- при расположении пальца вне ротовой полости. Поддерживая это давление, осуществляют инъекцию местноанестезирующего раствора. В этих условиях вздутие тканей в месте инъекции будет значительно меньше. По мнению S.F. Malamed, при надавливании пальцем раствор будет распространяется внутрь канала через подбородочное отверстие, что позволит создать высокую концентрацию анестетика вокруг не только подбородочного нерва, но и резцовой ветви нижнего луночкового нерва. После окончания инъекции и выведения иглы из тканей давление сохраняют в течение еще не менее 2 минут для предотвращения вытекания введенного раствора из отверстия. Еще через 3 минуты развивается анестезия тканей, иннервируемых этими нервами. Таким образом, с использованием усовершенствования, предложенного S.F. Malamed, эффективная блокада нервов у подбородочного отверстия может быть достигнута при значительном упрощении техники и снижении травматичности обезболивания.
Регионарная (стволовая) анестезия
Анестезия у наружного основания черепа в практической стоматологии называется стволовой, так как обезболивающий раствор вводится в подвисочную ямку, откуда распространяется в крылонебную, и выключает вторую ветвь тройничного нерва; проходя ниже, он воздействует и на третью ветвь тройничного нерва у овального отверстия. При этом наступает обезболивание большой области иннервации, что соответствует понятию регионарной анестезии.
Классическим способом анестезии второй и третьей ветвей тройничного нерва является подскулокрыловидный подход по Вайсблату, который следует выполнять в горизонтальном или полугоризонтальном положении больного. При этом способе иглу вводят непосредственно под нижним краем скуловой дуги и продвигают ее через вырезку ветви нижней челюсти по направлению к основанию наружной пластинки крыловидного отростка. Кпереди от крыловидного отростка расположена крылонебная ямка, по которой проходит ствол второй ветви тройничного нерва, а кзади от крыловидного отростка находится овальное отверстие, через которое выходит из полости черепа третья ветвь тройничного нерва.
Ориентиром для правильного направления иглы служит наружная пластинка крыловидного отростка. Ее проекция на кожу находится на середине расстояния от козелка ушной раковины до нижненаружного угла глазницы.
Для проведения анестезии берется 10-граммовый шприц с иглой б см длиной и 5 мм диаметром. После обработки кожи спиртом на середине расстояния по нижнему краю скуловой кости и перпендикулярно к поверхности производят вкол иглы, продвигая ее перед подачей раствора вглубь до упора в кость, что соответствует наружной пластинке крыловидного отростка. Отметив глубину иглы, ее выводят до подкожной клетчатки и отклонив кпереди на 20-25 градусов вновь вводят на то же расстояние, достигая входа в крылонебную ямку, куда медленно выпускают из шприца 8-10 мл анестетика, пропитывая ткани. Этим достигается обезболивание второй ветви тройничного нерва.
Подобным же образом поступают при анестезии третьей ветви тройничного нерва, только иглу под таким углом направляют кзади. Зона обезболивания охватывает выключение болевой чувствительности половины нижней челюсти, половины языка, щечного нерва, ушно-височного и двигательных ветвей тройничного нерва.
Для устранения воспалительного сведения нижней челюсти (тризма) применяют анестезию по Берше, которая блокирует двигательные волокна тройничного нерва.
П.М. Егоров предложил упрощенный вариант этой анестезии у подвисочного гребня. В обоих случаях вкол иглы производится перпендикулярно кожной поверхности под скуловой дугой на 2 см кпереди от козелка уха с продвижением ее через полулунную вырезку нижней челюсти на глубину 2-2,5 см вглубь до кости, отклонив шприц книзу, а иглу кверху на 15 градусов от плоскости лица. Глубина инъекции не должна превышать 3-4 см. Раствор анестетика в количестве 5 мл вводится медленно, анестезия наступает через 10 минут. Эффект обезболивания контролируется безболезненностью открывания рта.
С целью пролонгирования эффекта местной анестезии при операциях на челюстно-лицевой области целесообразно использовать метод продленной проводниковой блокады (ППБ) второй и третьей ветвей тройничного нерва (Столяренко, 1987). Суть его заключается в том, что в область крылонебной ямки внеротовым доступом вводится эпидуральный катетер, через который фракционно или постоянно с помощью перфузора подают местный анестетик. Для этого пациента укладывают на спину, голова повернута в сторону, противоположную инъекции. Кожу в месте введения иглы обрабатывают 0,2% раствором хлоргексидина биглюконата и спиртом. Ориентирами являются мыщелковый и венечный отростки нижней челюсти, скуловая дуга и козелок уха. Пальпаторно определяют область нижнечелюстной вырезки под скуловой дугой и выполняют блокаду по методу М.Д. Дубова (1969), используя 10-граммовый шприц и иглу для спинномозговой пункции. Насыщая ткани по ходу продвижения иглы анестетиком - 2% раствором лидокаина или тримекаина, доходят до упора в кость, соблюдая перпендикулярность вкола и введения иглы по отношению к сагиттальной плоскости головы. Это соответствует латеральной пластинке основной кости и входу в крылонебную ямку. Медленно вводят оставшийся анестетик в количестве 5 мл 2% раствора. Убедившись в эффективности анестезии по клиническим признакам, через просвет иглы пропускают катетер, также до упора; проводят аспирационную пробу, иглу извлекают, а катетер фиксируют на коже щеки. Анестезию поддерживают фракционным введением через катетер местного анестетика в количестве 5 мл 2% раствора без вазоконстриктора.
СПИСОК ИСПОЛЬЗОВАННОЙ ЛИТЕРАТУРЫ
"Обезболивание в условиях стоматологической клиники", Бизяев А.Ф.,Иванов С.Ю., Лепилин А.В., Рабинович С.А., -М: ГОУ ВУМНЦ МЗ РФ, 2002.-144с.:ил






