1. Наличие на ЭКГ признаков атриовентрикулярной блокады I, II или III степени.
2. Электрокардиографические признаки блокады двух ветвей пучка Гиса.
4. Клиника блокад ножек пучка Гиса
У подавляющего большинства больных изолированные блокады левой или правой ножки пучка Гиса протекают бессимптомно.
Глубокие и устойчивые нарушения внутрижелудочковой проводимости, особенно полная блокада левой ножки пучка Гиса, способствуют нарушению гемодинамической функции левого желудочка и могут ускорить развитие недостаточности кровообращения у больных, имеющих органическое поражение сердца. Из-за атипичного движения импульса по миокарду желудочков у пациентов с ВЖБ наблюдается межжелудочковый асинхронизм, т.е. удлинение электромеханической систолы перегородки и свободной стенки левого желудочка, ослабляющее взаимодействие левого и правого желудочка. Полная блокада левой ножки пучка Гиса, кроме того, сопровождается патологическим движением межжелудочковой перегородки.
5. Лечение внутрижелудочковых блокад
У большинства больных с блокадами ножек есть скрытое повреждение сердца, поэтому в основу их лечения должно быть положено воздействие на патологический процесс (ИБС, миокардиты, миокардиопатии и др.). Больные с бессимптомными блокадами находятся под диспансерным наблюдением.
Важный момент – лечение сердечной недостаточности, что само по себе может улучшить внутрижелудочковую проводимость. Сердечные гликозиды не противопоказаны больным с внутрижелудочковыми блокадами, но при их назначении требуется осторожность. То же относится к β-адреноблокаторам и верапамилу, которые не оказывают значительного тормозящего воздействия в системе Гиса-Пуркинье, но ухудшают проведение в АВ узле. Противоаритмические средства I класса могут угнетать внутрижелудочковую проводимость и способствовать переходу блокады ножек в дистальную АВ блокаду. В частности, препараты IC класса иногда не только усиливают нарушения внутрижелудочковой и АВ проводимости, но и провоцируют злокачественные желудочковые тахиаритмии, тем самым значительно увеличивая частоту смертельных исходов. Их применение допустимо при проведении мониторного контроля ЭКГ.
P. Синдром каротидного синуса
Синдром каротидного синуса (СКС) – патологическое состояние, обусловленное гиперчувствительностью каротидного синуса, которое проявляется брадикардией, гипотензией, головокружением, пресинкопальными и синкопальными состояниями.
Классификация
1. Кардиоингибиторная форма характеризуется преимущественным снижением частоты и силы сокращений сердца (60-70% больных).
2. Вазодепрессивная форма проявляется выраженным снижением ОПСС (5-10% больных).
3. Смешанная форма включает сочетанное уменьшение ЧСС и вазодепрессию (20-40% больных).
Патогенез
В области каротидного синуса расположены барорецепторы, которые раздражаются при повышении АД в аорте, посылая сигнал к стволовым структурам мозга. Кардиоингибиторный и сосудодвигательный центр отвечают на повышение АД уменьшением частоты и силы сердечных сокращений, а также дилатацией сосудов, что ведет к восстановлению нормального уровня АД.
В результате врожденной или приобретенной гиперчувствительности каротидного синуса, минимальное его раздражение воспринимается как сигнал о значительном повышении АД, и вышеперечисленные механизмы приобретают патологический характер, приводя к резкому уменьшению ЧСС и (или) значительному снижению общего периферического сосудистого сопротивления (ОПСС). Оба механизма способствуют падению перфузионного давления в сосудах, что приводит к ухудшению доставки кислорода органам и тканям.
Клиника и диагностика
СКС проявляется эпизодическим ощущением головокружения, слабости, вплоть до развития синкопальных состояний. Ухудшение самочувствия нередко провоцируется резким поворотом головы, ношением тугих воротничков, галстуков.
Для подтверждения диагноза проводят массаж каротидного синуса при одновременной регистрации ЭКГ и АД. Критериями СКС считается асистолия желудочков продолжительностью более 3 с и (или) снижение систолического АД не менее, чем на 50 мм рт.ст. При наличии мозговой симптоматики принимается во внимание снижение АД более 30 мм рт.ст. от исходного.
Лечение
Основной целью лечения СКС является постоянное поддержание адекватного потребностям организма уровня АД. Это достигается путем увеличения ЧСС при кардиоингибиторной форме или (и) повышения ОПСС при вазодепрессивной форме.
Основным немедикаментозным методом лечения при кардиоингибиторной, а также смешанной формах СКС считают имплантацию ИВР. Используют как однокамерную стимуляцию предсердий или желудочков, так и двухкамерную последовательную стимуляцию предсердий и желудочков. При сохранной АВ проводимости предпочтение отдается предсердной стимуляции (AAIR). У больных с нарушенной АВ проводимостью оптимизация гемодинамики достигается при использовании двухкамерного стимулятора – DDDR. В отдельных случаях проводится изолированная стимуляция желудочков – VVIR. Следует отметить, что данный способ лечения эффективен не у всех больных с СКС. Наилучшие результаты получены при кардиоингибиторной форме синдрома, тогда как вазодепрессивная форма не является показанием к имплантации ИВР.
Другим способом лечения СКС является денервация каротидного синуса. Апробируется криогенное воздействие на синокаротидную зону с удалением регионарных барорецепторов.
Медикаментозное лечение чаще всего проводится у больных с вазодепрессивной формой СКС. Доказана эффективность назначения β-блокаторов таким пациентам. Она обусловлена вазоконстрикторным эффектом с увеличением ОПСС в результате блокады β-рецепторов сосудистой стенки. Назначаются кардиоселективные β1-адреноблокаторы в малых и средних дозах – атенолол 25 мг/сут, метопролол 50-100 мг/сут.
Положительный эффект в лечении СКС получен при применении α-адреностимуляторов – эфедрина 50-100 мг/сут и мидодрина. Эффект препаратов также связан с периферической вазоконстрикцией.
У больных СКС с повышенным тонусом блуждающего нерва улучшение самочувствия достигается назначением ваголитических препаратов – беллатаминала, белласпона, беллоида по 1 таблетке 2-3 раза в день.
Наряду с медикаментозными методами для предотвращения синкопальных состояний рекомендуется повышенное потребление поваренной соли, ношение эластичных бинтов. Следует избегать галстуков, тугих воротничков, поднятия тяжестей, а также приема препаратов, способствующих дегидратации.
Q. Синдром удлиненного интервала QT
Синдром удлиненного интервала QT – это врожденная или приобретенная патология, которая проявляется увеличением продолжительности интервала QT на ЭКГ более чем на 50 мс от нормальной для данной ЧСС или более 440 мс (рис.40).

Рис.40. ЭКГ. Удлинение интервала QT до 620 мс.
Классификация
1. Врожденный синдром удлиненного интервала QT:
1.1. Генетические формы – синдром Романо-Уорда и Ервелла-Ланге-Нильсена.
1.2. Спорадические формы.
2. Приобретенные формы синдрома:
1.1. Последствия приема лекарственных препаратов – хинидина, новокаинамида, дизопирамида, энкаинида, флекаинида, кордарона, этацизина, пропафенона, соталола и других.
1.2. В результате нарушений метаболизма.
1.3. При низкокалорийной диете.
1.4. Заболевания центральной и вегетативной нервной системы.
1.5. Заболевания сердечно-сосудистой системы – ИБС, пролапс митрального клапана.
Синдром Романо-Уорда характеризуется генетически обусловленным сочетанием удлиненного интервала QT и приступов потери сознания. Синдрома Ервелла-Ланге-Нильсена отличается от синдрома Романо-Уорда наличием врожденной глухоты.
Этиология
Доказано, что врожденный синдром удлиненного интервала QT является следствием мутации в генах, кодирующих калиевые или натриевые каналы клеточных мембран, что приводит к увеличению продолжительности потенциала действия, а, следовательно, и процессов реполяризации всего миокарда.
Известно 5 генетических вариантов синдрома, за каждый из которых ответственны "свои" гены, локализованные в разных хромосомах. В трех случаях из пяти к удлинению интервала QT ведет уменьшение проницаемости калиевых каналов, в одном случае – натриевых каналов и в одном случае точный механизм замедления реполяризации пока остается неизвестным.
У больных с врожденной формой синдрома удлиненного интервала QT имеется распространенное поражение проводящей системы сердца (в том числе СА узла) и рабочего миокарда в совокупности с поражением симпатических ганглиев, что дает основание относить данное состояние к кардионейропатиям.
При приобретенной форме синдрома удлиненного интервала QT блокада трансмембранного тока ионов достигается за счет специфического действия лекарственных средств, влияния вегетативной нервной системы или элетролитных нарушений.
Патогенез
В патогенезе синдрома большое значение придается развитию дисбаланса симпатической иннервации сердца. Напомним, что иннервация синоатриального узла осуществляется правым, а атриовентрикулярного узла левым симпатическим нервами. Миокард желудочков имеет двустороннюю симпатическую иннервацию. У пациентов с удлиненным интервалом QT снижается тонус правосторонней иннервации сердца и повышается активность левосторонних ганглиев. В результате формируется асимметрия иннервации сердца, которая ведет к появлению дисперсии реполяризации или (и) возникновению поздних постдеполяризаций. Изменение скорости трансмембранных токов, которое происходит в результате нарушения структуры ионных каналов, способствует повышению чувствительности отдельных клеток к наличию постдеполяризаций, которые ранее не достигали порогового уровня. У больных с замедленной реполяризацией желудочков (синдром удлиненного QT) это провоцирует электрическую нестабильность миокарда с развитием желудочковой тахикардии и фибрилляции желудочков.
Клиника
Для синдрома удлиненного интервала QT характерно сочетание практически бессимптомного течения и внезапной смерти, которая может наступить на фоне полного здоровья или периодических случаев потери сознания.
Наиболее характерным клиническим признаком данного заболевания является наличие синкопальных состояний. Продолжительность потери сознания во время приступа составляет, как правило, 1-2 минуты, но может достигать 20 минут. У части пациентов аналогами синкопе являются внезапная слабость, потемнение в глазах, сердцебиение и боль за грудиной. Синкопальные состояния, приводящие к ишемии центральной нервной системы, в ряде случаев сопровождаются судорогами и могут имитировать эпилептический припадок, поэтому такие больные нередко наблюдаются у невропатологов с диагнозом "эпилепсия". Иногда увеличение продолжительности интервала QT на ЭКГ сочетается с врожденной глухотой, а приступы потери сознания у этих пациентов ошибочно связывают с вестибулярными нарушениями.
В настоящее время выделяют четыре клинических варианта течения синдрома:
1. Сочетание синкопальных состояний и удлинения интервала QT более 440 мс.
2. Изолированное удлинение интервала QT более 440 мс без синкопе в анамнезе.
3. Синкопе в отсутствие удлинения интервала QT.
4. Скрытая форма – нормальная продолжительность интервала QT, внезапная смерть во время первого синкопе.
На ЭКГ во время приступов наиболее часто регистрируется желудочковая тахикардия.Угрозу жизни представляет двунаправленная веретенообразная желудочковая тахикардия типа "пируэт", которая нередко является результатом проаритмогенного эффекта антиаритмических препаратов. Случаи внезапной смерти обычно связаны с трансформацией желудочковой тахикардии в фибрилляцию желудочков, которая может произойти как при первом приступе аритмии, так и в результате повторяющихся частых эпизодов желудочковой тахикардии.
Диагностика
Для диагностики врожденного синдрома удлиненного интервала QT предложен ряд больших и малых критериев.
К большим критериям относят
- удлинение интервала QT более 440 мс,
- синкопе,
- случаи удлинения QT в семье.
Среди малых критериев –
- врожденная глухота,
- альтернация зубца Т, -
брадикардия и
- нарушение процессов реполяризации миокарда желудочков.
Синдром удлиненного QT диагностируется при наличии у больного двух больших или одного большого и двух малых критериев.
Для диагностики заболевания показано проведение суточного мониторирования ЭКГ, во время которого можно выявить:
1. Периоды выраженной ригидной брадикардии, связанной с поражением синусового узла и вегетативной нервной системы.
2. Изменение (альтернацию) морфологии зубца Т.
3. Нарушение процессов реполяризации в миокарде желудочков (дисперсия реполяризации, инверсия зубца Т).
4. Эпизоды желудочковой экстрасистолии высоких градаций.
5. Пароксизмы желудочковой тахикардии, в том числе типа " пируэт ".
Прогноз
Прогноз врожденной формы синдрома в большинстве случаев неблагоприятный, из-за высокой вероятности развития фибрилляции желудочков и внезапной смерти. К факторам риска внезапной смерти при синдроме Романо-Уорда среди взрослых пациентов относятся: синкопе в анамнезе, женский пол, документированные эпизоды фибрилляции желудочков и тахикардии типа пируэт. Неблагоприятное прогностическое значение также имеют политопные и ранние желудочковые экстрасистолы и альтернация зубца Т.
Лечение
У пациентов с приобретенными формами удлиненного интервала QT устранение этиологических факторов обычно приводит к нормализации показателей ЭКГ и состояния больного. Лечение может заключаться в отмене или уменьшении дозы антиаритмического или любого другого препарата, вызвавшего значительное увеличение продолжительности интервала QT, коррекции метаболических нарушений, лечении заболеваний сердца или центральной нервной системы.
У больных с врожденным синдромом удлиненного QT необходимо обследовать близких родственников для выявления синдрома и своевременного лечения.
Приступы потери сознания обычно провоцируются физической нагрузкой или эмоциональным возбуждением. Следует отметить высокую частоту синкопальных состояний и внезапной смерти больных с удлиненным интервалом QT во время плавания. Поэтому таким пациентам следует рекомендовать ограничение нагрузок, в том числе, исключить плавание.
Основу патогенетической терапии у больных с синдромом удлиненного интервала QT составляет применение β-блокаторов. Их действие основано на устранении дисбаланса вегетативной (симпатической) иннервации сердца и уменьшении степени дисперсии реполяризации миокарда желудочков. Следует иметь ввиду, что отмена препарата может провоцировать возникновение аритмии из-за повышения чувствительности β-рецепторов к влиянию катехоламинов на фоне длительной блокады.
Обзидан является неселективным β-блокатором короткого действия. Его назначают по 40-80 мг 3-4 раза в сутки.
Атенолол является кардиоселективным β-блокатором, который принимают по 25-50 мг дважды в сутки.
Коргард (надолол) – неселективный β-блокатор пролонгированного действия, который назначают один раз в сутки в дозе 40-80 мг.
При необходимости (индивидуально) в лечение включают нейрометаболическую терапию, препараты, улучшающие мозговое кровообращение и окислительно-восстановительные процессы в клетках.
К немедикаментозным методам лечения относится удаление левого звездчатого ганглия, что значительно снижает частоту возникновения аритмии.
Учитывая тот факт, что жизнеугрожающие аритмии у больных с синдромом удлиненного интервала QT часто возникают на фоне длительных пауз перед очередным синусовым импульсом, таким пациентам показана имплантация ИВР, который берет на себя роль водителя ритма в случае появления продолжительных пауз в собственном ритмовождении. Для купирования приступов желудочковой тахикардии и фибрилляции желудочковпоказана имплантация кардиовертера-дефибриллятора.
R. Синдром ранней реполяризации желудочков
Синдром ранней реполяризации желудочков относится к сравнительно редким вариантам нормальной ЭКГ. Встречается чаще у молодых мужчин. К ЭКГ-признакам синдрома ранней реполяризации желудочков относится подъем сегмента ST в виде выпуклой книзу дуги, который наиболее отчетливо заметен в грудных отведениях. Обычно подъем сегмента ST сочетается с высокими заостренными зубцами Т (рис. 41).

Рис. 41. ЭКГ. Синдром ранней реполяризации желудочков.
В настоящий момент отсутствуют убедительные доказательства связи синдрома с возникновением злокачественных аритмий. Наиболее актуально выявление синдрома ранней реполяризации желудочков в плане дифференциальной диагностики с ИБС. Отличить эти состояния помогает отсутствие клиники стенокардии или ИМ и тенденция к нормализации показателей ЭКГ при проведении пробы с физической нагрузкой.
S. Синдром Бругада
В 1992 году братья Brugada впервые описали новый клинико-электрокардиографический синдром, характеризующийся блокадой правой ножки пучка Гиса, элевацией сегмента ST в правых грудных отведениях (рис. 42) и внезапной сердечной смертью.
Причиной синдрома Бругада считают первичную "электрическую" болезнь, связанную с патологической электрофизиологической активностью в эпикарде правого желудочка (ПЖ), обусловленную мутацией гена ионных каналов. С мутацией этого гена связывают также некоторые варианты синдрома удлиненного интервала QT. Обследование родственников больных продемонстрировало аутосомно-доминантный тип наследования синдрома Бругада.
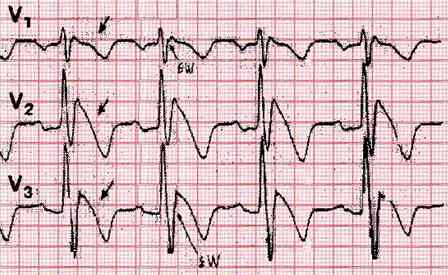
Рис. 42. Типичные изменения ЭКГ в правых грудных отведениях при синдроме Бругада. Элевация сегмента ST указана стрелкой.
В основе заболевания лежит угнетение входящего натриевого тока, в результате которого наблюдается укорочение 1 и 2 фазы ПД в эпикарде выносящего тракта правого желудочка, что приводит к дисперсии его реполяризации. Электрическая гетерогенность эпикарда ПЖ способствует возникновению тесно сцепленных желудочковых сокращений по механизму re-entry, провоцирующих в свою очередь ЖТ или ФЖ.
Выделяют следующие клинико-электрокардиографические формы синдрома Бругада:
1. Полная форма – типичная ЭКГ-картина в сочетании с синкопальными и пресинкопальными состояниями, случаями клинической или внезапной смерти (особенно в ночное время) вследствие полиморфной желудочковой тахикардии.
2. Клинические варианты:
1.1. Типичная ЭКГ-картина у "асимптомных" больных без семейной истории внезапной смерти.
1.2. Типичная ЭКГ-картина у "асимптомных" больных, членов семей больных с полной формой синдрома.
1.3. Типичная ЭКГ-картина после проведения фармакологических тестов у "асимптомных" членов семей больных с полной формой синдрома.
1.4. Типичная ЭКГ-картина после проведения фармакологических тестов у больных с повторными синкопальными состояниями или идиопатической фибрилляцией желудочков.
3. ЭКГ варианты:
1.1. Типичная ЭКГ-картина – блокада ПНПГ, косонисходящая элевация сегмента ST в правых грудных отведениях и удлинение интервала P-R.
1.2. Типичная элевация сегмента ST без сопутствующих изменений ЭКГ.
1.3. Неполная блокада ПНПГ с умеренной элевацией сегмента ST.
1.4. Изолированное удлинение интервала P-R.
Повышение симпатической активности (проба с физической нагрузкой, адреностимуляторами) может привести к нивелированию ЭКГ-картины синдрома Бругада. Назначение блокаторов быстрых натриевых каналов, напротив, может усугубить нарушение генерации ПД, изменения на ЭКГ и клинические проявления заболевания. Для выявления скрытого синдрома Бругада рекомендуется использовать гилуритмал (аймалин) внутривенно в дозе 1 мг/кг, новокаинамид 10 мг/кг или флекаинид 2 мг/кг.
При проведении фармакологических проб или спонтанно на ЭКГ может фиксироваться εW волна на восходящем колене зубца S, что является следствием замедления деполяризации в области выходного тракта ПЖ, которая характерна для аритмогенной дисплазии миокарда ПЖ.
В лечении синдрома Бругада не рекомендуется использовать блокаторы быстрых натриевых каналов, так как они могут провоцировать возникновение злокачественных желудочковых аритмий и ухудшить прогноз заболевания. Применение амиодарона, β-адреноблокаторовили их сочетания достоверно не снижает летальность. Проведенный мета-анализ убедительно показал, что лишь имплантация кардиовертера-дефибриллятора надежно предохраняет пациентов от внезапной смерти.






