СОДЕРЖАНИЕ
ИММУНОПРОФИЛАКТИКА ИНФЕКЦИОННЫХ БОЛЕЗНЕЙ
1. Основы иммунопрофилактики
2. Иммунопрофилактика в рамках Национального Календаря Профилактических Прививок и Календаря Прививок по Эпидемическим Показаниям
3. Препараты для пассивной иммунизации
4. Препараты, задерживающие развитие и размножение возбудителя в зараженном организме
5. Организация иммунопрофилактики инфекционных болезней
ИММУНОПРОФИЛАКТИКА ИНФЕКЦИОННЫХ БОЛЕЗНЕЙ
Иммунопрофилактика инфекционных болезней - важная составная часть охраны здоровья и обеспечения санитарно-эпидемиологического благополучия населения, а в отдельных случаях единственное эффективное мероприятие для предупреждения, снижения и ликвидации инфекционных болезней.
В РФ иммунопрофилактику инфекционных болезней регламентирует Федеральный закон «Об иммунопрофилактике инфекционных болезней», утвержденный 17.09.1998, который устанавливает правовые основы государственной политики в области иммунопрофилактики инфекционных болезней, предусматривающие сочетание прав, обязанностей и ответственности индивидуума и государства.
В 1974 г. ВОЗ приняла Расширенную программу иммунизации, в выполнение которой включились все страны мирового сообщества.
Согласно решениям Европейского регионального комитета ВОЗ, в рамках этой программы в XXI в. поставлены конкретные задачи по ликвидации полиомиелита, элиминировании кори и краснухи, сведению к минимуму рождения детей с синдромом врожденной краснухи (СВК), резкому уменьшению заболеваемости коклюшем и эпидемическим паротитом.
Борьба с инфекционными болезнями, включенными в Расширенную программу иммунизации, позволяет ежегодно предотвратить более 3 млн смертей.
Успешное выполнение задач, поставленных Расширенной программой иммунизации, проведение плановых профилактических прививок в рамках Национального календаря и вакцинаций по эпидемическим показаниям во многом зависят от организации и проведения прививочной работы.
Существенный раздел прививочной работы - правильный выбор средств иммунизации и рациональное их применение. Терапевтам и педиатрам предстоит решать такие ответственные вопросы, как учет имеющихся показаний, выявление противопоказаний и прививочного анамнеза прививаемых.
В части случаев для экстренной профилактики и лечения больных, обратившихся к врачам поликлиник или скорой неотложной медицинской помощи, необходимо немедленно ввести антитоксические сыворотки (противоботулинические, противодифтерийную и др.). В связи с этим следует знать, что вакцины и иммуноглобулины при своевременном использовании являются единственным надежным средством защиты от столбняка и гидрофобии пострадавших при травмах или укусах животными.
Кроме того, все врачи лечебной сети, к которым обращаются привитые с необычными и (или) сильными реакциями, обязаны знать неотложные мероприятия для их рационального лечения.
Основные вопросы темы
1. Общие положения Федерального закона «Об иммунопрофилактике инфекционных болезней».
2. Иммунологические механизмы действия вакцин.
3. Характеристика разных типов вакцин.
4. Организация прививочной работы.
5. Показания и противопоказания к вакцинопрофилактике.
6. Прививочные реакции, поствакцинальные осложнения, дифференциальная диагностика.
7. Национальный календарь профилактических прививок.
8. Профилактика столбняка.
9. Антирабические прививки.
10. Средства пассивной иммунизации, показания к их применению.
11. Препараты, задерживающие развитие и размножение возбудителя в зараженном организме.
Основы иммунопрофилактики
В Федеральном законе «Об иммунопрофилактике инфекционных болезней» в главе I «Общие положения» дана трактовка основных понятий (ст. 1).
Иммунопрофилактика инфекционных болезней (далее - иммунопрофилактика) - система мероприятий, осуществляемых в целях предупреждения, ограничения распространения и ликвидации инфекционных болезней путем проведения профилактических прививок.
Профилактическая прививка - введение в организм человека медицинских иммунобиологических препаратов для создания специфической невосприимчивости к инфекционным болезням.
Медицинские иммунобиологические препараты (МИБП) - вакцины, анатоксины, иммуноглобулины и прочие лекарственные средства, предназначенные для создания специфической невосприимчивости к инфекционным болезням.
Национальный календарь профилактических прививок – нормативно-правовой акт, устанавливающий сроки и порядок проведения гражданам профилактических прививок.
Поствакцинальные осложнения (ПВО), вызванные профилактическими прививками, включенными в Национальный календарь профилактических прививок, и профилактическими прививками по эпидемиологическим показаниям (далее - поствакцинальные осложнения) - тяжелые и (или) стойкие нарушения состояния здоровья вследствие профилактических прививок.
Сертификат профилактических прививок - документ, в котором регистрируют профилактические прививки гражданина.
Федеральный закон возводит иммунопрофилактику в ранг государственной политики и обеспечивает для граждан:
• доступность профилактических прививок;
• бесплатное проведение прививок, включенных в Национальный календарь и проводимых по эпидемиологическим показаниям, в организациях государственной и муниципальной систем здравоохранения;
• социальную защиту граждан в случае возникновения ПВО;
• разработку и реализацию федеральных целевых и региональных программ;
• использование эффективных МИБП, обеспечение современного уровня их производства и государственный контроль качества.
Закон четко определяет право граждан:
• на получение от медицинских работников полной и объективной информации о необходимости прививок, последствиях отказа от них и возможных осложнениях;
• выбор государственных, муниципальных или частных форм здравоохранения;
• бесплатные прививки (включенные в календарь прививок и проводимые по эпидпоказаниям), а также медицинский осмотр, а при необходимости обследование и лечение в государственных и муниципальных организациях здравоохранения;
• социальную защиту при возникновении ПВО;
• отказ от профилактических прививок.
Последнее положение соответствует Хельсинской декларации, но оно заставляет врача активно разъяснять родителям опасность отказа от прививок ребенку, поскольку это нарушает его право на жизнь и здоровье, провозглашенное Венской декларацией (1993) и Оттавской декларацией о праве ребенка на здоровье, принятой Всемирной медицинской ассоциацией (1998). Действия врача, необоснованно отводящего ребенка от вакцинации, могут быть приравнены к неоказанию им необходимой медицинской помощи.
В случае отказа граждан от профилактических прививок закон предусматривает определенные права государства, к ним относятся:
• запрет для граждан на выезд в страны, пребывание в которых требует конкретных профилактических прививок;
• временный отказ в приеме в образовательные и оздоровительные учреждения в случае возникновения массовых инфекционных заболеваний или при угрозе возникновения эпидемий;
• отказ в допуске к работам, выполнение которых связано с высоким риском заболевания инфекционными болезнями.
Специальная глава Федерального закона посвящена социальной защите граждан при возникновении ПВО.
Введение вакцинных препаратов имитирует естественный инфекционный процесс с благоприятным исходом, в результате которого развивается невосприимчивость к инфекционной болезни. В основе невосприимчивости лежит феномен, называемый иммунологической памятью. С иммунологической точки зрения вакцинация - перевод первичного иммунного ответа на вторичный с формированием длительно живущей популяции лимфоцитов памяти. Основные отличия первичного иммунного ответа от вторичного представлены в табл. 1.
Формирование иммунного ответа на вакцину можно охарактеризовать тремя периодами.
Латентный период - от введения вакцины до появления определяемых антител в сыворотке крови. Длительность латентного периода составляет несколько суток, что зависит от физико-химических параметров вакцинного препарата, способа введения вакцины и особенностей иммунной системы вакцинируемого.
Фаза роста - экспоненциальное увеличение содержания антител в сыворотке крови, продолжительность которой для разных вакцинных препаратов может колебаться от 4 дней до 4 нед (например, при введении дифтерийного или столбнячного анатоксинов этот период составляет 3 нед, для коклюшной вакцины - 2 нед и всего 3-5 дней при введении коревой или менингококковой вакцины).
Таблица 1. Основные отличия первичного иммунного ответа от вторичного
| Критерии | Первичный ответ | Вторичный ответ |
| Характер ответа на экзогенные факторы (вакцинный препарат) | Адаптивный | Иммунологическая память |
| Длительность латентного периода и экспоненциальной фазы увеличения уровня антител | От 5-7 дней До 2-4 нед | 3-5 дней |
| Изотип продуцируемых антител | IgM > IgG | IgG, IgA |
| Аффинность антител | Низкая | Высокая |
| Частота выявления антигенспецифических В-лимфоцитов | 10-4-10-5 | 10-3 |
Фаза снижения наступает после достижения максимального уровня антител. Снижение уровня антител сначала происходит относительно быстро, затем медленно в течение нескольких лет или десятилетий, что зависит от скорости синтеза антител и периода их полураспада. Уровень IgM и IgA снижается быстрее, чем уровень IgG. В этом периоде возможно заболевание, поскольку протективный поствакцинальный иммунитет падает до критического уровня, что обосновывает необходимость проведения ревакцинаций, дающих бустерный эффект.
Бустер-эффект (от англ. booster - усилитель) - повышенная и ускоренная продукция антител и других факторов иммунного ответа на вторичное усиливающее введение антигена после первичной иммунизации.
Формирование клеточно-опосредованного иммунного ответа на вакцину начинается с захвата макрофагами антигенов вакцинного препарата с последующим их расщеплением и представлением на клеточной поверхности в форме эпитопов в комплексе с молекулами главного комплекса гистосовместимости I или II класса. Далее происходит распознавание антигенов специфическими Т-и В-лимфоцитами с активацией, дифференцировкой и пролиферацией Т-клеток: появлением регуляторных (Th1, Th2), эффекторных (CDS-цитотоксических) и Т-клеток памяти. В-лимфоциты получают от Т-регуляторных клеток стимул к образованию антителопродуцирующих плазматических клеток, которые синтезируют антитела по классу (изотипу) иммуноглобулина. В процессе иммунного ответа происходит формирование В-лимфоцитов памяти.
Эффективный иммунный ответ на вакцину зависит от способности вакцин:
• активировать антигенпредставляющие клетки;
• активировать антигенспецифические Т- и В-лимфоциты;
• индуцировать образование большого количества Т- и В-лимфоцитов памяти;
• генерировать образование Т-хелперов (CD4 Th2) и цитотоксических Т-лимфоцитов (CD8);
• обеспечивать длительное сохранение антигенов в лимфоидной ткани.
Основная защита при введении живых вирусных вакцин формируется не за счет синтеза специфических антител, а за счет формирования пула специфических эффекторных CD8-цитотоксических клеток, при этом реализуется двойная защита: антитела, образующиеся после вакцинации, при заражении естественной инфекцией уменьшают инфекционную нагрузку, а эффекторные CD8-цитотоксические Т-лимфоциты успешно разрушают инфицированные клетки и справляются с инфекцией.
Вакцина БЦЖ (сокр. от названия вакцинного штамма Bacillus Calmet-Guerin), например, вызывает в основном формирование клеточно-опосредованного иммунитета, что сопровождается появлением реакции гиперчувствительности замедленного типа на туберкулин. Образование антител хотя и происходит, но не играет решающей роли.
Некоторые живые вирусные вакцины (полиомиелитная) индуцируют развитие как гуморального, так и местного иммунитета, в частности продукция секреторных IgA предупреждает проникновение вируса в эпителиальные клетки слизистой оболочки.
Вакцины из убитых бактерий (коклюшные) индуцируют синтез нескольких типов антител, в том числе опсонизирующих.
В то же время полисахаридные вакцины, получаемые, например, из пневмококков, гемофильной палочки типа b, приводят к синтезу антикапсульных опсонизирующих антител, тогда как конъюгирование полисахаридов с белковым носителем вызывает полноценный иммунный ответ даже у грудных детей, поскольку данный комплекс способен вызвать синтез специфических антител и активировать Т-лимфоциты.
Анатоксины - растворимые белковые антигены, вызывающие синтез антитоксических (нейтрализующих) антител.
Проведение вакцинопрофилактики целесообразно лишь при наличии эффективных МИБП для предупреждения массовых и тяжело
протекающих инфекционных болезней. В некоторых случаях показана вакциноили серотерапия.
Вакцина - препарат, получаемый из живых аттенуированных штаммов или убитых культур микроорганизмов, их токсинов или антигенов. Она обеспечивает развитие активного поствакцинального иммунитета, который создает невосприимчивость к возбудителю.
Различают несколько типов вакцин (схема 1).
Схема 1. Характеристика вакцин

Показания и противопоказания к проведению вакцинопрофилактики в обобщенном виде приведены на схемах 2, 3.
Схема 2. Показания для проведения прививок
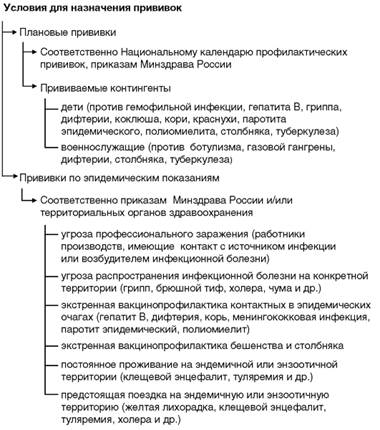
Схема 3. Перечень медицинских противопоказаний к проведению профилактических прививок

Используемые в практике здравоохранения МИБП должны удовлетворять определенным требованиям (схема 4).
Схема 4. Критерии качества вакцин

Эффективность проведенной вакцинации оценивают по критериям, приведенным на схеме 5.
Схема 5. Оценка эффективности вакцинации

Вводимые в организм вакцины обеспечивают формирование поствакцинального иммунитета и в некоторых случаях могут вызывать побочные реакции, выраженность которых зависит от свойств вакцинного препарата и индивидуальных особенностей организма. Различают местные и общие поствакцинальные реакции.
Местные реакции возникают через 1-2 сут, удерживаются в течение 2-8 сут, а при введении адсорбированных анатоксинов уплотнение на месте инъекции может сохраняться 15-30 сут (табл. 2).
Таблица 2. Характеристика местных реакций
| Реакция | Инфильтрат | Другие проявления |
| Слабая | До 2,5 см | Гиперемия |
| Средняя | 2,6-5,0 см | Лимфангиит |
| Сильная | Более 5,0 см | Лимфангиит, лимфаденит |
Общие реакции при температуре тела до 37,5 °С принято считать слабыми, при температуре тела 37,6-38,5 °С - средними, свыше 38,5 °С - сильными. Помимо температурной реакции наблюдаются такие общие проявления, как недомогание, обмороки, тошнота, рвота, конъюнктивит, катаральные изменения в носоглотке. Эти реакции появляются через 10-12 ч и сохраняются в течение 1,5-2,0 сут. Допустима частота общих средних и сильных реакций - не более 7%. Это общее положение конкретизируется некоторыми дополнениями к разным препаратам, что указано в инструкциях по использованию конкретного вакцинного препарата. Так, не допускают к использованию коревую вакцину при частоте сильных общих реакций более 2%, а адсорбированную коклюшно-дифтерийно-столбнячную вакцину (АКДС) - более 1%. Производственные институты гарантируют частоту допустимых реакций. Однако в каждом случае перед применением новой серии вакцины рекомендуется в поликлинике или прививочном пункте дополнительно проверить реактогенность вакцины и вначале провести пробную вакцинацию 40- 50 человек для уточнения частоты поствакцинальных реакций.
Необычно сильные реакции и осложнения требуют специального лечения и по показаниям госпитализации привитых с последующим проведением расследования каждого случая необычной реакции. Все случаи осложнений должны быть зарегистрированы в специальной учетной форме или в журнале учета инфекционных заболеваний (форма 060/у) на специально выделенных листах журнала. Все данные о ПВО заносят в медицинскую документацию пациента и в прививочный сертификат (форма 156/у-93). Врач (фельдшер) обязан немедленно сообщить главному врачу ЛПО о случае ПВО. Главный врач в течение 6 ч после установления диагноза направляет информацию в городской (районный) центр Роспотребнадзора и несет ответственность за полноту, достоверность и своевременность учета ПВО.
Экстренное извещение о ПВО территориальный центр Роспотребнадзора передает в центр Роспотребнадзора в субъекте РФ в день поступления информации. Предварительное внеочередное донесение в Роспотребнадзор РФ передает центр Роспотребнадзора субъекта РФ, окончательное донесение - не позднее чем через 15 дней после завершения расследования. Акт расследования каждого случая необычной реакции (ПВО) как потребовавшего, так и не потребовавшего госпитализации направляют в отдел поствакцинальных осложнений Государственного научно-исследовательского института стандартизации и контроля медицинских биологических препаратов им. Л.А. Тарасевича (ГИСК). В сообщении об осложнении указывают название и адрес медицинского учреждения, вводившего препарат, дают характеристику препарата, его название, серию, номер контроля, срок годности, дату, время, способ введения, характеристику реакции (время появления, симптомы).
В адрес ГИСК также направляют информацию о серии препарата, когда ее реактогенность превышает лимиты, определенные инструкцией по применению. Акты расследования осложнений после БЦЖ высылают и в адрес Республиканского центра осложнений БЦЖ и БЦЖ-М (Научно-исследовательский институт фтизиопульмонологии).
Медицинские работники, занимающиеся вакцинопрофилактикой, должны уметь дифференцировать ПВО от возможных заболеваний в поствакцинальном периоде. На схеме 6 приведен перечень возможных поствакцинальных осложнений.
Схема 6. Поствакцинальные осложнения

Острые инфекционные заболевания могут возникнуть как в день прививки, так и в более отдаленные сроки после иммунизации. Однако для их правильной диагностики и успешного лечения следует помнить тезис: «После прививки не всегда означает от прививки». Дифференциальный диагноз между патологическими реакциями на прививки и сопутствующими острыми интеркуррентными заболеваниями, возникшими в поствакцинальном периоде, следует проводить с учетом анамнеза заболевания, знания клинической картины поствакцинальных реакций и осложнений, характерных сроков их возникновения, а также результатов лабораторных исследований. Например, повышение температуры тела у ребенка или ухудшение его состояния позже второго дня после введения АКДС, адсорбированного дифтерийно-столбнячного анатоксина (АДС) и адсорбированного дифтерийно-столбнячного анатоксина с уменьшенным содержанием антигенов (АДС-М), как правило, связано не с прививкой, а с присоединением совпавших по времени с ней заболеваний, причем на первом месте среди них стоят острые респираторные инфекции.
При проведении дифференциальной диагностики между патологическими реакциями на прививки и сопутствующими острыми интеркуррентными заболеваниями, возникшими в поствакцинальном периоде - рекомендуется учитывать следующее:
• Общие реакции с повышением температуры тела, фебрильными судорогами на введение АКДС, АДС и АДС-М появляются не позже 48 ч после прививки.
• Реакции на живые вакцины (кроме аллергических реакций немедленного типа в первые несколько часов после прививки) не могут появиться раньше 4-го дня и позже чем через 12-14 дней после введения коревой, 36 дней после введения оральной полиомиелитной вакцины (ОПВ) и 42 дней после введения живой паротитной вакцины и тривакцины (корь, краснуха, паротит).
• Менингиальные явления характерны для осложнений только после введения паротитной вакцины.
• Энцефалопатия не характерна для паротитной и полиомиелитной вакцин и анатоксинов; она крайне редко возникает после введения АКДС, возможность развития поствакцинального энцефалита после АКДС в настоящее время отрицается.
• Диагноз «поствакцинального энцефалита» требует прежде всего исключения заболеваний с общемозговой симптоматикой - объемного процесса, гриппа, пневмонии, менингококковой инфекции.
• Неврит лицевого нерва (паралич Белла) не относят к осложнениям вакцинации.
• Аллергические реакции немедленного типа развиваются не позднее 24 ч после любого вида иммунизации, а классический анафилактический шок не позже чем через 4 ч.
• Кишечные, почечные симптомы, сердечная и дыхательная недостаточность не характерны для осложнений вакцинации.
• Катаральный синдром может быть специфической реакцией только на коревую вакцинацию, если он возникает с 5-го по 14-й день после прививки.
• Артралгии и артриты характерны только для краснушной вакцинации.
• Лимфадениты, вызванные БЦЖ, чаще возникают на стороне прививки, характерна безболезненность лимфатического узла, цвет кожи над ним, как правило, не изменен.
• К критериям, позволяющим предположить БЦЖ-этиологию остита, относят возраст ребенка 6-24 мес, редко старше, первичную локализацию очага поражения на границе эпифиза и диафиза, локальное повышение кожной температуры без гиперемии («белая опухоль»), наличие припухлости ближайшего сустава, ригидность и атрофию мышц конечности.
Иммунопрофилактика в рамках Национального Календаря Профилактических Прививок и Календаря Прививок по Эпидемическим Показаниям
Активная иммунизация против ряда распространенных болезней признана единственным надежным средством защиты, обеспечивающим невосприимчивость или в случае заболевания легкую форму болезни. Перечень вакцин и последовательность их применения установлены с учетом возможностей заражения детей, их способности на разных этапах развития вырабатывать напряженный иммунитет. Сопоставляя пользу и риск вакцинации, специалисты пришли к заключению, что только вакцинопрофилактика способна привести к снижению или устранению заболеваемости инфекциями, передаваемыми воздушнокапельным путем. ВОЗ приняла Расширенную программу иммунизации для всех детей мира, дифференцированно составленную для стран с различными экономическими возможностями и эпидемиологическим неблагополучием.
В РФ Национальный календарь профилактических прививок включает профилактические прививки против гепатита В, туберкулеза, полиомиелита, коклюша, дифтерии, столбняка, гемофильной инфекции, гриппа, кори, краснухи, эпидемического паротита (см. приложение 3).
Указанные профилактические прививки бесплатны и доступны гражданам РФ, их проводят в сроки, установленные Национальным календарем профилактических прививок. На территории РФ разрешено использовать отечественные и зарубежные вакцинные препараты, имеющие сертификат Национального органа контроля медицинских иммунобиологических препаратов.






