Лечение хронических остеомиелитов, как правило, длительное, систематическое, комплексное и включает три основных компонента: терапию патологического очага, воздействие на организм и патогенную флору.
В зависимости от активности процесса, частоты обострений, предшествующих результатов лечения ребенка госпитализируют 1 раз в 2—3 мес для проведения курса лечения в период ремиссии. В период обострения независимо от возраста обязательно лечение в условиях госпитального режима. Для наиболее эффективного выполнения протокола лечения дети с хроническими остеомиелитами должны быть поставлены на диспансерный учет (см. Диспансеризация детей у стоматолога).
В период обострения хронического остеомиелита выполняют те же мероприятия, что при остром одонтогенном остеомиелите (табл. 6.1).
Хирургическое лечение местного очага при хроническом остеомиелите проводят с целью удаления секвестров, погибших зачатков зубов, ревизии патологических очагов, удаления избыточных патологических очагов (при продуктивных формах); Показания к ревизии патологического очага: наличие на рентгенограммах крупных секвестров, не склонных к рассасыванию, погибших зачатков зубов или признаков глубокого нарушения функции других органов и систем (прежде всего почек).
Секвестрэктомия у детей должна осуществляться под наркозом в условиях стационара. При подготовке к операции больному назначают антибиотики. При удалении секвестров, расположенных в зонах активного роста кости, оперативное вмешательство надо производить щадяще, в пределах патологического очага, чтобы не вызвать значительную дополнительную травму костной ткани. При обострениях процесса и формировании абсцессов и флегмон оперативное вмешательство заключается во вскрытии очагов скопления гноя, последующем дренировании раны и создании условий к ее санации.
При продуктивной форме воспаления оперативное вмешательство проводят с целью удаления основной массы патологически построенной кости и широкого раскрытия очага хронического воспаления. Этот прием позволяет улучшить кровообращение в патологическом очаге и открыть доступ лекарственным препаратам, доставляемым с кровотоком и лимфогенным путем, а также вводимых местно.
При лечении хронического остеомиелита необходимы:
• борьба с интоксикацией — инфу-зионная терапия препаратами, обладающими дезинтоксикацион-ными свойствами (плазма, гемо-дез, неокомплексан), в тяжелых случаях — плазма-, лимфоферез, иммуномодуляторы с целью коррекции иммунодефицита — пассивная иммунизация: гамма-глобулин, специфическая гипериммунная (антистафилококковая) плазма, аутоиммунная сыворотка (индивидуально приготовленная);
• при терапии антибиотиками требуются: определение чувствительности к ним, сочетание препаратов, тропных к костной ткани, назначение максимальных доз, длительное поддержание терапевти-
ческой концентрации в крови (не менее 14 дней, иногда дольше), определение путей введения антибиотиков в зависимости от тяжести течения (внутримышечно, внутривенно, внутриартериально, эндолимфатически). В период назначения антибиотиков следует создать условия для предупреждения развития дисбактериоза, аллергических реакций и других осложнений и проводить корригирующую терапию (антигиста-минные препараты, селективная декантаминация желудочно-кишечного тракта). К лекарственной терапии должны быть четкие показания, необходим при этом строгий расчет доз по возрасту, массе тела больного;
• улучшение тканевого дыхания. Это достигается путем воздействия на внутриклеточный обмен фагоцитирующих клеток витаминным комплексом С, Bi, Bj, Вб, Е;
• коррекция тканевого иммунитета. Ее следует осуществлять путем сочетания пентоксила с дибазолом, оротатом калия, метилурацилом, чередуя их (с учетом массы тела) курсами. От гормонотерапии следует воздержаться, учитывая ее иммуносупрессивное действие на организм ребенка, и применять по строгим показаниям;
• гипосенсебилизирующая терапия (входит в комплекс медикаментозного лечения длительными курсами);
• физиотерапевтические методы как эффективное вспомогательное средство. Электрофорез калия йодида дает хороший результат при медленно текущем процессе с выраженной продукцией костного вещества. Общеукрепляющий эффект наблюдается при УФО тела ребенка;
• ГБО способствует улучшению микроциркуляции;
• Ультразвуковая обработка раны и лазеротерапия усиливают эффект
репаративной регенерации, снижают уровень обсеменения ран, способствуют их очищению от некротических масс;
• мазевые повязки противовоспалительно-рассасывающего действия, использование пенных аэрозолей — эффективны при пофазо-вом применении, что ускоряет ре-паративную регенерацию очага поражения;
• лечебное питание ребенка, пребывание на свежем воздухе.
Исходы зависят от клинико-рентгенологической формы хронического остеомиелита. Как правило, своевременно начатое и комплексно проведенное лечение прерывает течение воспалительного процесса. Однако выздоровление нельзя считать полным, так как дети теряют зачатки постоянных зубов (интактные постоянные зубы, расположенные в зоне патологического очага), у них остаются дефекты, деформации и недоразвитие костей лицевого скелета.
Вторичная адентия является частым исходом хронического остеомиелита, сопровождается недоразвитием части альвеолярного отростка в зоне гибели зачатков постоянных зубов, что создает условия для развития вторичных деформаций верхней челюсти, редко всей средней зоны лица (деформация альвеолярного отростка и тела верхней челюсти). Вторичная адентия может наблюдаться при всех клинико-рентгенологических формах хронического одонтогенного остеомиелита и зависит от возраста и начала воспаления. Чаще вторичная адентия встречается при деструктивной (зачатки гибнут на ранних стадиях их развития) и деструктивно-продуктивной формах (зачатки, уже хорошо сформированные, гибнут в зоне очага поражения из-за «анатомо-топографи-ческого расположения» в зоне хронического воспаления).
Деформация и недоразвитие челюстных костей являются также частым исходом хронических остеомиелитов, однако при деструктивной форме они наиболее значительны, так как гибель ростковых зон сочетается со слабой репаратив-ной реакцией. Это наблюдается у детей младшего возраста при тяжелом течении хронического одонто-генного остеомиелита и сопутствующих заболеваниях, усугубляющих тяжесть проявления последнего.
При деструктивно-продуктивной форме недоразвитие и деформация проявляются слабее. При этой форме хорошо выражены процессы ре-паративной регенерации, регулируемые, по-видимому, активностью морфогенетических белков кости, иммунной защитой, эндостальным и периостальным костеобразовани-ем. Деформация, имеющая неадекватное норме восстановление утраченного отдела, связана, помимо прямой активности репаративных процессов, с влиянием на зоны роста, что не компенсируется активной репаративной регенерацией кости у детей и подростков в полной мере.
Первично-хронические (гиперпластические) формы хронического остеомиелита завершаются деформацией челюстных костей за счет избыточного пролиферативного ко-стеобразовательного (эндостально-го и периостального) процесса.
Дефекты костей лицевого черепа при остеомиелите остаются после удаления крупных секвестров. Наиболее тяжелые виды их бывают при поражении мыщелкового отростка и ветви нижней челюсти.
Сроки реабилитации больных после выздоровления определяются степенью функциональных, анатомических и эстетических нарушений и возрастом больного:
• при вторичной адентии — протезирование;
• при деформациях челюстей показан дистракционный остеогенез
-уха
методом наложения дистракци-онных аппаратов, частота его проведения регулируется соответственно возрасту больного (может быть проведено несколько раз); • при дефектах челюстей проводят реконструктивно-пластиче-ские операции с использованием в качестве дополнительного пластического материала аллоген-ных трансплантатов(аналогичная консервированная кость, эндо-протезирование металлическими конструкциями, искусственной костью и др.).
Своевременное осуществление этапов хирургической реабилитации обеспечивает нормализацию функции, корригирует анатомическую форму утраченных отделов костей лицевого черепа и предупреждает усугубление вторичных деформаций костей лица и челюстных костей, способствует социальной реабилитации ребенка.
Профилактика остеомиелита. К профилактике одонтогенного остеомиелита относятся предупреждение развития кариеса, лечение кариеса молочных моляров с целью предотвращения его осложнений — пульпита, периодонтита, диспансеризация детей с хроническим пульпитом и периодонтитом, своевременное удаление молочных зубов — наиболее частого источника инфицирования кости.
Особо следует контролировать исходы лечения хронического пульпита и периодонтита в течение первых 6—12 мес после лечения. При отсутствии положительных результатов терапии в эти сроки молочные зубы необходимо удалять — независимо от возраста ребенка и времени смены зубов. Это наиболее эффективный способ профилактики более тяжелых форм воспалительных заболеваний одонтогенной природы, в том числе острого и хронического остеомиелита, одон-тогенных воспалительных кист.
б 6. Гематогенный остеомиелит костей лица
Гематогенный остеомиелит — воспаление кости, развивающееся в результате заноса инфекции гематогенным путем из очага, расположенного вдали от места поражения. Это заболевание обнаруживается преимущественно у новорожденных и детей 1-го месяца жизни (77,4 %), в возрасте 1 — 3 лет (15,24 %) и от 3 до 12 лет (7,31 % от всего числа больных) [Рогинский В.В., 1998].
Поражение верхней челюсти встречается чаще, чем нижней.
Этиология, патогенез. Гематогенный остеомиелит костей лица у детей развивается на фоне септического состояния организма и является одной из форм септикопие-мии, возникающей на фоне низкой резистентности организма и под влиянием преморбидных факторов. Источником инфекции могут быть воспалительные заболевания пуповины, гнойничковые поражения кожи ребенка, микротравмы слизистой оболочки рта, поражение слизистых оболочек носоглотки при ОРВИ, а также воспалительные осложнения послеродового периода у матери (мастит, другие гнойные инфекции). В некоторых случаях установить причину гематогенного остеомиелита сложно, так как к моменту развития процесса не определяются входные ворота инфекции. У большинства детей в гнойных очагах обнаруживается золотистый стафилококк как монокультура, стафилококк в ассоциациях и грам-отрицательная микрофлора — протей, синегнойная палочка, кишечная палочка, анаэробная неклост-Ридиальная и др. В 60 % случаев в очагах высеивается смешанная Флора.
Распространение инфекции гематогенным путем и развитие патологического очага в отдалении от
входных ворот объясняются особенностями организма новорожденных и детей младшего возраста, а также анатомией растущих костей. Организм новорожденного имеет неразвитые нервную, барьерную, лимфатическую, гистиоцитар-ную и эндокринную системы. Это способствует быстрому распространению инфекции в организме новорожденного и детей раннего возраста. Первичная физиологическая невосприимчивость новорожденных несовершенна, поэтому организм не может противостоять инфекции. У большинства больных выявляется отягощенный премор-бидный фон. Процесс протекает по типу септических реакций.
Развитие гематогенного остеомиелита в более позднем возрасте многие авторы объясняют с позиций предрасположения организма к определенным инфекциям. Большой интерес в этом отношении представляют результаты получения экспериментального остеомиелита методом сенсибилизации организма. Исследования показали, что в этиологии и патогенезе остеомиелита большое значение имеют не только специфический инфекционный процесс, но и особая реактивность организма, обусловливающая многообразие течения и проявлений воспалительного процесса.
Тяжесть течения гематогенного остеомиелита лицевых костей зависит от многих факторов: реактивности организма ребенка, его возраста, инвазивности и вирулентности флоры, локализации поражения, степени выраженности септического состояния, экстренности проводимого лечения. В развитии гематогенного остеомиелита имеет значение степень сенсибилизации организма: если начало заболевания совпадет с гиперергической фазой иммуногенеза в сенсибилизированном организме, развитие заболевания будет бурным.
Различают три формы гематогенного остеомиелита: токсико-сеп-тическую, септико-пиемическую и местную. Во всех формах преобладают общие признаки, но степень их выраженности различна. Поражение костей лица относят к местной форме, однако она проявляется на фоне сепсиса, т.е. наблюдаются тяжелейшая фоновая картина сепсиса и местное поражение костей лица. Заболевание характеризуется выраженным деструктивным типом развития процесса в костях и мягких тканях с ранним переходом в тяжелые варианты хронического течения.
Гематогенный остеомиелит лицевых костей чаще всего локализуется в скуловой и носовой костях, на верхней челюсти поражаются скуловой и лобный отростки, на нижней — процесс чаще развивается в мыщелковом отростке. Указанные отделы верхней и нижней челюстей являются зонами активного роста челюстных костей, где незрелое костное вещество находится в состоянии физиологического возбуждения и имеет своеобразное кровоснабжение. Несовершенство барьерных тканевых реакций и особенности иммунологического состояния новорожденных и детей раннего возраста создают, по-видимому, условия для развития патологического очага. При поражении верхней челюсти нередко процесс одновременно распространяется на плоские кости черепа. Поражение нижней челюсти часто сочетается с поражением костей опорно-двигательного аппарата. У новорожденных и детей раннего возраста снижена способность к отграничению воспалительного очага, процесс имеет диффузный характер распространения.
Клиническая картина. Острый гематогенный остеомиелит начинается внезапно: ребенок беспокоен,
плачет, отказывается от еды. Общее состояние тяжелое с начала заболевания. Температура тела поднимается до 40 °С, возможны рвота, судороги, расстройство функции желудочно-кишечного тракта, спутанное сознание.
При поражении верхней челюсти через несколько часов появляется припухлость (чаще в подглазничной области и на боковой поверхности носа), которая быстро увеличивается; наблюдаются воспалительная инфильтрация мягких тканей лица и гиперемия кожи. Глазная щель закрывается, возникает хемоз конъюнктивы, возможен экзофтальм в результате воспаления клетчатки глазницы. Местное проявление процесса на верхней челюсти отличается динамичностью: уже через 2—3 дня от начала заболевания гнойный экссудат расплавляет корковый слой кости, выходит под надкостницу с образованием гнойников. Самопроизвольное вскрытие абсцессов и флегмон с образованием свищей с гнойным отделяемым выявляется на 2-е или 3-й сутки от начала заболевания.
При локализации процесса в скуловом отростке верхней челюсти экссудат распространяется на скуловую кость, свищи располагаются по нижнеглазничному краю у наружного угла глаза. Одновременно возможно образование свищей на альвеолярном отростке с небной и вестибулярной сторон на небе. При локализации процесса в лобном отростке и по нижнеглазничному краю верхней челюсти формирование поднадкостничного гнойника происходит чаще на боковой поверхности носа с образованием свищей у внутреннего угла глаза. Деструкции и расплавлению подвергаются также обе компактные пластинки кости, поэтому распространение гноя может произойти в полость носа или верхнечелюстную пазуху.
При поражении верхней челюсти флегмоны возникают в ретробуль-
барной, височной, подглазничной и скуловой областях, но могут образоваться одновременно в нескольких из названных областей.
Распространенность процесса может привести к гибели зачатков зубов как молочных, так и постоянных, что отягощает течение заболевания.
При локализации процесса в мыщелковом отростке местные симптомы в первые дни заболевания скудны, преобладают признаки, характерные для любого инфекционного заболевания: высокая температура (39—40 °С), резко выраженная интоксикация — бледность покровов, беспокойство, отказ от еды, возможны диспепсические нарушения, судорожный компонент.
Общесоматические признаки заболевания на 3—4 дня предшествуют его проявлению на нижней челюсти, что затрудняет раннюю диагностику. Врач расценивает состояние больного как проявление сепсиса. У большей части детей гематогенный остеомиелит нижней челюсти возникает на фоне сепсиса. Через 3—4 дня в околоушно-жева-тельной области обнаруживается припухлость, которая редко диагностируется правильно. При развитии остеомиелита на нижней челюсти распространение гнойного экссудата часто происходит в сторону наружного слухового прохода и сопровождается расплавлением кости его нижней стенки; гнойный очаг может распространяться на под-нижнечелюстную, околоушно-же-вательную области, крыло-челюстное пространство. Кожные свищи образуются, как правило, после хирургического вскрытия гнойников. Самостоятельному прорыву гноя в этих областях препятствует относительно толстый слой мягких тканей.
При гематогенном остеомиелите нижней челюсти, который быстро принимает хроническую форму, разрушается мыщелковый отрос-
ток, часто ветвь нижней челюсти, гибнут зачатки молочных и постоянных зубов. Гибнут зоны роста, что прерывает нормальный рост челюсти и становится причиной ее недоразвития и формирования первично-костных поражений ВНЧС в форме вторичного деформирующего остеоартроза (чаще), костного анкилоза (реже) или неоартроза (редко).
Течение. В острой фазе заболевания независимо от локализации первичного очага поражения у новорожденных и детей грудного возраста развивается крайне тяжелое общее состояние и наиболее выражена общая интоксикация организма, что требует неотступного внимания медицинского персонала. Несмотря на своевременно начатую и активно проводимую терапию, нередко появляются свежие гнойные очаги, формирующиеся в различных костях скелета или других органах. При тяжелых формах заболевания поражение костей сопровождается развитием флегмон. Встречаются множественные поражения костей лица. Одновременно остеомиелитические очаги могут локализоваться в трубчатых костях (чаще плечевой и бедренной), ключице, костях стопы.
У многих детей заболевание сопровождается развитием септической пневмонии. В результате появления свежих гнойных очагов и присоединения пневмонии состояние ребенка резко ухудшается, что требует интенсивных реанимационных мероприятий. После хирургического вскрытия гнойников или образования свищей общее состояние ребенка улучшается не сразу. При интенсивной терапии угроза для жизни исчезает к концу 3—4-й недели от начала заболевания.
В острой стадии излечение возможно у немногих детей. Чаще гематогенный остеомиелит переходит в хроническую форму и протекает с формированием обширных секвест-
ров и слабовыраженными восстановительными процессами в кости. Зачатки зубов, оказавшиеся в зоне поражения, погибают и в дальнейшем секвестрируются. В некоторых случаях они продолжают развиваться, прорезываются; при этом на твердых тканях определяется местная гипоплазия эмали; у новорожденных и детей 1-го года жизни чаще бывает поражение зачатков молочных зубов.
Первое стихание хронического воспаления может произойти через длительный срок от начала заболевания. Если оно было диагностировано в хронической стадии и лечение не было успешным, остеомиелит длится годами.
При лабораторном исследовании крови и мочи в острый период заболевания обнаруживаются изменения, свойственные острому тяжелому воспалительному процессу. Особенно выражена гипохромная анемия, наблюдаются высокие лейкоцитоз и СОЭ, токсическая зернистость нейтрофилов. В крови — признаки диспротеинемии с увеличением глобулиновой фракции и снижением содержания альбуминов. Нарушается свертывающая система крови, повышаются протром-биновый индекс, концентрация фибриногена и др. Факторы иммунологической активности резко снижены.
Бактериологическое исследование пунктата из разных очагов, в том числе из свищей, позволяет установить смешанный микробный пейзаж (о чем сказано выше). Исследование крови чаще указывает на ее стерильность, что свидетельствует либо о том, что бактериемия — транзитное явление либо отсутствует.
Рентгенологическая картина заболевания в острой стадии скудна. К 6—7-му дню в челюстных костях обнаруживаются один или несколько очагов диффузного расплавления губчатого вещества, по мере
нарастания деструктивных изменений в процесс вовлекается и кортикальный слой кости. К этому сроку могут появиться слабые признаки костеобразования, что удается проследить в нижней челюсти. Наличие секвестров определяется к 3— 4-й неделе от начала заболевания. Располагаются они обычно по нижнему краю глазницы, на передней стенке верхней челюсти, на твердом небе, иногда секвестрируются носовые кости. Костеобразовательные процессы в верхней челюсти слабо выражены и протекают вяло.
На нижней челюсти разрушается мыщелковый отросток, частично ветвь челюсти, могут погибнуть зачатки зубов, но установить степень их жизнеспособности в ранние сроки заболевания очень сложно.
Диагностика. При локализации процесса на верхней челюсти острый гематогенный остеомиелит необходимо отличать от острых воспалительных заболеваний глаза и глазницы, решетчатого лабиринта, а в хронической стадии — от дакриоцистита, этмоидита. На нижней челюсти нередко приходится дифференцировать острую и хроническую форму заболевания среднего уха, что особенно сложно при образовании свищей в наружном слуховом проходе. В этих случаях диагноз основывается на данных рентгенологического исследования ветви и мыщелкового отростка нижней челюсти. Нужно помнить, что ограниченные поражения этого отростка в раннем детстве могут развиться в результате распространения гнойного процесса из полости уха и сосцевидного отростка на
внчс.
Лечение. Особенности проявления гематогенного остеомиелита в ЧЛО требуют:
1) организационно — пребывания больных в специализированных отделениях многопрофильных крупных детских больниц, где на-
лажена реаниматологическая интенсивная терапия, в чем нуждаются такие дети в период развития острого гематогенного остеомиелита и в периоды обострений;
2) обеспечения одновременной содружественной работы реаниматологов с целью проведения интенсивной терапии с участием челюст-но-лицевого хирурга (при необходимости окулиста, оториноларинголога и др.).
Раннее лечение в полном объеме
приводит к выздоровлению боль
ного. Несвоевременное и не в
полном объеме проведенное лече
ние предопределяет переход ост
рого гематогенного остеомиелита
в хроническую форму. Лечение
гематогенного остеомиелита
включает неотложную хирургическую помощь, активную противовоспалительную терапию, меры по борьбе с общей интоксикацией, назначение общеукрепляющих средств, повышающих сопротивляемость детского организма инфекции. Хирургическую помощь оказывает хирург-стоматолог или челюстно-лицевой хирург, часто совместно с окулистом, оториноларингологом, детским хирургом.
При оперативном вмешательстве необходимо широко вскрыть гнойные очаги и обеспечить свободный отток экссудата.
Хорошее дренирование гнойных полостей, местное применение средств, воздействующих на разные фазы течения раневого процесса, способствуют раннему очищению раны, снижают уровень микробного обсеменения, способствуют ранней репарации (мази на гидрофильной основе, пенные аэрозоли, ферменты). Нефармакологические средства местного воз-Действия также ведут к более раннему прерыванию заболевания и репарации тканей в очагах пораже-
ний (лазеротерапия, улыралъуки-вая низкочастотная терапия, УФО, токи УВЧ, ГБО).
Учитывая септический фон заболевания, антибиотики вводят массивными дозами внутримышечно или внутривенно. Назначение антибиотиков сочетают с внутривенным вливанием лекарственных растворов, жидкостей, кровезаменителей (в связи с возрастными анатомическими особенностями периферических вен у детей младшего возраста препараты вводят в подключичную вену или внутрикостно — в пяточную кость, гребень подвздошной кости).
Лечение детей более старшего возраста и детей с хроническими формами гематогенного остеомиелита проводят по тому же принципу, что и терапию одонтоген-ных остеомиелитов в детских специализированных стоматологических стационарах.
Исходы зависят от клинической формы гематогенного остеомиелита и сроков начала рациональной терапии. В ЧЛО чаще встречается третья (местная) форма заболевания, протекающая с выраженными местными проявлениями, однако и при этой форме возможно быстрое распространение гнойной инфекции в полость черепа с развитием тяжелых внутричерепных осложнений. В настоящее время даже при своевременной и рациональной терапии гематогенный остеомиелит лицевых костей у большинства детей завершается прекращением воспалительного процесса в остром периоде или переходом в хроническую форму.
После перенесенного хронического гематогенного остеомиелита у детей остаются дефекты и деформации челюстей, связанные с обширной секвестрацией кости или их недоразвитием. При остеомиелите верхней челюсти, как правило,
|

|
образуются дефекты нижнеглазничного края с рубцовым выворотом век, дефекты зубного ряда, недоразвитие альвеолярного отростка и верхней челюсти. При остеомиелите нижней челюсти формируется дефект или недоразвитие мыщелко-вого отростка с последующим нарушением роста всей нижней челюсти или развитием первично-костных поражений ВНЧС.
В дальнейшем детям с дефектами и недоразвитием челюстных костей, вторичными деформирующими ос-теоартрозами (ВДОА), костными анкилозами и неоартрозами проводят реконструктивно-восстановите-льные операции.
Дети, перенесшие гематогенный остеомиелит, должны находиться под диспансерным наблюдением; в период наблюдения индивидуально решается вопрос о сроках, виде и объеме проведения рекон-структивно-восстановительного, ортодонтического и других видов лечения, адаптированного к биологическому и паспортному возрасту ребенка (см. «Диспансеризация детей у стоматолога»).
6.7. Воспалительные заболевания мягких тканей челюстно-лицевой области
Лимфаденит
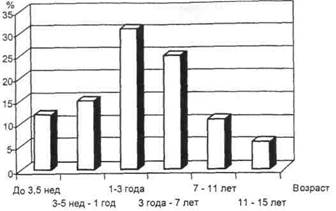
Острый лимфаденит у детей протекает бурно, с ярко выраженной общей реакцией и местными симптомами. Нарушения общего характера, являющиеся симптомами интоксикации, часто выступают на первый план. Это озноб, повышение температуры тела, недомогание, снижение аппетита, головная боль. Чем младше ребенок, тем более выражены клинические симптомы, в связи с чем родители чаще всего обращаются к педиатру (рис. 6.24). В начальной стадии местная симптоматика характеризу-
ется незначительным увеличением
лимфатических узлов, болезненно
стью при пальпации, сохраняется
подвижность лимфатического узла,
он плотный, цвет кожи над ним не
изменен. На 2—3-й сутки от начала
заболевания в процесс вовлекаются
окружающие мягкие ткани
(рис. 6.25), воспаление распространяется за пределы капсулы лимфатического узла, что трактуется как периаденит (табл. 6.2). На месте лимфатического узла пальпируется плотный, резко болезненный инфильтрат. При своевременном и рациональном лечении острого серозного лимфаденита и периаденита процесс подвергается обратному развитию, в противном случае переходит в гнойную стадию. Клинически это проявляется гиперемией кожи в области патологического очага, резкой болезненностью при пальпации. Пальпаторно определяется очаг флюктуации, что свидетельствует о гнойном расплавлении лимфатического узла. Воспалительный процесс распространяется на окружающую клетчатку соседних анатомических областей, развивается аденофлегмона. Общее состояние ребенка значительно ухудшается за счет выраженной интоксикации, температура тела может достигать 39—40 °С; клинический анализ крови свидетельствует об остром воспалении.
Развитие лимфаденита можно представить в виде следующей схемы.
рис. 6.24. Частота острого лимфаденита в зависимости от возраста ребенка (схема).

Рис. 6.25. Одонтогенный лимфаденит в стадии периаденита щечных лимфатических узлов.
Клинический диагноз острого серозного, острого гнойного лимфаденита, периаденита, аденофлегмо-ны устанавливают главным образом на основании местных и общих симптомов (схема 6.1). При локализации лимфаденита в околоушной области необходимо дифференцировать его от новообразований околоушной слюнной железы, под-нижнечелюстной лимфаденит дифференцируют от сиаладенита, при локализации патологического процесса в подподбородочной области,
Схема 6.1. Лимфатическая система ЧЛО.

передневерхних отделах шеи — от срединных кист шеи.
Определенные трудности часто встречаются при выявлении причины заболевания, особенно при нео-донтогенном лимфадените. Большое внимание необходимо уделить сбору анамнеза с учетом 2—3-не-дельного периода, предшествующего первым симптомам заболевания, осмотру кожных покровов (обнаружение царапин, укусов насекомых и т.д.) и состоянию полости рта. Для уточнения диагноза проводят






