Изучение клинико-физиологических особенностей послеродового периода у женщин, перенесших гестоз в различных стадиях и формах, показало, что исчезновение отеков происходит, как правило, быстро, в течение 2—3 сут. Лишь в отдельных случаях, при тяжелых формах перенесенного гестоза, отечность тканей сохраняется до 5—8 дней. Суточный диурез становится положительным с первого дня послеродового периода. Быстрое исчезновение отеков следует объяснить нормализацией коллоидно-осмотического давления плазмы и восстановлением нарушенного при гестозе баланса осмотического давления, регулирующего распределение жидкости между внутри- и внесосудистым пространством. У родильниц с со-четанными формами гестоза умеренная гипертония и протеинурия держатся продолжительнее, в течение нескольких недель. Нарушение концентрационной функции почек имеется обычно у лиц с хроническими заболеваниями почек, особенно при пиелонефрите.
Учитывая, что обратимость клинических, функциональных, биохимических и нефрологических изменений при тяжелых формах гестоза неодинакова, следует отказаться от ранней выписки домой таких родильниц. Настоятельно рекомендуется родильницам, перенесшим тяжелые формы гестоза, проводить комплексную ИТ в условиях стационара не менее 2 нед., начиная ее сразу же после родов. Эта терапия должна осуществляться с учетом клинико-физио-
40
логических особенностей течения гестоза. Для разрешения капил-ляроспазма, улучшения микроциркуляции и периферического кровообращения и с целью повышения коллоидно-осмотического давления следует переливать растворы альбумина. С целью нормализации нейродинамических процессов рекомендуется лечебно-охранительный режим, нейролептаналгезия (промедол, дроперидол), введение спазмолитических и ганглиоблокирующих препаратов, сульфата магния. Коррекция метаболического ацидоза должна осуществляться путем введения щелочных растворов, антиоксидантов, поливитаминов, кокарбоксилазы, ингаляций кислорода. Для улучшения функции почек вводят эуфиллин. Всю терапию необходимо проводить под контролем АД, суточного диуреза и результатов лабораторных исследований. После выписки из стационара такие женщины проходят наблюдение не только в женской консультации, они должны состоять на учете у терапевта, окулиста, невролога, нефролога. Подобная ранняя и длительная целенаправленная медицинская реабилитация женщин, перенесших гестоз, может послужить их полному выздоровлению.
В тщательном наблюдении нуждаются и новорожденные, родившиеся недоношенными и с признаками гипотрофии. Таким детям необходимо повторное введение плазмы крови, у-глобулина, витамина В12, препаратов, улучшающих липидный обмен, оксигенотера-пия. При выписке ребенка, рожденного больной женщиной, в детскую поликлинику должно быть передано извещение о необходимости особенно тщательного наблюдения.
Профилактические мероприятия в отношении возможного развития гестоза беременных складываются из ряда мер, осуществляемых, главным образом, женской консультацией. В связи с этим в женских консультациях необходимо: 1) правильное ведение всех беременных; 2) взятие на особый учет женщин, составляющих группу повышенного риска по возможности развития у них гестоза; 3) выявление и взятие на особый учет женщин с преморбидными (претоксикоз) состояниями и предотвращение у них развития истинного гестоза путем назначения соответствующего режима и своевременной терапевтической коррекции; 4) ранняя диагностика клинически выраженных форм гестоза с обязательной госпитализацией больных для проведения у них соответствующего обследования и лечения, и, следовательно — предупреждения перехода гестоза из одной формы в другую, более тяжелую.
Важнейшее значение в профилактике гестоза приобретает соблюдение беременной соответствующего режима дня и неукоснительное выполнение других необходимых рекомендаций (достаточно
41
продолжительный сон, прогулки, проведение физиопсихопрофи-лактической подготовки к родам, устранение источников отрицательных эмоций и т. д.). Для профилактики гестоза важное значение имеют рациональное питание беременной и соблюдение ею соответствующего питьевого режима. Рацион женщины среднего роста и массы во вторую половину беременности должен содержать достаточное количество полноценного белка (до 120 г/сут.), витаминов, умеренное количество углеводов (до 350 г/сут.) и жира (до 80 г/сут.) при энергетической ценности 11,7 МДж (2800 ккал) и 5-разовом приеме пищи.
Особенно тщательное наблюдение должно проводиться за беременными, включенными в группу повышенного риска развития гестоза. Такими женщинами являются:
—первобеременные до 18 лет с половым инфантилизмом, беременные с многоводием, многоплодием, крупным плодом, с резус-несовместимостью крови матери и плода, беременные старше 35 лет;
—беременные с гипертонической болезнью, артериальной гипотонией, заболеваниями сердца, почек, эндокринопатиями;
— беременные, имевшие гестозы в наследственном анамнезе.
Чрезвычайно важное значение в профилактике тяжелых форм
гестоза имеет лечение претоксикоза, осуществляемое врачами женских консультаций. В дополнение к строгой сбалансированной диете 1 раз в 7—10 дней проводятся разгрузочные дни, назначаются кислородный коктейль, комплекс витаминов (гендевит), галаскорбин, калия оротат, настой или отвар пустырника и корня валерианы, эу-филлин (в свечах). Для нормализации общей и регионарной гемодинамики используют ультразвук или микроволновую терапию сантиметрового диапазона на область почек.
Принимая во внимание современное представление о патогенезе гестоза, с целью профилактики этого тяжелого осложнения беременности должны использоваться средства, способствующие улучшению тромбоцитарно-сосудистого взаимодействия и состояния эндотелия. Для этого можно применять препараты, содержащие омега-3-полиненасыщенные жирные кислоты ( -3-ПНЖК).
-3-ПНЖК).
со-3-ПНЖК оказывают многостороннее действие на липидный обмен, состояние перекисного окисления липидов, свертывающей системы крови, фибринолиза и на многие другие системы организма. В России разработаны пищевые добавки из тканевого жира глубоководных морских рыб: эйконол, полиен, полиск. Они содержат до 30 % 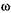 -3-ПНЖК. Профилактическая доза этих средств соответствует 4—12 капсулам (около 8 г) в сутки. Длительность лечения
-3-ПНЖК. Профилактическая доза этих средств соответствует 4—12 капсулам (около 8 г) в сутки. Длительность лечения
42
зависит от степени риска развития гестоза, но не менее 3 мес. Суще-ствуют зарубежные препараты с аналогичным процентом содержа-ния 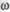 -3-ПНЖК: теком, Омега-3, РВ-1, EFA. В последние годы поя-ились средства с более высоким содержанием
-3-ПНЖК: теком, Омега-3, РВ-1, EFA. В последние годы поя-ились средства с более высоким содержанием  -3-ПНЖК (не менее 90 %): К-85, Омакор и др. Помимо рыбьего жира, естественным источником
-3-ПНЖК (не менее 90 %): К-85, Омакор и др. Помимо рыбьего жира, естественным источником 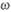 -3-ПНЖК является масло из семян льна; рекомендуемая профилактическая доза масла — 1 ст. ложка в день.
-3-ПНЖК является масло из семян льна; рекомендуемая профилактическая доза масла — 1 ст. ложка в день.
Поскольку для гестоза характерно истощение всех звеньев анти-оксидантной системы, то с целью профилактики его целесообразно использовать экзогенные антиоксиданты, комбинируя препараты, содержащие водо- и жирорастворимые компоненты, донаторы фе-нольных, аскорбатных соединений и карбоновых кислот. Поэтому одновременно назначают токоферол, аскорбиновую кислоту и уни-тиол в обычных дозировках.
Достаточный эффект дает растительный препарат канефрон. За счет экстрактов фенолкарбоновых эфирных масел, флавоноидов и фталидов входящих в него растений канефрон обладает сосудорасширяющим, спазмолитическим, а также противовоспалительным, нефропротекторным и диуретическим действием. Для профилактики гестоза во второй половине беременности препарат показан всем женщинам, входящим в группу риска. Беременным с заболеваниями почек канефрон целесообразно назначать с первого триместра. Доза приема — 50 капель 3 раза в день; продолжительность — не менее 1 мес. Курс лечения можно повторить или вести прием канефрона на протяжении всей беременности.
В качестве антиоксидантной терапии можно использовать озон, который стабилизирует окислительно-восстановительный потенциал организма, активирует антиоксидантную систему. Озон получают с помощью специального медицинского генератора. Существуют разнообразные способы озонотерапии: внутривенный, внутрикож-ный, подкожный, внутримышечный, ректальный. Возможно применение аутогемотерапии с озоном. Можно принимать его внутрь в виде озонированного масла или воды.
У беременных с невысоким риском развития гестоза позволительно ограничиться назначением препаратов, содержащих  -3-ПНЖК, и антиоксидантов. Беременным группы высокого риска и (или) имеющим претоксикоз необходимо добавить антиагрегант-ную и антикоагулянтную терапию.
-3-ПНЖК, и антиоксидантов. Беременным группы высокого риска и (или) имеющим претоксикоз необходимо добавить антиагрегант-ную и антикоагулянтную терапию.
Для предупреждения тяжелых форм гестоза, требующих оказания интенсивной (нередко реанимационной) помощи, необходимо своевременно выявлять его ранние стадии и проводить адекватное лечение. Помимо апробированных средств и методов (сернокислый
43
магний, спазмолитики, вазодилататоры, транквилизаторы, антигис-таминные препараты, витамины), в комплекс лечебных мероприятий желательно включать антикоагулянты. Известно, что эндогенные гепарины, как и другие гликозаминогликаны (гепараны, кера-таны и др.), выполняют в организме разнообразные функции: регуляцию гемостаза и антитромботического действия в сосудах, поддержание селективной проницаемости сосудистых стенок, регуляцию почечной фильтрации, защиту от токсических веществ. Гликозаминогликаны защищают эндотелий от повреждения, стимулируют выделение тканевого активатора плазминогена и липоли-тического фермента. Гликозаминогликаны циркуляции обладают выраженной и умеренной антикоагулянтной активностью, модулируют процессы пролиферации и заживления, восстанавливают проходимость сосудов.
Антикоагулянтом, применяемым при беременности, является гепарин, поскольку он не проникает через плаценту и не оказывает вредного влияния на плод. Гепарин применяют у беременных с гес-тозом подкожно (п/к) по 5000—10 000 ME каждые 8 ч, что позволяет в 3 раза уменьшить число тяжелейших осложнений гестоза. Однако использование нефракционированного гепарина требует осторожности — строгого контроля показателей коагулограммы и прекращения введения препарата задолго до родоразрешения. Как уже говорилось, альтернативой нефракционированному гепарину служат низкомолекулярные гепарины, лишенные этих недостатков.
В России чаще всего используют фраксипарин, фрагмин и клек-сан. Государственное учреждение (ГУ) НИИ акушерства и гинекологии им. Д. О. Отта РАМН имеет большой опыт применения препарата сулодексида, обладающего двойным механизмом антитромботического действия за счет содержания двух гликозами-нов — быстрой фракции гепарина и дерматана сульфата. Сулодек-сид способствует восстановлению функции и тромборезистентного потенциала эндотелия и стенок микрососудов, влияет на реологические свойства крови, повышает фибринолиз. Кроме того, препарат обладает выраженным нефропротекторным действием. Несомненным преимуществом сулодексида является возможность его приема per os. Назначают препарат по 2 мл (600 ЛЕ) в/м 1 раз в сутки в течение 10—15 дней, затем переходят на пероральный прием по 1 капсуле (250 ЛЕ) дважды в день вплоть до родоразрешения. Использование сулодексида не сказалось на кровопотере в последовом и раннем послеродовом периодах.
Как известно, в группу риска по развитию гестоза входят беременные, страдающие гипертонической болезнью (см. гл. 7). Вероят-
44
ность развития гестоза у таких женщин приближается к 50 %. Чтобы снизить этот показатель, необходимо с самого начала беременности осуществлять целенаправленное лечение гипертонической болезни с индивидуальным подбором лекарственных препаратов и их дозировок. В настоящее время в распоряжении врача имеется большой выбор антигипертензивных средств: в-адреноблокатор анаприлин (обзидан, индерал), в1-адреноблокатор атенолол, препарат сочетанного действия — адреномиметик и в-адреноблокатор клофелин (гемитон, катапрессан), вазодилататор периферического действия апрессин (дигидролазан), блокаторы кальциевых каналов нифедипин, верапамил, финоптин. Согласно рекомендациям по диагностике и лечению артериальной гипертензии (ВОЗ, 2000), препаратом выбора при лечении АГ беременных является метилдопа (до-пегит) — а-адреномиметик центрального действия, представляющий собой единственное гипотензивное средство, в отношении которого имеется документальное подтверждение его долгосрочной безопасности для здоровья новорожденного.
В заключение следует признать, что, несмотря на все усилия ученых и практических врачей-акушеров, проблема профилактики гестоза далека от полного разрешения.
Глава 2
АНОМАЛИИ РОДОВЫХ СИЛ
Под аномалиями родовых сил понимают расстройства сократительной деятельности матки, приводящие к нарушению биомеханизма раскрытия шейки матки и (или) продвижения плода по родовому каналу. Эти расстройства могут касаться любого показателя сократительной деятельности — тонуса, интенсивности, продолжительности, интервала, ритмичности, частоты и координированное™ сокращений.
Регуляция сократительной деятельности матки является одной из самых сложных и актуальных проблем акушерства. Это объясняется, во-первых, тем, что аномалии родовых сил - довольно частые осложнения родового акта: на их долю приходится от 10 % до 20 % осложнений. Во-вторых, несмотря на большую практическую значимость вопроса, до сих пор нет достаточно эффективных способов профилактики и лечения разнообразных форм данной патологии. В-третьих, аномалии сократительной деятельности матки в родах нередко являются причиной неблагоприятных исходов как для матери, так и для плода. По материалам VI (2004) и VII (2005) Российского форума «Мать и дитя» среди ведущих показаний к кесареву сечению аномалии родовых сил занимают 3-е место.






